El objetivo del estudio fue evaluar la tasa de ingreso no planificado tras cirugía laparoscópica ambulatoria e identificar factores relacionados con el fracaso de la ambulatorización en este tipo de pacientes.
MétodosEstudio observacional prospectivo de 297 pacientes adultos intervenidos mediante cirugía laparoscópica en régimen ambulatorio en el Hospital Universitari i Politècnic La Fe de Valencia durante 18 meses. Como variable principal se consideró la necesidad de ingreso hospitalario el mismo día de la intervención. Como variables independientes se registraron factores preoperatorios, intraoperatorios y postoperatorios. Mediante regresión múltiple se comprobó la asociación de ingreso postoperatorio con sus factores condicionantes, realizando un ajuste estadístico por las posibles variables de confusión.
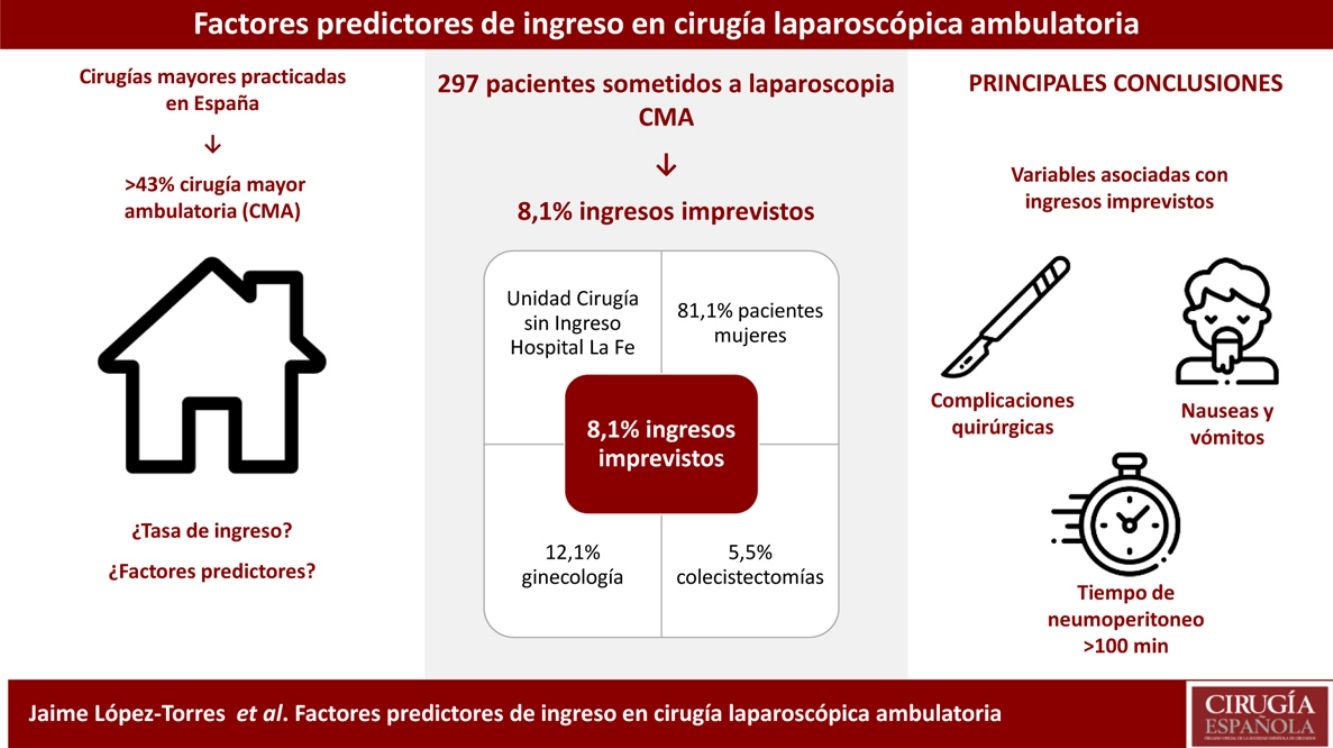
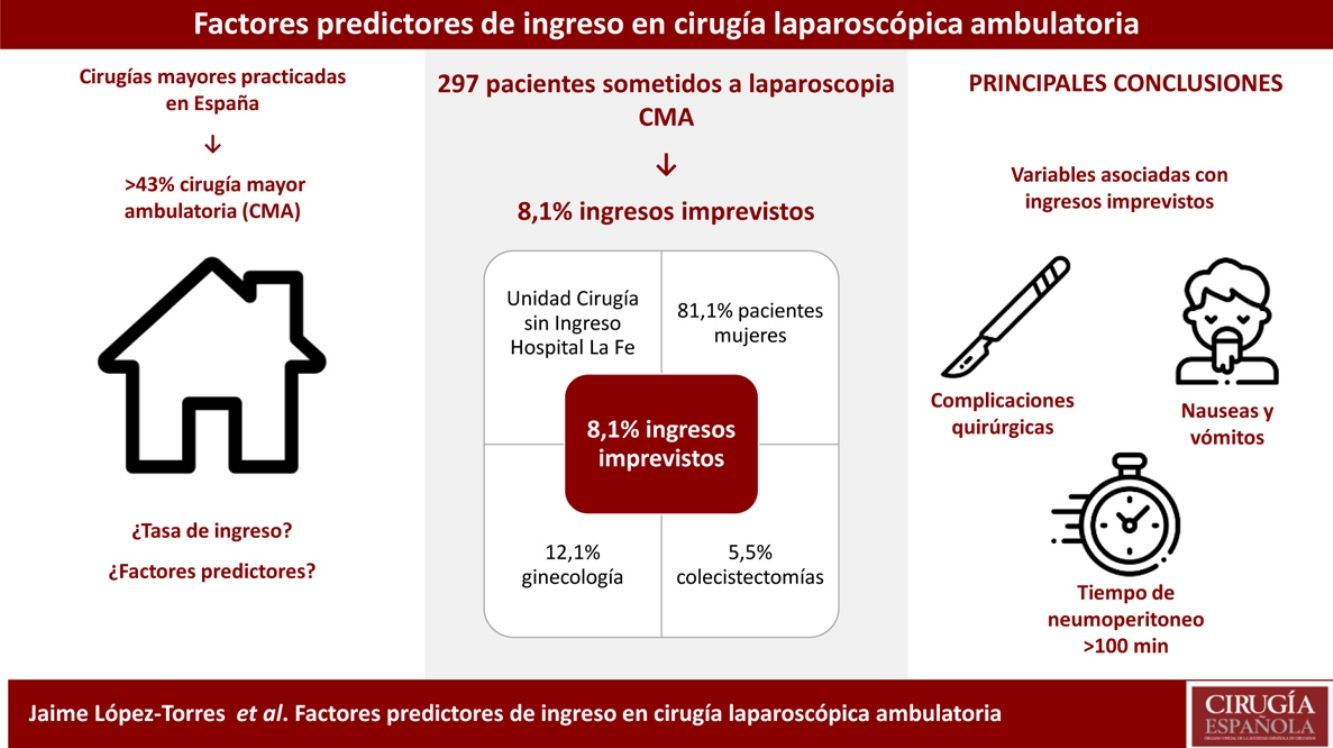
ResultadosTras la cirugía laparoscópica el 8,1% de los pacientes precisó ingreso hospitalario. Esta proporción fue significativamente superior en las pacientes intervenidas de cirugía ginecológica, en los que habían presentado complicaciones en cirugías previas, en pacientes con un ASA superior y en fumadores, así como en quienes se prolongó el tiempo de neumoperitoneo por encima de 45minutos. También lo fue entre los pacientes que presentaron complicaciones anestésicas o quirúrgicas intraoperatorias. Por último, la proporción de pacientes ingresados fue significativamente superior cuando presentaron NVPO.
ConclusiónLa proporción de pacientes que ingresaron tras cirugía laparoscópica ambulatoria fue del 8,1%, correspondiendo al 5,5% de los sometidos a cirugía general y al 12,1% de las sometidas a cirugía ginecológica. Los factores más relacionados con el fracaso ambulatorio fueron la presencia de complicaciones quirúrgicas, el tiempo de neumoperitoneo superior a 100minutos y la aparición de náuseas postoperatorias.
The aim of the study is to analyze the rate of no planificated hospitalization after ambulatory surgical procedures by laparoscopy, and identify associated risk factors to failure in the ambulatory manage of this patients.
MethodsA prospective observational study was performed during 18 months and included 297 patients treated with ambulatory laparoscopies performed at University Hospital La Fe of Valencia. The need for hospital admission, same day after surgery, was considered the main variable. Variables were recorded for preoperatives, intraoperatives o postoperatives factors. To identify risk factors and variables associated with complications, statistical analyses were calculated with logistic regression models.
ResultsAfter laparoscopic surgery, the 8.1% of patients required hospitalization. This rate was significantly superior in gynecologic surgery, patients with previous surgery complications, superior ASA classified (II and III) and smokers. Likewise, patients with pneumoperitoneum time over 45minutes presented a higher hospitalization rate; also founded in patients with anesthetic or surgery complications (including conversion to laparotomy). At least, the rate of hospitalization was significantly superior in relation with postoperative nausea and vomiting (PONV).
ConclusionThe rate of patients who need hospitalization after ambulatory laparoscopic surgery was 8.1%, of which 5.5% were general surgeries and 12.1% were gynecologic surgeries. The mots relationated factors with ambulatory manage failure, analyzed with multiple regression, were the appearance of surgery complications, the pneumoperitoneum time over 100minutes and the PONV.
La cirugía mayor ambulatoria (CMA) contribuye de forma significativa a la sostenibilidad de los sistemas sanitarios. En 2012 la CMA representó para los hospitales del Sistema Nacional de Salud el 43,4% de las cirugías mayores practicadas1. Muchos procedimientos laparoscópicos se realizan en régimen ambulatorio y están incluidos como susceptibles de esta modalidad en el Manual de cirugía mayor ambulatoria. Estándares y recomendaciones publicado por el Ministerio de Sanidad y Consumo en 20082.
La laparoscopia se asocia con mejores resultados perioperatorios, e incluso se ha incorporado a los programas de recuperación mejorada después de la cirugía3. Varios estudios confirman la seguridad relativa de la colecistectomía laparoscópica (CL) como procedimiento ambulatorio4. Sin embargo, la disminución en la duración de la estancia postoperatoria se asocia con un aumento de las tasas de reingreso5. En cirugía ginecológica la situación es parecida6,7. Las causas principales de estancia postoperatoria prolongada y/o ingreso imprevisto suelen deberse a dolor, náuseas, retención urinaria y observación de complicaciones intraoperatorias8.
El objetivo de este estudio es evaluar la tasa de ingreso no planificado tras la laparoscopia ambulatoria y tratar de identificar factores relacionados con el fracaso ambulatorio de este tipo de pacientes.
MétodosSe realizó un estudio observacional prospectivo en una cohorte de pacientes adultos intervenidos mediante cirugía laparoscópica en régimen ambulatorio en el Hospital Universitari i Politècnic La Fe durante un periodo de 18 meses. El proyecto recibió los informes favorables del Comité Científico y del Comité Ético de Investigación Biomédica del hospital. Se seleccionaron 297 de forma consecutiva, considerando como criterios de inclusión: edad>18 años e indicación de cirugía laparoscópica ambulatoria. Fueron excluidos aquellos pacientes en los que no pudo obtenerse la información necesaria para el estudio y los que rechazaron su participación. El antecedente de cirugía abdominal previa no fue un factor limitante.
Los diagnósticos (codificados según la Clasificación internacional de enfermedades [CIE-9]) y la indicación quirúrgica fueron realizados por los servicios de cirugía general y ginecología. Los pacientes fueron seleccionados en la consulta de preanestesia, donde se obtuvieron los consentimientos informados. Se siguieron las normas de buena práctica clínica y los principios éticos de la Declaración de Helsinki. La protección de datos de carácter personal se realizó según lo señalado en la Ley Orgánica 15/1999.
Las variables de estudio incluyeron factores preoperatorios como medidas antropométricas, comorbilidades o riesgo anestésico según la American Society of Anesthesiologists (ASA); factores intraoperatorios como tiempo quirúrgico, fármacos intraoperatorios, presión de CO2, tiempo de neumoperitoneo o complicaciones; factores postoperatorios como complicaciones o tiempos de recuperación. La necesidad de ingreso hospitalario el mismo día de la intervención fue la variable dependiente.
Durante la intervención se realizó una monitorización básica a todos los pacientes, una inducción anestésica estándar y un mantenimiento con agentes intravenosos o inhalatorios. La profilaxis analgésica y antiemética intraoperatoria se realizó según el criterio del anestesiólogo responsable.
Tras la intervención los pacientes fueron despertados en quirófano y, según su situación clínica, trasladados a la unidad de cirugía sin ingreso (UCSI), a la unidad de recuperación postanestésica o a reanimación. En la UCSI se valoró la aparición de náuseas y vómitos postoperatorios (NVPO), el grado de dolor mediante escala visual analógica (EVA) con rango 1-10 (1: ausencia de dolor; 10: el peor dolor sufrido) y la aparición de cualquier otra complicación, a su llegada y cada 2horas. Se valoró el alta al domicilio cuando el paciente alcanzó una evaluación superior a 8 puntos en la escala Aldrete, se mantuvo en sedestación y se inició tolerancia oral con líquidos, permaneciendo hemodinámicamente estable, consciente, con micción espontánea, deambulación adecuada, dolor controlado y ausencia de NVPO.
Análisis estadísticoLa información fue introducida en una base de datos, procediéndose a su depuración y análisis mediante el programa estadístico IBM SPSS Statistics v.19. Inicialmente se describieron las características de los sujetos mediante distribución de frecuencias y medidas de tendencia central y dispersión. En el análisis bivariante se utilizaron pruebas de comparación de medias («t» de Student y ANOVA) y proporciones (Chi-cuadrado y test exacto de Fisher). Mediante un modelo de regresión logística se comprobó la asociación de la variable dependiente dicotómica (ingreso postoperatorio) con sus factores condicionantes, realizando un ajuste estadístico por las posibles variables de confusión.
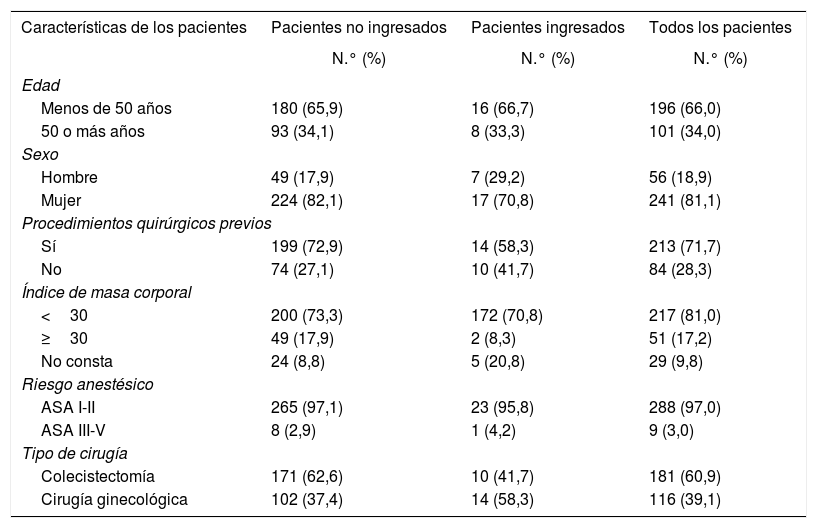
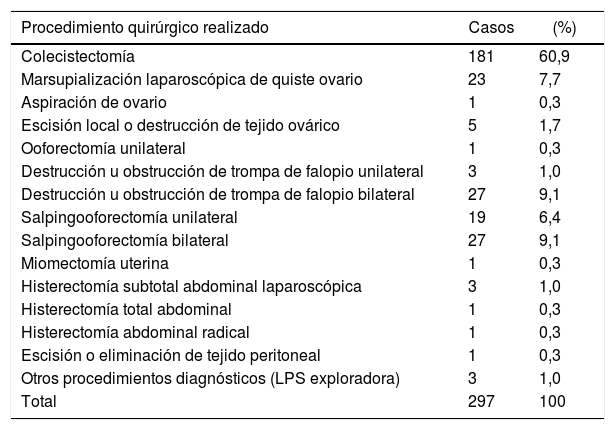
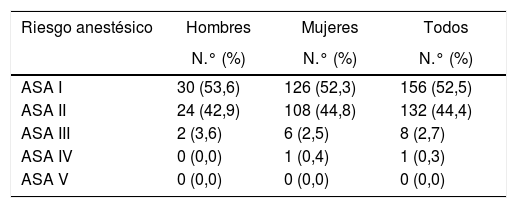
ResultadosEn el estudio participaron 297 pacientes cuya edad media fue de 44,3±12años y la proporción de mujeres fue del 81,1%. En la tabla 1 se muestran las características de los participantes y en la tabla 2 aparece la distribución de los casos estudiados según el motivo de intervención (CIE-9). La mayoría de los pacientes (71,7%) habían sido sometidos previamente a procedimientos quirúrgicos, tratándose de cirugía laparoscópica en el 12,1% de los casos. En la tabla 3 se muestra la distribución de los pacientes según la clasificación ASA.
Características de los pacientes
| Características de los pacientes | Pacientes no ingresados | Pacientes ingresados | Todos los pacientes |
|---|---|---|---|
| N.° (%) | N.° (%) | N.° (%) | |
| Edad | |||
| Menos de 50 años | 180 (65,9) | 16 (66,7) | 196 (66,0) |
| 50 o más años | 93 (34,1) | 8 (33,3) | 101 (34,0) |
| Sexo | |||
| Hombre | 49 (17,9) | 7 (29,2) | 56 (18,9) |
| Mujer | 224 (82,1) | 17 (70,8) | 241 (81,1) |
| Procedimientos quirúrgicos previos | |||
| Sí | 199 (72,9) | 14 (58,3) | 213 (71,7) |
| No | 74 (27,1) | 10 (41,7) | 84 (28,3) |
| Índice de masa corporal | |||
| <30 | 200 (73,3) | 172 (70,8) | 217 (81,0) |
| ≥30 | 49 (17,9) | 2 (8,3) | 51 (17,2) |
| No consta | 24 (8,8) | 5 (20,8) | 29 (9,8) |
| Riesgo anestésico | |||
| ASA I-II | 265 (97,1) | 23 (95,8) | 288 (97,0) |
| ASA III-V | 8 (2,9) | 1 (4,2) | 9 (3,0) |
| Tipo de cirugía | |||
| Colecistectomía | 171 (62,6) | 10 (41,7) | 181 (60,9) |
| Cirugía ginecológica | 102 (37,4) | 14 (58,3) | 116 (39,1) |
Distribución de los casos estudiados según el motivo de intervención (CIE-9)
| Procedimiento quirúrgico realizado | Casos | (%) |
|---|---|---|
| Colecistectomía | 181 | 60,9 |
| Marsupialización laparoscópica de quiste ovario | 23 | 7,7 |
| Aspiración de ovario | 1 | 0,3 |
| Escisión local o destrucción de tejido ovárico | 5 | 1,7 |
| Ooforectomía unilateral | 1 | 0,3 |
| Destrucción u obstrucción de trompa de falopio unilateral | 3 | 1,0 |
| Destrucción u obstrucción de trompa de falopio bilateral | 27 | 9,1 |
| Salpingooforectomía unilateral | 19 | 6,4 |
| Salpingooforectomía bilateral | 27 | 9,1 |
| Miomectomía uterina | 1 | 0,3 |
| Histerectomía subtotal abdominal laparoscópica | 3 | 1,0 |
| Histerectomía total abdominal | 1 | 0,3 |
| Histerectomía abdominal radical | 1 | 0,3 |
| Escisión o eliminación de tejido peritoneal | 1 | 0,3 |
| Otros procedimientos diagnósticos (LPS exploradora) | 3 | 1,0 |
| Total | 297 | 100 |
Distribución de los pacientes según el riesgo anestésico (Clasificación ASA)
| Riesgo anestésico | Hombres | Mujeres | Todos |
|---|---|---|---|
| N.° (%) | N.° (%) | N.° (%) | |
| ASA I | 30 (53,6) | 126 (52,3) | 156 (52,5) |
| ASA II | 24 (42,9) | 108 (44,8) | 132 (44,4) |
| ASA III | 2 (3,6) | 6 (2,5) | 8 (2,7) |
| ASA IV | 0 (0,0) | 1 (0,4) | 1 (0,3) |
| ASA V | 0 (0,0) | 0 (0,0) | 0 (0,0) |
Para prevenir el dolor postoperatorio se utilizaron analgésicos en el 98,3% de los pacientes, fundamentalmente paracetamol (75,6%) y AINE en el 84,9%, fundamentalmente dexketoprofeno (97,6%). Para la profilaxis de NVPO se utilizaron fármacos antieméticos en el 94,9%, sobre todo ondansetrón (4-8mg) más dexametasona (4-8mg) (66,2%). Se emplearon otros fármacos en el 64,5% de los casos, siendo el más empleado pantoprazol (47,6%).
Para la instauración del neumoperitoneo el número de puertos utilizado con más frecuencia fue de 4 (95,3%), y el método de entrada más utilizado el de Hasson (80,1%). El valor medio de la presión máxima de neumoperitoneo fue de 14,9±1mmHg, y el de la presión media de 11,7±1mmHg. El tiempo medio de neumoperitoneo fue de 48,0±23minutos. Se realizó infiltración postoperatoria de puertos con anestésicos locales en el 77,0% de las ocasiones (ropivacaína 0,2% en el 91% de los casos). La duración media de los procedimientos fue de 67,9±28minutos.
Aparecieron complicaciones anestésicas (broncoespasmo, dificultad para la intubación, reacción alérgica) en el 3,0% y quirúrgicas (cirugía mayor de lo esperado, perforación de vesícula, sangrado) en el 11,1%, siendo necesaria la conversión a laparotomía en 2 casos (0,7%) por cirugía mayor de lo esperado. Precisaron la colocación de drenajes intraabdominales el 2,4% de los pacientes intervenidos (7 pacientes, de los cuales 5 correspondían a cirugía ginecológica). Tras finalizar la intervención el 81,0% de los pacientes ingresaron en la UCSI y el 19,0% en la unidad de recuperación postanestésica.
Durante la estancia en la UCSI presentaron náuseas el 24,9%, vómitos el 2,4%, dolor con intensidad≥4 en una escala de 0-10 el 49,1% y otras complicaciones (retención urinaria, flatulencias y alteraciones hemodinámicas) el 8,1%. El tiempo medio transcurrido desde la llegada a la UCSI hasta el alta de dicha unidad fue de 387,7minutos (DE: 170,0) y la mediana de 355,0. En los casos de cirugía general fue de 409,4minutos (DE: 169,1) y en los casos de cirugía ginecológica fue de 350,4minutos (DE: 165,8).
Tras la cirugía laparoscópica el 8,1% de los pacientes precisó ingreso hospitalario (IC 95%: 4,8-11,3). Tras el alta la proporción de pacientes que requirió asistencia médica no prevista (servicio de urgencias) en los 7 días siguientes al alta desde la UCSI fue del 9,4% (28 pacientes), y precisaron hospitalización en 3 casos por: pancreatitis, infección de la herida quirúrgica y desprendimiento de retina.
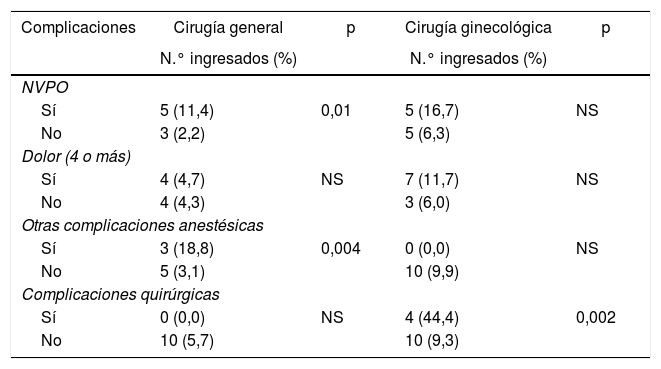
No hubo diferencias en la proporción de ingresos en pacientes con diferente sexo o edad, sin embargo esta proporción fue significativamente superior en las pacientes ginecológicas en comparación con las CL (12,1% vs. 5,5%; p=0,04), en los pacientes ASA II y III en comparación con los ASA I (12,1% vs. 4,5%; p=0,017) y en fumadores respecto a no fumadores (13,9% vs. 6,2%; p=0,03). En la tabla 4 aparece la proporción de pacientes ingresados en relación con las complicaciones quirúrgicas y anestésicas según el tipo de cirugía.
Proporción de pacientes ingresados en relación con las complicaciones quirúrgicas y anestésicas
| Complicaciones | Cirugía general | p | Cirugía ginecológica | p |
|---|---|---|---|---|
| N.° ingresados (%) | N.° ingresados (%) | |||
| NVPO | ||||
| Sí | 5 (11,4) | 0,01 | 5 (16,7) | NS |
| No | 3 (2,2) | 5 (6,3) | ||
| Dolor (4 o más) | ||||
| Sí | 4 (4,7) | NS | 7 (11,7) | NS |
| No | 4 (4,3) | 3 (6,0) | ||
| Otras complicaciones anestésicas | ||||
| Sí | 3 (18,8) | 0,004 | 0 (0,0) | NS |
| No | 5 (3,1) | 10 (9,9) | ||
| Complicaciones quirúrgicas | ||||
| Sí | 0 (0,0) | NS | 4 (44,4) | 0,002 |
| No | 10 (5,7) | 10 (9,3) | ||
NS: diferencia estadísticamente no significativa.
La proporción de pacientes ingresados fue superior en quienes se prolongó el tiempo de neumoperitoneo, siendo la diferencia estadísticamente significativa cuando este fue superior a 45minutos (11,7% vs. 4,7%; p=0,02) y muy significativa cuando fue superior a 100minutos (55,6% vs. 5,7%; p<0,001). La proporción de ingresos no guardó relación con los valores de presión máxima o media de neumoperitoneo. El tiempo total del procedimiento fue superior entre los pacientes que fueron ingresados respecto a los que no (85,3minutos±62,7 DE vs. 66,5 minutos±23,6 DE; p=0,003).
La proporción de ingresos también fue significativamente superior ante la aparición de complicaciones anestésicas (44,4% vs. 7,0%; p=0,003) o quirúrgicas (36,4% vs. 4,6%; p<0,001) o ante la necesidad de conversión a laparotomía (100% vs. 7,5%; p=0,006). Por último, la proporción de pacientes ingresados fue significativamente superior cuando los pacientes presentaron náuseas postoperatorias (13,5% vs. 3,7%; p=0,003) o vómitos (42,9% vs. 5,3%; p=0,006). Por el contrario, la proporción de ingresados no guardó relación con la presencia de dolor u otras complicaciones postoperatorias ni con los valores de las variables hemodinámicas.
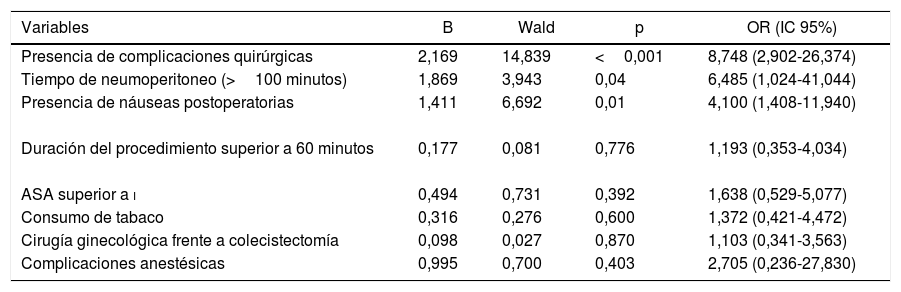
Las variables asociadas mediante regresión logística a la necesidad de ingreso hospitalario se muestran en la tabla 5.
Variables introducidas en el modelo de regresión logística cuya variable fue la necesidad de ingreso hospitalario
| Variables | B | Wald | p | OR (IC 95%) |
|---|---|---|---|---|
| Presencia de complicaciones quirúrgicas | 2,169 | 14,839 | <0,001 | 8,748 (2,902-26,374) |
| Tiempo de neumoperitoneo (>100 minutos) | 1,869 | 3,943 | 0,04 | 6,485 (1,024-41,044) |
| Presencia de náuseas postoperatorias | 1,411 | 6,692 | 0,01 | 4,100 (1,408-11,940) |
| Duración del procedimiento superior a 60 minutos | 0,177 | 0,081 | 0,776 | 1,193 (0,353-4,034) |
| ASA superior a i | 0,494 | 0,731 | 0,392 | 1,638 (0,529-5,077) |
| Consumo de tabaco | 0,316 | 0,276 | 0,600 | 1,372 (0,421-4,472) |
| Cirugía ginecológica frente a colecistectomía | 0,098 | 0,027 | 0,870 | 1,103 (0,341-3,563) |
| Complicaciones anestésicas | 0,995 | 0,700 | 0,403 | 2,705 (0,236-27,830) |
Tras la cirugía laparoscópica el 8,1% de los pacientes precisó ingreso hospitalario. Esta proporción fue significativamente superior en las pacientes intervenidas de cirugía ginecológica, en los que habían presentado complicaciones en cirugías previas, en los pacientes con ASA superior y en los fumadores. Así mismo, los pacientes con un tiempo de neumoperitoneo mayor a 45minutos presentaron una mayor tasa de ingreso imprevisto, resultando superior la duración total de los procedimientos entre quienes precisaron ingreso. La proporción de ingresos también fue superior entre los pacientes con complicaciones anestésicas o quirúrgicas. Por último, la proporción de pacientes ingresados fue significativamente superior cuando presentaron NVPO.
La tasa de ingresos no planificados es uno de los factores más empleados en las unidades de CMA para analizar los resultados. Es un indicador que detecta problemas como mala selección de pacientes o complejidad inapropiada de una intervención. En nuestra serie de pacientes fue del 8,1%, encontrándose dentro de los márgenes descritos en la literatura (0,09-16%)9, siendo significativamente superior en las pacientes ginecológicas.
Un metaanálisis reciente de 13 ensayos clínicos que evaluaba el resultado de la CL ambulatoria describía una tasa de ingreso no planificado del 13,1% (0-35%)10. Respecto a la cirugía ginecológica, la tasa de ingreso no planificado varía en función del tipo de intervención. En un estudio de 2012 de 128.634 pacientes intervenidas de histerectomía laparoscópica, la tasa de ingreso imprevisto fue del 4,0%11. El estudio de Maheux-Lacroix et al. describe el porcentaje de ambulatorización de la histerectomía total laparoscópica ambulatoria del 62%5. En cuanto a la enfermedad anexial (diagnóstica o para tratamiento de infertilidad) Houllier et al. obtuvieron una tasa de ingresos imprevistos del 37% de los casos12.
El antecedente de cirugía laparoscópica previa se asocia con una mayor tasa de ingreso no planificado en nuestra serie de pacientes. La presencia de intervenciones en la cavidad abdominal favorece el desarrollo de adherencias y fibrosis, dificultando la técnica quirúrgica y disminuyendo la complianza abdominal13. Desde hace años no se considera el antecedente de cirugía abdominal previa como una contraindicación en cirugía laparoscópica, aunque puede afectar a los resultados. En una publicación sobre 1.638 laparoscopias la existencia de cirugía abdominal previa se asoció con una mayor necesidad de adhesiólisis, una tasa de conversión más alta, un tiempo de intervención prolongado y una estancia postoperatoria más larga14. Este antecedente puede prolongar el tiempo intraoperatorio, empeorando los síntomas postoperatorios, alargando el tiempo de recuperación y, finalmente, elevando el riesgo de ingreso.
La presencia de un tiempo de neumoperitoneo prolongado se podría relacionar con peores resultados15. El uso de altas presiones de insuflación afecta a la función cardiopulmonar de forma significativa16,17. Además, la absorción de CO2 provoca problemas respiratorios y hemodinámicos durante el intraoperatorio18. Se trata de fenómenos bien tolerados en pacientes sanos y/o ambulatorios, pero que pueden afectar al postoperatorio inmediato, aumentando el riesgo de ingreso imprevisto. En nuestros resultados un tiempo de neumoperitoneo prolongado (superior a 100minutos) se asocia de forma significativa con una mayor tasa de ingreso imprevisto.
La presencia de complicaciones intraoperatorias en cirugía laparoscópica abdominal es rara. Los eventos intraoperatorios de nuestra serie, relacionados con la anestesia (3%) o la cirugía (11,1%), está en consonancia con estudios previos19,20. En nuestra serie la presencia de complicaciones anestésicas y/o quirúrgicas multiplicaba la probabilidad de ingreso 6 y 9 veces, respectivamente. Todavía existe incertidumbre sobre la frecuencia de complicaciones en CMA. En el estudio de Johnston et al. analizaron 1.265 procedimientos laparoscópicos ginecológicos: histerectomía, reparación de suelo pélvico, cirugía de endometriosis, cirugía anexial y adhesiólisis. Las complicaciones mayores relacionadas con lesiones intestinales, urológicas o de grandes vasos fueron raras (0,6%)19.
En el caso de CL, las complicaciones mayores también son infrecuentes21, correspondiendo a sangrado (0,11-1,97%), absceso (0,14-0,30%), fuga de bilis (0,30-0,90%), lesión intestinal (0,14 - 0,35%)22 y lesión de la vía biliar (0,26-0,60%), siendo esta la complicación grave más frecuente23.
La NVPO han sido el motivo más común de ingreso imprevisto en CMA, suponiendo hasta el 50% de los casos24,25. Casi una tercera parte de nuestros pacientes precisó tratamiento antiemético en UCSI, aunque solo 2 pacientes ingresaron por NVPO refractarios al tratamiento. Los factores asociados con las NVPO fueron sexo femenino, ausencia de profilaxis y tiempo de espera prequirúrgico prolongado.
Las limitaciones del estudio comprenden los déficits de información de algunas variables, atribuibles a la gran variedad de profesionales implicados. En la interpretación de los resultados debe tenerse en cuenta que los procedimientos fueron realizados por unidades diferentes en el caso de las intervenciones ginecológicas, y que la comparación de los procedimientos realizados por el equipo de cirugía general (unidad hepática) frente a los realizados por equipos de ginecología (unidades de infertilidad, endometriosis, oncología) puede haber contribuido a la obtención de resultados diferentes en cuanto a la proporción de ingresos. Además, hay que tener en cuenta el predominio del sexo femenino en la muestra, al ser mucho más frecuente en la mujer la presentación de colelitiasis sintomática y al haber incorporado al estudio enfermedades propias del sexo femenino.
Podrían señalarse otras limitaciones por tratarse de una investigación observacional, como la ausencia de protocolización dentro del estudio de algunas intervenciones (medicación antiemética o analgésica, colocación de sonda nasogástrica, maniobras de reclutamiento tras el neumoperitoneo, etc.).
Por último fueron consideradas como complicaciones la perforación vesical y la hemorragia intraoperatoria significativa. En la literatura se puede encontrar a ambos procesos interpretados tanto como complicaciones como incidencias intraoperatorias.
Son necesarias más investigaciones para identificar intervenciones que ayuden a reducir la tasa de fracaso en el manejo ambulatorio de la cirugía laparoscópica.
La proporción de pacientes ingresados tras cirugía laparoscópica ambulatoria es solo del 8,1%, correspondiendo al 5,5% de los sometidos a cirugía general y al 12,1% de las sometidas a cirugía ginecológica. Los factores relacionados con el fracaso ambulatorio de estas intervenciones son la presencia de complicaciones quirúrgicas, un tiempo de neumoperitoneo prolongado (superior a 100minutos) y la aparición de náuseas postoperatorias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.