Se desconoce si la linfadenectomía cervical para el tratamiento del carcinoma espinocelular cutáneo de cabeza y cuello (CECccyc) aumenta la supervivencia en el paciente de avanzada edad. El objetivo de este estudio es determinar si esta terapia influye en la supervivencia de estos pacientes, y conocer si el índice abreviado de Charlson (ICa) puede utilizarse como alternativa a la edad en la estimación de la supervivencia.
MétodosLa población a estudio la componen todos los pacientes a quienes se diagnosticó CECccyc intervenidos consecutivamente entre 2006 y 2011. Se excluyeron los carcinomas no invasivos, no cutáneos. Se realiza una agrupación de los pacientes en función de la edad (<70, 70-79, 80-89, >90), ICa (<3, ≥3) y presencia (N1) o ausencia (N0) de metástasis cervicales. La variable dependiente es la realización o no de linfadenectomía cervical. Se efectúa un análisis de la supervivencia univariante según la presencia de metástasis; bivariante para cada una de las variables independientes según el tratamiento recibido; y multivariante.
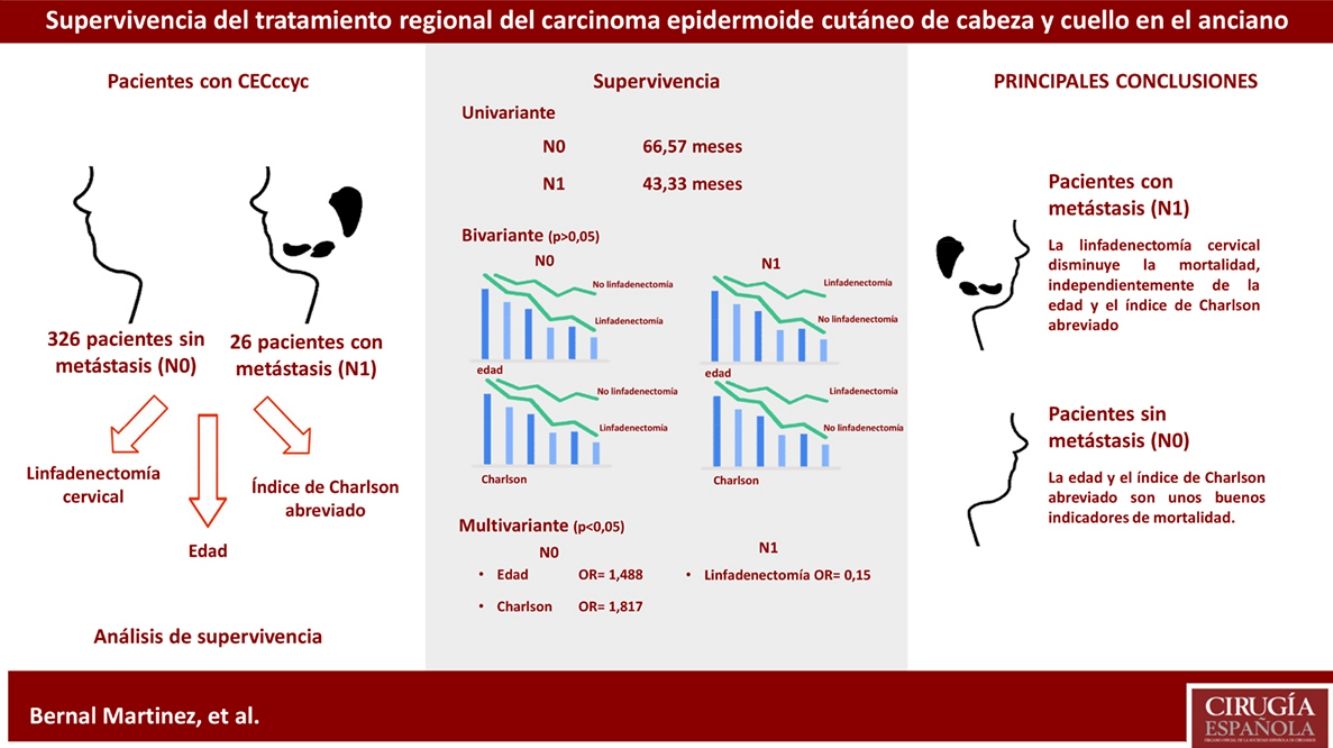
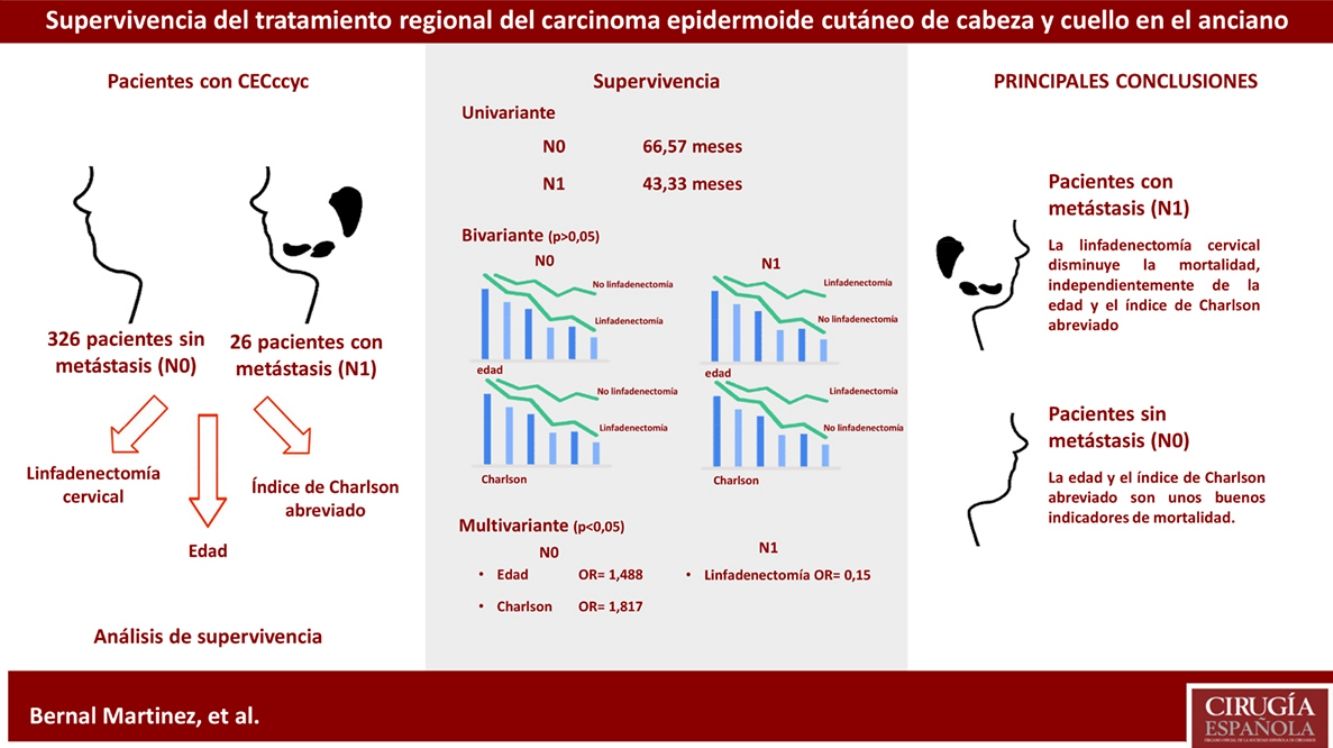
ResultadosSe incluyen 416 casos. El tiempo medio de supervivencia es mayor en el grupo N0. Para cada uno de los grupos según la presencia de metástasis, las diferencias en el tiempo medio de supervivencia según la edad y el ICa no son significativas, independientemente del tratamiento recibido. El análisis multivariante muestra la influencia de la edad (p=0,0001, OR=1,488, IC95%=[1,318; 1,679]) y del ICa (p=0,001, OR=1,817, IC95%=[1,257; 2,627]) sobre los pacientes N0. Respecto a los pacientes N1, solo la variable tratamiento regional tiene una influencia positiva sobre la supervivencia (p=0,048, OR=0,15, IC95%=[0,023; 0,981]).
ConclusionesEl ICa y la edad son buenos indicadores de la mortalidad en pacientes CECccyc N0. No es así en pacientes CECccyc N1. En pacientes CECccyc N1 el tratamiento regional tiene una influencia positiva sobre la supervivencia. No se puede afirmar que existan diferencias en el tiempo medio de supervivencia de los pacientes con CECccyc en función de si han desarrollado metástasis o no y según el tratamiento recibido. Serán necesarios nuevos estudios.
It is unknown whether cervical lymphadenectomy as a treatment for cutaneous squamous cell carcinoma of the head and neck (cSCCh&n) increases survival in elderly patients. The aim of this study is to determine whether this procedure has an influence on the survival of these patients, and whether the Short-Form Charlson Comorbidity Index (CCI-SF) can be used as an alternative to age in the surgeon's estimation of elderly patient mortality.
MethodsThe study population included all patients diagnosed with cSCCh&n consecutively treated between 2006 and 2011. Non-invasive, non-cutaneous carcinomas were excluded. Patients were grouped according to their age (<70, 70-79, 80-89, >90), CCI-SF (<3, ≥3) and presence (N1) or absence (N0) of cervical metastases. The dependent variable was the performance or not of cervical lymphadenectomy. A univariate survival analysis was performed according to the presence of metastases, a bivariate analysis for each of the independent variables according to the received treatment and a multivariate analysis.
Results416 cases were included. The mean survival time was greater in the N0 group. For each of the groups based on the presence of metastasis, the differences in the mean survival time according to age and CCI-SF were not significant, regardless of the treatment received. The multivariate analysis showed the influence of age (p=0.0001, OR=1.488, 95%CI=[1.318; 1.679]) and CCI-SF (p=0.001, OR=1.817, 95%CI=[1.257; 2.627]) in the N0 group. In the N1 group only regional treatment has a positive influence on survival (p=0.048, OR=0.15, 95%CI=[0.023; 0.981]).
ConclusionsCCI-SF and age are good mortality indicators in cSCCh&n N0 patients, but not so in cSCCh&n N1 patients. In cSCCh&n N1 patients, regional treatment has a positive influence on survival. Differences cannot be affirmed in the mean survival time of patients with cSCCh&n, based on the development of metastases and the treatment given. New studies will be necessary.
El carcinoma epidermoide cutáneo o carcinoma espinocelular cutáneo (CECc) es la segunda neoplasia más frecuente de las neoplasias cutáneas no melanoma1. En España se estima una tasa anual de 86 por 100.000 habitantes2. El 75-90% aparece en cabeza y cuello3 y es el cáncer más frecuente capaz de metastatizar4. Esto tiene su reflejo en una mayor mortalidad, y es que la supervivencia a los 5 años del CECc metastásico sin tratamiento es inferior al 35%, entre el 25 y el 70% según la fuente bibliográfica consultada4-8.
El tratamiento de este tumor es la exéresis radical, acompañada o no de una linfadenectomía cervical1,8-12. Esto último se realiza en presencia de nódulos metastásicos, que se identifica según las últimas guías de estadificación tumoral como N113,14. Es necesario conocer las características del tumor, y si presenta metástasis en el momento en que se realiza el tratamiento.
El tratamiento regional, o la linfadenectomía cervical, es un procedimiento terapéutico agresivo. Aunque se realiza de forma rutinaria en el carcinoma de mucosas de cabeza y cuello, existe una mayor reticencia a realizarlo sistemáticamente en los carcinomas cutáneos, pues se ha objetivado la dificultad de predecir las vías de drenaje linfático de este tipo de lesiones en la piel. Además, esta técnica terapéutica no está exenta de complicaciones y la linfadenectomía tiene una mortalidad del 1%7.
La agresividad de la técnica plantea dudas al cirujano a la hora de realizarla, sobre todo en el paciente anciano. En el paciente de edad avanzada se presupone una elevada mortalidad, y por una causa diferente al carcinoma cutáneo. Este fenómeno se conoce como ageísmo15,16, y consiste en la discriminación del paciente por su edad en la práctica clínica. La indicación terapéutica se encuentra sujeta a la subjetividad del facultativo, y no a la evidencia científica.
Como contrapartida, el índice de Charlson abreviado se trata de una escala predictiva de la mortalidad, independiente de la edad, y validada a nivel internacional. Un valor igual o superior a 3 en esta escala indica una probabilidad de mortalidad a corto plazo elevada17,18.
El objetivo de este trabajo es analizar la influencia de la edad, el índice de Charlson abreviado y el tratamiento sobre la supervivencia del paciente anciano con CECc de cabeza y cuello (CECccyc).
MétodosEste es un estudio analítico observacional, retrospectivo, en el que se incluyen todos los CECccyc intervenidos quirúrgicamente por el servicio de cirugía plástica del Hospital Universitario Miguel Servet durante los años 2006-2011.
Los criterios de inclusión fueron: CECccyc, tratamiento quirúrgico, y confirmación histológica de carcinoma invasivo. Los criterios de exclusión fueron: carcinomas no invasivos (carcinomas in situ [Tis]), carcinomas no cutáneos, y tumores tratados por otros servicios.
Se lleva a cabo un análisis en el que se selecciona como variable dependiente la realización del tratamiento regional. Se divide la muestra en dos grupos, en función de la presencia (N1) o ausencia (N0) de metástasis cervicales. Como variables independientes se seleccionan, además, la edad y el índice de comorbilidad de Charlson abreviado. Se agrupa de nuevo la muestra según estas variables, por grupos de edad (<70, 70-79, 80-89, >90) y según el valor del índice de Charlson (<3, ≥3).
Las variables a estudio que se registraron fueron las siguientes: género del paciente, edad en el momento de la cirugía, fallecimiento (sí/no) y momento del fallecimiento, causa fundamental de la muerte (CECccyc regional, metastatizado, otras), índice de Charlson abreviado, características del tumor: tamaño (alto riesgo: ≥5cm; bajo riesgo: <5cm), grado de diferenciación tumoral (alto riesgo: BrodersIII; bajo riesgo: BrodersI,II), márgenes de resección (negativos, afectados), localización del tumor (alto riesgo: cara y pabellón auricular; bajo riesgo: otras), invasión de estructuras profundas extradérmicas (sí/no); estadio TNM, presencia de metástasis (sí/no), realización de tratamiento regional (sí/no).
Análisis estadísticoSe realiza un análisis de la supervivencia univariante; bivariante para cada uno de los grupos de variables independientes según si se llevó a cabo el tratamiento regional o no; y multivariante. En el análisis multivariante se incluyen las siguientes variables: edad agrupada, índice de Charlson abreviado, género, número de características de alto riesgo y tratamiento regional. El análisis se lleva a cabo sobre cada uno de los grupos, según si desarrollaron (N1) o no (N0) metástasis.
Para realizar el análisis de supervivencia bivariante se utilizan tablas de mortalidad y el estadístico de Wilcoxon, y para el análisis multivariante se emplean la regresión de COX y el test de validación −2 log likelihood. Se establece una significación estadística de alfa=0,05.
Todos los análisis estadísticos se realizan con el programa Statistical Package for Social Sciences, versión 16.0 (SPSS Inc., Chicago, IL, EE.UU.).
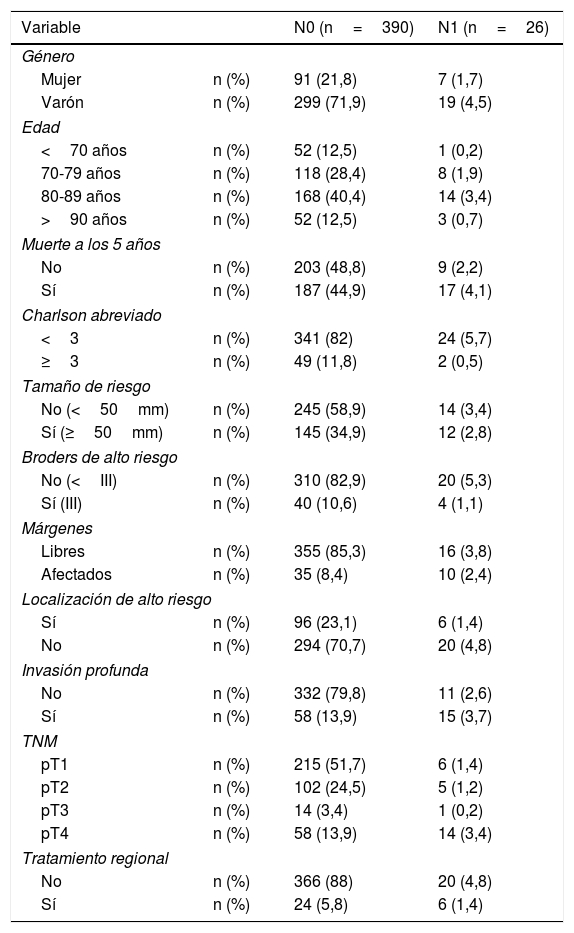
ResultadosSe incluyeron 416 casos de CECccyc. La tabla 1 refleja los datos generales de la población a estudio. La mayor parte de las metástasis (25 de 26) tuvieron lugar en pacientes mayores de 70 años. Hasta en 12 casos no se realizó el tratamiento atendiendo a las guías clínicas vigentes; en 6 casos se realizó cuando el paciente no presentaba metástasis (N0), y en 6 no se realizó cuando sí las presentaba (N1). La mortalidad de la cirugía por tratamiento regional fue del 3,33%.
Características generales de la muestra a estudio
| Variable | N0 (n=390) | N1 (n=26) | |
|---|---|---|---|
| Género | |||
| Mujer | n (%) | 91 (21,8) | 7 (1,7) |
| Varón | n (%) | 299 (71,9) | 19 (4,5) |
| Edad | |||
| <70 años | n (%) | 52 (12,5) | 1 (0,2) |
| 70-79 años | n (%) | 118 (28,4) | 8 (1,9) |
| 80-89 años | n (%) | 168 (40,4) | 14 (3,4) |
| >90 años | n (%) | 52 (12,5) | 3 (0,7) |
| Muerte a los 5 años | |||
| No | n (%) | 203 (48,8) | 9 (2,2) |
| Sí | n (%) | 187 (44,9) | 17 (4,1) |
| Charlson abreviado | |||
| <3 | n (%) | 341 (82) | 24 (5,7) |
| ≥3 | n (%) | 49 (11,8) | 2 (0,5) |
| Tamaño de riesgo | |||
| No (<50mm) | n (%) | 245 (58,9) | 14 (3,4) |
| Sí (≥50mm) | n (%) | 145 (34,9) | 12 (2,8) |
| Broders de alto riesgo | |||
| No (<III) | n (%) | 310 (82,9) | 20 (5,3) |
| Sí (III) | n (%) | 40 (10,6) | 4 (1,1) |
| Márgenes | |||
| Libres | n (%) | 355 (85,3) | 16 (3,8) |
| Afectados | n (%) | 35 (8,4) | 10 (2,4) |
| Localización de alto riesgo | |||
| Sí | n (%) | 96 (23,1) | 6 (1,4) |
| No | n (%) | 294 (70,7) | 20 (4,8) |
| Invasión profunda | |||
| No | n (%) | 332 (79,8) | 11 (2,6) |
| Sí | n (%) | 58 (13,9) | 15 (3,7) |
| TNM | |||
| pT1 | n (%) | 215 (51,7) | 6 (1,4) |
| pT2 | n (%) | 102 (24,5) | 5 (1,2) |
| pT3 | n (%) | 14 (3,4) | 1 (0,2) |
| pT4 | n (%) | 58 (13,9) | 14 (3,4) |
| Tratamiento regional | |||
| No | n (%) | 366 (88) | 20 (4,8) |
| Sí | n (%) | 24 (5,8) | 6 (1,4) |
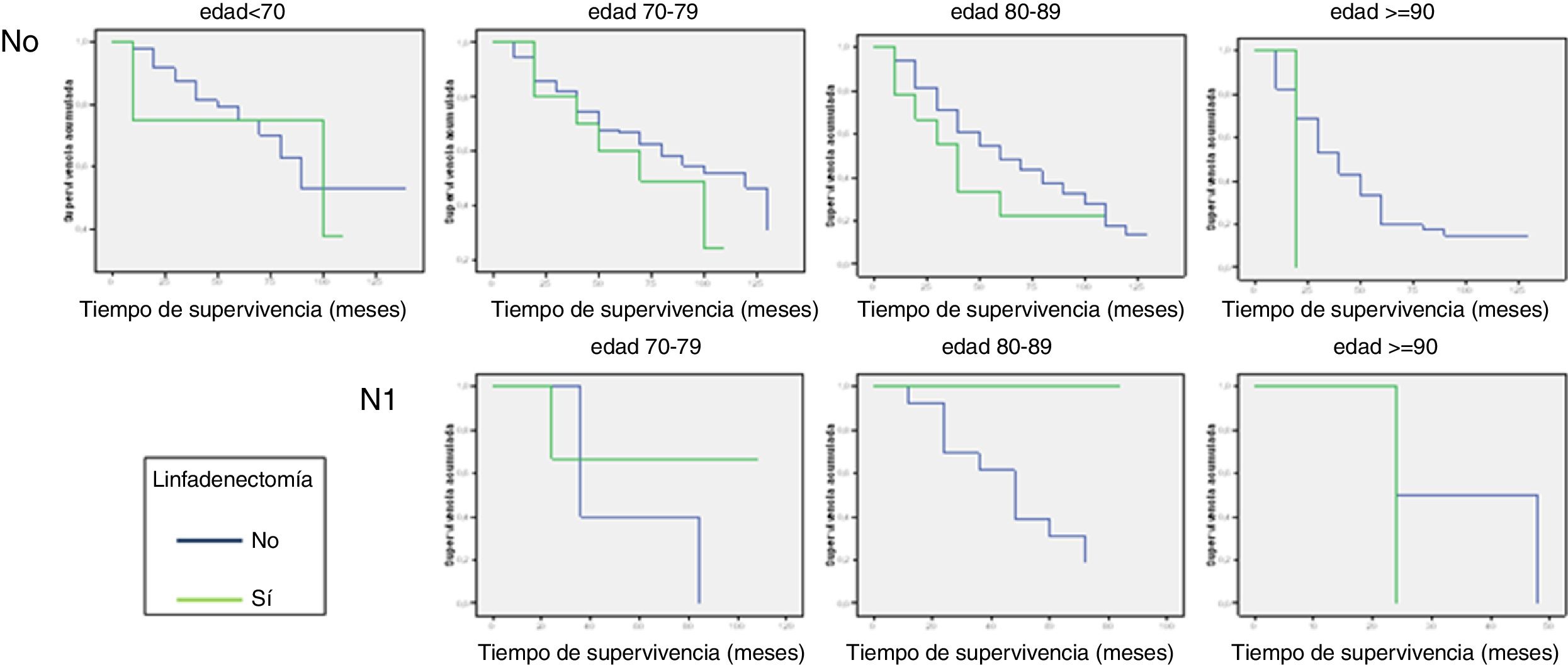
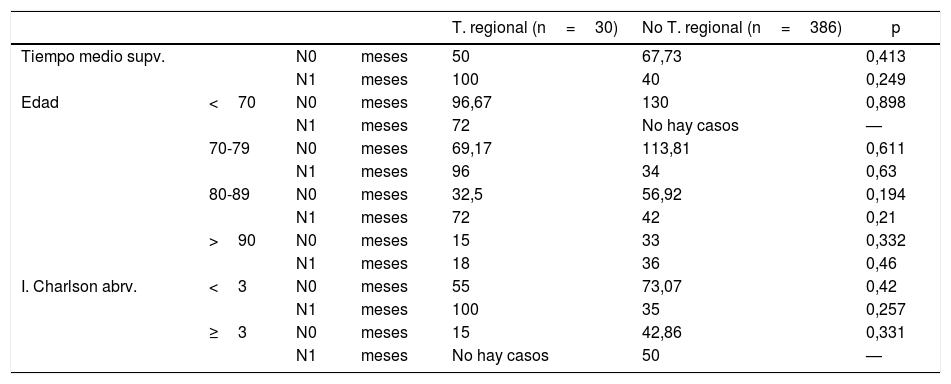
El análisis de supervivencia univariante muestra que el grupo N0 tiene una supervivencia mediana de 66,57 meses, y el grupo N1, de 43,33 meses. Al realizar el análisis bivariante sobre el grupo que no desarrolló metástasis (N0) —390 casos— y sobre los pacientes N1 —26 casos—, se obtienen los resultados que aparecen reflejados en la tabla 2. Tanto en el grupo N0 como en el grupo N1, conforme aumenta la edad o el valor del índice de Charlson abreviado, el tiempo de supervivencia es menor, independientemente del tratamiento recibido. Estas diferencias no son estadísticamente significativas (fig. 1).
Análisis de supervivencia
| T. regional (n=30) | No T. regional (n=386) | p | ||||
|---|---|---|---|---|---|---|
| Tiempo medio supv. | N0 | meses | 50 | 67,73 | 0,413 | |
| N1 | meses | 100 | 40 | 0,249 | ||
| Edad | <70 | N0 | meses | 96,67 | 130 | 0,898 |
| N1 | meses | 72 | No hay casos | — | ||
| 70-79 | N0 | meses | 69,17 | 113,81 | 0,611 | |
| N1 | meses | 96 | 34 | 0,63 | ||
| 80-89 | N0 | meses | 32,5 | 56,92 | 0,194 | |
| N1 | meses | 72 | 42 | 0,21 | ||
| >90 | N0 | meses | 15 | 33 | 0,332 | |
| N1 | meses | 18 | 36 | 0,46 | ||
| I. Charlson abrv. | <3 | N0 | meses | 55 | 73,07 | 0,42 |
| N1 | meses | 100 | 35 | 0,257 | ||
| ≥3 | N0 | meses | 15 | 42,86 | 0,331 | |
| N1 | meses | No hay casos | 50 | — |
En el caso de aquellos pacientes que presentaron metástasis cervicales (N1), no es valorable el subgrupo que recibió tratamiento regional con índice de Charlson superior a 3, o en los menores de 70 años en quienes no se realizó linfadenectomía, ya que ninguno de estos subgrupos contiene casos suficientes.
El análisis multivariante sobre el grupo N0 muestra los siguientes resultados: 390 casos, 39,5% censurados, variables edad agrupada (p=0,0001, OR=1,488, IC95%=[1,318; 1,679], índice de Charlson abreviado (<3, ≥3) (p=0,001, OR=1,817, IC95%=[1,257; 2,627]); género, número de características de alto riesgo y tratamiento regional (p>0,05). Al aplicarlo sobre los pacientes con N1 (26 casos, 30,8% censurados), estos son los resultados: tratamiento regional (p=0,048, OR=0,15, IC95%=[0,023; 0,981]); edad agrupada, índice de Charlson, género y número de características de alto riesgo (p>0,05).
DiscusiónEn el momento de tener que tomar una decisión como la de realizar una linfadenectomía cervical en un paciente anciano, el cirujano puede resultar influido por la edad del paciente a la hora de practicar una maniobra tan agresiva15. El razonamiento lógico es pensar que, por tratarse de una persona mayor, la cirugía puede perjudicarle y que probablemente muera por alguna otra causa16. Esto es más comprensible cuanto mayor es la edad del paciente. La indicación terapéutica está en este caso supeditada a una información subjetiva, que depende totalmente de las creencias y opiniones del cirujano.
En el análisis de supervivencia, y tomando solo aquellos pacientes que no desarrollaron metástasis, se observa que las únicas variables que tienen una influencia sobre la supervivencia del paciente son la edad (p=0,0001) y el índice de Charlson abreviado (p=0,001). Cada una con una OR de 1,488 y 1,817, respectivamente, lo que indica que la probabilidad de fallecimiento aumenta con la edad, y al sumar un índice de Charlson mayor o igual a 3. El género y el número de características tumorales de alto riesgo no generan diferencias significativas en la supervivencia de esta muestra de pacientes.
Sucede lo mismo con el tratamiento regional. Esta variable se incluye en el análisis multivariante sobre los pacientes N0 para objetivar su validez. Los resultados demuestran, como era de esperar, que la linfadenectomía cervical sobre un paciente que no ha desarrollado metástasis no tiene una influencia sobre su supervivencia. Estos datos deben interpretarse con precaución, debido a que, aunque la muestra es grande, el análisis muestra un elevado número de datos censurados (39,5%).
No obstante, no ocurre lo mismo en el grupo de pacientes con ganglios cervicales metastatizados (N1). En estos pacientes el análisis multivariante no muestra que la edad ni el índice de Charlson influyan sobre la supervivencia, y en cambio se confirma la influencia positiva del tratamiento regional (p=0,048, OR=0,15), es decir, que la linfadenectomía en estos pacientes actúa como un factor protector frente a la mortalidad.
La tabla 2 muestra que los pacientes con N1 que recibieron tratamiento regional tienen una mayor supervivencia que los que no lo recibieron (100 vs. 40 meses). Estas diferencias no son estadísticamente significativas (p=0,249). Ocurre lo mismo con los pacientes que no desarrollaron metástasis, que en este caso actúan como grupo de control. Los pacientes N0 que recibieron tratamiento regional tienen una mediana de supervivencia menor que los que no lo recibieron (50 vs. 67,73). Igualmente, no podemos afirmar que estas diferencias sean estadísticamente significativas (p=0,413).
Conforme aumenta la edad, disminuye la mediana de supervivencia en ambos grupos, y con independencia del tratamiento recibido (fig. 1). Sin embargo, estas diferencias no son estadísticamente significativas. En la tabla 2 se puede observar que la mediana de supervivencia es diferente en el grupo de pacientes N0, dentro de cada uno de los grupos de edad pero que han recibido tratamientos diferentes. Además, como demuestra el análisis multivariante, en este grupo de pacientes el tratamiento no tiene influencia sobre la supervivencia (p>0,05). No se puede afirmar, por tanto, que los pacientes con N0 tengan una mayor supervivencia en función de si se les realiza o no una linfadenectomía.
Con los resultados del análisis de supervivencia bivariante se puede extrapolar esta afirmación al grupo de pacientes N1, ya que su supervivencia no es significativamente mayor según el tratamiento recibido. No obstante, el análisis multivariante confirma la influencia del tratamiento sobre la supervivencia del paciente N1 (p=0,048). La mortalidad de los pacientes N1 que reciben una linfadenectomía cervical es menor, pero con estos datos no se puede afirmar que el tiempo de supervivencia sea mayor o menor que aquellos que no la reciben.
El índice de Charlson se muestra como un buen indicador de la mortalidad en los pacientes que no desarrollaron metástasis (p=0,001, OR=1,817), con una influencia mayor que la edad, cuya OR es menor (1,488). No es así en el grupo de pacientes con tumores N1. Esto puede deberse a la diferencia en el número de casos en cada uno de los grupos, y a que los tumores N1 tengan un comportamiento más agresivo, a pesar del tratamiento.
Hasta donde alcanza nuestro conocimiento, no hay estudios previos que analicen la utilidad de la edad o el índice de Charlson abreviado como indicadores en la supervivencia de pacientes con esta patología.
El estudio no demuestra que el índice de Charlson o la edad se traten de un buen indicador de la supervivencia en pacientes con un CECccyc con nódulos cervicales. Los pacientes con mayor edad son los más afectados por metástasis de estos tumores. Para no caer en la práctica del ageísmo, no se debe tomar la decisión de realizar un tratamiento agresivo y curativo al paciente, presuponiendo una mortalidad por tratarse de un paciente anciano. Se deben conocer las opciones diagnósticas y terapéuticas y una estimación de cómo influyen en su supervivencia.
Según este estudio, el tratamiento regional disminuye la mortalidad del CECccyc N1, independientemente de la edad y el valor del índice de Charlson abreviado. No se demuestra que el tratamiento mediante linfadenectomía cervical modifique la mediana del tiempo de supervivencia en estos pacientes. Serán necesarios nuevos estudios, probablemente con una muestra mayor, que presenten resultados significativos. La edad y el índice abreviado de Charlson se reafirman como buenos indicadores de la mortalidad en pacientes con CECccyc que no desarrollen metástasis cervicales.
Conflicto de interesesNinguno de los autores declara presentar un conflicto de intereses.