El retrasplante hepático (ReTH) es una indicación de TH controvertida. Nuestro objetivo fue determinar la tasa de ReTH y las indicaciones, morbilidad, mortalidad posoperatoria y supervivencia actuarial del paciente retrasplantado en nuestra serie.
MétodosEstudio retrospectivo de una serie prospectiva de 1.645 pacientes trasplantados entre 1984 y 2018. Se analizan los resultados según el tipo de ReTH (precoz vs. tardío), periodo de estudio e indicaciones.
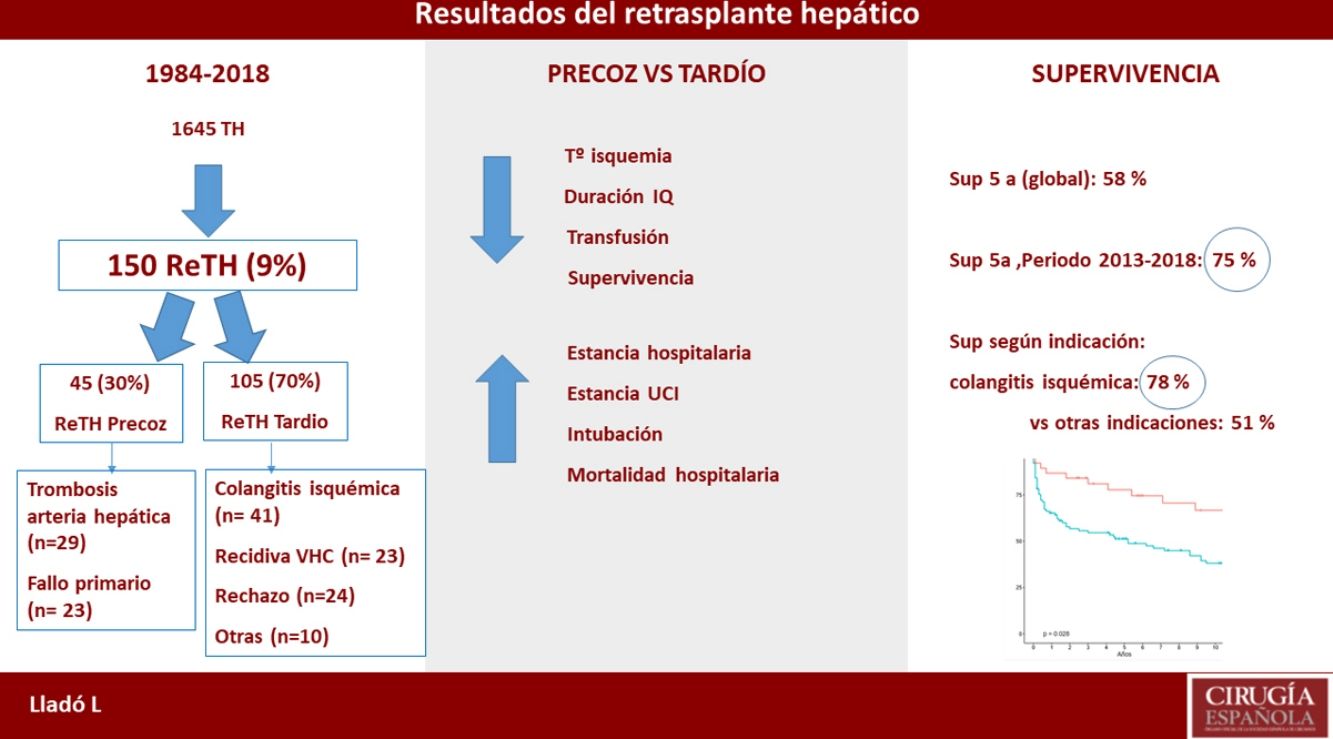
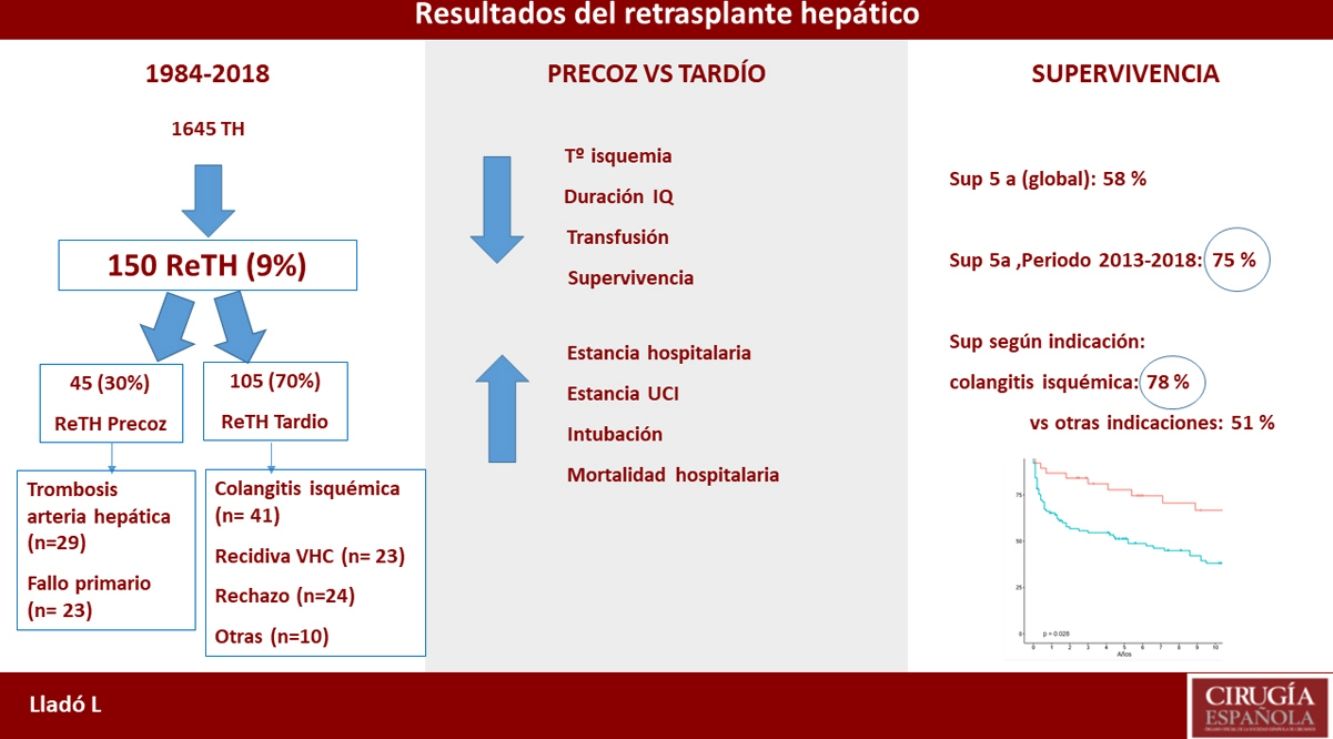
ResultadosHemos realizado 150 ReTH en 140 pacientes. La tasa de ReTH fue de 9%. El 30% (45) de los ReTH fueron precoces, siendo tardíos el otro 70% (105). Las causas más frecuentes fueron: colangitis isquémica (27%), trombosis de la arteria hepática (19%), fallo primario del injerto (15%) y recidiva de la cirrosis por virus de la hepatitis C (VHC) (15%). La duración de la cirugía (395 vs. 270 min; p = 0,001), tiempo de isquemia (435 vs. 390 min; p = 0,005) y necesidad transfusional (8 vs. 5 CH; p = 0,034) fue mayor en los casos de ReTH tardío, mientras que la mortalidad posoperatoria (10 vs. 20%; p = 0,01) fue mejor en los casos de ReTH tardío. La supervivencia actuarial a uno y cinco años fue de 71% y 58%, respectivamente, con una mejoría significativa en la última década (80% y 64%). Por otra parte, la supervivencia en los casos de ReTH por colangitis isquémica es superior que otras indicaciones (78 vs. 51%; p = 0,02).
ConclusionesEl retrasplante es complejo y está asociado a una elevada morbimortalidad. Sin embargo, los resultados han mejorado en los últimos años por lo que su indicación está justificada.
Liver retransplantation (LRT) is a controversial indication. Our aim was to evaluate the rate of LRT at our institution, and to analyze its indications and short- and long-term results.
MethodsWe conducted a retrospective study of a prospectively collected database, including 1645 LT from 1984 to 2018. Results have been analyzed depending on type of LRT (early vs late), study period and indications.
ResultsWe performed 150 LRT in 140 patients. The LRT rate was 9%. Of these, 45 LRT were early (30%), and the other 70% were late LRT. The main indications were: ischemic cholangitis (27%), arterial thrombosis (19%), primary non-function (15%), and HCV recurrence (15%). Mean surgery duration (395 vs. 270 min; P = .001), cold ischemia time (435 vs. 390 min; P = .005) and transfused units required (8 vs. 5 RBC; P = .034) were higher in cases of late LRT. Postoperative mortality (10 vs. 20%; P = .01) was better in cases of late LRT. One- and 5-year actuarial survival rates were 71% and 58%, respectively, which were significantly better during the last decade (80% and 64%). Five-year actuarial survival for ischemic cholangitis is better than other indications, such as recurrence of HCV (78 vs. 51%; P = .02).
ConclusionsLiver retransplantation is complex and associated with high morbidity and mortality. However, indications and long-term results have improved during recent years. Therefore, LRT is justified.
El retrasplante hepático (ReTH) es la única opción terapéutica en los casos del fracaso del injerto. Actualmente, se realizan en España más de 1.000 TH anuales, con supervivencias a cinco y 15 años superiores al 70 y 50%, respectivamente1. De ellos, 15-23% presentarán de forma precoz o tardía complicaciones que causarán una disfunción irreversible del injerto y, por tanto, la necesidad de un nuevo TH.
Si bien los resultados del ReTH han mejorado en los últimos años, la mayor parte de series demuestran que la morbimortalidad posoperatoria, así como la supervivencia, calidad de vida y coste son significativamente peores que tras un primer TH2-5. Todo ello ha hecho que en muchos centros se haya planteado si realmente está indicado realizar un ReTH6,7.
Por otro lado, en el contexto actual de reducción de las listas de espera gracias a la eficacia de los tratamientos antivirales frente al virus de la hepatitis C (VHC), los grupos españoles de TH se plantean la ampliación de indicaciones de TH8. Paralelamente, se ha ampliado la disponibilidad de donantes gracias a la expansión de los protocolos de donación en asistolia. Tanto en el caso del ReTH, como en cualquier ampliación de indicación, se debería obtener una supervivencia mínima a cinco años del 50%, tal como establece en el documento de consenso de ampliación de criterios de la Sociedad Española de Trasplante Hepático (SETH)8. En este nuevo escenario, consideramos importante conocer los resultados actuales del ReTH en nuestro medio para poder responder de forma objetiva respecto a su justificación.
Los objetivos de este estudio fueron evaluar los resultados del ReTH en nuestra serie, considerando los tipos de ReTH, así como el periodo y la indicación.
Material y métodosEstudio retrospectivo de serie recogida prospectivamente en la base de datos de nuestra unidad de TH. Se evalúan todos los pacientes trasplantados entre los años 1984 y 2018. No se excluyó ningún paciente.
Para el análisis de los resultados establecimos cinco periodos, incluyendo un número similar de TH: 1984-1994: en el que se realizaron 28 ReTH; 1995-1999: 37 ReTH; 2000-2006: 40 ReTH; 2007-2012: 20 ReTH, y 2013-2018: 25 ReTH.
Asimismo, se analizaron los resultados según el tipo de ReTH: precoz considerado el que sucede durante la primera semana posTH, y tardío definido como el realizado más allá de la primera semana posTH.
Finalmente, se analizan los resultados de supervivencia considerando las diferentes indicaciones de ReTH. Cabe destacar que el estudio no incluye aquellos pacientes en los que se descartó el ReTH, por gravedad u otras contraindicaciones. A partir del año 2012, se estableció como criterio de selección para contraindicar el ReTH el score de Rosen (> 20,5).
Análisis estadísticoLas variables cuantitativas se expresan en mediana y percentil 25-75%, y las cualitativas con n y porcentaje. Las diferencias entre grupo se evaluaron usando pruebas paramétricas o no paramétricas, según necesidad. Las variables cualitativas se analizaron con el test de chi cuadrado o test de Fisher, mientras que las variables cuantitativas con el test de t de student, y en caso de distribución no-normal, el test de U de Mann-Whitney. La supervivencia actuarial se analizó según el método de Kaplan-Meier y las comparaciones entre curvas con el test log-rank. La significación estadística se estableció en el valor p < 0,05. El análisis estadístico se realizó mediante el programa R 3.6 (R Foundation for Statistical Computing, Vienna, Austria).
ResultadosEn el periodo de estudio se trasplantaron 1.645 pacientes, de los cuales 150 (9%) fueron ReTH. De estos ReTH, ocho fueron un segundo ReTH y un paciente recibió un tercer ReTH. La incidencia global de ReTH fue, pues, del 9% de la serie, siendo según los periodos estudiados del 11, 12, 9 y 7,7%, respectivamente (tabla 1).
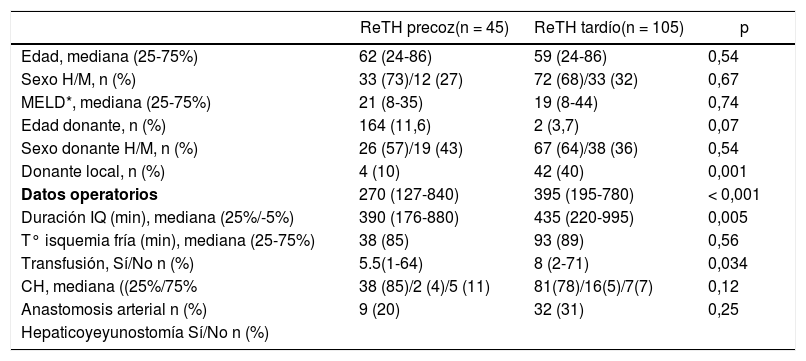
Características preoperatorias y operatorias dependiendo del tipo de retrasplante
| ReTH precoz(n = 45) | ReTH tardío(n = 105) | p | |
|---|---|---|---|
| Edad, mediana (25-75%) | 62 (24-86) | 59 (24-86) | 0,54 |
| Sexo H/M, n (%) | 33 (73)/12 (27) | 72 (68)/33 (32) | 0,67 |
| MELD*, mediana (25-75%) | 21 (8-35) | 19 (8-44) | 0,74 |
| Edad donante, n (%) | 164 (11,6) | 2 (3,7) | 0,07 |
| Sexo donante H/M, n (%) | 26 (57)/19 (43) | 67 (64)/38 (36) | 0,54 |
| Donante local, n (%) | 4 (10) | 42 (40) | 0,001 |
| Datos operatorios | 270 (127-840) | 395 (195-780) | < 0,001 |
| Duración IQ (min), mediana (25%/-5%) | 390 (176-880) | 435 (220-995) | 0,005 |
| T° isquemia fría (min), mediana (25-75%) | 38 (85) | 93 (89) | 0,56 |
| Transfusión, Sí/No n (%) | 5.5(1-64) | 8 (2-71) | 0,034 |
| CH, mediana ((25%/75% | 38 (85)/2 (4)/5 (11) | 81(78)/16(5)/7(7) | 0,12 |
| Anastomosis arterial n (%) | 9 (20) | 32 (31) | 0,25 |
| Hepaticoyeyunostomía Sí/No n (%) |
H/M: hombre/mujer; *MELD calculado a partir de 2004; anastomosis arterial: estándar/arteria esplénica/a aorta.
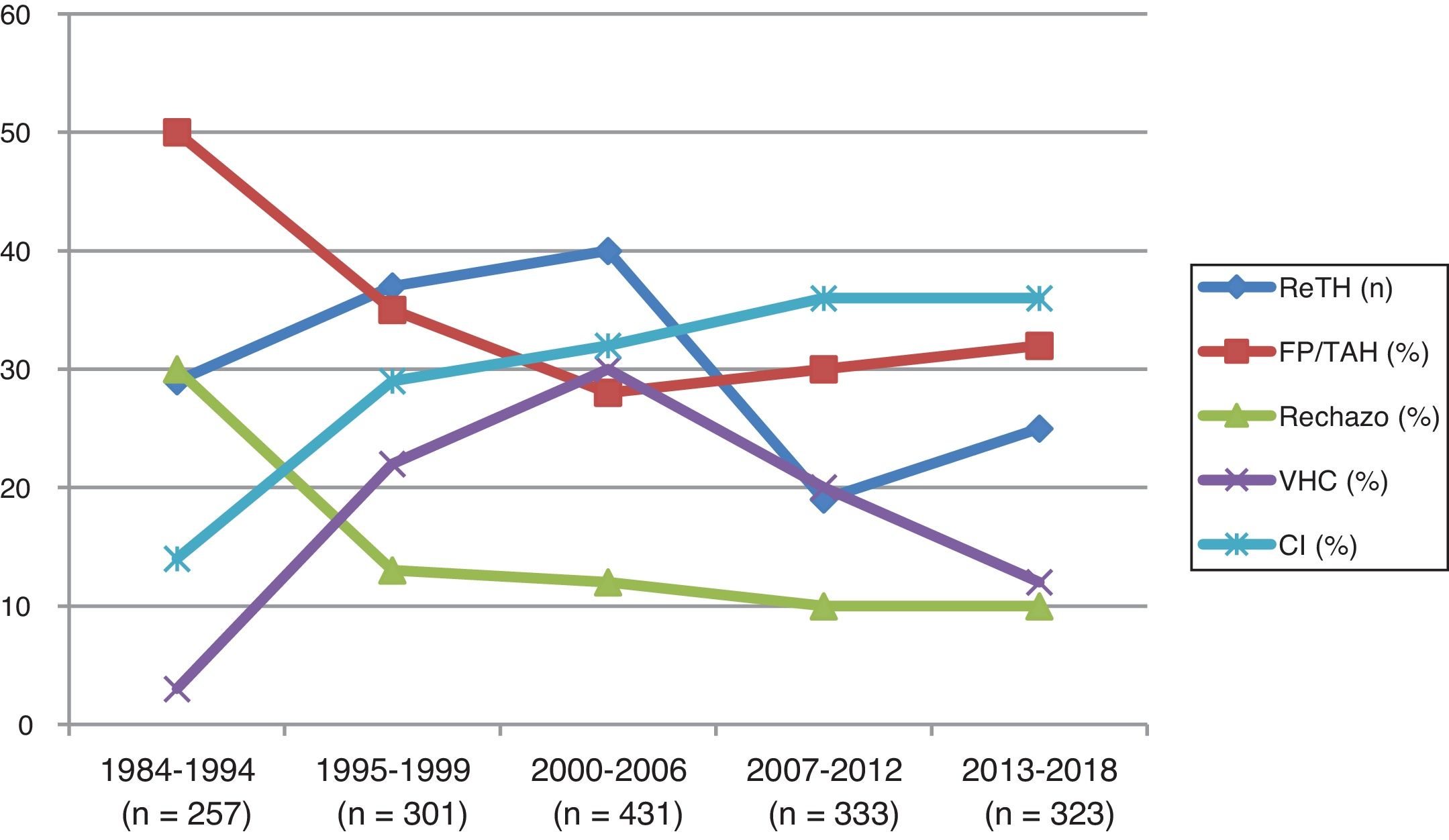
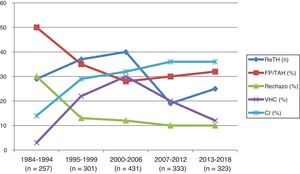
De los 150 ReTH (en 140 pacientes), 45 (30%) fueron retrasplantes precoces, mientras que 105 (70%) fueron tardíos. Las indicaciones según los diferentes periodos de estudio se reflejan en la figura 1. La recidiva VHC disminuyó como causa de indicación de ReTH de 20-22% en los periodos iniciales a 12% en el periodo 2013-2018.
Evolución de incidencia de retrasplante e indicaciones a lo largo de los periodos de estudio. RETH: número de retrasplantes; FP/TAH: RETH por fallo primario o trombosis arterial hepática; Rechazo: RETH por rechazo; VHC: RETH por recidiva del virus hepatitis C; CI: RETH por colangitis isquémica.
El análisis comparativo de los datos preTH y quirúrgicos entre ReTH precoces y tardíos está reflejado en la tabla 2. La duración de la cirugía, el tiempo de isquemia y la necesidad de concentrados de hematíes fue significativamente superior en los casos de ReTH tardío. Por otra parte, para la reconstrucción biliar, se requirió en más ocasiones realizar una hepático-yeyunostomía en los casos de ReTH tardío. Tanto en los casos de ReTH precoz como tardío, el tipo de anastomosis arterial fue «no-estándar» en 20 y 18% de los casos, respectivamente.
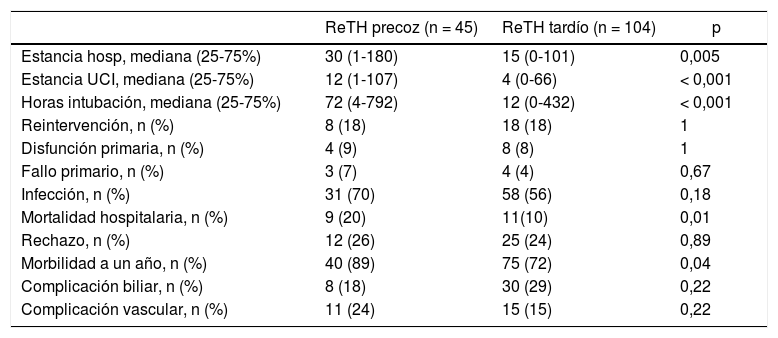
Evolución posoperatoria dependiendo del tipo de retrasplante
| ReTH precoz (n = 45) | ReTH tardío (n = 104) | p | |
|---|---|---|---|
| Estancia hosp, mediana (25-75%) | 30 (1-180) | 15 (0-101) | 0,005 |
| Estancia UCI, mediana (25-75%) | 12 (1-107) | 4 (0-66) | < 0,001 |
| Horas intubación, mediana (25-75%) | 72 (4-792) | 12 (0-432) | < 0,001 |
| Reintervención, n (%) | 8 (18) | 18 (18) | 1 |
| Disfunción primaria, n (%) | 4 (9) | 8 (8) | 1 |
| Fallo primario, n (%) | 3 (7) | 4 (4) | 0,67 |
| Infección, n (%) | 31 (70) | 58 (56) | 0,18 |
| Mortalidad hospitalaria, n (%) | 9 (20) | 11(10) | 0,01 |
| Rechazo, n (%) | 12 (26) | 25 (24) | 0,89 |
| Morbilidad a un año, n (%) | 40 (89) | 75 (72) | 0,04 |
| Complicación biliar, n (%) | 8 (18) | 30 (29) | 0,22 |
| Complicación vascular, n (%) | 11 (24) | 15 (15) | 0,22 |
Los ReTH precoces tuvieron una estancia en UCI, estancia hospitalaria, requerimiento de intubación y mortalidad hospitalaria significativamente mayor que los casos de ReTH tardío. No hubo diferencias en la morbilidad (infección, reintervención ni complicaciones técnicas) entre ambos grupos (tabla 2).
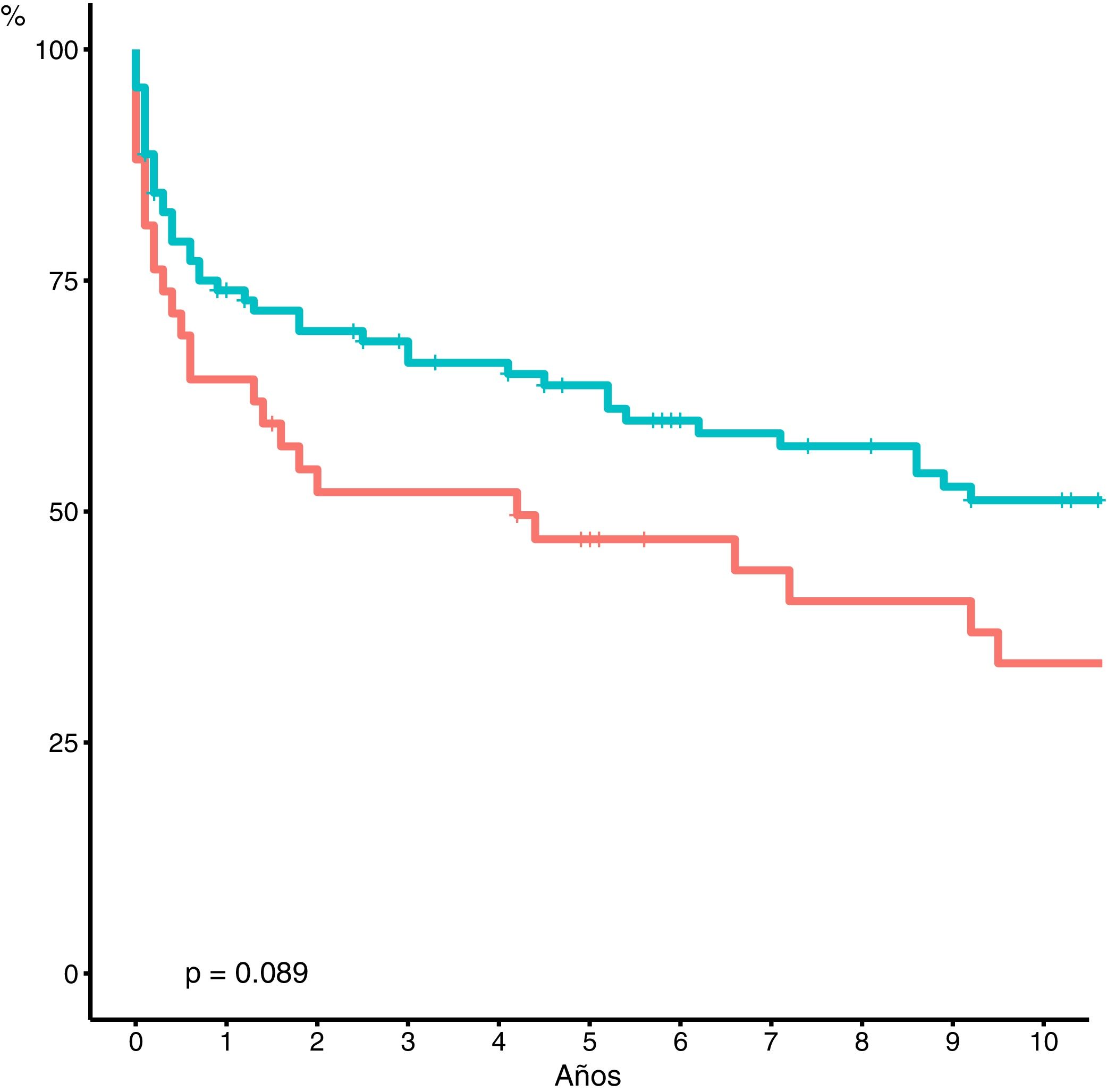
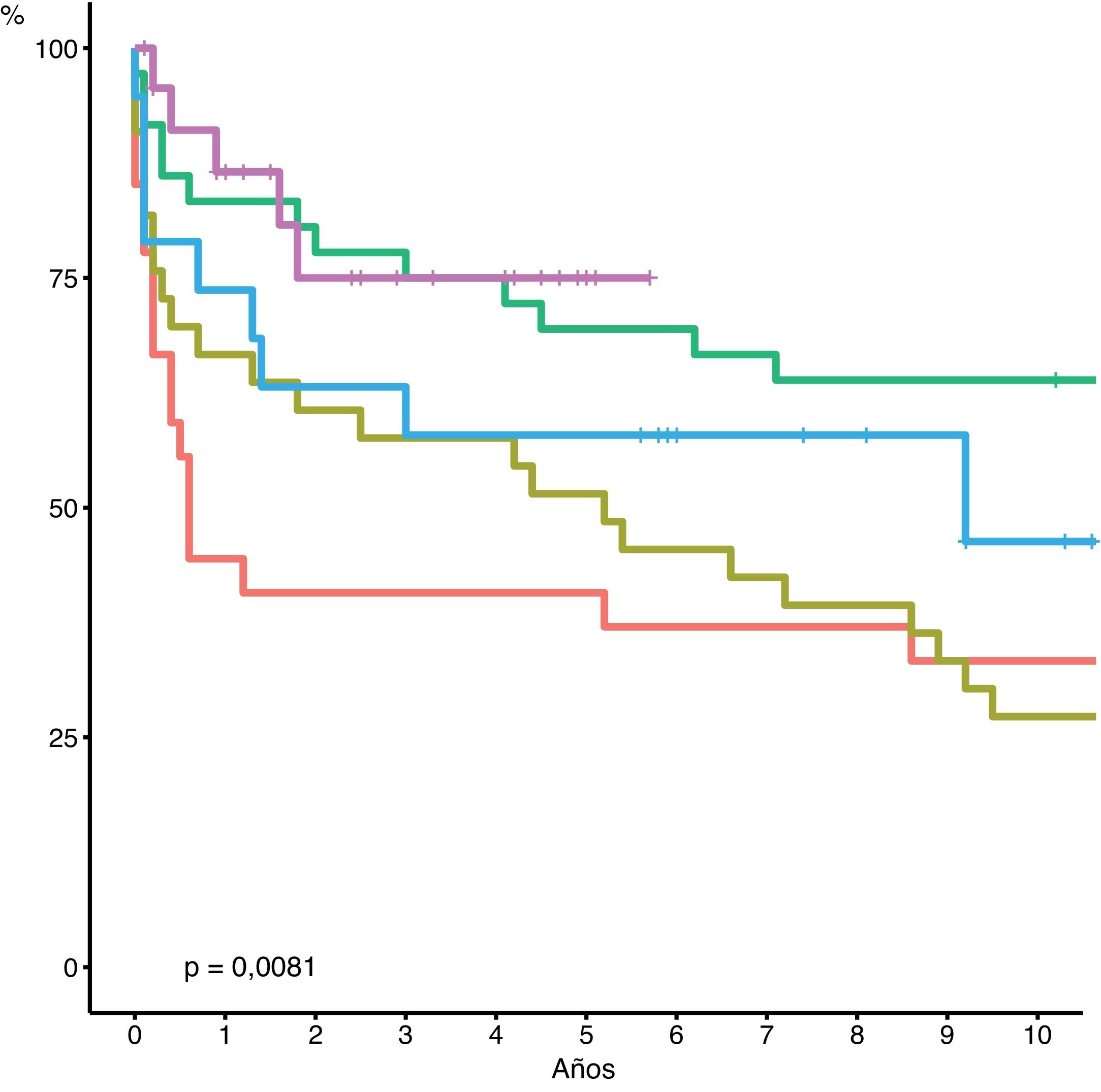
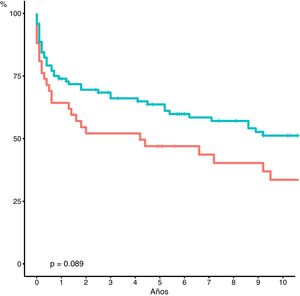
Si bien no observamos diferencias estadísticamente significativas, la supervivencia actuarial a cinco años del ReTH tardío muestra una tendencia a ser mejor que el ReTH precoz (precoz: 46 vs. tardío: 63%; p = 0,08) (fig. 2). La supervivencia actuarial a cinco años es significativamente mejor en los grupos de pacientes retrasplantados en los dos últimos periodos (2007-2012 y 2013-2018) (p = 0.0081) (fig. 3).
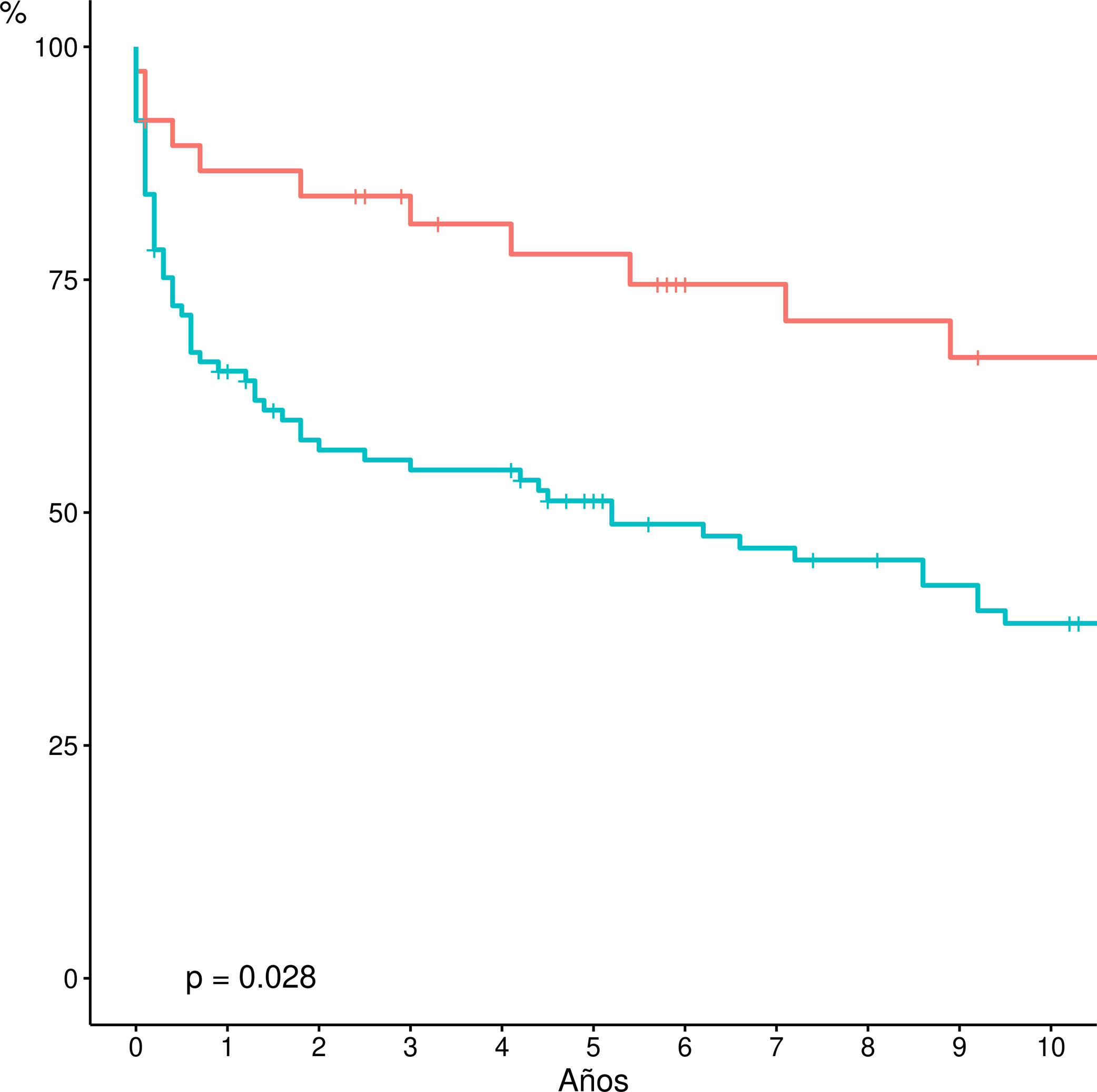
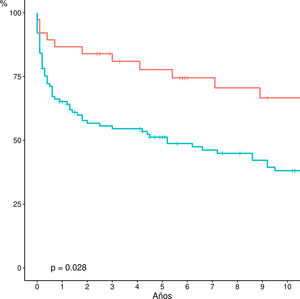
Si bien el estudio comparativo de la supervivencia actuarial entre las diferentes indicaciones no demuestra diferencias estadísticamente significativas, la supervivencia actuarial a cinco años de los pacientes retrasplantados por colangitis isquémica es significativamente mejor que el resto de las indicaciones (colangitis isquémica: 77 vs. otras: 51.3%; p = 0,02) (fig. 4).
DiscusiónDentro de las indicaciones de TH, el ReTH constituye de 3 hasta 24%, según las series1-3,9, lo que refleja la diferencia de criterios para la selección de pacientes para ReTH de acuerdo con los centros. Si nos ceñimos a los datos más recientes del Registro Español de TH1, en el año 2017 se realizaron 1.203 TH en España, de los cuales 3,2% fueron ReTH precoces y 5% ReTH tardíos. Datos del European Liver Transplant Registry (ELTR) muestran también una incidencia de ReTH que en la década 1999-2009 fue de 5%10. De igual forma, los datos de la United Network for Organ Sharing (UNOS) reflejan una incidencia de ReTH global de 15% que disminuyó a 7,9% en 200511, y a 4,3% en el año 201712. En nuestra serie la indicación de ReTH fue de 9%, siendo 2,7% urgentes y 6,3% tardíos. Esta incidencia fue de 7,7% en el último periodo, con una disminución similar a las series publicadas. Estos datos cumplen con los datos de calidad establecidos por la SETH13, que establece que la incidencia de ReTH agudo de los centros debería ser inferior a 5%, y la incidencia de ReTH tardíos inferior a 8%.
Las causas de ReTH han ido evolucionando paralelamente a la evolución del trasplante. La evolución en los criterios de selección del donante, selección del receptor, inmunosupresión, nuevos tratamientos antivirales, entre otros, han comportado cambios en las causas de ReTH.
Las causas más frecuentes de ReTH precoz son el fallo primario del injerto y la trombosis arterial precoz, con frecuencia muy similar en nuestra serie, y comparables a los datos de los diferentes registros1,12. La frecuencia y causa de ReTH urgente se ha modificado poco a lo largo de los años; si bien ha mejorado la técnica quirúrgica, el manejo anestésico y las soluciones de preservación, paralelamente hemos ampliado la utilización de donantes marginales. Por ello, posiblemente, la incidencia de fallo primario y de trombosis de arteria hepática se mantienen estables.
Las causas principales de ReTH tardío son las complicaciones biliares, el rechazo crónico y la recurrencia de la enfermedad de base (especialmente, la recidiva VHC). En nuestra experiencia, la principal causa de ReTH tardío fue la colangitis isquémica. Hemos observado la disminución de la indicación de la recidiva VHC, especialmente en el último periodo. Con la evolución de la inmunosupresión, el rechazo como causa de ReTH ha ido disminuyendo, así como la recidiva del VHC, gracias a los nuevos tratamientos antivirales14. El incremento de colangitis isquémica como indicación principal de ReTH no supone un aumento de incidencia de colangitis isquémica en nuestra serie, sino un incremento del porcentaje respecto otras indicaciones de ReTH. Por otra parte, cabe destacar que solo uno de los pacientes retrasplantados por colangitis isquémica había recibido un injerto procedente de un donante en asistolia (y este corresponde a un donante previo a la utilización de normotermia en nuestro centro).
Los resultados del ReTH se consideran clásicamente peores que los de un primer TH. Sin embargo, como reflejan nuestros datos, los ReTH precoces y tardíos son dos grupos de pacientes claramente diferentes. Los pacientes que requieren un ReTH tardío necesitan con frecuencia recursos técnicos especiales que prolongan la cirugía, los tiempos de isquemia y aumentan el riesgo de complicaciones sépticas, hemorrágicas y vasculares. Asimismo, este grupo de pacientes requieren un mayor consumo de hemoderivados, consecuencia de la mayor complejidad técnica, las adherencias y la neovascularización que se desarrolla en algunos pacientes con disfunción tardía tras el TH15.
En los casos de ReTH precoz o agudo, este es generalmente igual o, incluso, más sencillo que un primer TH16. Dado que se indica durante la primera semana posTH, aun no habrá un problema importante de adherencias. Se requerirá mucha menos disección, y el grado de hipertensión portal será inferior al de un primer TH16. Así, en nuestra experiencia, los datos intraoperatorios fueron significativamente mejores en el grupo de ReTH precoz. Sin embargo, este grupo de pacientes es retrasplantado en situación de urgencia, y su situación de gravedad se refleja en la mayor morbimortalidad posoperatoria.
En series previas, la mortalidad hospitalaria en los ReTH es de tres a cinco veces superior que tras un primer TH2,5,14, siendo la principal causa de mortalidad la sepsis. En nuestra experiencia la mortalidad posoperatoria del grupo precoz fue tres veces superior a la de la serie global de TH de nuestro centro (6,6%). Sin embargo, la del grupo tardío (10%) fue solo discretamente superior a la de un primer TH.
Al igual que en nuestra experiencia, la mayor parte de series muestran mejor supervivencia tras el retrasplante tardío o electivo, que tras el precoz o urgente13,17. Los resultados de algunos grupo españoles no muestran diferencias entre el precoz y el tardío14 o, incluso, mejores resultados tras el precoz; probablemente en estas dos series, en el grupo de ReTH tardío aún tienen mucho peso los ReTH por recidiva del VHC, correspondientes al periodo en el que no se aplicaba la selección actual en este grupo específico de pacientes. Es por ello que quedó establecido que el ReTH por recidiva de cirrosis VHC solo estaría indicado en pacientes de bajo riesgo18,19, lo cual es aplicable a la mayor parte de pacientes en la actualidad dada la disponibilidad de tratamiento antiviral muy eficaz.
Si bien los datos de estudios previos demuestran peor supervivencia tras el ReTH que tras un primer TH, si nos basamos en series más recientes y, especialmente, según los resultados de nuestro estudio, la supervivencia actuarial a cinco años del ReTH en los últimos dos periodos analizados (2007-2012 y 2013-2018) es de 70% y 75%, respectivamente. Así, pues, son datos absolutamente comparables a un primer TH. En esta mejoría global, la disminución en los últimos años de la indicación de ReTH por recidiva VHC probablemente juega un papel muy importante. Asimismo, si nos basamos en la indicación más frecuente de ReTH tardío, la supervivencia actuarial a cinco años del ReTH por colangitis isquémica, supera el 75%. Si bien estudios previos sugieren que la indicación de ReTH no afecta claramente los resultados, las conclusiones son diferentes según los estudios17.
Aparte de la disminución de la indicación de ReTH por VHC, la mejoría de resultados en la última década también viene determinada por una mayor selección de los pacientes. El score de Rosen20 utilizado por nuestro grupo desde 2012, al igual que en la mayor parte de centros españoles, permite descartar para el ReTH tardío a los pacientes de mayor riesgo. Destacamos el Rosen como criterio de selección, pues consideramos es el score mejor validado en este contexto. La utilidad del MELD en valorar la supervivencia tras el ReTH no ha sido tan estudiada. La mediana de Rosen de los pacientes retrasplantados a partir de 2012 fue de 14 (IQR 13-18). Un inconveniente de nuestro estudio es que está basado en los pacientes retrasplantados y, por tanto, no disponemos de datos de los pacientes en los que se descartó el ReTH por su gravedad.
El ReTH plantea un dilema ético debido a diferentes aspectos que han sido motivo de debate desde los inicios de la historia del TH. Es evidente que, de forma individual, en caso de fracaso de un injerto, el ReTH es la mejor y única solución para ese paciente. Pero, el ReTH disminuye el acceso al TH a pacientes que esperan su primer TH y que, por otra parte, tendrán mejores opciones de supervivencia. La comunidad trasplantadora debe realizar el balance entre el cuidado individual y su obligación de velar por el bien comunitario. A diferencia de otras decisiones médicas, la diferencia entre necesidad y disponibilidad de injertos obliga a un proceso de decisión basado en los clásicos principios éticos de autonomía, no maleficencia, beneficencia, justicia, utilidad, dignidad y honestidad6.
Según nuestros resultados, el ReTH precoz tiene peores resultados que el tardío. Sin embargo, a pesar de sus peores resultados parece éticamente necesario ofrecer una segunda oportunidad al paciente en el que un primer TH ha fracasado.
La morbimortalidad y supervivencia a largo plazo en caso de ReTH tiene, actualmente, resultados comparables a un primer TH, sobre todo, en el caso de indicación por colangitis isquémica. Estos resultados superan, incluso, el objetivo establecido por el documento de consenso de ampliación de criterios de la SETH (50% a cinco años)8.
Así pues, en conclusión, el ReTH es una indicación aceptable en el contexto actual de ampliación de criterios de TH.
Conflicto de interesesLos autores participantes en este estudio declaran no tener ningún conflicto de intereses.
Los autores agradecen a Bernat Huguet por la depuración de datos y realización del análisis estadístico.