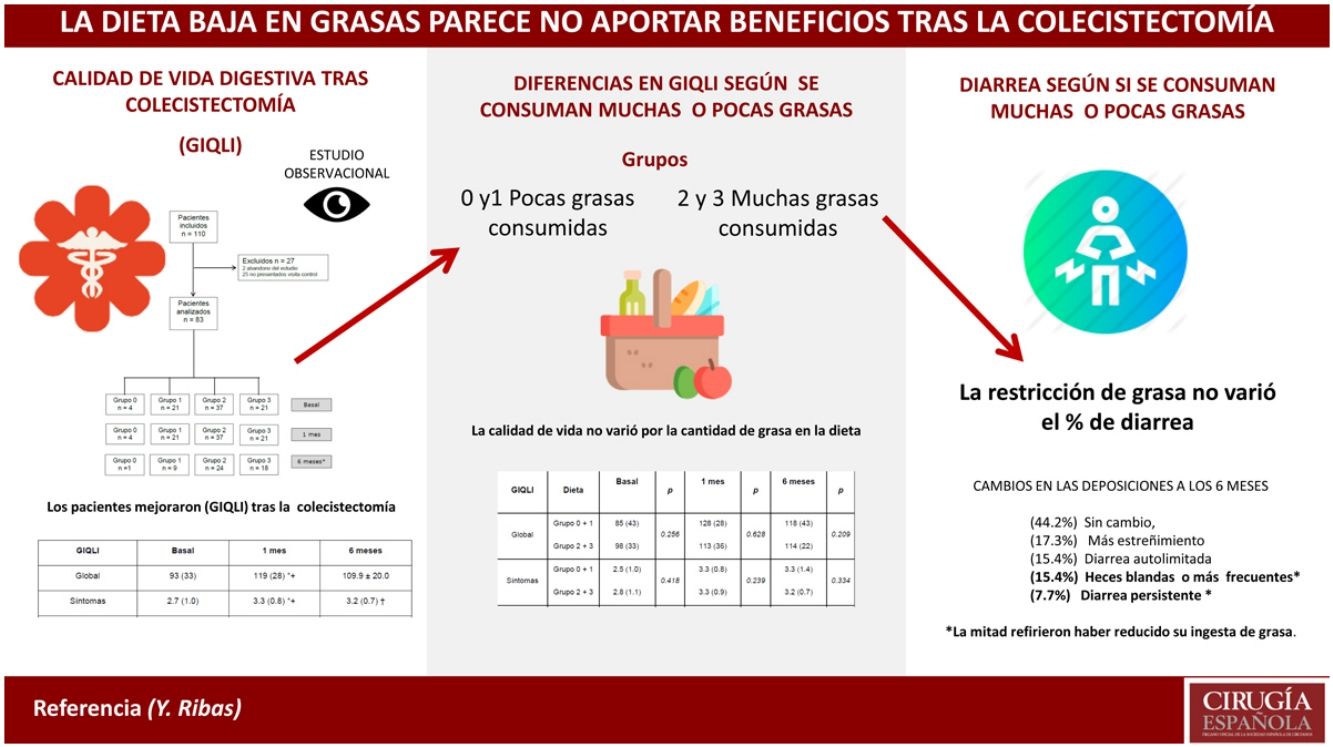
A pesar de la falta de evidencia, tradicionalmente se ha recomendado seguir una dieta baja en grasas tras la colecistectomía. El objetivo principal fue analizar la correlación potencial entre los síntomas postoperatorios y el tipo de dieta tras la colecistectomía.
MétodosLos síntomas fueron evaluados de forma prospectiva mediante el cuestionario Gastrointestinal Quality of Life Index (GIQLI) antes de la intervención, al mes y 6 meses después de la colecistectomía en 83 pacientes operados en nuestro centro. Los pacientes completaron un cuestionario sobre su dieta y fueron clasificados en 4 grupos de acuerdo a la cantidad de grasa ingerida. Las diferencias en la puntuación GIQLI dependiendo del tipo de dieta se evaluaron en el tiempo.
ResultadosLa puntuación GIQLI total y varias dimensiones aumentaron significativamente tras la cirugía respecto al valor basal, independientemente de la ingesta de grasa en la dieta. Entre los síntomas evaluados por el GIQLI, la diarrea y la urgencia defecatoria empeoraron mientras que el estreñimiento mejoró. Más del 50% de los pacientes experimentaron cambios en el ritmo deposicional después de la cirugía, que fueron persistentes durante 6 meses en el 23% de los casos.
ConclusionesLa dieta baja en grasas no parece influir en la mejoría de los síntomas tras la colecistectomía. No obstante, los resultados de un estudio aleatorizado que se está realizando en nuestro centro contribuirán a confirmar los resultados de este estudio prospectivo.
Even though evidence is lacking, a low-fat diet has been traditionally recommended after cholecystectomy. The main aim of this study was to assess the potential correlation between postoperative symptoms and type of diet after cholecystectomy.
MethodsSymptoms were prospectively assessed by the Gastrointestinal Quality of Life Index (GIQLI) score at baseline, one month and 6 months after cholecystectomy in 83 patients operated on at our institution. Patients completed a questionnaire about their diet and were classified into 4 groups according to the amount of fat intake. Differences in the GIQLI score depending on the type of diet were assessed over time.
ResultsThe overall GIQLI score and most subdomains significantly increased after surgery compared to baseline, regardless of the intake of dietary fat. Constipation improved after cholecystectomy compared to baseline, whereas diarrhea and bowel urgency got worse. More than 50% of patients experienced a change in their bowel habit after surgery, which persisted 6 months later in 23% of cases.
ConclusionsA low fat diet does not seem to have an influence on the improvement of symptoms after cholecystectomy. However, a randomized study is ongoing at our institution to confirm the results of this prospective study.
El síndrome poscolecistectomía incluye un grupo heterogéneo de síntomas gastrointestinales tras la colecistectomía, que engloba trastornos biliares y no biliares1,2. Deben descartarse entidades como la coledocolitiasis, lesiones de la vía biliar o fugas biliares, que tienen un tratamiento específico1.
Los síntomas pueden persistir o presentarse de novo tras la cirugía, abarcando una gran variedad como dolor abdominal, dispepsia, diarrea, estreñimiento, distensión abdominal, flatulencia, acidez o náuseas3,4 cuya prevalencia varía enormemente. Una revisión sistemática4 reciente puso de manifiesto la falta de datos fiables pues solo uno de los 38 estudios incluidos cumplía todos los criterios de calidad. La diarrea fue el síntoma más frecuente pero también con mayor variabilidad. Algunos síntomas considerados secundarios a la colecistectomía podían explicarse por patologías coexistentes como el síndrome de colon irritable.
Los datos acerca de que la mayoría de síntomas preoperatorios mejoran tras la cirugía excepto la diarrea3 son controvertidos. Mientras algunos estudios comunican una frecuencia de diarrea poscolecistectomía entre el 5-12%5–8, otros sostienen que es infrecuente9–11. Un estudio reciente12 mostró que la colecistectomía se asociaba con un aumento del riesgo postoperatorio de diarrea y dolor abdominal, aunque sin emplear cuestionarios validados.
La dieta baja en grasas ha sido recomendada de forma dispar tras la colecistectomía13, pero no existen guías estandarizadas sobre la nutrición después de la cirugía14. Un estudio15 no encontró diferencias en los síntomas postoperatorios entre pacientes que siguieron una dieta baja en grasas comparados con pacientes que siguieron una dieta normal, mientras que en otros 2 trabajos16,17 presentaron más síntomas postoperatorios los pacientes que no siguieron una dieta baja en grasas. Al igual que en nuestra institución, parece existir una gran variabilidad en las recomendaciones dietéticas tras la colecistectomía y la evaluación del resultado es controvertida.
Nuestro objetivo fue valorar prospectivamente los síntomas poscolecistectomía mediante un cuestionario validado y observar la correlación con el tipo de dieta seguido.
MétodosDiseño del estudioDesde noviembre de 2015 a marzo de 2016 los pacientes admitidos para tratamiento de colelitiasis sintomática o sus complicaciones en el Consorci Sanitari de Terrassa (Barcelona) fueron incluidos prospectivamente.
ParticipantesSe incluyeron mayores de 18 años con cólicos biliares o complicaciones de la colelitiasis (pancreatitis, colangitis, colecistitis).
Los criterios de exclusión fueron: rechazo a participar en el estudio; incapacidad de entender la información debido a enfermedad mental o barrera idiomática; y complicaciones graves que pudieran afectar el curso postoperatorio.
EvaluacionesLos datos fueron recogidos prospectivamente e incluyeron datos demográficos de los pacientes, comorbilidades y tipo de cirugía. La evaluación incluyó preguntas sobre síntomas y dieta antes de la cirugía y al mes realizadas presencialmente, y a los 6 meses mediante cuestionarios por correo.
Para evaluar los síntomas, todos los pacientes completaron la versión del cuestionario Gastrointestinal Quality of Life Index (GIQLI) validado en español18,19. El cuestionario GIQLI incluye 36 preguntas para valorar la calidad de vida específicamente en cuanto a la salud gastrointestinal y ha sido ampliamente utilizado en distintas alteraciones digestivas incluyendo la colelitiasis. Una puntuación más alta representa mejor calidad de vida y comprende 5 apartados: síntomas, esfera física, esfera emocional, esfera social y efectos del tratamiento.
Además, todos los pacientes completaron un cuestionario sobre los tipos de comida incluidos en su dieta habitual antes de la cirugía, al mes y a los 6 meses. Para ello, eligieron los tipos de comida de un listado no orientativo obtenido de las recomendaciones sobre dieta baja en grasa utilizado en nuestro centro (apéndice 1). La dieta seguida se clasificó en 4 grupos según la cantidad de grasas ingeridas: ingesta de 3 o menos alimentos grasos fue considerada como dieta muy baja en grasa (grupo 0); de 4 a 7 fue considerada como baja en grasa (grupo 1); de 8 a 10, una dieta normal en cantidad de grasa (grupo 2), y más de 10 fue considerada como dieta rica en grasa (grupo 3).
La evaluación final a los 6 meses incluyó preguntas sobre deposiciones y dieta, así como sobre la ingesta de grasa, la tolerancia a las comidas con alto contenido graso, cambios en la dieta tras la cirugía, y de quién obtuvieron las recomendaciones dietéticas (apéndice 2).
Análisis estadísticoLos datos basales se presentan como mediana y rango intercuartílico (RIQ) para variables cuantitativas, y como frecuencias para variables cualitativas. La t de Student para datos pareados se aplicó para analizar las diferencias en las subdimensiones de GIQLI entre la situación basal, al mes y a los 6 meses después del tratamiento. La t de Student para datos independientes se aplicó para analizar las diferencias en el GIQLI a lo largo del tiempo dependiendo del tipo de dieta. Un valor de p<0,05 fue considerado estadísticamente significativo. El análisis de datos fue realizado mediante el paquete estadístico SPSS versión 20.
Aprobación por el Comité de ÉticaEl estudio fue aprobado por el Comité de Ética del Consorci Sanitari de Terrassa (Número de aprobación 01-15-102-014). Todos los pacientes proporcionaron consentimiento informado por escrito.
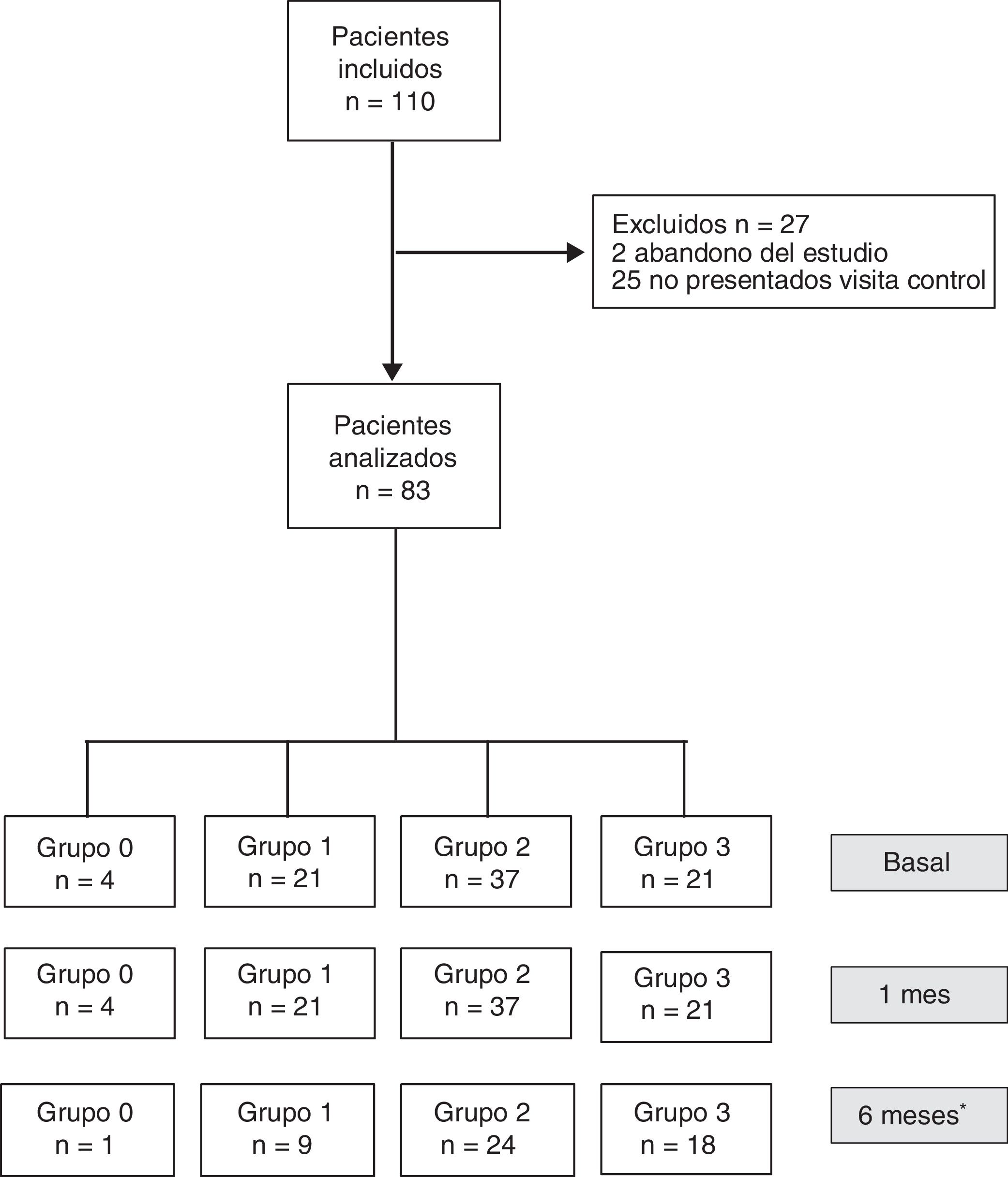
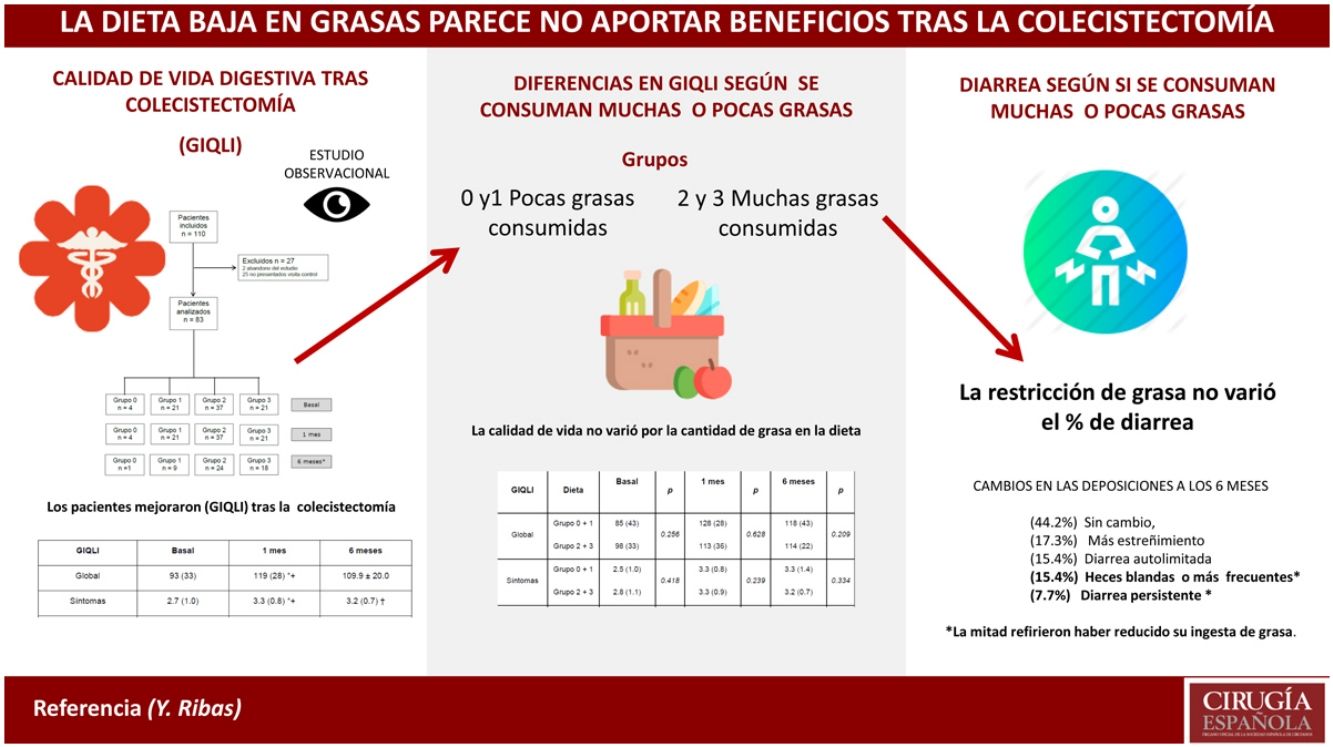
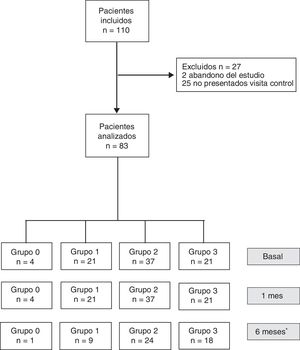
ResultadosDatos basalesDe los 110 pacientes incluidos en el estudio, 27 fueron excluidos al mes de la cirugía (2 abandonaron el estudio y 25 no acudieron a la visita de seguimiento). Finalmente, 83 pacientes (34 hombres y 49 mujeres) con una edad mediana de 58 (24) años y un índice de masa corporal de 27,9 (5,9) constituyeron la muestra (fig. 1). Ningún paciente fue excluido debido a complicaciones postoperatorias.
Diagrama de flujo de los pacientes incluidos y clasificación en grupos según la cantidad de grasa ingerida al mes de la intervención (grupo 0=dieta muy baja en grasa; grupo 1=dieta baja en grasa; grupo 2=dieta normal en cantidad de grasa; grupo 3=dieta rica en grasa).* Treintaiún pacientes no cumplimentaron el cuestionario enviado a los 6 meses.
Las indicaciones de la colecistectomía fueron: cólicos hepáticos en 65 casos, colecistitis aguda en 5 casos, 6 intervenciones después de pancreatitis aguda leve de origen biliar, y a 7 pacientes se les realizó una esfinterotomía endoscópica por colangitis aguda o por coledocolitiasis. Once pacientes tenían antecedentes digestivos (2 cirugía bariátrica, 7 reflujo gastroesofágico, uno enfermedad diverticular colónica sintomática y uno reconstrucción en Y de Roux por traumatismo duodenal). Se realizó una colecistectomía laparoscópica a todos los pacientes excepto a 4 (2 laparotomías por tratarse de abdómenes multioperados, 2 conversiones por dificultad técnica). Dos pacientes presentaron hematomas asociados a terapia antitrombótica que no interfirieron en la ingesta alimentaria o la digestión.
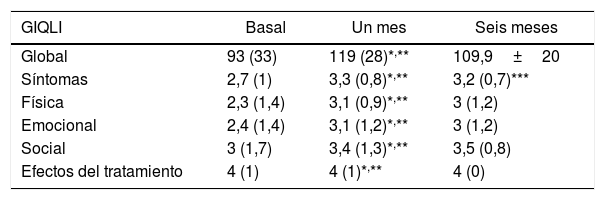
Evaluación de los síntomasLa puntación GIQLI global y sus dimensiones, excepto el efecto del tratamiento, se incrementaron significativamente un mes tras la cirugía en comparación con la puntuación basal (tabla 1).
Puntuación GIQLI total y de las dimensiones: basal, un mes y 6 meses tras la cirugía
| GIQLI | Basal | Un mes | Seis meses |
|---|---|---|---|
| Global | 93 (33) | 119 (28)*,** | 109,9±20 |
| Síntomas | 2,7 (1) | 3,3 (0,8)*,** | 3,2 (0,7)*** |
| Física | 2,3 (1,4) | 3,1 (0,9)*,** | 3 (1,2) |
| Emocional | 2,4 (1,4) | 3,1 (1,2)*,** | 3 (1,2) |
| Social | 3 (1,7) | 3,4 (1,3)*,** | 3,5 (0,8) |
| Efectos del tratamiento | 4 (1) | 4 (1)*,** | 4 (0) |
Datos expresados como mediana y RIQ.
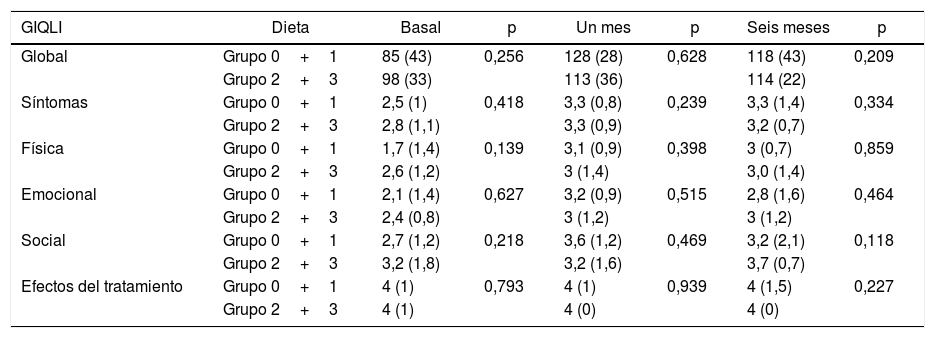
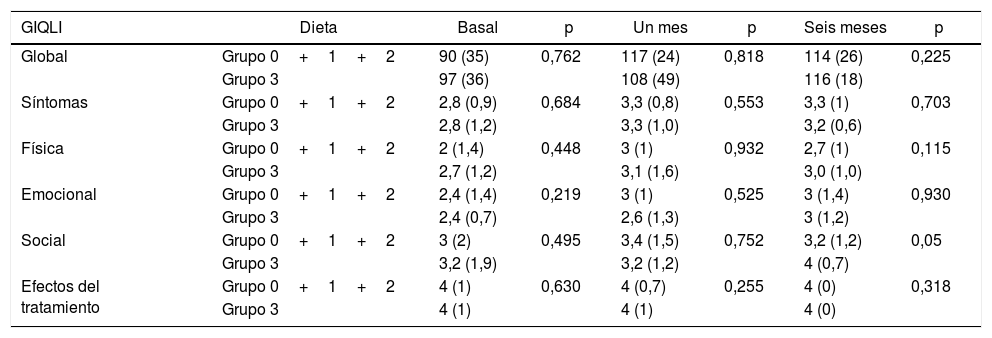
Con relación al impacto de la dieta, no hubo diferencias estadísticamente significativas en la puntuación GIQLI global y sus dimensiones cuando los grupos 0 y 1 fueron comparados con los grupos 2 y 3 (tabla 2). Cuando la comparación se realizó entre el grupo 3 (dieta con alto contenido en grasas) y el resto de grupos agregados (0, 1 y 2) tampoco se encontraron diferencias (tabla 3).
Puntuación GIQLI total y de las dimensiones a nivel basal (grupos 0 y 1 N=25 vs. grupo 2 y 3 N=58), un mes (grupos 0 y 1 N=25 vs. grupo 2 y 3 N=58), y 6 meses (grupos 0 y 1 N=10 vs. grupo 2 y 3 N=42), tras la cirugía en función de la ingesta de grasas
| GIQLI | Dieta | Basal | p | Un mes | p | Seis meses | p |
|---|---|---|---|---|---|---|---|
| Global | Grupo 0+1 | 85 (43) | 0,256 | 128 (28) | 0,628 | 118 (43) | 0,209 |
| Grupo 2+3 | 98 (33) | 113 (36) | 114 (22) | ||||
| Síntomas | Grupo 0+1 | 2,5 (1) | 0,418 | 3,3 (0,8) | 0,239 | 3,3 (1,4) | 0,334 |
| Grupo 2+3 | 2,8 (1,1) | 3,3 (0,9) | 3,2 (0,7) | ||||
| Física | Grupo 0+1 | 1,7 (1,4) | 0,139 | 3,1 (0,9) | 0,398 | 3 (0,7) | 0,859 |
| Grupo 2+3 | 2,6 (1,2) | 3 (1,4) | 3,0 (1,4) | ||||
| Emocional | Grupo 0+1 | 2,1 (1,4) | 0,627 | 3,2 (0,9) | 0,515 | 2,8 (1,6) | 0,464 |
| Grupo 2+3 | 2,4 (0,8) | 3 (1,2) | 3 (1,2) | ||||
| Social | Grupo 0+1 | 2,7 (1,2) | 0,218 | 3,6 (1,2) | 0,469 | 3,2 (2,1) | 0,118 |
| Grupo 2+3 | 3,2 (1,8) | 3,2 (1,6) | 3,7 (0,7) | ||||
| Efectos del tratamiento | Grupo 0+1 | 4 (1) | 0,793 | 4 (1) | 0,939 | 4 (1,5) | 0,227 |
| Grupo 2+3 | 4 (1) | 4 (0) | 4 (0) |
Datos expresados como mediana y RIQ.
Puntuación GIQLI total y de las dimensiones a nivel basal (grupo 0+1+2 N=62; grupo 3 N=21), un mes (grupo 0+1+2 N=62; grupo 3 N=21), y 6 meses (grupo 0+1+2 N=34; grupo 3 N=18), tras la cirugía en función de la ingesta de grasas
| GIQLI | Dieta | Basal | p | Un mes | p | Seis meses | p |
|---|---|---|---|---|---|---|---|
| Global | Grupo 0+1+2 | 90 (35) | 0,762 | 117 (24) | 0,818 | 114 (26) | 0,225 |
| Grupo 3 | 97 (36) | 108 (49) | 116 (18) | ||||
| Síntomas | Grupo 0+1+2 | 2,8 (0,9) | 0,684 | 3,3 (0,8) | 0,553 | 3,3 (1) | 0,703 |
| Grupo 3 | 2,8 (1,2) | 3,3 (1,0) | 3,2 (0,6) | ||||
| Física | Grupo 0+1+2 | 2 (1,4) | 0,448 | 3 (1) | 0,932 | 2,7 (1) | 0,115 |
| Grupo 3 | 2,7 (1,2) | 3,1 (1,6) | 3,0 (1,0) | ||||
| Emocional | Grupo 0+1+2 | 2,4 (1,4) | 0,219 | 3 (1) | 0,525 | 3 (1,4) | 0,930 |
| Grupo 3 | 2,4 (0,7) | 2,6 (1,3) | 3 (1,2) | ||||
| Social | Grupo 0+1+2 | 3 (2) | 0,495 | 3,4 (1,5) | 0,752 | 3,2 (1,2) | 0,05 |
| Grupo 3 | 3,2 (1,9) | 3,2 (1,2) | 4 (0,7) | ||||
| Efectos del tratamiento | Grupo 0+1+2 | 4 (1) | 0,630 | 4 (0,7) | 0,255 | 4 (0) | 0,318 |
| Grupo 3 | 4 (1) | 4 (1) | 4 (0) |
Datos expresados como mediana y RIQ.
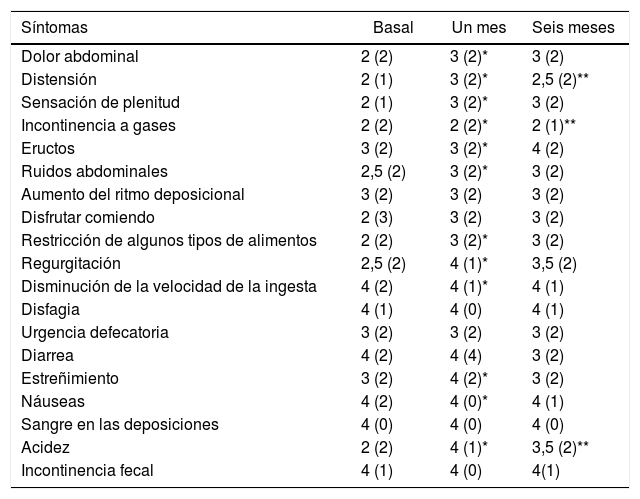
En la tabla 4 se desglosan los síntomas que conforman la puntuación sintomática, entre los que el estreñimiento mejora al mes y la diarrea tiene peor puntuación a los 6 meses. De forma paralela, al mes aproximadamente el 10% de los pacientes tenían una puntuación inferior a la basal en todos los ítems excepto la frecuencia defecatoria, la urgencia defecatoria y la diarrea, en los que se dieron puntuaciones más bajas en el 26, 30 y 28% respectivamente. Contrariamente, la puntuación del ítem estreñimiento mejoró en el 42% de los casos. No hubo diferencias entre los distintos grupos de dieta.
Síntomas según la puntuación GIQLI basal, un mes y 6 meses después de la cirugía
| Síntomas | Basal | Un mes | Seis meses |
|---|---|---|---|
| Dolor abdominal | 2 (2) | 3 (2)* | 3 (2) |
| Distensión | 2 (1) | 3 (2)* | 2,5 (2)** |
| Sensación de plenitud | 2 (1) | 3 (2)* | 3 (2) |
| Incontinencia a gases | 2 (2) | 2 (2)* | 2 (1)** |
| Eructos | 3 (2) | 3 (2)* | 4 (2) |
| Ruidos abdominales | 2,5 (2) | 3 (2)* | 3 (2) |
| Aumento del ritmo deposicional | 3 (2) | 3 (2) | 3 (2) |
| Disfrutar comiendo | 2 (3) | 3 (2) | 3 (2) |
| Restricción de algunos tipos de alimentos | 2 (2) | 3 (2)* | 3 (2) |
| Regurgitación | 2,5 (2) | 4 (1)* | 3,5 (2) |
| Disminución de la velocidad de la ingesta | 4 (2) | 4 (1)* | 4 (1) |
| Disfagia | 4 (1) | 4 (0) | 4 (1) |
| Urgencia defecatoria | 3 (2) | 3 (2) | 3 (2) |
| Diarrea | 4 (2) | 4 (4) | 3 (2) |
| Estreñimiento | 3 (2) | 4 (2)* | 3 (2) |
| Náuseas | 4 (2) | 4 (0)* | 4 (1) |
| Sangre en las deposiciones | 4 (0) | 4 (0) | 4 (0) |
| Acidez | 2 (2) | 4 (1)* | 3,5 (2)** |
| Incontinencia fecal | 4 (1) | 4 (0) | 4(1) |
Datos expresados como mediana y RIQ.
A los 6 meses, 52 pacientes cumplimentaron el cuestionario enviado por correo, mostrando una mejoría persistente del GIQLI global, así como en las dimensiones física, emocional y social. La dimensión de síntomas mostró un leve descenso, aunque la mejoría respecto a la puntuación basal se mantuvo estadísticamente significativa (tabla 1).
Entre los pacientes que devolvieron el cuestionario a los 6 meses, no se observan diferencias en la puntuación global del GIQLI y de las dimensiones entre el primer y los 6 meses de seguimiento, cuando comparamos los pacientes con una dieta baja en grasas (grupos 0 y 1) con los que realizaron una dieta rica en grasas (grupos 2 y 3) (tabla 2). Esta falta de diferencias se mantuvo cuando se compararon los pacientes con dieta rica en grasa (grupo 3) y el resto de grupos (grupos 0, 1 y 2) (tabla 3).
Evaluación finalA los 6 meses, 26 pacientes (50%) refirieron que habían ingerido menos grasa, 17 (32,7%) siguieron su dieta habitual y 9 (19.3%) la redujeron transitoriamente. Solo 3 pacientes (5,7%) refirieron intolerancia significativa a las comidas ricas en grasa. La proporción de consumidores de dieta rica en grasas (grupo 3) aumentó con el tiempo (21 de 83 al mes de la cirugía y 18 de 52 a los 6 meses).
Respecto al hábito deposicional, 23 pacientes (44,2%) no habían experimentado ningún cambio, 9 (17,3%) refirieron más estreñimiento, 8 (15,4%) diarrea autolimitada (heces líquidas), 8 (15,4%) presentaron heces blandas o más deposiciones por día y 4 (7,7%) tenían diarrea persistente. En este grupo de 12 pacientes con heces blandas y/o diarrea persistente, solamente 6 refirieron haber reducido su ingesta de grasa.
La fuente de información en cuanto a la dieta postoperatoria fue a cargo de sanitarios en 46 (88,4%), mientras que 14 (26,9%) se informaron en sitios webs o revistas y 9 (17,3%) por familiares o amigos.
DiscusiónLos principales resultados de nuestro estudio fueron que la puntación GIQLI global y la mayoría de las dimensiones aumentaron significativamente al mes y 6 meses tras la cirugía en comparación con el basal, independientemente del consumo de grasa en la dieta. Más del 50% de los pacientes experimentaron cambios en el hábito deposicional tras la cirugía y el 23% persistieron con heces blandas o diarrea 6 meses después de la cirugía. El tipo de dieta no fue un factor determinante ya que la mitad de los pacientes habían reducido la grasa en la dieta, mientras que la otra mitad habían vuelto a consumir la cantidad de grasa que consideraban habitual, cuando se les preguntó a los 6 meses de la intervención.
La puntuación GIQLI18,19 es un cuestionario validado que ha mostrado ser útil para evaluar los síntomas poscolecistectomía20,21. Un estudio reciente21 que utilizó el GIQLI tras la colecistectomía demostró que el 90% de los pacientes experimentaron una mejoría global a las 24 semanas de la cirugía. Esto se correlaciona con los resultados de nuestro estudio en el cual la puntuación GIQLI global y la dimensión de síntomas mejoraron tras la intervención.
La colecistectomía mejora los cólicos biliares, pero pueden existir síntomas previos y otros que aparecen de novo tras la intervención, de los cuales la diarrea es el más frecuente3,4. Sin embargo, la prevalencia de diarrea varía enormemente entre los estudios debido a la falta de una definición uniforme y de una evaluación basal, además de la variedad de instrumentos utilizados. De acuerdo con nuestra evaluación final a los 6 meses, 4 pacientes (8,7%) tenían diarrea persistente y 8 más presentaban heces blandas o aumento de la frecuencia defecatoria. La prevalencia de la diarrea es controvertida pero datos de varios estudios5,8,10 demuestran que un porcentaje de pacientes experimentan un cambio en el ritmo deposicional después de la colecistectomía, como se muestra en más del 50% de pacientes de nuestra serie. No obstante, uno de estos estudios10 concluyó que no se produce un cambio real en el ritmo deposicional, a excepción de deposiciones más frecuentes y la percepción de menor estreñimiento. Fort et al.5 comunicaron un tiempo de tránsito colónico acelerado al mes de la intervención y de forma mantenida 4 años tras la colecistectomía. Por este motivo, algunos autores aconsejan ser cautos en la indicación de la colecistectomía en mujeres con síndrome de intestino irritable22.
Sin embargo, el principal objetivo de nuestro estudio fue evaluar las diferencias potenciales en los síntomas después de la cirugía dependiendo de la cantidad de grasa en la dieta. A pesar de la falta de evidencia, una revisión publicada recientemente13 recomendaba evitar las comidas ricas en grasas y la recomendación de restricción de dieta con grasa tras la colecistectomía está extendida, aunque el tiempo de restricción puede variar considerablemente. En la revisión de la bibliografía únicamente hemos identificado 3 estudios15–17 que valoran el impacto en los síntomas postoperatorios de la dieta con grasa. En el primer estudio15, 40 pacientes fueron aleatorizados a dieta baja en grasas o dieta normal en el postoperatorio sin encontrar diferencias significativas entre los grupos. No obstante, este estudio presenta varias limitaciones metodológicas: no calcula el tamaño muestral, no justifica las exclusiones, no especifica la comparabilidad de los grupos en la evaluación basal, no utiliza un cuestionario validado y se evaluaron pocos síntomas. En el segundo estudio16, se recomendó una dieta baja en grasa a 125 pacientes consecutivos tras la colecistectomía laparoscópica y se evaluó la diarrea postoperatoria. Los pacientes que no siguieron la dieta baja en grasas tuvieron más probabilidad de tener diarrea, especialmente una semana después de la cirugía, sin embargo dicha correlación fue solo moderada. Finalmente, un tercer estudio 17 evaluó a 59 pacientes 3 meses después de la cirugía e indicó que la dieta tenía un impacto potencial en los síntomas poscolecistectomía. Concluyeron que los síntomas poscolecistectomía se asociaban a la ingesta de colesterol, proteínas animales y huevos, y se correlacionaban de forma negativa con la ingesta de verduras. No obstante, los pacientes fueron clasificados en sintomáticos y asintomáticos sin una definición clara y sin utilizar cuestionarios validados. Los 2 últimos estudios16,17 se realizaron en pacientes asiáticos, donde la dispepsia funcional es frecuente23 y, si bien las grasas pueden exacerbar los síntomas dispépticos24, no queda claro el mecanismo causal.
Nuestro estudio presenta varias limitaciones. En primer lugar, se trata de un estudio observacional en el que no se calculó el tamaño de la muestra por no disponer de datos previos en la literatura científica. Sin embargo, los resultados del presente estudio nos han permitido calcular el tamaño muestral conociendo la potencia estadística del estudio prospectivo aleatorizado que estamos iniciando en nuestro centro. Otra limitación es la monitorización de la dieta seguida ya que cuando se recomienda una dieta baja en grasas no se puede asegurar que los pacientes la sigan a medio plazo. Aunque los pacientes reciben mayoritariamente consejo de los profesionales sanitarios, también se informan a través de Internet, familiares y amigos que han pasado por el mismo procedimiento lo que contribuye a acciones no suficientemente documentadas. Finalmente, una limitación clara de nuestro estudio es que el término diarrea tiene diferentes significados para los pacientes, y por tanto, los datos de prevalencia de diarrea son menos fiables que si se hubiera determinado la escala de Bristol como otros autores han hecho previamente10.
En conclusión, la dieta baja en grasa no parece influir en la mejoría de los síntomas tras la colecistectomía. En nuestra institución está en curso un estudio aleatorizado comparando el efecto de una dieta normal con una dieta baja en grasa, cuyos resultados pueden contribuir a confirmar los del presente estudio observacional.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro
Conflicto de interesesNinguno