El dermatofibrosarcoma protuberans (DFSP), es el tumor de presentación más frecuente dentro de los sarcomas cutáneos. Con un crecimiento lento, posee una malignidad intermedia debido a su bajo potencial metastásico, pero con alta capacidad infiltrativa y de recurrencia local. La cirugía sigue siendo el tratamiento principal tanto del DFSP primario como del recurrente, considerándose la técnica de elección la cirugía micrográfica de Mohs o su variante modificada «slow Mohs».
Presentamos el caso de un paciente varón de 69 años remitido por lesión cutánea en fosa ilíaca izquierda de 40 años de evolución con crecimiento progresivo. La lesión fue biopsiada previamente sin llegar a un diagnóstico concluyente.
A la exploración presentaba una placa mamelonada, marrón, indurada, de bordes mal definidos con nódulo ulcerado en superficie que se extendía desde fosa ilíaca izquierda hasta pubis, de aproximadamente 17×11cm. No se palpaban adenopatías, masas, visceromegalias ni otras lesiones sospechosas.
En la resonancia magnética (RM) se objetivó una placa de 13cm, con una zona de máxima infiltración 5cm (a la izquierda de la línea media), que contactaba con recto anterior en pared abdominal inferior. En la tomografía computarizada no se evidenciaban metástasis en otros órganos.
El resultado anatomopatológico de la biopsia incisional, fue de DFSP, con patrón mixoide frecuente (CD34+, S100−).
Se instauró tratamiento con imatinib para reducir el tumor, 11 meses después la RM descartó afectación del recto anterior, completándose el tratamiento con cirugía micrográfica de Mohs.
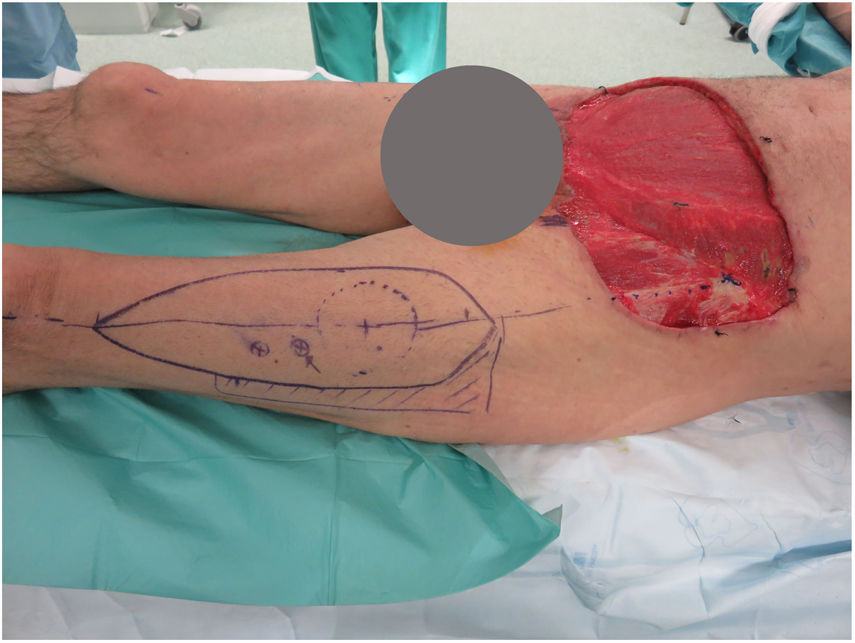
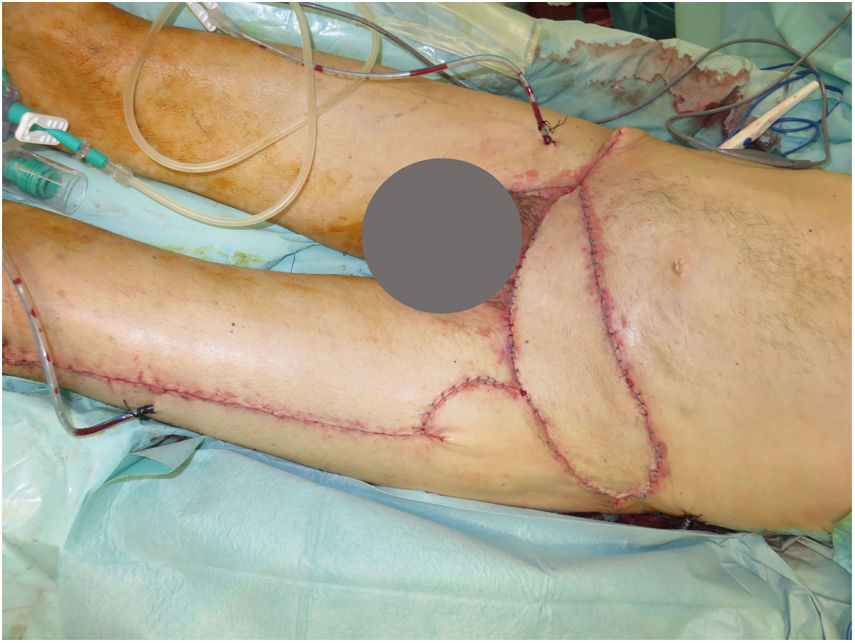
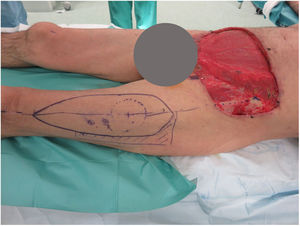
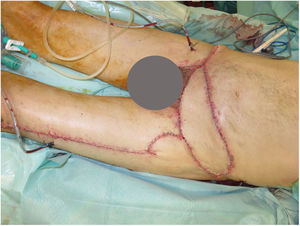
Se realizaron 5 sesiones de Mohs diferido, resultando en un defecto infraumbilical de 24×17cm hasta raíz de pene y 4cm inferior a ligamento inguinal, que incluyó oblicuo externo izquierdo y fascia prerrectal (fig. 1). Se reconstruyó mediante una abdominoplastia (descendiendo la pared abdominal superior), con un defecto remanente de 24×8cm, el cual se cubrió con un colgajo anterolateral pediculado de muslo izquierdo (basado en 2 perforantes), incluyendo fascia lata para refuerzo de la pared abdominal (fig. 2).
En el posoperatorio inmediato se objetivó una pequeña necrosis en la zona distal de colgajo, por lo que se reintervino realizándose desbridamiento y cobertura con colgajo tipo Limberg, sin nuevas complicaciones.
Dos años después, el paciente no presenta recidivas a nivel local ni evidencia de enfermedad a distancia.
El DFSP es un tumor cutáneo fibrohistiocitario, localmente agresivo con bajo potencial metastásico. Clínicamente suele presentarse como una placa rosada, eritematoviolácea o marrón, única y asintomática, que evoluciona aumentando lentamente de tamaño y desarrollando nódulos. Inicialmente se localiza en la piel, pudiendo invadir posteriormente la fascia, el músculo o el hueso. Su localización más frecuente es el tronco, seguido de las extremidades y, por último, la cabeza y el cuello1,2.
El pilar fundamental del tratamiento consiste en un abordaje multidisciplinar (cirujanos oncológicos, cirujanos plásticos, dermatólogos, patólogos, oncólogos) centrado en una correcta resección quirúrgica. La extirpación con márgenes amplios (2-4cm) tiene una tasa de recurrencia del 20% debido al crecimiento excéntrico, en forma de «tentáculos o seudópodos». Por esta razón, la cirugía micrográfica de Mohs o su variante modificada «slow Mohs» se considera la técnica de elección, ya que estudia el 100% de los márgenes. Así se consigue la resección completa, conservando el mayor tejido sano posible y con una tasa de recidiva en torno al 1?3. La tasa de recurrencia es del 50% a los 3 años y del 75% a los 5años4. Las series revisadas en la literatura estiman una supervivencia del 99,1% a los 10 años5. El tratamiento neoadyuvante o adyuvante suele consistir en radioterapia o en imatinib. El 80-90% de los DFSP se caracterizan por la traslocación t (17;22), que genera un producto quimérico (gen de fusión) COLIAI-PDGFβ que se traduce en una sobreproducción de los PDGFβ por parte de las células tumorales. El imatinib es un inhibidor oral de los receptores tirosina quinasa para los PDGF que puede beneficiar a los pacientes con una lesión localmente avanzada no resecable, o bien aquellos con enfermedad metastásica6.
Cuando la resección de un DFSP se localiza en la pared abdominal, y el defecto resultante es de gran tamaño y complejo, la reconstrucción puede suponer todo un reto quirúrgico. Los defectos se clasifican según su localización y profundidad, en superficiales (piel y subcutáneo) o profundos (miofasciales). Existen numerosos métodos reconstructivos, desde el cierre directo, hasta los injertos o colgajos asociados o no a mallas. Los colgajos pueden ser regionales (recto abdominal, oblicuo externo) o a distancia, tanto pediculados como libres (anterolateral de muslo, recto femoral, tensor fascia lata)7.
En nuestra experiencia, el colgajo anterolateral de muslo (anterolateral thigh [ALT] flap), descrito por Song en 1984, constituye una herramienta útil en la reconstrucción compleja en el abdomen inferior. Se trata de un colgajo versátil (con variantes fasciocutáneas, adipocutáneas o musculocutáneas), utilizado como colgajo libre en reconstrucción de cabeza y de las extremidades, y pediculado en reconstrucción abdominoperineal. Su vascularización depende de las perforantes septo o musculocutáneas de la rama descendente de la arteria circunfleja femoral lateral. Las ventajas de este colgajo frente a otras técnicas reconstructivas son que aporta una gran cantidad de piel con un pedículo fiable, su disección es fácil y tiene baja morbilidad de la zona donante, con cierre directo de esta en múltiples ocasiones8,9.