La cirugía bariátrica es un procedimiento quirúrgico relativamente seguro y con alta tasa de éxito. Sin embargo, reportes recientes indican una mayor prevalencia de abuso de alcohol u otras sustancias en este grupo de pacientes. El propósito del presente estudio fue revisar la evidencia que existe al respecto para que sea tomada en cuenta por el equipo multidisciplinario que atiende a este grupo de pacientes.
MétodosSe realizaron búsquedas en las bases de datos de PubMed y CENTRAL, y se extrajeron las razones de momio de los distintos artículos, comparando la prevalencia por abuso de alcohol o de otras sustancias en el periodo posquirúrgico vs. los niveles prequirúrgicos. También se comparó la prevalencia de abuso de alcohol tras distintos tipos de cirugía bariátrica.
ResultadosUn total de 49.121 pacientes bariátricos (80,8% mujeres) fueron evaluados para abuso de alcohol. De manera general, se encontró que la cirugía bariátrica estaba asociada con un aumento en la prevalencia por abuso de alcohol (4,58±5,3 vs. 1,58±10,7% en el periodo prequirúrgico). También encontramos que la población de pacientes que se sometieron a cirugía de tipo RYGB tenía mayor prevalencia de abuso de alcohol que aquellos que se sometieron a otro tipo de cirugía (OR: 1,83; IC 95%: 1,51-2,21). La prevalencia de abuso de sustancias distintas al alcohol tras este procedimiento está menos estudiada, aunque parece existir un aumento en el riesgo por abuso a ciertas sustancias.
ConclusionesLa cirugía bariátrica es el mejor tratamiento para la obesidad y sus complicaciones. La evidencia revisada sugiere que se relaciona con un aumento modesto, pero consistente en la prevalencia por abuso de alcohol y otras sustancias. El equipo médico a cargo del paciente bariátrico deberá estar informado acerca de esta eventualidad para su oportuna prevención, diagnóstico y tratamiento.
Bariatric surgery is a relatively safe surgical procedure with a high success rate. However, recent reports indicate a higher prevalence of alcohol or substance abuse disorder in this patient group. The purpose of this study was to review the related evidence to serve as a reference for multidisciplinary teams who treat these patients.
MethodsWe searched the PubMed and CENTRAL databases. The odds ratios were extracted from the different articles, comparing the prevalence of the abuse of alcohol or other substances in the postoperative period versus preoperative levels. We also compared the prevalence of alcohol use disorder after different types of bariatric surgery.
ResultsA total of 49 121 bariatric patients (80.8% female) were evaluated for alcohol use disorder. In general, bariatric surgery was found to be associated with an increase in the prevalence of alcohol abuse (4.58±5.3 vs. 1.58±10.7% in the preoperative period). We also found that the population of patients who underwent RYGB procedures had a higher prevalence of alcohol use disorder than patients who underwent another type of surgery (OR: 1.83; 95% CI: 1.51-2.21). The prevalence of substance abuse disorder (other than alcohol) after this procedure is less studied, although there appears to be an increased risk of abuse of certain substances.
ConclusionsBariatric surgery is the best treatment for obesity and its complications. The evidence reviewed suggests that it correlates with a modest but consistent increase in the prevalence of abuse of alcohol and other substances. Medical teams who treat bariatric patients must be informed about this eventuality for its timely prevention, diagnosis and treatment.
La obesidad es considerada uno de los mayores problemas de salud pública a nivel mundial. En 2016, de acuerdo con los rangos de índice de masa corporal establecidos por la OMS, la prevalencia combinada de sobrepeso y obesidad en la población adulta en el mundo corresponde a un 38% (lo que representa más de 1.900 millones de adultos). La prevalencia solamente de obesidad por su parte fue del 13% (650 millones), siendo más alta en el sexo femenino (15%) que en el masculino (11%). En respuesta a este incremento sustancial que triplicó la cantidad de personas obesas en el mundo en poco más de 40 años, se ha implementado una amplia gama de tratamientos1 escalados en 3 niveles, iniciando con el psicosocial, posteriormente el farmacológico y finalmente el quirúrgico. Este último, la cirugía bariátrica, ha mostrado ser el tratamiento más efectivo a largo plazo para pacientes con obesidad severa, tanto para la pérdida de peso como para la resolución de comorbilidades2,3.
En la actualidad, los procedimientos quirúrgicos bariátricos más usados son la gastrectomía en manga laparoscópica (LSG), el bypass gástrico en Y de Roux (RYGB), la banda gástrica ajustable (LAGB), la gastroplastia de banda vertical (VBG) y el bypass gástrico de una anastomosis (mini ByPass), cada uno tiene indicaciones y resultados específicos4. La Federación Internacional de Cirugía para la Obesidad y Trastornos Metabólicos realiza una encuesta internacional sobre la cantidad de procedimientos bariátricos llevados a cabo desde el año 2003, en la que además podemos ver la distribución geográfica y poblacional, así como la evolución de este tipo de procedimientos5–8. Los estudios de metaanálisis muestran excelentes resultados positivos, entre ellos, la pérdida de peso excedente mayor al 60% que se mantiene por un periodo de al menos 5 años9–11, control hipertensivo12 y control glucémico13. De forma general, las cirugías encaminadas a la pérdida de peso aumentan la esperanza de vida, misma que se correlacionada con el porcentaje de peso perdido, además de mejorar la calidad de vida durante estos años añadidos9,10,14,15.
Sin embargo, una complicación peculiar que se ha reportado en algunos pacientes sometidos a la cirugía bariátrica es un aumento posquirúrgico de conductas de tipo adictivo, en particular el trastorno por abuso de alcohol (AUD)16. De manera adicional, algunos autores han observado un mayor riesgo de desarrollar AUD en pacientes que tuvieron RYGB a comparación de otros procedimientos17,18, aunque otros no han observado una clara diferencia19,20. El propósito del presente trabajo es evaluar la evidencia que existe en la actualidad acerca de la tasa de trastornos adictivos posterior a distintos tipos de cirugía bariátrica. Para ello, se revisaron artículos de investigación original publicados entre enero de 2010 hasta octubre de 2020, es decir, unos 4 años después del periodo abarcado por la última revisión sistemática sobre trastorno por abuso de alcohol antes y después de la cirugía bariátrica21,con la diferencia que en el presente trabajo, realizamos una comparación de la prevalencia de AUD después de RYGB con otros tipos de cirugía bariátrica e incluimos un análisis del efecto de la cirugía bariátrica sobre la prevalencia de consumo de sustancia por abuso distintas al alcohol.
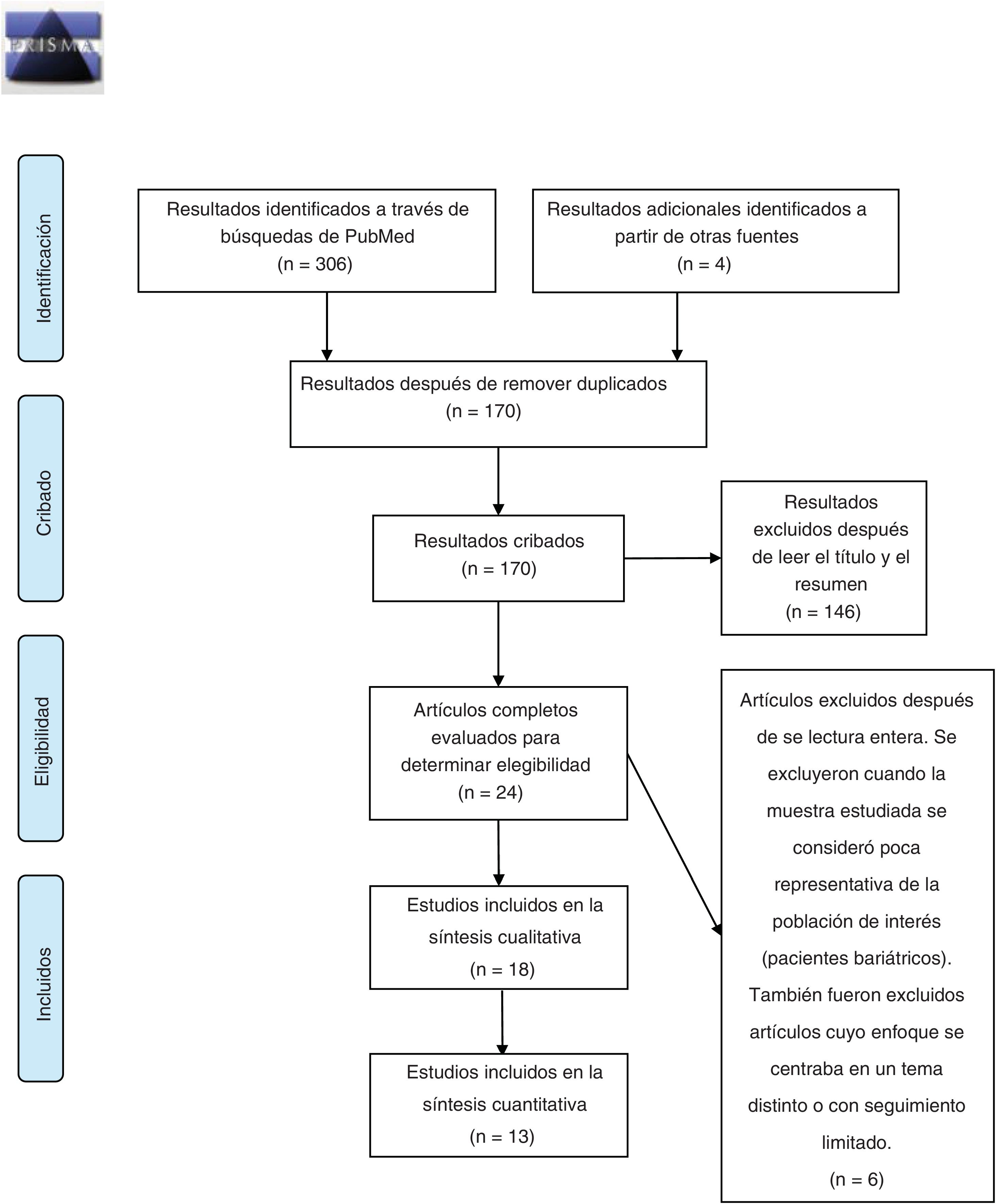
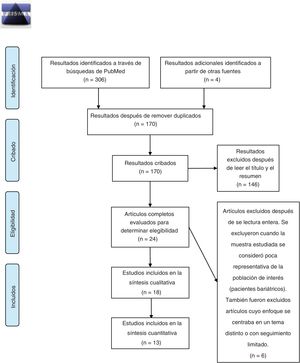
MetodologíaEsta revisión se realizó de acuerdo con el protocolo PRISMA-P para el reporte de revisiones sistemáticas22. El proceso de selección de fuentes primarias se resume en la figura 1. Para ello, se realizaron búsquedas bibliográficas en las bases de datos de PubMed y Cochrane Central Register of Controlled Trials (CENTRAL) usando las palabras clave: «bariatric surgery obesity alcohol abuse», «bariatric surgery obesity alcohol drug addiction» y «bariatric surgery obesity substance abuse», seleccionando estudios realizados desde el 1 enero de 2010 al 31 octubre de 2020. La búsqueda y subsecuente selección (leyendo el título y resumen) de artículos fue realizada por 2 de los autores (JPM y GCS) de manera independiente. Las diferencias entre los revisores fueron resueltas por discusión y fueron posteriormente sometidas al criterio independiente de un tercer autor (GRR). Los criterios de inclusión fueron: que el tema principal de la investigación tratara de la prevalencia de trastornos de adicción al alcohol y/o otras drogas por abuso en los años posteriores a la realización de una cirugía bariátrica en la población mayor a 18 años, estar escritos en español o inglés, y que fueran artículos de investigación original. Los artículos duplicados fueron removidos utilizando el programa EndNote. La información de los artículos incluidos fue extraída por 3 autores (JPM, RCZ y GCS) y se encuentra resumida en la tabla 1. Finalmente, 2 autores (JPM y RCZ) realizaron el análisis de riesgo de sesgo, de manera independiente, utilizando la escala Newcastle-Ottawa para estudios de cohorte23 y las discrepancias entre las evaluaciones fueron resueltas por discusión entre los autores.
Características de los estudios incluidos en la presente revisión
| Diseño | Propósito del estudio | Naturaleza y tamaño de la muestra | Herramienta de medición y trastorno evaluado | Sustancia y resultado | Referencia |
|---|---|---|---|---|---|
| CR | Evaluar la incidencia de los tratamientos para AUD, SUD, depresión e intento de suicidio después de RYGB | Dos cohortes RYGB (n=16.755 y 3.139) y CTRL (n=167.550 y 31.390) | Incidencia de admisiones hospitalarias y prescripciones de medicamentos para AUD y SUD | Proporción de la tasa de incidencia comparando el periodo post-operatorio con el periodo pre-operatorio fue de 7,77 y 4,63 para AUD y trastorno por abuso de sustancia, respectivamente | Backman et al., 201626 |
| CP | Determinar si los pacientes que se sometieron a cirugía bariátrica tienen un mayor riesgo de desarrollar AUD a comparación de pacientes obesos controles | 13.430 pacientes bariátricos y 21.021 controles con obesidad | ICD-10AUD | HR de 7,77 (6,17-9,79) en pacientes bariátricos a los 5 años postcirugía en comparación con el grupo control | Bramming et al., 202028 |
| CP | Evaluar el uso de sustancias pre-op y post-op para la pérdida de peso | 100 RYGB y 55 LAGB | CuestionarioAUD y SUD | Aumento en frecuencia de SUD (incluyendo alcohol) a los 24 meses basado en resultados promediados de cuestionario (0,81±0,08 vs. 1,25±1,25; p=0,02). Aumento específico de AUD en RYGB, pero no en LAGB | Conason et al., 201333 |
| AAM | Describir el fenotipo clínico de pacientes RYGB en tratamiento para AUD vs. sujetos obesos no-RYGB en tratamiento para AUD | 823 del MCATP, 41 RYGB y 122 CTRL | Auto-reportesAUD | Aumento de AUD en pacientes RYGB (bebidas alcohólicas/días: 8,1±1,3 vs. 2,5±0,4, para los periodos post-op y pre-op, respectivamente) | Cuellar-Barboza et al., 201529 |
| AAM | Caracterizar el uso pre-op de alcohol en comparación con sus niveles a los 2 años post-op LAGB y RYGB | 276 con RYGB y LAGB | Auto-reportesAUD | Disminución en el porcentaje de pacientes que consumen >1 medida de alcohol al día del 3,6% pre-op al 1,1% post-op | De Araujo et al., 201532 |
| CP | Determinar la prevalencia de AUD pre-op y post-op en pacientes bariátricos e identificar predictores independientes de AUD post-op | 1.945, principalmente RYGB y LAGB | AUDITAUD | Aumento global al segundo año post-quirúrgico (9,6 vs. 7,6% pre-op). Mayor riesgo en pacientes masculinos (aOR=2,14; IC 95%: 1,51-3,01; p<0,001) | King et al., 201217 |
| CP | Identificar desenlaces relacionados con la aparición de SUD en pacientes con LAGB y RYGB. Identificar factores relacionados con la incidencia de SUD | 2.003 RYGB y LAGB | AUDITAUD | Incidencia acumulativa de AUD de inicio post-op al 5to año: 20,8% (IC: 18,5-23,3); SUD: 3,5% (IC: 2,6-4,8); mayor riesgo con RYGB vs. LAGB tanto para AUD (AHR=2,08; IC: 1,51-2,85), como para SUD (AHR=3,56; IC: 1,26-10,07) | King et al., 2017a18 |
| CP | Determinar si existen cambios en el uso de opioides post-op, a corto y largo plazo | 2.218 bariátricos | Auto-reportesSUD | Prevalencia de consumo de opioides del 14,7% (IC: 13,3-16,2) pre-op al 20,3% (IC: 18,2-22,5) al año 7 post-op | |
| CP | Evaluar de manera prospectiva el uso de alcohol y tabaco, pre-op y post-op, e identificar características relacionadas con el uso de alcohol y tabaco en estos pacientes | 155 RYGB | CuestionarioAUD y SUD | El 1,3% consumían alcohol >4 veces/semana pre-op vs. 3,8% un año post-op. Sin cambio en uso de tabaco | Lent et al., 201338 |
| OS | Establecer la prevalencia de comportamientos adictivos en adultos con RYGB | 201 RYGB | AUDIT + SCIDAUD Y SUD | El 26,4% con AUD pre-op vs. 18,4% con AUD dentro de 3 años post-op | Mitchell et al., 201516 |
| CR | Determinar la prevalencia del uso persistente de opioides post-op | 14.063 bariátricos | Auto-reportes de pacientesSUD | Aumento en el consumo persistente de opioides con cirugías bariátricas (9,7%) en comparación de otro tipo de cirugías (6,0%) | Mohanty et al., 201734 |
| CR | Caracterizar el uso de opioides post-op en pacientes que no los usaban de forma crónica pre-op e identificar características pre-op asociadas con el uso crónico de opioides post-op | 10.643 bariátricos | Prescripciones de opioidesSUD | El 4% desarrollaron consumo crónico de opioides. Consumo intermitente pre-op como factor de riesgo | Raebel et al., 201435 |
| AAM | Determinar si existe un aumento en el riesgo de desarrollar AUD después de LSG | 102 pacientes LSG con uno a 3 años de seguimiento y 81 pacientes LSG con 4 a 6 años de seguimiento | AUDITAUD | Disminución en la media del puntaje AUDIT de 2,79 a 2,27 (p<0,05) en el grupo con seguimiento de uno a 3 años y aumento de 3,06 a 4,04 | Sen et al., 202031 |
| CR* | Comparar las tasas de incidencia de diagnósticos de AUD o SUD en pacientes RYGB y LSG | 8.196 RYGB y 2.012 LSG | Revisión de archivos médicos del NPRAUD y SUD | Aumento en AUD: TI=6,36 (IC: 5,45-7,36) por 1.000 personas/años y 4.54 (2,94-6,70) por 1.000 personas/años para RYGB y LSG, respectivamente, y SUD: TI=3,48 (IC: 2,82-4,25) y 3,27 (1,94-5,17) por 1.000 personas/años para RYGB y LSG, respectivamente | Strømmen et al., 202020 |
| T | Evaluar la prevalencia de AUD y trastornos de salud mental en pacientes LAGB y RYGB, y comprobar que una mayor pérdida de peso se relaciona con aumento en la incidencia de AUD post-op | 51 LAGB o RYGB | SCIDAUD | El 23,5% de los pacientes habían padecido AUD previo a la cirugía y el 11,8% padecían AUD entre 2 y 5 años posquirúrgico. Más AUD post-op en personas con historial de AUD (p=0,017) y con RYGB vs. LAGB (21,4 vs. 0%; p<0,05) | Suzuki et al., 201230 |
| CP | Investigar si la cirugía bariátrica se relaciona con la aparición de AUD | 2.010 bariátricos (principalmente VBG, derivación gástrica y LAGB) y 2.037 CTRL | Cuestionario dietético SOSAUD | aHR (vs. controles) de AUD en pacientes con derivación gástrica de 4,97 (IC: 2,70-9,15) y de 2,23 (1,38-3,59) en pacientes con VBG. Pacientes con banda gástrica similares a controles | Svensson et al., 201327 |
| T | Explorar la asociación entre el uso de marihuana y los trastornos de dependencia a la comida en pacientes con cirugía bariátrica | 50 RYGB, LSG y LAGB | ASISUD | Sin cambio en el consumo de marihuana; consumidores de marihuana con características clínicas distintas | Vidot et al., 201639 |
| CP | Caracterizar el riesgo de uso de alcohol antes y después de la cirugía para la pérdida de peso | 375 pacientes RYGB (202) LAGB (169) y otros (4) | AUDITAUD | El 13% de los pacientes reportaron conducta de ingesta de bebidas alcohólicas de alto riesgo a los 2 años después de la cirugía en comparación con el 15% previo a la cirugía (p=0,39) | Wee et al., 201419 |
AAM: análisis de archivos médicos; aHR: adjusted hazard ratio; aOR: tasa de probabilidades ajustada; ASI: Addiction Severity Index; AUD: trastorno por consumo de alcohol; AUDIT: prueba de identificación del trastorno por abuso de alcohol; CP: estudio de cohorte prospectivo; CR: estudio de cohorte retrospectivo; CTRL: pacientes controles; IC: intervalo de confianza al 95%; ICD-10: International Classification of Disease, 10th Revision; H: hombres; LAGB: banda gástrica ajustable; LSG: gastrectomía en manga laparoscópica; M: mujeres; MCATP: Mayo Clinic Addiction Treatment Program; NPR: Norwegian Patient Registry; OS: estudio observacional; Post-op: postoperatorio; Pre-op: Preoperatorio; RYGB: bypass gástrico en Y de Roux; SCID: entrevista clínica estructurada para el eje i del DSM-IV; SOS: Swedish Obese Subjects; SUD: trastorno por uso de sustancias; T: estudio transversal; TI: tasa de incidencia; VBG: gastrectomía de banda vertical.
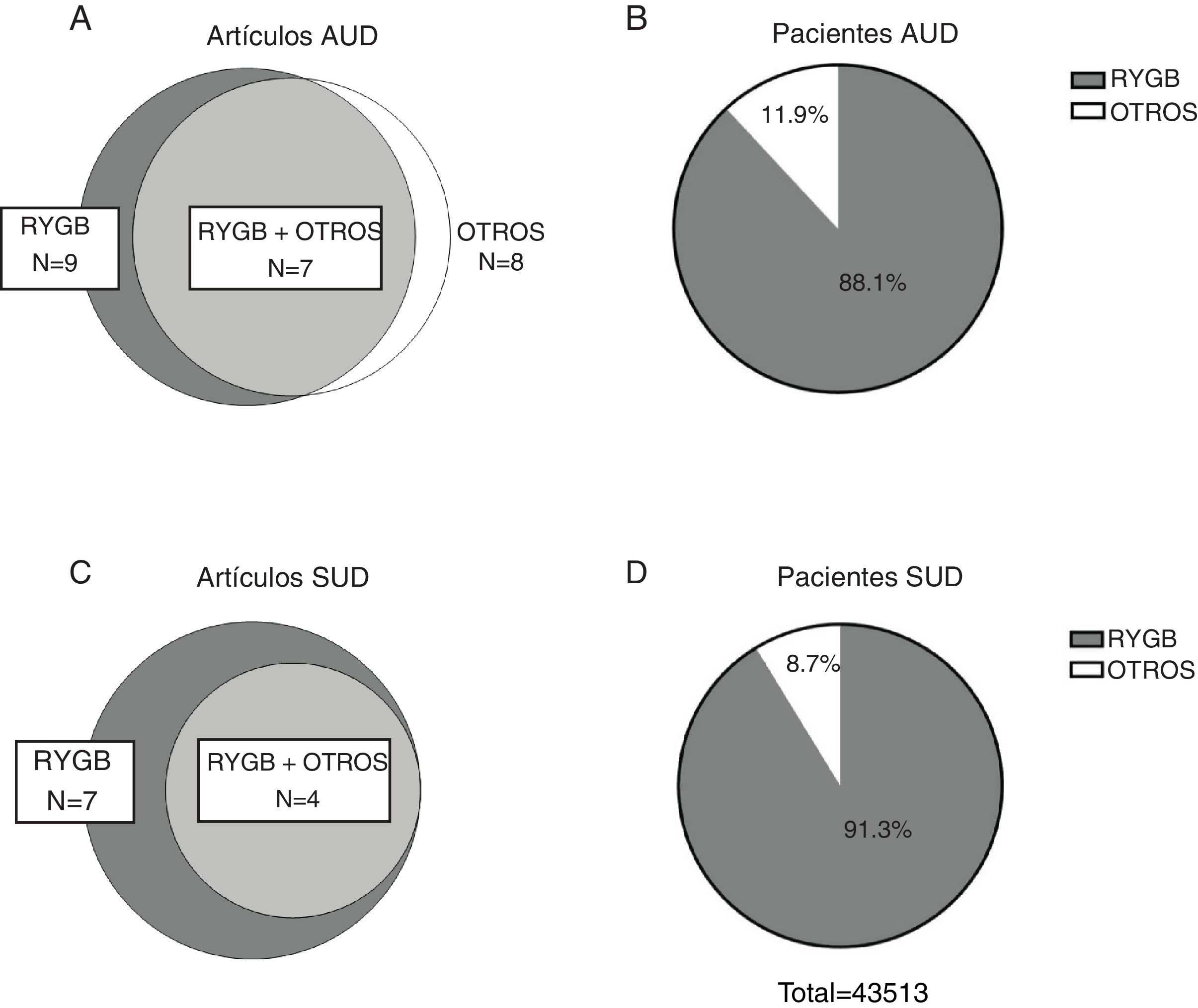
La figura 2 presenta un resumen de las fuentes primarias consultadas para la elaboración del presente trabajo. En total se analizaron 18 artículos originales y de estos, los estudios que tenían información específica y completa en cuanto a la prevalencia de AUD antes y después de la cirugía, la prevalencia de trastorno por abuso de sustancias distintas al alcohol (SUD) antes y después de la cirugía o la prevalencia de consumo de sustancias ilícitas antes y después de la cirugía se incluyeron en una síntesis cuantitativa presentada en el texto, (n=13). Para los demás (n=5) sus resultados se describen brevemente en el texto principal y en la tabla 1. La síntesis cuantitativa de datos se llevó a cabo en función de los criterios previamente publicados24, y todos los cálculos se hicieron con el programa MedCalc25. Para cada una de las comparaciones y la evaluación de sus respectivos desenlaces, se extrajeron los datos para obtener una odds ratio (OR) ya sea para el periodo pre vs. posquirúrgico para AUD y/o SUD. La elección de esta medida de asociación se basó en que en muchos de los estudios incluidos evaluaron la prevalencia, comparando los resultados de cuestionarios aplicados en el periodo prequirúrgico vs. aquellos del periodo posquirúrgico. Para los estudios que reportaron tasas de incidencia de AUD y/o SUD y, por lo tanto, se enfocaban en nuevos casos a lo largo del tiempo, se consideró la prevalencia al mayor tiempo posquirúrgico reportado con un mínimo de 2 años de seguimiento y con un máximo de 6 años, con el fin de disminuir la diversidad clínica. También comparamos la prevalencia de AUD posquirúrgico para distintos tipos de cirugía (RYGB vs. otros). Para esta última comparación, hemos agrupado todos los procedimientos distintos al RYGB en una sola categoría, dada su relativa escasez y considerando estudios anteriores que sugirieron que existía un mayor riesgo de AUD posterior a la RYGB versus otros procedimientos17. Asimismo, las RYGB laparoscópicas y abiertas están representadas en una sola categoría RYGB.
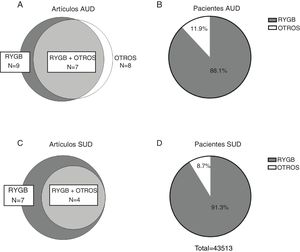
ResultadosDescripción de los estudios revisadosLa búsqueda inicial realizada en las bases de datos PubMed y Cochrane arrojó 170 resultados después de eliminar duplicados y de estos 146 fueron excluidos después de leer el título y el resumen y otros 6 se excluyeron posterior a la lectura del artículo completo. Por lo tanto, la revisión sistemática del efecto de la cirugía bariátrica sobre la tasa de trastornos de adicción se realizó analizando 16 artículos de investigación original revisados por pares y 2 estudios adicionales encontrados a partir de las fuentes primarias, para un total de 18 artículos originales (fig. 1). Se pudieron extraer suficientes datos de 13 de estos para realizar una síntesis cuantitativa presentada en el texto. Los 18 artículos analizados comprenden 4 estudios de cohorte prospectivos (CP), 3 estudios en los que se analizaron archivos médicos (AAM), un estudio observacional (OS), 8 estudios de cohorte retrospectivos (CR), uno de los cuales está basado en poblaciones y 2 estudios transversales (tabla 1). En cuanto al tipo de cirugía que realizaron en la mayoría de los artículos, es decir en 11 de ellos, se estudiaron poblaciones cuyas cirugías fueron variadas, entre ellas RYGB, LAGB, LSG y VBG, mientras que 5 artículos analizaron solamente pacientes con cirugía tipo RYGB. En cuanto al tamaño de muestras que se analizaron en los artículos fueron muy variadas, desde 50 pacientes, hasta cerca de 20.000 (tabla 1). Tanto para AUD como para SUD, la vasta mayoría de los pacientes fueron sometidos a RYGB (fig. 2).
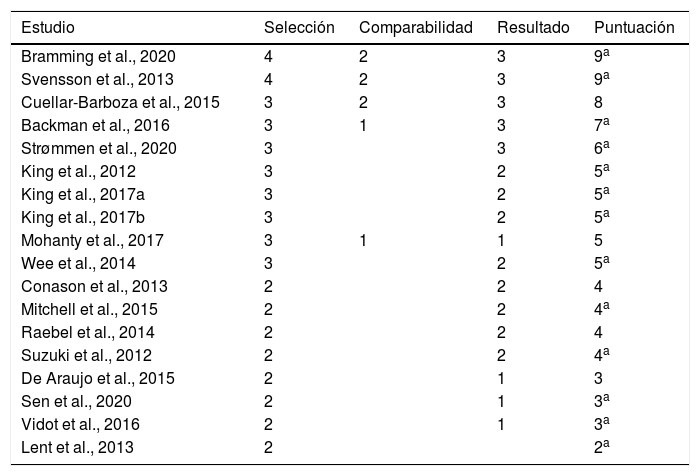
Las herramientas de evaluación que se utilizaron incluyeron: la incidencia de admisiones hospitalarias y su relación con la prescripción de medicamentos para AUD y SUD, cuestionarios como el dietético de Swedish Obese Subjects (SOS), la prueba de identificación del trastorno por abuso de alcohol (AUDIT) y la entrevista clínica estructurada para el eje I del DSM-IV (SCID). Además, se utilizaron autoreportes de pacientes y la revisión de los archivos médicos. Si bien existe una gran diversidad metodológica entre los estudios revisados, en todos ellos el objetivo principal fue la evaluación de la relación existente entre la cirugía bariátrica y la incidencia de AUD y/o abuso de sustancias en el periodo posquirúrgico. En cuanto al análisis del riesgo de sesgo, este se efectuó utilizando la escala Newcastle-Ottawa para estudios de cohorte (tabla 2). La mayoría de los estudios analizados emplea cohortes seleccionadas (por ejemplo: pacientes que acuden al servicio médico en ciertos hospitales o que forman parte de un determinado programa), de tal manera que su representatividad es muy baja. Aun existiendo esta limitante, en algunos de los estudios el número muestra es bastante amplio. Por otro lado, solo en 3 estudios se incluyó una muestra de pacientes control (Backman et al., Cuellar-Barboza et al. y Svensson et al.), es decir, la inclusión para fines comparativos de un grupo de pacientes obesos que no tuvieron la exposición (cirugía bariátrica)26–28. Otro estudio29 incluyó como grupo control a pacientes obesos con AUD/SUD sin historial de cirugía bariátrica. En todos los casos analizados, los autores corroboraron la exposición (en este caso la cirugía bariátrica) y evaluaron la presencia de AUD y/o SUD antes de la realización de esta. La comparabilidad fue un parámetro en el cual la mayor parte de los trabajos analizados tuvieron baja calificación, ya que, como mencionamos anteriormente, solo 3 de ellos utilizaron grupos control. Finalmente, al hacer el análisis de los estudios, en el que determinamos un seguimiento mínimo de 2 años, 7 trabajos midieron los resultados en función de la revisión de registros, los demás lo hicieron utilizando autoreportes. Además, 13 de los 18 artículos analizados realizaron el seguimiento de los pacientes por al menos 2 años, mientras que 15 trabajos tuvieron un seguimiento de al menos el 80% de los participantes iniciales. Finalmente, la mayor parte de los estudios tuvieron una puntuación media de la escala obteniendo una calificación entre 3 y 5, 5 artículos se consideran de excelente calidad, por arriba de 6 puntos, y solo un artículo obtuvo una calificación por debajo de 3 (tabla 2).
Análisis de riesgo de sesgo de los estudios revisados utilizando la escala Newcastle-Ottawa para estudios de cohorte. Los estudios se encuentran en orden decreciente de acuerdo al puntaje obtenido
| Estudio | Selección | Comparabilidad | Resultado | Puntuación |
|---|---|---|---|---|
| Bramming et al., 2020 | 4 | 2 | 3 | 9a |
| Svensson et al., 2013 | 4 | 2 | 3 | 9a |
| Cuellar-Barboza et al., 2015 | 3 | 2 | 3 | 8 |
| Backman et al., 2016 | 3 | 1 | 3 | 7a |
| Strømmen et al., 2020 | 3 | 3 | 6a | |
| King et al., 2012 | 3 | 2 | 5a | |
| King et al., 2017a | 3 | 2 | 5a | |
| King et al., 2017b | 3 | 2 | 5a | |
| Mohanty et al., 2017 | 3 | 1 | 1 | 5 |
| Wee et al., 2014 | 3 | 2 | 5a | |
| Conason et al., 2013 | 2 | 2 | 4 | |
| Mitchell et al., 2015 | 2 | 2 | 4a | |
| Raebel et al., 2014 | 2 | 2 | 4 | |
| Suzuki et al., 2012 | 2 | 2 | 4a | |
| De Araujo et al., 2015 | 2 | 1 | 3 | |
| Sen et al., 2020 | 2 | 1 | 3a | |
| Vidot et al., 2016 | 2 | 1 | 3a | |
| Lent et al., 2013 | 2 | 2a |
Once estudios incluidos en la presente revisión tenían datos sobre la prevalencia de AUD tanto en el periodo prequirúrgico como en el periodo posquirúrgico, totalizando 49.121 pacientes (80,8% mujeres) con datos posquirúrgicos para 43.380 de ellos. Los estudios revisados presentan una gran variabilidad en términos de tiempo de seguimiento (entre 2 y 22 años). Por lo tanto, para fines comparativos, realizamos la extracción de los datos a los 5-6 años como máximo en aquellos estudios con tiempos de seguimiento muy largos y no hemos incluido tiempos menores a 2 años, resultando en un rango de 2 a 6 años (mediana: 3,6 años). Los resultados obtenidos presentaron una altísima variabilidad (OR entre 0,24; IC 95%: 0,09-0,6830 y 19,98; IC 95%: 1,15,-345,8831), probablemente debido a la gran diversidad metodológica (diversas herramientas de medición para evaluar el AUD) y, en menor medida, una diversidad clínica considerable (distintos procedimientos quirúrgicos, tiempo de seguimiento distinto, poblaciones distintas etc). Se reportó un aumento en la prevalencia de AUD posterior a la cirugía en 9 de los 11 estudios revisados. Asimismo, la media ponderada (±DE) de prevalencia de AUD que se ha observado en los estudios revisados en el periodo posquirúrgico fue del 4,58±5,3%, en comparación con el 1,58±10,7% en el periodo prequirúrgico y del 1,11±0,25% en los sujetos controles. Por lo tanto, si bien la cirugía bariátrica parece estar relacionada con un aumento en el riesgo de desarrollar AUD, esto ocurre en un porcentaje relativamente reducido de pacientes.
Uno de los estudios más destacados que reportó un aumento de riesgo de AUD con la cirugía bariátrica analizó 2 cohortes de 16.755 y 3.139 pacientes suecos que tuvieron cirugía RYGB (con 167.550 y 31.390 sujetos de referencia, respectivamente), y comparó la incidencia de depresión, el abuso de sustancias y el abuso de alcohol en el periodo prequirúrgico vs. posquirúrgico. De manera notable, se observó que el porcentaje de pacientes que recibía tratamiento para AUD a los 4 años después de la cirugía era del 2,6% en comparación con el 0,4% un año antes del procedimiento y del 0,3% en el grupo control26. También se reportó, al analizar los sexos por separado, que en comparación de los controles, las mujeres del grupo RYGB eran ligeramente más propensas a recibir tratamiento para AUD antes de la cirugía (IR: 7,25 vs. 5,20 por 10.000 personas/año), notándose un incremento más pronunciado de este tratamiento en el grupo de varones después de la cirugía (razón de tasas de incidencia [IRR]: 9,11; IC 95%: 6,91-11,99) para los varones vs. 7,22 (IC 95%: 5,86-8,89) para las mujeres26. Estos datos coinciden con un estudio anterior en el cual también se identificó al sexo masculino como factor de riesgo (aOR: 2,14; IC 95%: 1,51-3,01; p<0,001)17. Otro estudio que no pudo ser incluido en nuestra síntesis cuantitativa realizó la revisión de archivos médicos de pacientes tratados en la Mayo Clinic Addiction Treatment Program. Este es el único estudio incluido en la presente revisión que utilizó la estrategia inversa, es decir, seleccionar una población de pacientes en tratamiento para trastorno adictivo y evaluar la proporción de estos que habían recibido cirugía bariátrica y describir sus características y evolución. Se encontró que 41 de 823 pacientes tenían un historial de cirugía RYGB. Dentro de estos pacientes, se reportó un aumento gradual en el consumo de alcohol conforme pasaron los años tras el procedimiento quirúrgico, alcanzando 8,1±1,3 bebidas alcohólicas al día vs. 2,5±0,4 en el periodo prequirúrgico (p=0,009). En este grupo de pacientes no se encontró relación entre el género, la edad o el índice de masa corporal y los hábitos de consumo de alcohol29. De los estudios que hemos revisado, solo en uno disminuyó el consumo de alcohol posterior a la cirugía bariátrica. En este estudio retrospectivo documental en la población portuguesa, 276 pacientes obesos que recibieron RYGB o LAGB fueron evaluados y reportaron una menor prevalencia preoperatoria de consumo de alcohol (24,2%) en comparación con una muestra representativa de la población abierta portuguesa (34,0%). Más aún, dichos pacientes mostraron una clara disminución en su consumo de alcohol, que pasó del 24,2 al 9,1% a los 2 años postcirugía32. Es de notar, sin embargo que este estudio no analizó directamente la prevalencia de AUD en esas poblaciones sino los hábitos de consumo.
Riesgo de trastorno por abuso de alcohol en pacientes con bypass gástrico en Y de Roux vs. otro tipo de cirugíaAlgunos estudios han sugerido que no todos los tipos de cirugía bariátrica se relacionan con el mismo riesgo de AUD17. Por lo tanto, procedimos de manera subsecuente al análisis de la propensión a padecer AUD posquirúrgico en función del tipo de cirugía. Debido a la relativa escasez de datos sobre procedimientos distintos a la derivación gástrica, estos fueron agrupados en una sola categoría, para la cual se reportó un aumento significativo en el riesgo de AUD en 3 de los 8 estudios revisados. Se encontraron OR entre 0,05 (IC 95%: 0,00-0,88)30 y 19,98 (IC 95%: 1,15,-345,88)31. Al analizar exclusivamente a los pacientes con RYGB, se observó un aumento en el riesgo en 8 de los 10 estudios, la totalidad de estos 8 con un tiempo de seguimiento ≥3 años. De los 2 estudios que no encontraron efecto, uno tuvo un tiempo de seguimiento de 2 años19 y el otro tuvo un seguimiento de 2 a 5 años, aunque solo incluía a 28 pacientes30. Para los otros estudios se observó una OR entre 1,40 (IC 95%: 1,06-1,85), en que comparó la prevalencia de diagnósticos de AUD prequirúrgico con su prevalencia a los 2 años postcirugía con la ayuda del AUDIT17 y 7,33 (IC 95%: 5,86-9,18), en un estudio muy reciente que incluyó a 11.686 pacientes con RYGB con una mediana de 6,9 años de seguimiento28. Finalmente, la diferencia de media ponderada de los OR que obtuvimos para RYGB en comparación de otros tipos de cirugía fue de 1,83 (IC 95%: 1,51-2,21).
De los estudios que compararon el riesgo de AUD en pacientes con RYGB vs. otros tipos de procedimientos, uno publicado en el año 2017 y basado en un estudio de cohorte prospectivo en pacientes estadounidenses adultos de que sometieron a una cirugía bariátrica (Longitudinal Assessment of Bariatric Surgery-2) se reportó que la RYGB se asoció con un riesgo significativamente mayor en comparación con la LAGB (tiempo promedio posquirúrgico de 43,4±6,8 meses)18. Estas observaciones confirmaron resultados anteriores publicados por el mismo grupo en el cual se observó un aumento en la prevalencia de AUD en el segundo año postoperatorio (9,6% en comparación con el 7,6% preoperatorio), identificando la cirugía RYGB dentro de los factores de riesgo (aOR: 2,07; IC 95%: 1,40-3,08; p<0,001), así como el sexo masculino (OR: 2,14; IC 95%: 1,51-3,01; p<0,001)17. Otro estudio en pacientes con obesidad sometidos a cirugía bariátrica encontró un aumento en el consumo y el abuso de alcohol después del bypass gástrico (tasa de riesgo ajustada [aHR]: 4,97; IC 95%: 2,70-9,15) y el VBG (aHR: 2,23; IC 95%: 1,38-3,59), más no en pacientes con banda gástrica (aHR: 1,57; IC 95%: 0,73-3,35)27. De manera similar, un estudio transversal en 28 pacientes RYGB y 23 pacientes LAGB mostró que el 21,4% de los pacientes RYGB padecían AUD vs. 0% en el grupo LAGB30. Esta aparente discrepancia podría explicarse al menos en parte por el hecho de que la vasta mayoría de los pacientes evaluados en este estudio eran mujeres (90,2%), que en su mayoría recibieron LAGB. Finalmente, un estudio reciente en una cohorte de pacientes noruegos RYGB y LSG del registro encontró una tasa de incidencia de AUD del 6,06 por cada 1.000 personas/año en un periodo posquirúrgico abarcando 33,352 personas/año y en el cual no encontraron diferencias significativas en la tasa de riesgo entre ambos procedimientos20.
Consumo de otras drogas y su relación con trastornos adictivos tras una cirugía bariátricaLa prevalencia de otros tipos de adicciones, aparte del alcoholismo, después de la cirugía bariátrica también se ha estudiado; sin embargo, existen mucho menos reportes al respecto. Un total de 10 trabajos comparando la prevalencia de trastorno de dependencia a sustancias distintas al alcohol antes y después de haberse sometido a una cirugía bariátrica cumplieron con nuestros criterios de selección, de los cuales 7 tenían un seguimiento posquirúrgico de al menos 2 años (mediana: 3,3 años) y reportaron datos suficientes para extraer OR. Estos incluían 17.914 pacientes (74,8% mujeres) con datos prequirúrgicos de los cuales 12.839 tenían datos posquirúrgicos. Las sustancias analizadas fueron principalmente opioides, benzodiazepinas, tabaco y cannabis. El periodo posquirúrgico abarcado varió entre 2 y 7 años. Los OR obtenidos oscilaron entre 0,73 (IC 95%: 0,40-1,32) en un estudio que evaluó únicamente la prevalencia de uso de tabaco16 y 2,48 (IC 95%: 1,86-3,29) en otro de cohorte amplia que evaluó el consumo de distintas sustancias20. De los otros tres estudios, uno publicado en el año 2013 evaluó a 155 pacientes principalmente mujeres, a partir de un cuestionario desarrollado por los mismos autores. Se reportó que la frecuencia de uso de sustancias ilícitas no aumentaba de manera significativa a los dos años posteriores a la cirugía bariátrica, sin embargo, al combinar la incidencia de AUD con la de abuso de sustancias, se alcanzó un mayor incremento en comparación con los niveles prequirúrgicos que cuando se consideró únicamente la incidencia de AUD33. Otro estudio reportó que de los pacientes que nunca habían usado analgésicos de tipo opioide antes de la cirugía bariátrica, el 10% reportó un uso persistente al año después de la cirugía, lo que representa un aumento del 60% respecto a la población general de pacientes quirúrgicos34. Por lo tanto, aunque menos frecuente, parece haber una tendencia a un aumento específico en la dependencia a analgésicos de tipo opioide relacionado con la cirugía bariátrica. Aunque parezcan concluyentes, estas observaciones se tienen que considerar con cautela. En efecto, un amplio estudio retrospectivo de cohorte publicado en el 2014 mostró que, aunque el 4% de los pacientes sin historial de consumo crónico de opioides desarrolló una dependencia después de la cirugía, el riesgo de desarrollar dicho padecimiento estaba fuertemente relacionado al uso intermitente de opioides u otras sustancias de abuso en el periodo previo a la cirugía35. Notablemente, ninguno de los artículos aquí revisados reportó un cambio significativo en la prevalencia de tabaquismo después de la cirugía bariátrica36–38, por lo que es imposible afirmar que ésta influya en el consumo posquirúrgico de tabaco. Por otra parte, cuando se estudió el abuso de marihuana en una población mayormente femenina (76%) que se sometió a un RYGB (62%), el 18% de la muestra informó consumir marihuana, del cual el 38% reportó un uso reciente y el 21,4% un aumento en su uso posquirúrgico. Sin embargo, cuando se evaluaron a los dos años después de la cirugía, más del 30% de los pacientes con historial de uso prequirúrgico de marihuana reportaron no haberla consumido en el último año39. Por lo tanto, este estudio no permite concluir que la cirugía bariátrica induce un aumento en el riesgo de desarrollar una dependencia a la cannabis, aunque evaluaciones a más largo plazo y estudios adicionales se requerirán para llegar a una conclusión.
En relación con el tipo específico de cirugía bariátrica, su relevancia como factor de riesgo en el desarrollo de trastorno de dependencia a sustancias distintas al alcohol no está clara. En el reciente estudio de cohorte de pacientes bariátricos de la población noruega mencionado previamente, también se observó un aumento en la incidencia de diagnósticos de trastorno de abuso a sustancias distintas al alcohol tanto en el periodo posterior a la RYGB (tasa de incidencia de 3,48 por 1.000 personas/año) como a la LSG (tasa de incidencia de 3,27 por 1.000 personas/año)20. Otro estudio incluido en nuestro análisis35 con una duración de seguimiento de un año estableció un menor riesgo de desarrollo de dependencia a los opioides con la banda gástrica en comparación del bypass (OR: 0,42; IC 95%: 0,25-0,70 para banda vs. bypass). Sin embargo, un trabajo publicado recientemente estudiando cohortes de pacientes por un periodo de 7 años no encontró diferencia entre ambos procedimientos (RYGB vs. LAGB) en cuanto al riesgo relativo de desarrollar dependencia a opioides40, en claro contraste con observaciones hechas en otro estudio por el mismo grupo en cuanto al riesgo de desarrollar AUD (véase sección previa).
Resumen y limitacionesLa evidencia revisada en el presente trabajo que incluye varios estudios adicionales concuerda con los hallazgos de un metaanálisis publicado con anterioridad21 que encontró una OR agrupada del 1,852 con un aumento significativo de AUD con la cirugía bariátrica para el periodo de 3 o más años posquirúrgicos. De manera adicional, hemos realizado un metaanálisis cuyos resultados sugieren que existe un riesgo significativamente mayor de desarrollar AUD en los años posteriores a una cirugía de tipo RYGB que a otros tipos de cirugía. Por otra parte, hemos visto que, aunque hay evidencia que apoya un incremento en el abuso de sustancias distintas al alcohol posterior a la cirugía bariátrica, los resultados no son definitivos. En distintos estudios aquí revisados20,34,40 aumentó la incidencia de abuso de sustancias (sobre todo sedantes como opioides) que seguía una cinética similar a aquella observada con el abuso de alcohol, es decir, con un aumento del riesgo a partir del tercer año. De manera interesante y contrario a lo que se observó con el AUD, un estudio reciente reportó que no existía mayor riesgo en cuanto al abuso de opioides en pacientes RYGB vs. otros procedimientos con un seguimiento de 7 años postoperatorio40 ni en el abuso de sustancias (principalmente sedantes) entre pacientes RYGB vs. LSG con un seguimiento postoperatorio de 6 años20. Estos datos son interesantes a la luz del cambio en la cinética de absorción de alcohol, lo cual discutiremos brevemente más adelante. Llama la atención por otra parte que, dentro de los trabajos revisados en el presente texto, no se ha encontrado incremento en la incidencia de uso de estimulantes: no se observó relación en cuanto al tabaco y los datos obtenidos sobre otras sustancias (p. ej., cocaína o anfetaminas) son muy escasos. Es probable, por lo tanto, que la evaluación del riesgo de desarrollar un trastorno de abuso de sustancias después de un procedimiento bariátrico se tenga que valorar de manera separada para cada sustancia o grupo de sustancias.
Una limitación importante del presente manuscrito es que, como fue el caso de una revisión sistemática publicada con anterioridad sobre un tema similar21, la medida de asociación que decidimos extraer de los diversos estudios que incluimos en nuestra síntesis cuantitativa fue la OR. Aunque la mayoría de los estudios iniciales incluidos en la presente revisión expresan los datos en OR o en prevalencia en un momento determinado posterior a la cirugía, muchos de los estudios más recientes con mayor tiempo de seguimiento reportan los datos en términos de cocientes de riesgo. Por lo tanto, no se presenta información potencialmente relevante en cuanto a la dinámica del riesgo en el tiempo posquirúrgico. Además, en el presente estudio únicamente se consideraron trabajos publicados en revistas indizadas para la síntesis cuantitativa y no se tomó en cuenta el sesgo de publicación, lo que pudo haber exagerado el efecto reportado.
También, de manera análoga a estudios anteriores21, otra limitación de las conclusiones descritas en el presente trabajo es que la mayoría de los estudios revisados carecen de un grupo control, es decir, pacientes con obesidad mórbida sin cirugía bariátrica y es posible que estos pacientes hubieran desarrollado AUD o dependencia a alguna otra sustancia independientemente del hecho de haberse sometido a dicha cirugía. Es de notar, sin embargo, que en un artículo muy reciente que sí incluye dicho control se observó que el cociente de riesgo de padecer AUD 5 años posteriores a una cirugía bariátrica en comparación con los niveles prequirúrgicos (HR: 7,77; IC 95%: 6,17-9,79) era casi idéntico que se obtiene comparando el grupo de cirugía bariátrica 5 años posquirúrgico con el grupo control de pacientes obesos sin cirugía (HR: 7,29; IC 95%: 5,60-9,48)28, lo cual argumenta a favor de un efecto específico de la cirugía bariátrica en el riesgo de AUD. Por otra parte, la presencia de AUD y/o de SUD es un criterio relativo de exclusión para cirugía bariátrica, a discreción del médico tratante. De estar enterado, además, el paciente que desea ser seleccionado para someterse a una cirugía bariátrica, este podría aminorar voluntariamente su consumo reportado de alcohol cuando es interrogado al respecto. En ambos casos el resultado podría ser una disminución artificial de la prevalencia prequirúrgica lo que aumenta el riesgo de error de tipo 1 de un aumento significativo posquirúrgico sin que sea real. En contraparte, el hecho de que varios estudios han observado un comportamiento en «curva J» de la proporción de conductas de abuso, las cuales tienden a disminuir en el primer año para posteriormente subir hasta rebasar los niveles basales33,40, argumenta en contra de dicha posibilidad.
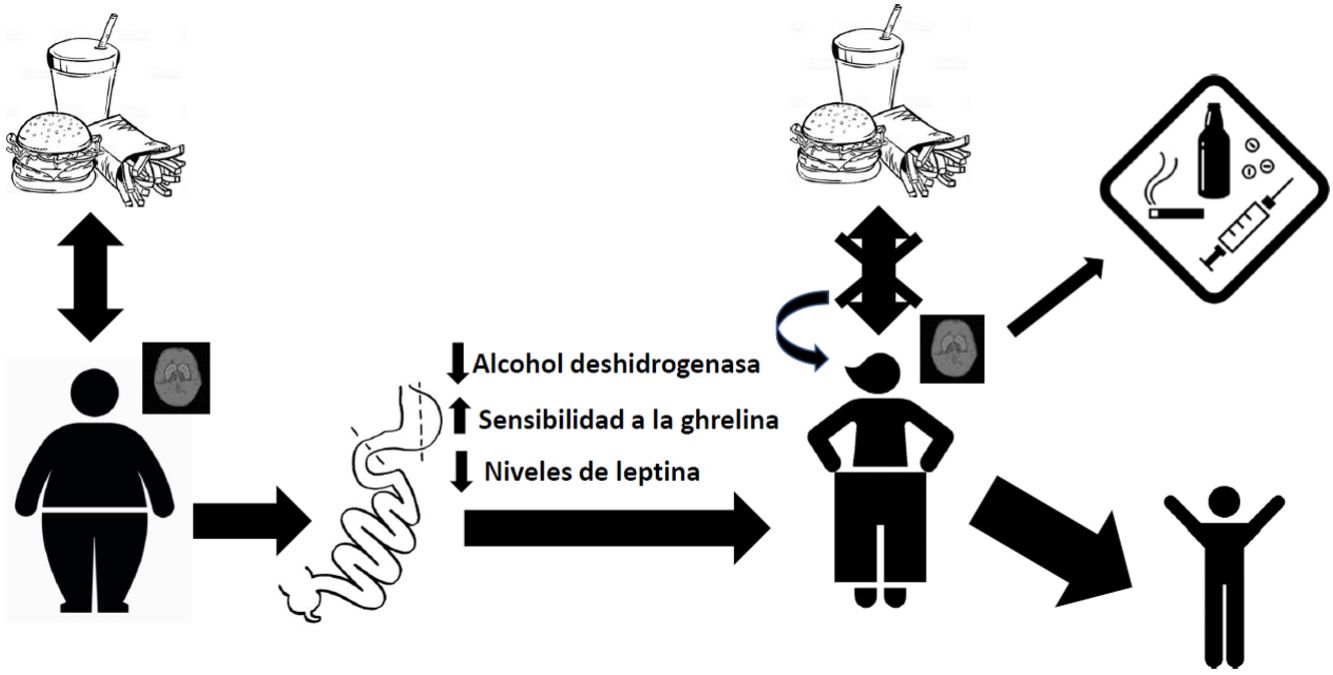
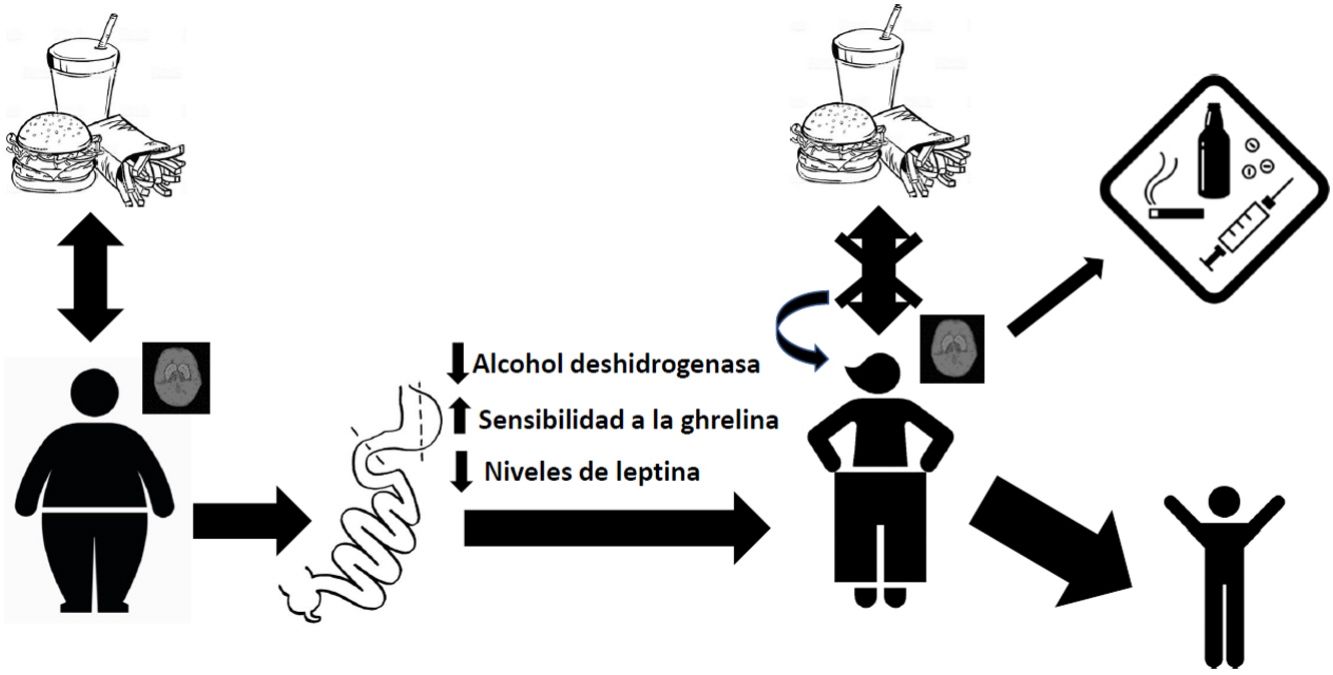
DiscusiónCinética de absorción y potencial adictivo del alcohol tras la cirugía bariátricaEl pilar de la cirugía de control de peso consiste en la modificación de la anatomía normal del tracto gastrointestinal y, por consecuencia, la modificación de la fisiología de la absorción nutrimental. Con el bypass gástrico, se ha observado un aumento en la velocidad de absorción del alcohol en el torrente sanguíneo, por presentarse una reducción en el metabolismo de primer paso a través de una disminución de la enzima alcohol deshidrogenasa del estómago41,42. Esto, aunado a la reducción del volumen estomacal y a la aceleración del tiempo de vaciado gástrico tras la cirugía, conduce a una absorción más rápida y extensa en el yeyuno43. Lo anterior se ha demostrado en pacientes con RYGB, observando niveles de alcohol en sangre superiores al 0,08% después de ingerir una sola bebida, comparados con su control del 0,05%44,45. Esta exposición a picos de mayor concentración de alcohol puede generar en su portador un mayor potencial adictivo46. También se comprobó que la tasa de eliminación se redujo y, por lo tanto, el tiempo de exposición al alcohol fue mayor. Así, el grupo de bypass gástrico necesitó, en promedio, 108min para alcanzar un nivel de aliento alcohólico de 0, mientras que el grupo control alcanzó este nivel después de un promedio de 72min44. De manera interesante, estos valores se incrementan con el paso del tiempo posquirúrgico, como lo reportó Woodard et al. en 201145, en un estudio donde se realizó una prueba de aliento a 19 pacientes con RYGB después de beber 5 onzas de vino tinto. Los resultados mostraron niveles crecientes de alcoholemia a los 3 meses (0,059%) y 6 meses (0,088%) después de la operación, mientras que el nivel preoperatorio había sido del 0,024%. En cuanto al tiempo en volver al valor 0, a los 3 meses fue de 61min y a los 6 meses 88min, en comparación con 49min antes de la operación45.
Perturbaciones endócrinas tras la cirugía bariátrica y su relación con el abuso del alcohol y otras sustanciasLa cirugía bariátrica genera perturbaciones en la regulación endócrina de la saciedad. En efecto, al modificar anatómicamente la distribución del aparato gastrointestinal se generan cambios en la concentración de hormonas lo que provoca distintas adaptaciones fisiológicas tanto a nivel periférico como central. Por ejemplo, sabemos que existe una mayor sensibilidad a la ghrelina en el paciente sometido a cirugía bariátrica, y se ha sugerido que dicho aumento en la sensibilidad a esta hormona puede contribuir al aumento en el consumo de etanol47. Al respecto, estudios realizados en modelos murinos demuestran que los antagonistas a la ghrelina bloquean los efectos gratificantes del alcohol48,49, lo que concuerda con un papel de la ghrelina en la mediación del carácter recompensante de esta droga. Otra hormona que modula los centros de recompensa del cerebro es la leptina la cual juega un papel particularmente importante en la activación de circuitos neuronales de recompensa en respuesta a claves relacionadas tanto a comida altamente apetitiva como a drogas de abuso. Se han relacionado niveles endógenos mayores de leptina con respuestas emocionales exageradas ante imágenes de comida en adolescentes con obesidad50. Por otra parte, se ha reportado una correlación negativa entre sus niveles plasmáticos y el deseo intenso de consumir alcohol, así como la actividad neuronal relacionada a claves que recuerdan la obtención de sustancias etílicas51.
Conclusiones generalesLa evidencia examinada en esta revisión apoya la idea de que existe mayor riesgo de abuso de alcohol en los pacientes sometidos a un procedimiento bariátrico, principalmente a la RYGB. La presente revisión enfatiza la necesidad de realizar una detección oportuna de los pacientes con mayor riesgo de presentar AUD postoperatorio16 antes de someterse a este tipo de procedimientos y, lograr así, disminuir la aparición de abuso de alcohol y de otro tipo de sustancias después de la cirugía. En caso de encontrarse un mayor riesgo, el médico deberá tomarlo en cuenta en su elección del procedimiento quirúrgico ya que los datos revisados aquí muestran un riesgo relativamente mayor la para la RYGB versus otros procedimientos. También podrá determinar la necesidad de un seguimiento neuropsicológico adaptado para este tipo de pacientes. Alternativamente, podrá valorar la posibilidad de realizar una derivación para un tratamiento distinto, después de consultarlo con el paciente. Cabe resaltar, sin embargo, que la cirugía bariátrica constituye de lejos el tratamiento más eficaz para la obesidad y sus padecimientos relacionados, con un excelente pronóstico a largo plazo y que la aparición de AUD solo ocurre en una proporción relativamente pequeña. Por otro lado, un mejor conocimiento de las características neuroconductuales de aquellos pacientes que desarrollan conductas adictivas después de la cirugía bariátrica mejorará definitivamente el proceso de selección y manejo postoperatorio. Por ejemplo, someter a un grupo de pacientes a estudios de imagenología cerebral antes del procedimiento quirúrgico y seguir su desempeño de forma longitudinal como se ha hecho recientemente52 nos aportará información valiosa complementaria al historial clínico del paciente y sus antecedentes familiares, entre otros datos.
FinanciamientoJPM y GRR reciben apoyo del Programa de Apoyo a Proyectos de Investigación e Innovación Tecnológica (PAPIIT) n.°. IA206019 e IN224019, Dirección General de Asuntos del Personal Académico, UNAM.
Conflicto de interesesLos autores declaran que este artículo se ha realizado en ausencia de relaciones comerciales o financieras que pudieran interpretarse como un posible conflicto de intereses.