La lesión traumática del conducto torácico (CT) es una complicación infrecuente de la linfadenectomía cervical en el tratamiento del cáncer de tiroides, cuya incidencia se sitúa en torno al 2%. Aunque las complicaciones más graves aparecen cuando esta lesión se produce a nivel torácico, típicamente en el transcurso de una esofaguectomía, las lesiones cervicales también asocian una morbilidad postoperatoria, destacando las complicaciones nutricionales (desnutrición, hipoproteinemia, hiponatremia y deshidratación), la inmunosupresión y la extensión al tórax en forma de quilotórax1.
El CT es el mayor conducto linfático del organismo, siendo colector de casi la totalidad de los niveles infradiafragmáticos, la pared postero-lateral del tórax y algunos colectores terminales de la base del cuello. Su origen suele situarse a nivel de los cuerpos vertebrales de T12-L1, lugar en el que puede identificarse, de forma inconstante, una dilatación del conducto que se denomina cisterna de Pecquet. Tras ascender por el mediastino alcanza la base del cuello, donde finalmente forma un cayado hasta su desembocadura a nivel de la vena yugular interna (46%), el ángulo formado por la confluencia de las venas yugular y subclavia (32%) o la vena subclavia (18%)2.
Presentamos el caso de una paciente de 47 años diagnosticada de un carcinoma papilar de tiroides con afectación tumoral ganglionar en el nivel III izquierdo. Se realizó una tiroidectomía total con linfadenectomía del compartimento central bilateral y una linfadenectomía radical modificada izquierda. En el primer día postoperatorio la paciente presentó un débito elevado por el drenaje quirúrgico (550ml) de aspecto quiloso. Ante la sospecha de una fístula del CT se realizó una determinación de los niveles de triglicéridos en el drenaje, cuyo valor fue de 147mg/dl, con lo que se confirmó el diagnóstico3.
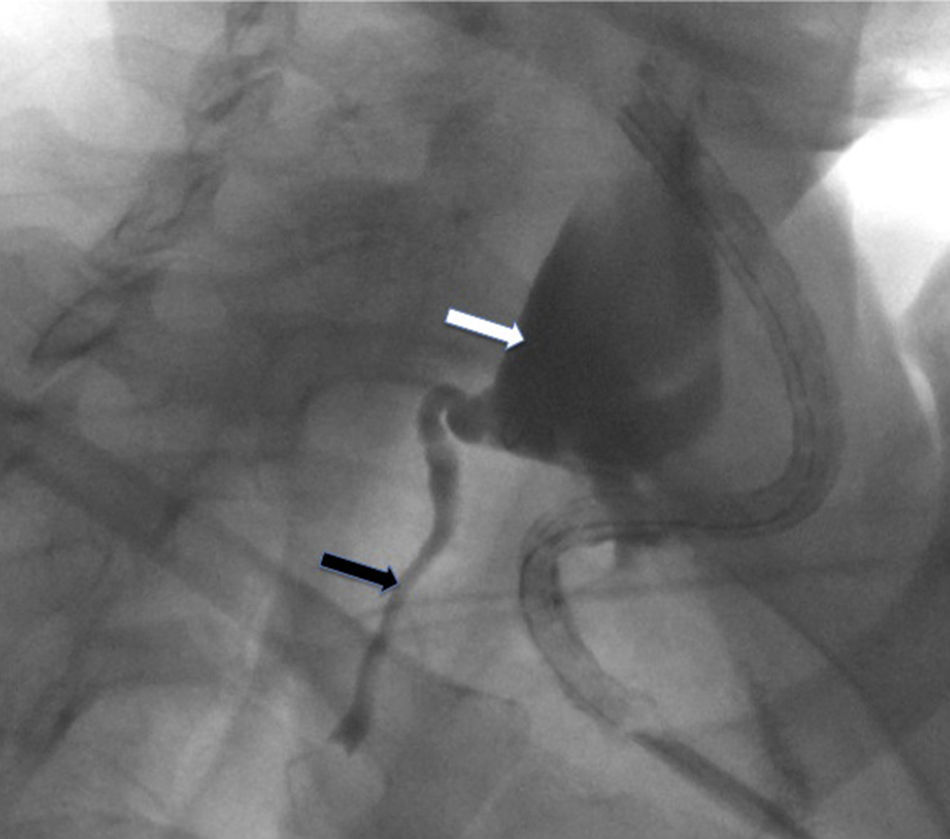
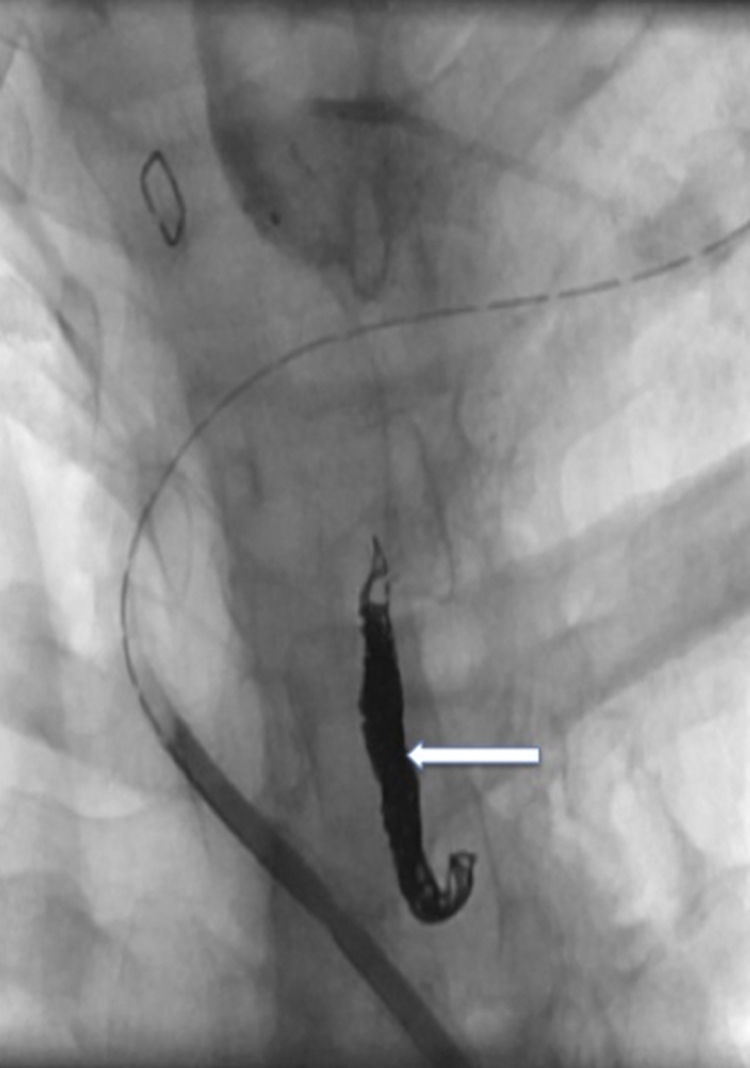
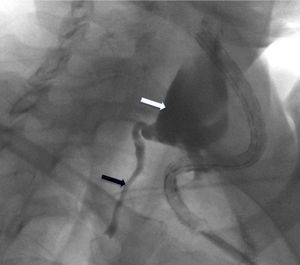
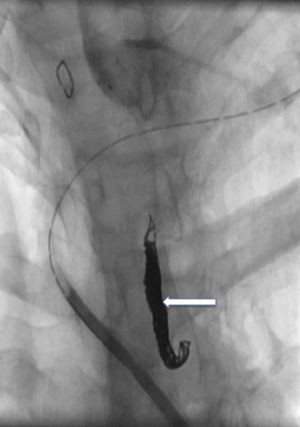
El tratamiento inicial fue conservador, con dieta enteral baja en grasas, suplementos de triglicéridos de cadena media, octreótido (0,1mg/8h vía subcutánea) y antibióticos. A pesar de estas medidas, el débito por el drenaje persistió en torno a unos 300ml/día, por lo que se decidió realizar una embolización del CT como tratamiento definitivo de la fístula. El primer intento de abordaje fue mediante linfografía por vía pedia para intentar identificar la cisterna de Pecquet y su canalización por vía percutánea. En este procedimiento, no se identificó dilatación alguna susceptible de un acceso percutáneo, siendo el calibre del CT uniforme, por lo que se decidió realizar un abordaje percutáneo cervical. Para ello se introdujo contraste yodado por el drenaje quirúrgico, lo que rellenó la cavidad creada por el linfocele y permitió identificar el lugar de la fuga del CT. Mediante punción percutánea a nivel cervical se introdujo un microcateter (Progreat®, 2,7/2,9 France, Terumo®) dirigido por una guía de 0,021” por el orificio del CT, de tal forma que se pudo realizar una linfografía del mismo (fig. 1) y se embolizó con microcoils (Axium® 0,018”, eV3) y N-butil-2-cianoacrilato (Gluebrand 2® -Gem s.l.r.) (fig. 2). Al día siguiente se constató un cese del débito por el drenaje, por lo que este fue retirado, y se procedió al alta tras reintroducir una dieta normal.
Si bien no existe un consenso respecto al tratamiento estándar de este tipo de lesiones, la mayoría de los autores aconsejan un tratamiento conservador inicialmente, que consiste habitualmente en una dieta restrictiva en grasas con suplementos de triglicéridos de cadena media y los análogos de la somatostatina4. No obstante, existen casos en los que el alto débito (>1.000ml/día) o la persistencia de la fístula más allá de 5-7 días abogan por un tratamiento más agresivo para prevenir la aparición de complicaciones5. En estos casos el objetivo es el cierre físico del CT, existiendo diferentes opciones como la embolización del CT, el empleo de sustancias esclerosantes o pegamentos biológicos, o el cierre quirúrgico del CT tanto a nivel cervical como torácico, donde resulta especialmente útil el empleo de técnicas de videotoracoscopia.
La embolización del CT fue descrita originalmente por Cope et al.6, quien empleó un abordaje percutáneo transabdominal para acceder a la cisterna de Pecquet, previa identificación de la misma mediante una linfografía con inyección de contraste a nivel pedio. Si bien esta es la la técnica más empleada en la actualidad, han surgido modificaciones en la vía de acceso al CT, destacando la linfografía por punción ganglionar descrita recientemente por Rajebi et al.7, con una gran trascendencia práctica. En grupos expertos8, la canalización del CT se logra en el 67% de los pacientes, de los cuales, la tasa de éxito de la embolización se sitúa próxima al 90%. Las complicaciones a largo plazo tras esta técnica aparecen en el 14,3% de los pacientes, siendo las más frecuentes la diarrea crónica y el edema en miembros inferiores9.
En nuestro caso, el abordaje transcervical retrógrado del CT nos permitió localizar la lesión y un tratamiento satisfactorio de la misma, sin que tengamos constancia de que este abordaje haya sido descrito previamente en la literatura, por lo que aportamos una nueva técnica para tratar este tipo de situaciones.
FinanciaciónLos autores declaran no haber recibido ninguna financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer al Dr. Eduardo Larrañaga Barrera el habernos aportado su experiencia en el manejo de este caso.