La hidrosadenitis es la abscesificación tras la infección de las glándulas sudoríparas apocrinas. Se localiza frecuentemente en: axila, ingle, periné, región perineal y cuero cabelludo.
Caso clínicoVarón de 37 años de edad, sin antecedentes personales de interés. Acudió al servicio de Cirugía General derivado por su médico de Atención Primaria por hidrosadenitis axilar de años de evolución. En la exploración física presentaba signos de hidrosadenitis en ambas axilas, con una marcada hidrosadenitis supurativa en la axila derecha. Se procedió a la extirpación en bloque de la zona afectada con resultado anatomopatológico de leishmaniasis cutánea. Posteriormente, se le administró ácido fusídico de forma tópica con infiltraciones de un mililitro Glucantime®.
DiscusiónLa hidrosadenitis supurativa afecta a zonas intertriginosas y se presenta con nódulos inflamatorios subcutáneos recurrentes. La incidencia en el sexo femenino es 3 veces superior al masculino.
La hidrosadenitis aislada por Leishmania es poco frecuente, aparece en zonas endémicas y en pacientes inmunodeprimidos, como con VIH.
La clínica puede ser muy diversa. Histopatológicamente, se puede confirmar el diagnóstico con hematoxilina-eosina. El patrón predominante presenta un granuloma desorganizado y sin necrosis.
El tratamiento puede ser sistémico o local. Actualmente, destacan las inmunoterapias.
ConclusionesLa hidrosadenitis causada por Leishmania en paciente VIH negativo es una patología muy rara. De ahí la importancia de un buen diagnóstico histológico y tratamiento adecuado.
Hidradenitis is a disorder where abscesses appear after the infection of the apocrine sweat glands. It is located normally in the axillae, groin, perineal region, and the scalp.
Clinical caseA 37 year old male was referred by his GP to the General Surgery Department with axillary hidradenitis which had evolved over the years. The physical examination shows signs of hidradenitis in both axillae, with a noticeable suppurative hidradenitis in the right armpit. En bloc extirpation was performed to remove the whole affected area. The pathological examination revealed a cutaneous leishmaniasis. Subsequently, fucidin was administered topically, as well as local infiltrations of one millilitre of Glucantime™.
DiscussionHidradenitis normally appears in intertriginous areas and its manifestation is accompanied by recurrent subcutaneous nodules. The incidence rate in females is three times higher than in males.
The isolated Hidradenitis caused by Leishmania is a rare condition presented only in endemic areas or in immunocompromised patients, such as HIV-infected patients.
Clinical manifestations can be different and the diagnosis can be confirmed through haematoxylin-eosin. The main pattern displays a disorganised granuloma without necrosis.
Systemic or topical treatment can be applied. Immunotherapy treatment is the most common.
ConclusionsHidradenitis caused by Leishmania in HIV-negative patients is a rare condition. Therefore it is important to perform a good histological diagnosis and to administer the right treatment.
La hidrosadenitis se define como la abscesificación producida después de la infección de las glándulas sudoríparas apocrinas. Las localizaciones más frecuentes suele ser en: axila, ingle, periné, región perineal y cuero cabelludo1.
Los factores predisponentes más comúnmente implicados son la obesidad, individuos con pieles seborreicas o sudoración excesiva2.
Presentamos el caso de un varón que comienza con una hidrosadenitis supurativa producida por Leishmania.
Caso clínicoPaciente varón de 37 años de edad, sin antecedentes personales de interés. Acudió al servicio de Cirugía General derivado por su médico de Atención Primaria por hidrosadenitis axilar de años de evolución. No refería síndrome constitucional, fiebre ni otra sintomatología.
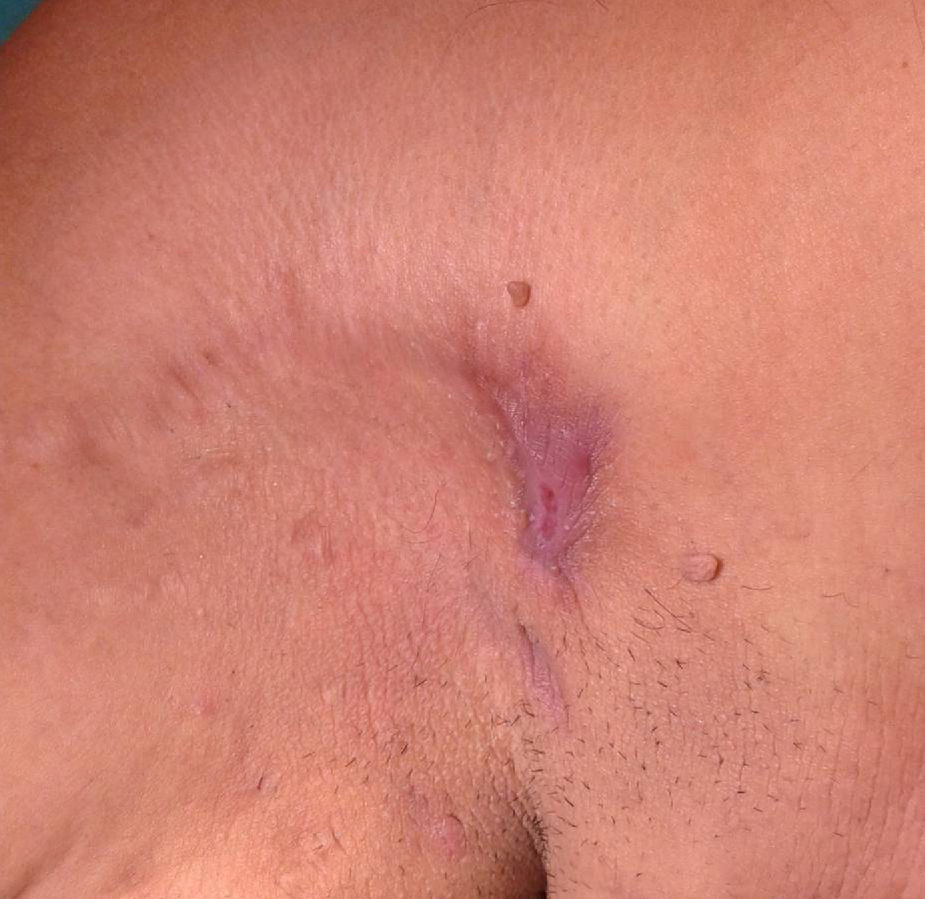
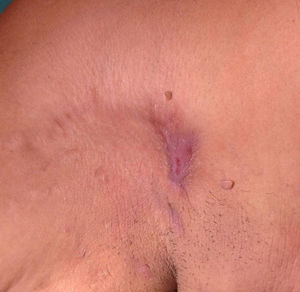
En la exploración física presentaba signos de hidrosadenitis en ambas axilas, con marcada hidrosadenitis supurativa en la axila derecha (fig. 1). No se palparon adenopatías ni se observaron otros signos de interés.
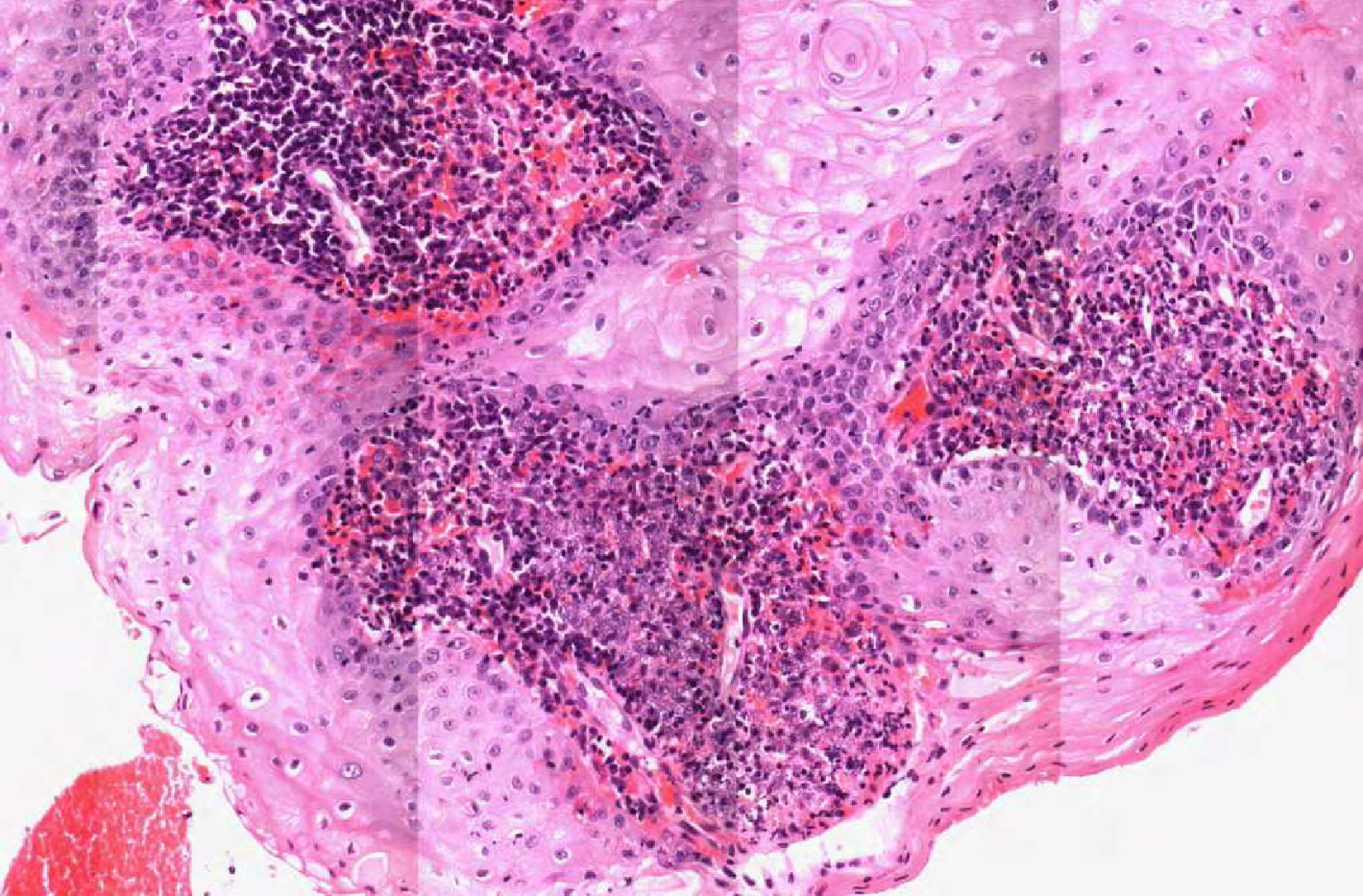
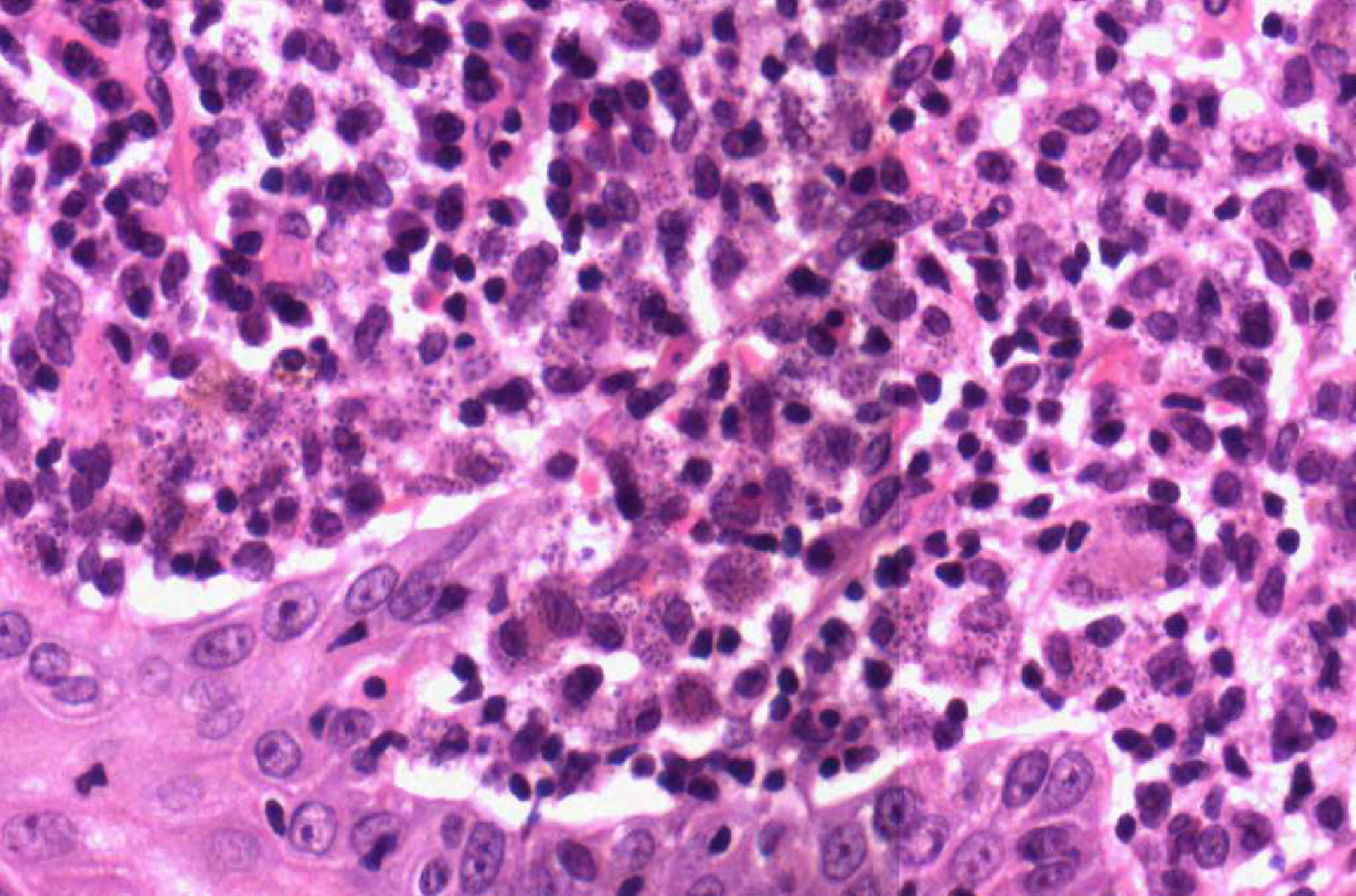
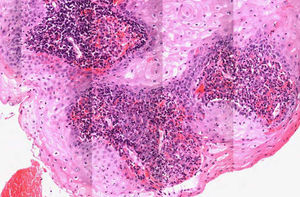
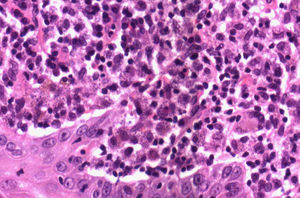
Se procedió a la extirpación en bloque de la zona afectada con cierre primario de la misma. El resultado anatomopatológico definitivo fue informado como reacción granulomatosa acompañada de inflamación crónica con microorganismos en el interior de los macrófagos compatibles con leishmaniasis cutánea (figs. 2 y 3). Se solicitó reacción en cadena de la polimerasa que fue positiva para Leishmania del Viejo Mundo. Fue solicitada una serología para el virus de la inmunodeficiencia humana (VIH), que resultó negativa y un estudio de laboratorio sin alteraciones reseñables.
El paciente fue tratado con ácido fusídico de forma tópica e infiltraciones de un mililitro Glucantime® sobre la cicatriz.
Tras 4 meses de la primera intervención, el paciente volvió a presentar nuevos episodios de supuración e inflamación, por lo que se decidió nueva extirpación quirúrgica. El estudio histológico informó dicha muestra como fibrosis e inflamación crónica con abundantes células plasmáticas. Tres meses después de la intervención el paciente se encuentra asintomático, con menor inflamación local, habiendo sido dado de alta por el servicio de Cirugía General y de Dermatología.
DiscusiónLa hidrosadenitis supurativa, también denominada acné inverso, enfermedad de Verneuil o apocrinitis, es una enfermedad crónica que afecta a zonas intertriginosas, y que se caracteriza por presentarse con nódulos inflamatorios subcutáneos recurrentes1.
Es más frecuente en la segunda y la tercera décadas de la vida; después de la menopausia es rara2 y los niños no suelen verse afectados, a menos que presenten una adrenarquia precoz3. La incidencia en el sexo femenino es 3 veces superior al masculino4.
La hidrosadenitis aislada por Leishmania se considera una forma poco frecuente de leishmaniasis cutánea5. Aparece en zonas endémicas y en la actualidad afecta con mayor frecuencia a pacientes inmunodeprimidos, como pueden ser los enfermos infectados por VIH6.
Los pacientes con adenopatías e hidrosadenitis se estudian por probable infección por infección por Staphylococcus, Streptococcus7.
La leishmaniasis es una enfermedad infecciosa que se debe a un protozoo intracelular transmitido por la picadura del mosquito, que inocula el parásito a través de la piel del sujeto8. Existen 3 formas de presentación clínica: cutánea, mucocutánea y visceral. En pacientes inmunocomprometidos, fundamentalmente por VIH, la más común es la forma visceral generalizada6.
Los vectores responsables de la transmisión son las hembras de los flebotomos. En el Viejo Mundo los principales vectores pertenecían al género Phlebotomus (en España P. perniciosus)5.
Anualmente, se producen aproximadamente de 1 a 1.5 millones de casos, principalmente en áreas endémicas9, aunque también puede afectar a viajeros10,11. En España se desconoce la incidencia, ya que no es una enfermedad de declaración obligatoria en la actualidad12.
Las manifestaciones clínicas pueden ser muy diversas, desde estar asintomático a presentar formas viscerales graves. Cuando se presenta como cuadro cutáneo, pueden aparecer lesiones únicas que crecen lentamente, o bien lesiones múltiples que maduran más rápidamente.
Histopatológicamente, si teñimos con hematoxilina-eosina los tejidos infectados, se puede confirmar el diagnóstico de la enfermedad en la mayoría de los casos. Aunque existe variabilidad, el patrón predominante se caracteriza por la presencia de granuloma desorganizado y sin necrosis. La Leishmania aparece normalmente de color azul intenso con Giemsa y los cuerpos de Leishman-Donovan, que son redondos u ovalados, son vistos generalmente dentro de los macrófagos, pero también pueden estar visibles en zonas extracelulares. Un estudio prospectivo realizado en Arabia Saudita en 2005 describió 4 grupos distintos: tipo A, con macrófagos altamente parasitados y vacuolizados con algunos linfocitos; tipos B y C, que presentan una respuesta inflamatoria mixta, con o sin necrosis (en este caso se encuentra la leishmaniasis del viejo mundo). Por último, el tipo D, que presenta un granuloma tuberculoide con ausencia o baja carga de parásitos, y se asocia a formas crónicas tales como la leishmaniasis lupoide o la etapa final de la curación espontánea13.
El diagnóstico diferencial de la forma de presentación cutánea debe realizarse con la visualización de granulomas por cuerpo extraño, infecciones por micobacterias como la tuberculosis cutánea o las micobacterias atípicas, infecciones fúngicas como paracoccidioidomicosis e histoplasmosis en viajeros a zonas endémicas, lepra, sarcoidosis, sífilis, tumores cutáneos, esporotricosis y úlceras traumáticas14,15.
En lo que respecta al tratamiento, podemos encontrar un tratamiento sistémico o local.
El tratamiento sistémico se basa en el uso de derivados antimoniales pentavalentes (Glucantime®)16 y el estibogluconato de sodio (Pentostam®)13, la pentamidina, el metronidazol, la anfotericina B o los azoles.
El tratamiento local administrado en inyecciones intralesionales de derivados antimoniales pentavalentes (se recomienda una inyección de 1-3 ml debajo de los bordes de la lesión). También la crioterapia se ha considerado útil ya que la Leishmania es sensible a bajas temperaturas. Se usa sobre todo para lesiones pequeñas. Otros tratamientos incluyen: el uso de aminosida, que es un antibiótico de la familia de los aminoglucósicos, el imiquimod, la termoterapia, el CO2 láser, la fototerapia dinámica o la electroterapia13.
Por último, las inmunoterapias han protagonizado un papel importante; se basan en considerar a Leishmania productora de una infección que generalmente induce memoria y protección contra nuevas infecciones inmunológicas de por vida. Esta infección requiere la generación de Th1 respuesta representada por la producción de interferón gamma en ausencia de respuesta de Th 2, la cual está asociada a IL-4 y IL-1013.
ConclusiónLa hidrosadenitis causada por Leishmania en paciente VIH negativo es una patología muy rara, que puede llevarnos a diagnósticos y tratamientos erróneos. De ahí la importancia de un buen diagnóstico mediante histología y de esta forma poder tratar adecuadamente. Es por ello, la necesidad de dar a conocer dicho caso clínico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la doctora Aurora Gil Rendo, porque fue la que me proporcionó datos del caso, y a la doctora Esther Pilar García Santos, por su ayuda en todo el proceso de búsqueda de datos, elaboración y apoyo. No me puedo olvidar de la gran ayuda prestada por Laura Flores Perez, sin la cual esto no hubiese sido posible.