Los determinantes de salud primarios y secundarios explican gran parte de la morbimortalidad observada en atención primaria. Se presentan las recomendaciones del Programa de Actividades Preventivas y Promoción de la Salud (PAPPS) de la semFyC, para la promoción de un estilo de vida saludable mediante la metodología de intervención y las actuaciones preventivas en consumo de tabaco, consumo de alcohol, alimentación saludable, actividad física en el tiempo libre, prevención de accidentes de tráfico y sistemas de retención infantil. Se señalan las pautas más comunes de prevención clínica. Se actualizan las recomendaciones, se señalan aspectos novedosos como la definición de consumo de alcohol de bajo riesgo y se pone al día la bibliografía. Para las principales recomendaciones se incluyen tablas específicas que recogen la calidad de la evidencia y la fuerza de la recomendación.
Primary and secondary health determinants explain a large part of the morbidity and mortality observed in primary care. The recommendations of the Program of Preventive Activities and Health Promotion (PAPPS) of the semFyC are presented, for the promotion of a healthy lifestyle through intervention methodology and preventive actions in tobacco consumption, alcohol consumption, healthy eating, physical activity in free time and prevention of traffic accidents and child restraint systems. The most common clinical prevention guidelines are outlined. The recommendations are updated, new aspects are pointed out, such as the definition of low-risk alcohol consumption, and the bibliography is updated. For the main recommendations, specific tables are included that show the quality of the evidence and the strength of the recommendation.
Estudios demuestran que determinados cambios en el estilo de vida son eficaces para mejorar la salud de las personas y disminuir la carga de enfermedad1,2.
La evidencia sobre las intervenciones para el cambio de conducta (ICC) en las consultas de atención primaria ha ido evidenciando en los últimos años3 la utilidad de las estrategias cognitivo-conductuales. Las ICC más intensivas se asocian con mayor magnitud y duración del beneficio. Las intervenciones individuales sobre un solo factor de riesgo tienen escaso impacto en la salud de las personas y sus determinantes, por lo que se aconseja el abordaje integral de las conductas susceptibles de cambio para mejorar el estilo de vida4. Aunque no han demostrado mejorar los resultados5, se recomienda el uso de materiales didácticos impresos como apoyo a las intervenciones breves.
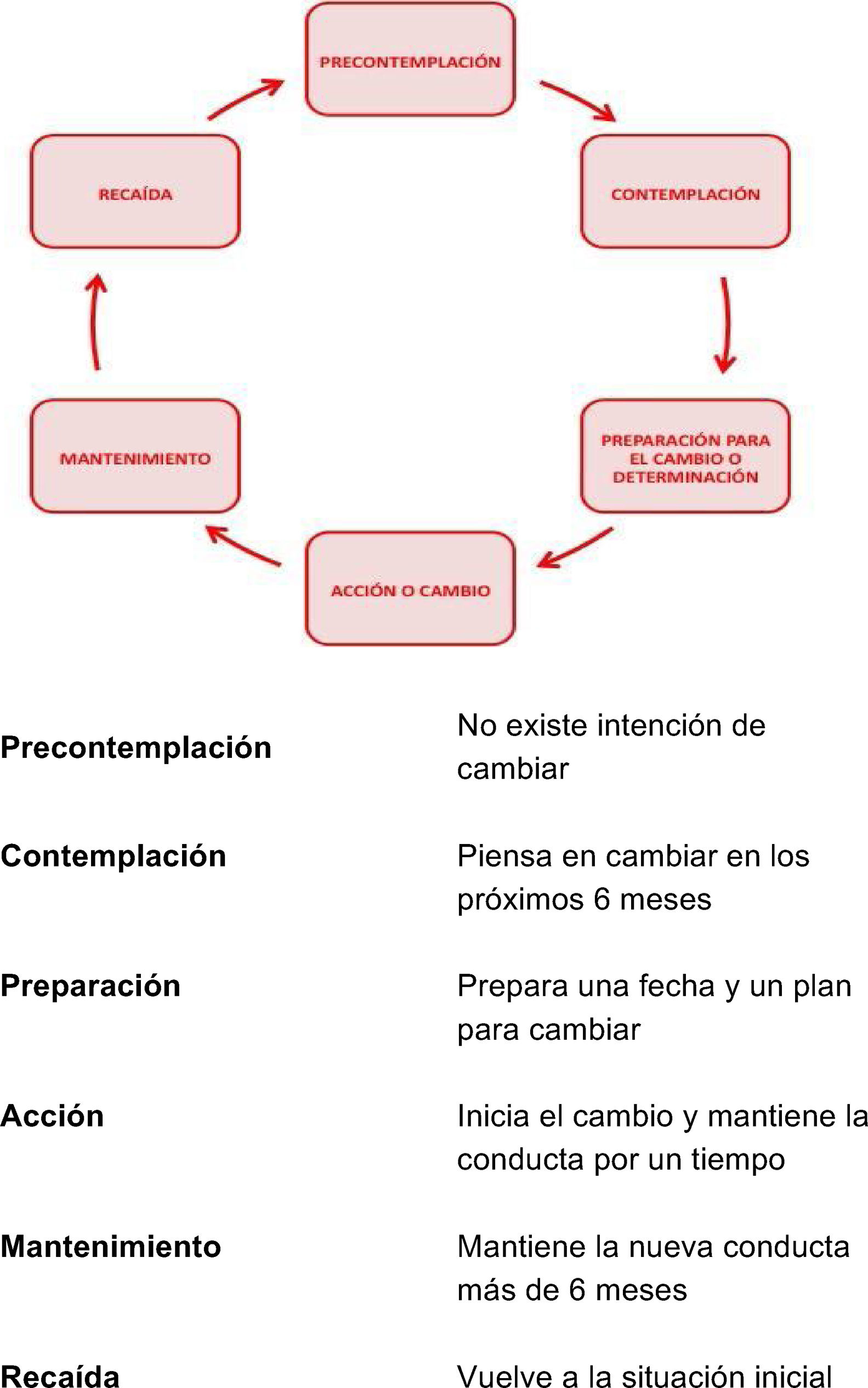
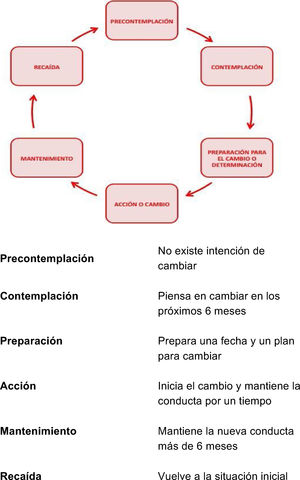
Múltiples ICC se han basado en el modelo de los estadios del cambio6: las personas cambian su conducta transitando a través de una serie de etapas (fig. 1), por lo que el profesional debe hacer una ICC adaptada al estadio en el que se encuentra la persona. Este modelo tiene limitaciones para abordar comportamientos complejos (actividad física o la conducta alimentaria) o para intervenir sobre más de una conducta al mismo tiempo, y la evidencia sobre su efectividad en atención primaria es controvertida.
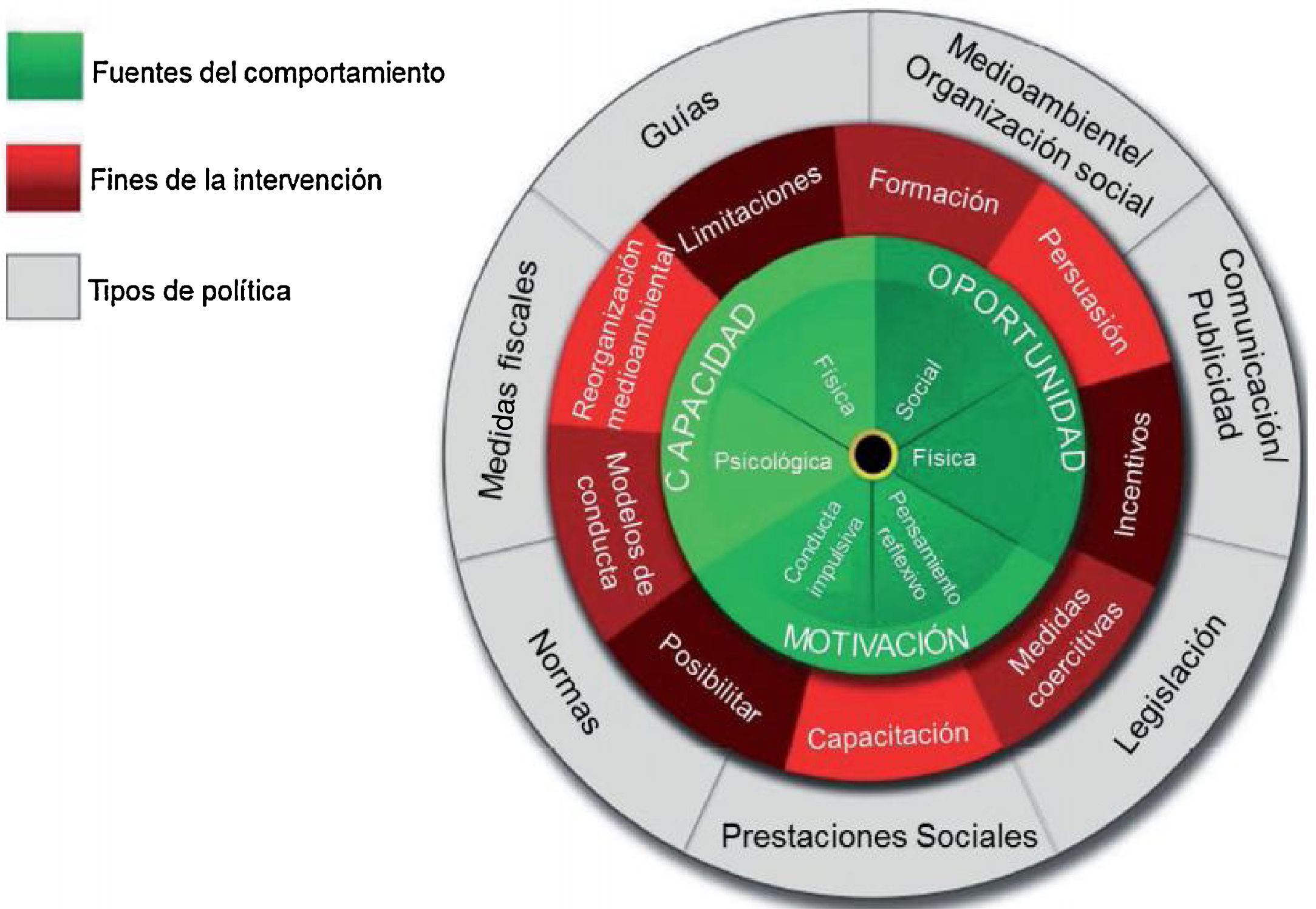
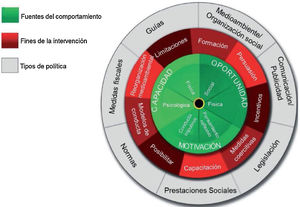
Más recientemente se promueve el modelo de la rueda del cambio en ICC7 (fig. 2), donde en el centro se hallan la Capacidad, Motivación y Oportunidad como fuentes de comportamiento, y a su alrededor otros factores que influyen. En el círculo externo se sitúan las intervenciones que pueden diseñarse con este método.
La mayoría de las recomendaciones internacionales proponen que las intervenciones conductuales y de consejo se basen en la estrategia de las 5 Aes del U.S. Preventive Services Task Force (USPSTF) (tabla 1).
Estrategia de las 5 Aes para las intervenciones de asesoramiento, USP (USTF 2000)
| Ass Averiguar | Preguntar sobre los factores y las conductas de riesgo, así como sobre los aspectos que afectan a la elección o el cambio de la conducta |
| Ad Aconsejar | Dar consejos claros, específicos y personalizados, e incluir información sobre los riesgos/beneficios personales |
| Ag Acordar | Pactar colaborativamente los objetivos y los métodos más apropiados, basados en los intereses y en la capacidad para el cambio de la persona |
| As Ayudar | Usar técnicas de modificación de la conducta (autoayuda o asesoramiento) para ayudar a la persona a conseguir los objetivos pactados adquiriendo las habilidades, la confianza y el apoyo social/ambiental que favorece el cambio, junto con los tratamientos farmacológicos cuando sean adecuados |
| Arr Asegurar | Fijar (asegurar) visitas de seguimiento (en el centro o telefónicas) para ayudar/apoyar y para ajustar el plan terapéutico como se necesite, incluida la derivación a unidades especializadas cuando sea necesario |
Además, los profesionales que aconsejan cambios de conducta deberían8:
- •
Garantizar que los usuarios tienen información clara sobre las ICC, servicios disponibles, uso, y ayuda a su acceso si es necesario.
- •
Asegurar que las ICC cubren las necesidades del individuo y son aceptables para él.
- •
Reconocer los momentos en que la persona puede estar más abierta al cambio (por ejemplo, tras una enfermedad relacionada con la conducta a cambiar) o más resistente (circunstancias psicosociales).
Se recomienda evaluar los diferentes riesgos para la salud presentes en un individuo en un momento determinado, su disposición a cambiar una conducta, el apoyo social y el acceso a recursos de su comunidad9. A partir de esta valoración, el profesional sanitario debe intervenir intentando aumentar la motivación y la autoeficacia del individuo (tabla 2). Se recomienda un asesoramiento personalizado, priorizando la conducta a cambiar según el riesgo, pero también según la disposición al cambio de la persona. Establecer metas factibles a corto y medio plazo, en una toma de decisiones compartida. Es importante repetir la intervención en los sucesivos contactos con el equipo de atención primaria, repartiendo los consejos en las diferentes visitas.
Competencias para el profesional que interviene sobre estilos de vida
| Competencias para el profesional que interviene sobre estilos de vida |
|---|
| 1. Liderazgo para practicar y promover estilos de vida saludables. |
| 2. Saber identificar los determinantes de salud del paciente relacionados con el estilo de vida y demostrar conocimiento de los cambios necesarios. |
| 3. Valorar la motivación y la disponibilidad del paciente y su familia al cambio y establecer planes de acción conjuntos. |
| 4. Utilizar las guías y recomendaciones para ayudar a los pacientes a manejar su conducta de salud y estilo de vida |
| 5. Trabajar con un equipo multidisciplinario para atender al paciente desde todos los frentes necesarios. |
Asegurar visitas de seguimiento regulares con feedback sobre el cambio de conducta por lo menos durante un año, con planes por si recae («qué hará si…»), búsqueda del apoyo social necesario y ayuda para establecer nuevas rutinas diarias acordes con la nueva conducta saludable10.
Recomendaciones Consumo de tabaco PAPPS 2020Fumar es una causa conocida de cáncer, enfermedad cardiovascular, complicaciones del embarazo y enfermedad pulmonar obstructiva crónica, entre más de 25 problemas de salud11. El consumo de tabaco es la primera causa de enfermedad, invalidez y muerte evitable en España, causando 51.870 muertes anuales12. Pese a ello en España fuma a diario el 23% de los mayores de 15 años13.
Fumar es al mismo tiempo una adicción física y psicológica, una conducta aprendida y una dependencia social. Dejar de fumar supone, por lo tanto, superar la adicción a la nicotina (mediante soporte psicológico y fármacos cuando se necesiten), desaprender una conducta (mediante estrategias psicológico conductuales) y modificar la influencia del entorno14.
Dejar de fumar es beneficioso a cualquier edad, mejora el estado de salud y la calidad de vida. Reduce el riesgo de muerte prematura y puede aumentar hasta una década la esperanza de vida. Aunque la mayoría de los fumadores de cigarrillos intentan dejar de fumar cada año, menos de un tercio usan medicamentos para dejar de fumar, o asesoramiento conductual para apoyar los intentos de dejar de fumar. La cobertura de pago del tratamiento para dejar de fumar que sea integral, sin barreras y ampliamente promovida, aumenta el uso de estos servicios y conduce a tasas más altas de abandono exitoso (y es rentable). El abandono del consumo de tabaco se puede promover aumentando el precio de los cigarrillos, adoptando políticas integrales para no fumar, implementando campañas en los medios de comunicación, adoptando advertencias gráficas de salud y manteniendo programas integrales de control del tabaco en todo el estado15.
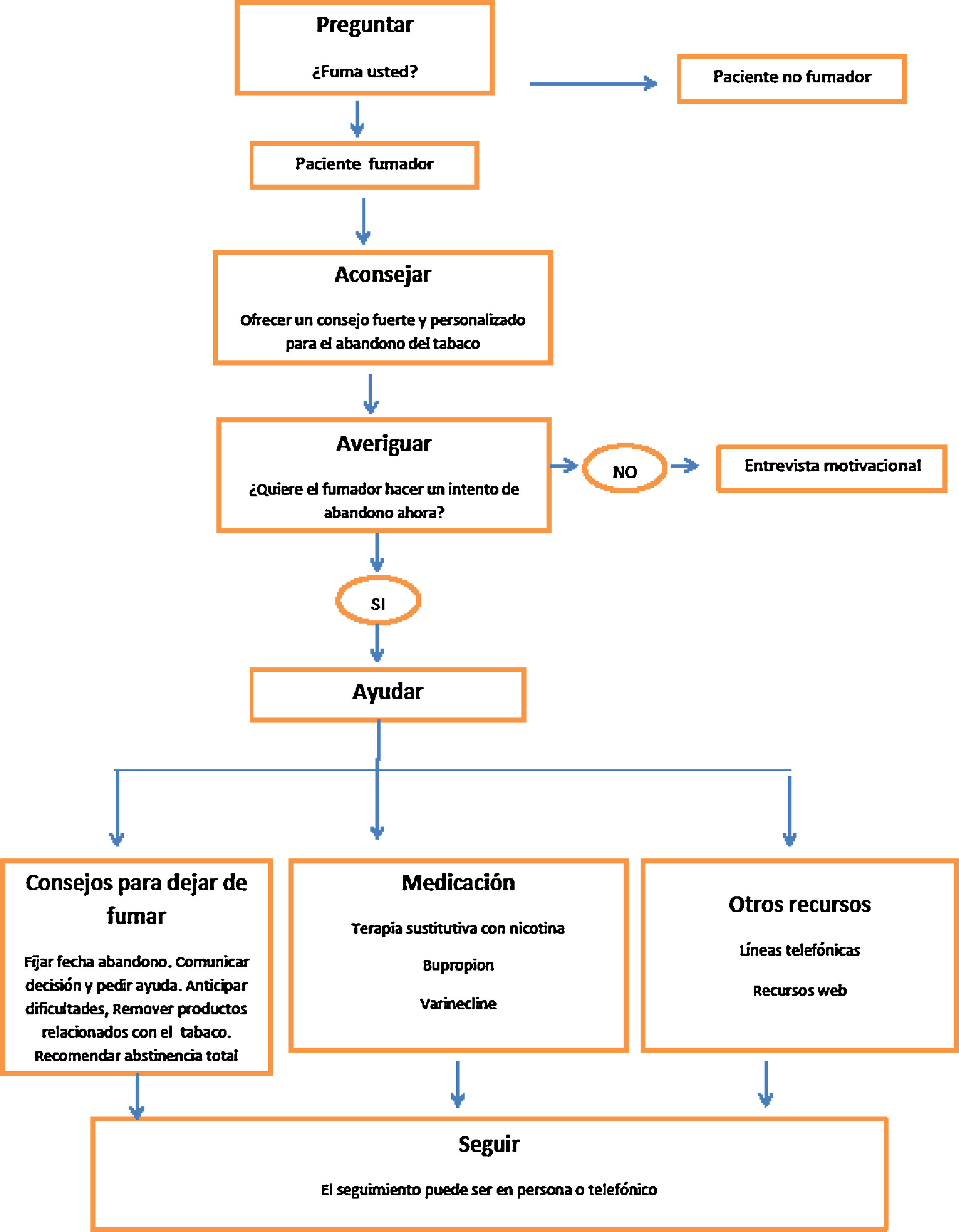
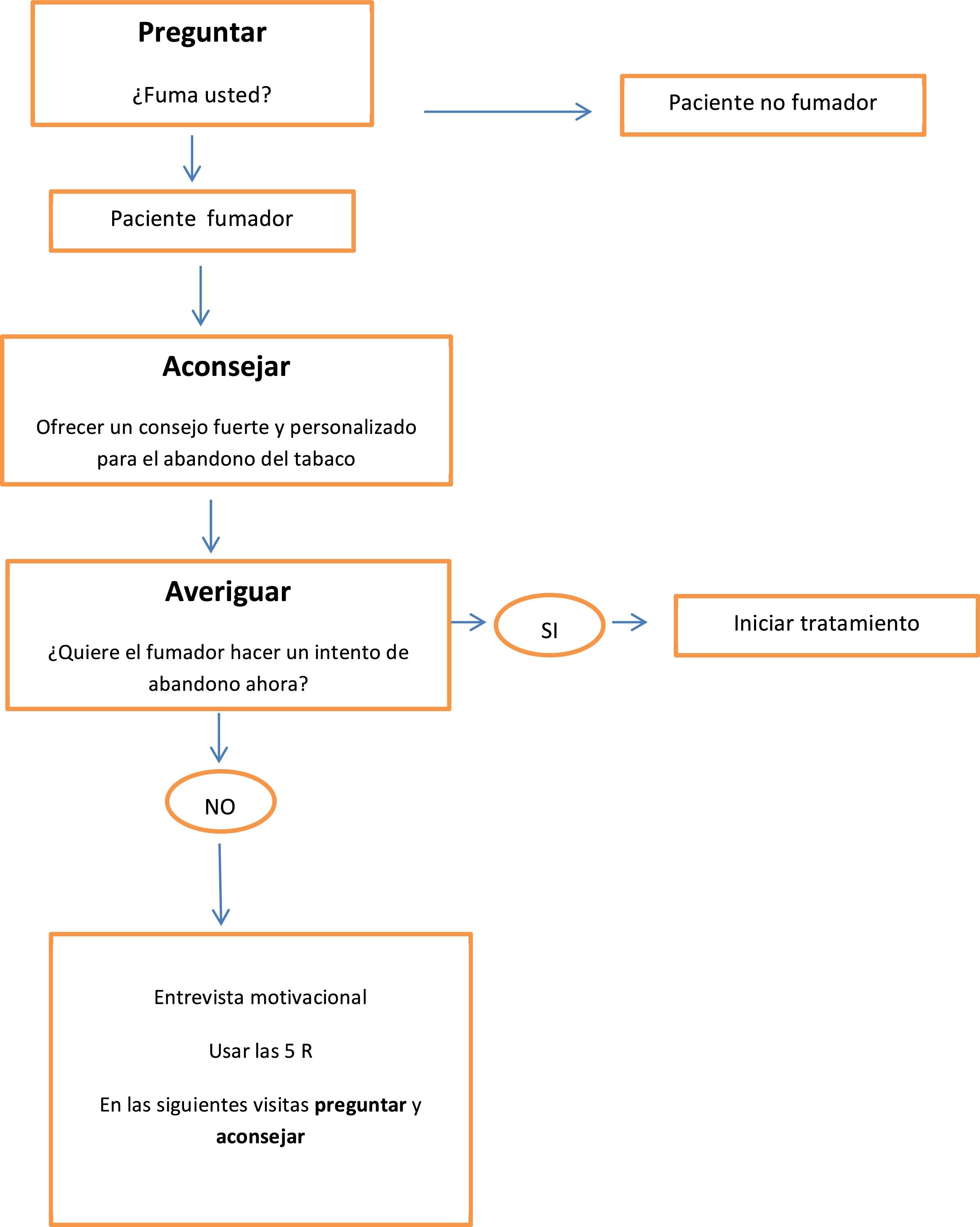
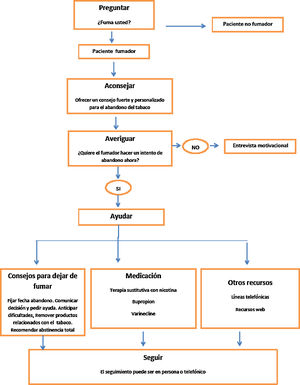
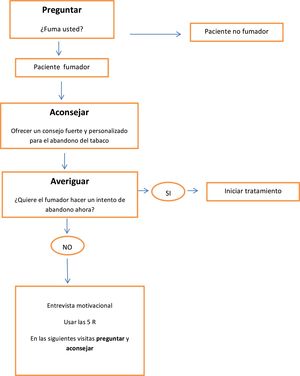
Se recomienda intervenir sobre el consumo de tabaco mediante la estrategia de las 5 A que consiste en preguntar al paciente si fuma, aconsejar el abandono del tabaco, valorar la disponibilidad para hacer un intento de dejar de fumar, ayudar a cada persona fumadora en el intento de abandono y, por último, fijar visitas de seguimiento13,16. En la consulta debemos intervenir sobre el paciente fumador según su deseo de abandono del tabaco, con intervenciones distintas según el fumador quiera dejar de fumar (fig. 3) o no quiera dejar de fumar (fig. 4)17. En la tabla 3 se especifican recomendaciones al profesional sanitario para ayudar a dejar de fumar a su paciente fumador.
Intervenciones en el paciente fumador que quiere hacer un intento de abandono del tabaco en el momento de la visita. Adaptado de Fiore 201119.
Intervenciones en el paciente fumador que no quiere hacer un intento de abandono en el momento de la visita. Adaptado de Fiore 201119.
Recomendaciones al profesional sanitario para ayudar a dejar de fumar
| - Tanto las intervenciones para el cambio de comportamiento como las farmacológicas son efectivas para dejar de fumar, siendo la mejor opción el combinarlas.- Se recomienda proporcionar intervenciones conductuales eficaces, que pueden incluir apoyo en el cambio de comportamiento, orientación, asesoramiento telefónico, y materiales de autoayuda. Tanto las intervenciones individuales como las grupales para ayudar a dejar de fumar son efectivas.- Las intervenciones pueden variar en intensidad y formato, existiendo una relación dosis-respuesta entre la intensidad de las intervenciones y el resultado obtenido. Estas intervenciones deben ser ofrecidas por médicos, enfermeras, psicólogos y otros profesionales sanitarios.- Un asesoramiento efectivo debe incluir apoyo social y entrenamiento en habilidades para resolver las dificultades que aparecen con el abandono del tabaco.- Si usamos fármacos como la terapia sustitutiva con nicotina, bupropion o vareniclina podemos multiplicar hasta por 2,5 los resultados obtenidos en el abandono del tabaco al usar placebo.- No hay evidencia suficiente, y dudas sobre su seguridad, para recomendar cigarrillos electrónicos para dejar de fumar. El tabaco de liar es igual o más dañino que el cigarrillo convencional. |
| Recomendaciones PAPPS Tabaco 2020 |
|---|
| - Se recomienda preguntar a todos los adultos sobre el consumo de tabaco cuando acudan a consulta, y aconsejarles que abandonen el tabaco si fuman (evidencia alta, recomendación fuerte a favor).- La periodicidad mínima de esta detección del consumo de tabaco y registro debe ser de una vez cada 2 años. No es necesario reinterrogar a las personas mayores de 25 años en los que se tenga constancia en la historia clínica que nunca han fumado (recomendación de expertos).- Se recomienda proporcionar intervenciones conductuales y farmacológicas para ayudar a dejar de fumar al fumador que quiera hacer un intento de abandono del tabaco (evidencia moderada, recomendación fuerte a favor).- Se recomienda que desde Atención Primaria se intervenga para prevenir el consumo de tabaco en niños y adolescentes en edad escolar, mediante la educación y las intervenciones breves (evidencia baja, recomendación moderada a favor). |
Fuente: Últimas recomendaciones de la USPSTF18.
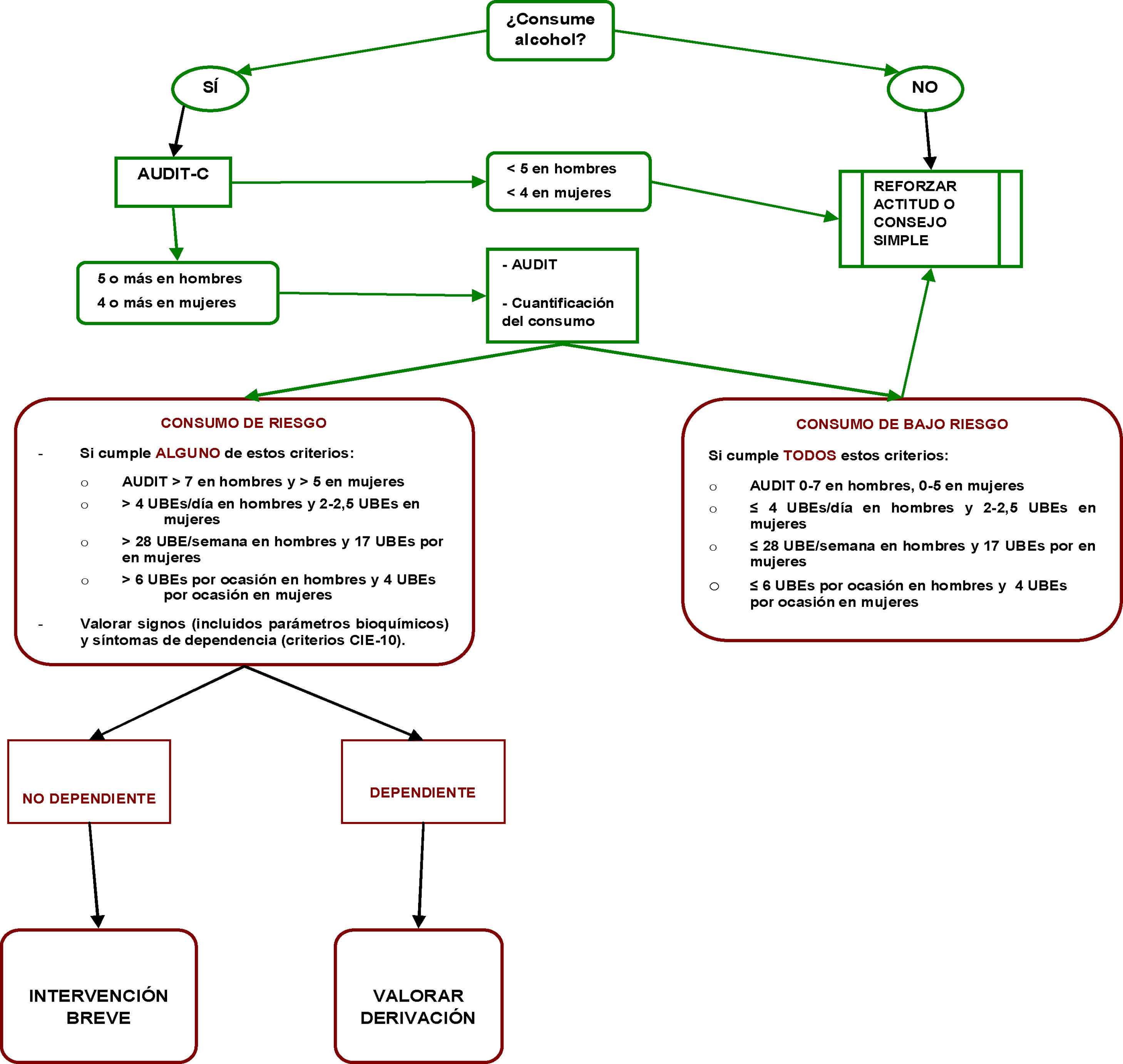
En nuestro país, el consumo de riesgo y el consumo perjudicial de alcohol es una de las primeras causas prevenibles de morbimortalidad20. El alcohol es el tercer factor de riesgo más importante de muerte prematura y enfermedad, después del tabaquismo y la hipertensión arterial (HTA), por delante de la hipercolesterolemia y el sobrepeso. Aparte de ser una droga asociada a consumo de riesgo y dependencia, y de ser causa de más de 60 tipos de enfermedad, el alcohol es responsable de notables perjuicios sociales, mentales y emocionales, incluyendo criminalidad y todo tipo de violencia. Se estima que el alcohol fue responsable del 10% de la mortalidad total en 2011, calculándose los gastos sociales en un 1% del producto interior bruto (PIB)21. Se calcula que en el período 2010-2017 el consumo de alcohol en población mayor o igual de 15 años causó anualmente una media de 15.489 muertes22.
Nuevo paradigma en la relación alcohol y saludSegún Global Burden of Disease, en el año 2016 el consumo de alcohol fue el séptimo factor de riesgo tanto para las muertes como para la pérdida de años de vida ajustado por discapacidad (AVAD). A nivel mundial, se atribuyó al consumo de alcohol el 2,2% de muertes femeninas y el 6,8% de muertes masculinas estandarizadas por edad. Entre la población de 15 a 49 años, el consumo de alcohol fue el principal factor de riesgo. Las 3 causas principales de muertes atribuibles en este grupo de edad fueron la tuberculosis (1,7% del total de muertes), lesiones en la carretera (1,2%) y autolesiones (1,1%). Otras causas fueron suicidios, cirrosis hepática, enfermedades cardiovasculares y distintos tipos de cáncer. Para las poblaciones de 50 años o más, los cánceres representaron una gran proporción del total de muertes atribuibles al alcohol, en concreto, un 27,1% del total de muertes femeninas y 18,9% de muertes masculinas. El mismo informe indica que el riesgo de mortalidad por todas las causas, y específicamente de los cánceres, aumenta con el incremento de consumo, y el nivel de consumo que minimiza la pérdida de salud es cero23.
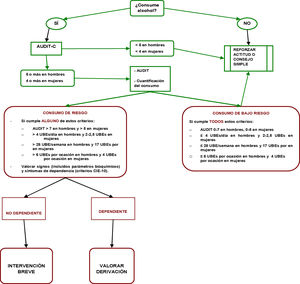
Intervenciones breves en alcoholLas intervenciones breves para reducir el consumo de alcohol en personas con consumo de riesgo y perjudicial han demostrado ser efectivas para reducir este consumo y la morbimortalidad que ocasiona, por lo que todos los profesionales sanitarios deberían realizarlas. Además, se encuentran entre las intervenciones sanitarias más baratas que conducen a una mejora en la salud. La efectividad y el coste-efectividad de las intervenciones breves han sido probados por numerosos estudios, tanto nacionales como internacionales. Bertholet et al., en una revisión sistemática y metanálisis sobre el tema, concluyen que las intervenciones breves son efectivas, tanto para hombres como para mujeres, en reducir el consumo de alcohol a los 6 y 12 meses, incluso en períodos superiores24. Un metaanálisis de estudios españoles en atención primaria apoya la eficacia de la intervención breve sobre personas con consumo de riesgo, aunque su efecto sea solo moderado, encontrándose una disminución en el consumo semanal de alcohol de aproximadamente 100g25. En general hay evidencia consistente de la efectividad de las intervenciones breves en atención primaria para reducir el consumo de alcohol26. La Colaboración Cochrane ha evaluado la efectividad de la intervención en atención primaria. Hay evidencia de calidad moderada de que las intervenciones breves pueden reducir el consumo de alcohol en consumo de riesgo y perjudicial en comparación con una intervención mínima o ninguna. Una mayor duración del consejo probablemente tenga poco efecto adicional27. Las recomendaciones se presentan en tablas 4-7. La figura 5 muestra el algoritmo de la intervención breve en alcohol.
Recomendación de la USPTF, 201828
| Población | Recomendación | Grado |
|---|---|---|
| Adultos mayores de 18 años, incluidas las mujeres embarazadas | El USPSTF recomienda la detección del consumo no saludable de alcohol en entornos de atención primaria en adultos mayores de 18 años, incluidas las mujeres embarazadas, y proporcionar a las personas involucradas en el consumo de riesgo o consumo peligroso breves intervenciones de asesoramiento conductual para reducir el consumo de alcohol no saludable. | B1 |
| Adolescentes de 12 a 17 años | El USPSTF concluye que la evidencia actual es insuficiente para evaluar el equilibrio de los beneficios y los daños del cribado y las breves intervenciones de asesoramiento conductual para el consumo de alcohol en entornos de atención primaria en adolescentes de 12 a 17 años. | I2 |
Recomendaciones PAPPS en cribado de alcohol: Hay que hacer cribado del consumo de alcohol y proveer intervención conductual a los que hagan consumo de riesgo o problemático. El cribado debe hacerse como mínimo cada 2 años en toda persona de más de 14 años sin límite superior de edad
| Poblaciones tributarias de la intervención | Recomendación GRADE |
|---|---|
| Adultos | GRADE B1 (Suficiente) |
| Embarazadas | GRADE B1 (Suficiente) |
| Adolescentes | GRADE I 2 (Insuficiente) |
Recomendaciones sobre exploración del consumo
| El Audit-C es el cuestionario de elección para el cribado de consumos de riesgo en el ámbito sanitario |
| El Audit-10 es el cuestionario de elección para la detección del síndrome de dependencia alcohólica |
| Los marcadores biológicos no deben ser utilizados como instrumentos de cribado aunque pueden ser útiles en el manejo clínico de los pacientes |
| Los instrumentos de cribado adecuados deben ser incorporados a las historias clínicas informatizadas |
Criterio de definición de consumo de riesgo
| A) Habitual: Hablamos de bebedor de riesgo cuando el consumo de alcohol se sitúa en 28 U por semana (4/día) para los hombres y 17 U (2,5/día) por semana para las mujeres. También se considera de riesgo cualquier grado de consumo en caso de antecedentes familiares de dependencia al alcohol. |
| B) Intensivo (Binge Drinking): Se considera cuando hay un consumo igual o mayor a 6 U (varones) o 4 U (Mujeres) en una sesión de consumo (habitualmente 4 - 6 horas) |
| C) Consumo de Bajo Riesgo: Se define el consumo de bajo riesgo el que no excede de 20 g (2 UBEs/día o 14 UBE/semana) en varones y de 10g (1 UBE/día o 7 UBEs/semana) en mujeres. No hay ningún nivel de consumo beneficioso para la salud29 |
Algoritmo Intervención Breve en Alcohol, basado en las recomendaciones del USPTF 201360.
La prevalencia de sobrepeso y obesidad de los adultos españoles es del 60,9%, representando solo la obesidad el 23%30, asociándose a más de 50 enfermedades y a un aumento de mortalidad31. Se estima que la promoción de patrones de alimentación saludable podría prevenir, a nivel mundial, más de 11 millones de fallecimientos cada año, lo que supondría entre el 19 y el 24% del total de muertes en adultos32.
Eficacia de la intervención en atención primaria- •
Pacientes sanos: Revisiones sistemáticas de USPSTF33, de Cochrane34 y Bhattarai et al.35 concluyen que los beneficios del asesoramiento sistemático para promover una alimentación saludable son escasos. Intervenciones de intensidad alta (más de 6h), pero también de intensidad baja (intervención breve)36, consiguen cambios modestos en el consumo de calorías, sodio, fibra, frutas y verduras, así como en la presión arterial, colesterolemia y adiposidad. Los resultados sobre morbimortalidad cardiovascular no son concluyentes.
- •
Pacientes con sobrepeso/obesidad y/o factores de riesgo cardiovascular: La USPSTF recomienda programas estructurados de intensidad media (de 30min a 6h) o alta, con estrategias conductuales sobre varios hábitos de vida37. Este asesoramiento produce cambios pequeños, pero estadísticamente significativos, en el peso, la presión arterial y el colesterol, y disminuye a la mitad el riesgo de desarrollar diabetes, sin reducción de la morbimortalidad cardiovascular, cosa que, por el contrario, sí sucede con los pacientes hipertensos y diabéticos en la última revisión Cochrane38.
Diversos estudios han contrastado que aquellos consejos que fomentan la dieta mediterránea aportan beneficios en la conducta alimentaria39 y reducciones en la morbimortalidad cardiovascular, tanto en prevención primaria40 como secundaria41. La dieta mediterránea es la que utiliza el aceite de oliva como grasa culinaria, rica en alimentos de origen vegetal (frutas, verduras y frutos secos), con un consumo frecuente de legumbres y cereales integrales, moderado de pescado, carnes blancas y lácteos, y una baja ingesta de sal, carnes rojas o procesadas y alimentos con azúcares añadidos.
En el tratamiento de los factores de riesgo cardiovasculares, una adecuada implementación de cambios en el estilo de vida que incluya la pérdida de peso, la reducción del consumo de sal y azúcar y el incremento del ejercicio puede ser casi tan efectivo como el tratamiento farmacológico42.
Recomendaciones PAPPS- •
Las intervenciones para promover una alimentación saludable en personas sin evidencia de enfermedad cardiovascular ni factores de riesgo atendidas en atención primaria deben realizarse de forma individualizada, teniendo en cuenta las preferencias y motivación del paciente, así como el juicio clínico del profesional (GRADE B2)
Las intervenciones para promover una alimentación saludable en personas sin evidencia de enfermedad cardiovascular ni factores de riesgo atendidas en atención primaria deben realizarse de forma individualizada, teniendo en cuenta las preferencias y motivación del paciente, así como el juicio clínico del profesional (GRADE B2)
Se recomiendan estrategias conductuales estructuradas de intensidad media/alta sobre dieta y hábitos saludables en personas adultas con sobrepeso/obesidad y/o con otros factores de riesgo cardiovascular (GRADE B1)
Dentro de los patrones de dieta saludable, la mediterránea es la que mayor nivel de evidencia ha demostrado, reduciendo la morbimortalidad por enfermedades no transmisibles y es una de las que debería recomendarse (GRADE A1)
Recomendaciones de actividad físicaLa actividad física realizada de forma regular a una intensidad-moderada-alta ha demostrado con suficiente evidencia científica ser efectiva tanto en la prevención como en el tratamiento de numerosas patologías y aumentar la calidad de vida de las personas que la practican, con los correspondientes beneficios para la sociedad y el sistema sanitario43. Tal es su importancia que la propia OMS en el año 2010 publicó una guía de «Recomendaciones mundiales sobre actividad física para la salud», en la que recomienda según diferentes estratos de edad el tipo e intensidad de actividad física que debe realizar cada persona para mantener una vida saludable44.
A pesar de los beneficios demostrados y la recomendación de realizar actividad física en la población, es todavía muy bajo el porcentaje de población que sigue estos consejos. Es más, si realizamos una revisión por tramos de edad nos encontramos que aunque en los niños los niveles de actividad física son altos, al llegar a la adolescencia estos disminuyen de forma muy importante a nivel mundial, y que esta modificación perjudicial en la conducta es más acentuada en el género femenino que en el masculino. En el año 2008, la prevalencia global de adolescentes de entre 13 a 15 años que no cumplían con estas recomendaciones fue del 80,3%45, aumentando progresivamente y llegando a alcanzar en el 2010 una prevalencia del 81,4% de la población adolescente46. Esta tendencia se ha mantenido de tal forma que en el año 2016 se estimó por encima del 80%, perpetuándose la tendencia de ser más prevalente en chicas que en chicos. En nuestro país el porcentaje fue del 69,8% de adolescentes varones frente a un 83,8% de féminas47.
Los estados miembros de la OMS, concienciados de la importancia y urgencia de la necesidad de conseguir aumentar los niveles globales de actividad física, sobre todo en la población adolescente, respaldaron un plan de acción global sobre actividad física (GAPPA)48 y, en la Asamblea Mundial de la Salud en 2018, acordaron un nuevo objetivo: conseguir una reducción relativa del 15% en los niveles de actividad física insuficiente entre los adolescentes para 2030.
Llama la atención que los adolescentes varones de países con altos ingresos económicos presentan la prevalencia más baja de actividad física, mientras que los de países con bajos ingresos presentan la prevalencia más alta. Esto difiere en las niñas, en las que no se encuentra ningún patrón relacionado con el nivel económico del país49.
Una nueva guía de la OMS, «ACTIVO: un paquete técnico para aumentar la actividad física» de 201850, recomienda que todos los países desarrollen o actualicen políticas nacionales y planes para aumentar la actividad física y, lo más importante, asignen la prioridad política y los recursos necesarios para permitirlo. Sin excepción, todos los países deben priorizar las políticas y los programas dirigidos a niños y adolescentes, especialmente a las niñas.
Este objetivo solamente se logrará si participan de forma integrada y coordinada los múltiples sectores y partes interesadas, incluidos, entre otros, escuelas, familias, proveedores de deportes y recreación, planificadores urbanos y líderes municipales y comunitarios. La tabla 8 muestra las recomendaciones en actividad física
Recomendaciones Actividad Física PAPPS 2020
| - Se recomienda aprovechar cualquier motivo de consulta para preguntar al paciente sobre sus hábitos en actividad física.- Se recomienda perseverar en los hábitos de actividad física de la población adolescente, especialmente en el género femenino.- Se recomienda educar al paciente sobre los beneficios de realizar actividad física de forma continuada y todos los perjuicios que conlleva no hacerla.- Se recomienda que desde Atención Primaria se intervenga para potenciar la actividad física/ejercicio físico por parte de toda la población. Cada persona ajustada por tramo de edad, condiciones física y patologías. |
Las lesiones por colisiones de tráfico son un problema de Salud Pública; en la región europea en 2016, 80.559 personas murieron por lesiones en el tráfico, aproximadamente 221 cada día. Las tasas de mortalidad debidas a las lesiones por tráfico varían mucho entre los países de la región, oscilando entre 18,1 y 2,7 por cada 100.000 personas51. Los costes sociales varían del 0,4 al 4,1% del PIB de los países. En España, en el año 2018, se notificaron 102.299 accidentes, 1.806 fallecidos, 8.935 ingresos hospitalarios y 129.674 lesionados no hospitalizadas. Respecto a los fallecidos, el 77% eran hombres y según la tasa por millón de población, el grupo con la tasa más elevada es el de 75-84 años, con 64 fallecidos, seguido por el de ≥85 años, con una tasa de 61 y el de 25-34 años con 4952. Los 3 factores concurrentes principales se muestran en la tabla 9.
Varias revisiones Cochrane analizan el efecto de medidas legislativas para evitar lesiones y colisiones de tráfico53. Las evidencias más concluyentes se relacionan con el consejo sobre los sistemas de retención y protección en la infancia. Entidades internacionales recomiendan incorporar consejos preventivos entre las personas conductoras. En la tabla 10 se muestran las estrategias recomendadas para reducir las lesiones relacionadas con las colisiones por tráfico. En la tabla 11 las recomendaciones del PAPPS en relación a población diana para la intervención.
Estrategias recomendadas para reducir las lesiones relacionadas con las colisiones por tráfico (Adaptadas de la CDC)54
| Peligro | Consejo preventivo | Nivel evidencia |
|---|---|---|
| Ausencia uso de cinturones de seguridad y sillitas para niños | Usar siempre los cinturones de seguridad, también en los vehículos de alquiler y taxis. | Grado C |
| Utilizar sillitas adaptadas a los niños y sujetarlos correctamente | Grado A | |
| Motocicletas y bicicletas | Usar siempre casco | Grado C |
| Conducción bajo el efecto del alcohol | No conducir después del consumo de alcohol, y evitar usar vehículos con conductores que han bebido. | Grado C |
| Uso de teléfonos móviles | No utilizar teléfonos móviles si se conduce. | Grado C |
Los estudios periódicos de prevalencia entre conductores (DRUID y EDAT) muestran consumo de alcohol por encima de 0,05mg/l del 4,7% en 2018, pero llega al 23% entre los conductores fallecidos. Con relación al consumo de drogas de comercio ilegal, se dispone de pruebas en el 68% de los conductores fallecidos, resultando un porcentaje de pruebas positivas del 19%. Analizando de manera conjunta los resultados de alcohol y drogas se encontró que el 35% de los conductores fallecidos tuvieron un resultado positivo a alguna de esas sustancias.
Se considera que los conductores tienen baja percepción de cómo afectan a la conducción y que su asociación con alcohol aumenta el riesgo de colisiones. Es necesario informar que, según normativa nacional (RD 818/2009) y europea, a estas personas no se les puede otorgar ni prorrogar su permiso de conducción. Los profesionales sanitarios deben informar a los pacientes que si consumen drogas adoptan una conducta de riesgo para ellos y para el resto de usuarios en las vías.
Fármacos y conducciónAproximadamente el 20% de los medicamentos incluyen advertencia sobre la conducción. Los grupos con un mayor número de principios activos afectados son los del sistema nervioso central y los antineoplásicos. Los envases disponen de pictogramas informando del peligro en determinados medicamentos, especialmente si se asocian con alcohol55. El profesional de atención primaria debe conocer esta información y con ayuda de los sistemas informáticos, incluir avisos en los diferentes formatos de receta electrónica. Ante el uso de un fármaco, se considera necesario56:
- 1.
Seleccionar el medicamento que afecte menos a la conducción.
- 2.
Valorar factores que afectan la capacidad para conducir: efectos adversos, interacciones farmacológicas, automedicación, consumo conjunto de alcohol.
- 3.
Elegir pautas de prescripción más adecuadas, por ejemplo, usar dosis nocturnas en medicamentos con más efecto sedante. Vigilar al inicio del tratamiento o al cambiar dosis.
- 4.
Informar al paciente y familiares: advertir sobre signos de alteración de capacidad de conducción (visión borrosa, dificultad para permanecer alerta) y evitar consumo de alcohol concomitante.
El profesional de farmacia puede y debe tener un papel muy activo en este problema. Algunos datos señalan que recibir información sobre determinados medicamentos reduce hasta un 45% la tasa anual de accidentes, por cada 1.000 pacientes57.
Conductor ancianoLa capacidad de conducción la limita el estado de salud, no la edad. En este grupo de población se considera necesario58:
- 1.
Valorar datos clínicos (uso de alcohol, movilidad, visión, capacidad cognitiva y patologías limitantes).
- 2.
Informar cuándo debería evitar la conducción.
- 3.
Aconsejar a personas de edad avanzada:
- a.
No conducir de noche ni a horas extremas.
- b.
Descansar cada hora y media, y a ser posible trayectos de corta duración.
- c.
Revisar periódicamente la vista y audición.
- d.
Vigilar automedicaciones y consumos de alcohol.
- a.
Por parte de diferentes grupos y organizaciones59 se han señalado los siguientes:
- 1.
Trasporte ecológicamente sostenible: Incentivar sistemas seguros y sostenibles para combatir la crisis climática.
- 2.
Leyes realistas sobre cascos y cinturones de seguridad, que protejan a los niños en el asiento trasero y tengan cero tolerancias a drogas, alcohol y distracciones.
- 3.
La velocidad mata: Establecimiento de límites de velocidad seguros y apropiados a función y ubicación de una carretera.
- 4.
Protección a los usuarios vulnerables, como los ciclistas, niños y jóvenes cuando van en camino a sus centros educativos.
- 5.
Regulación de los denominados vehículos de movilidad personal (VMP), especialmente en las ciudades (patinetes eléctricos, segways, etc.)
Los autores declaran no tener ningún conflicto de intereses.
Carmen Cabezas, Asensio López, María Jiménez Muñoz.