Identificar los principales condicionantes que los profesionales de atención primaria indican a la hora de implementar y desarrollar intervenciones sobre el aislamiento y la soledad.
DiseñoInvestigación cualitativa con análisis Sistemático de Teoría Fundamentada y Diseño narrativo de tópicos.
EmplazamientoDesarrollada en 13 centros de atención primaria del Distrito Sanitario Córdoba y Guadalquivir, abarcando zonas urbanas y rurales.
ParticipantesSe identificaron 3 perfiles: medicina de familia/atención comunitaria, enfermería comunitaria y enfermería de gestión de casos. La selección se llevó a cabo entre aquellos que mostraron mayor motivación y compromiso con una intervención sobre aislamiento/soledad.
MétodoMuestreo intencional. El trabajo se fundamentó en entrevistas en profundidad individuales, en grupos focales y entrevistas dialógicas.
Resultadosa) Persisten imágenes deformadas sobre la soledad/aislamiento social y el vivir solo que dificultan su identificación; b) Los principales determinantes disruptivos en la estructura y organización del sistema de atención tienen que ver con la ausencia de programas de detección, la hegemonía del modelo biomédico y el déficit de recursos (a la luz de este modelo); c) Los principales facilitadores se vinculan con el rol enfermero, privilegiado para estas intervenciones según los participantes; y, finalmente, d) Es necesario contar con componentes personales, tanto de la persona mayor como de los profesionales.
ConclusionesLa intervención sobre el aislamiento social y la soledad en atención primaria está condicionada por factores, organizacionales y estructurales, profesionales y personales. Contar con ellos es fundamental a la hora de garantizar su factibilidad.
To identify the main conditioning factors that Primary Care professionals indicate when implementing and developing interventions on isolation and loneliness.
DesignQualitative research with grounded theory, systematic analysis and narrative design of topics.
LocationDeveloped in 12 Primary Care centres of the Health District of Córdoba and Guadalquivir, covering urban and rural areas.
ParticipantsThree profiles were identified: family medicine/community care, community nursing and case management nursing. The selection was carried out among those who showed greater motivation and commitment to an intervention on isolation/loneliness.
MethodPurposive sampling. The work was based on individual in-depth interviews, focus groups and dialogic interviews.
Results(a) Distorted images persist about loneliness/social isolation and living alone that make it challenging to identify; (b) the main disruptive determinants in the structure and organization of the care system have to do with the absence of screening programs, the hegemony of the biomedical model and the deficit of resources (in light of this model); (c) the main facilitators are linked to the nursing role, privileged for these interventions according to the participants; and, finally, (d) personal components are necessary, both from the older adult and from the professionals.
ConclusionsIntervention on social isolation and loneliness in Primary Care is conditioned by organizational and structural, professional and personal factors. It is essential to take them into account in order to guarantee their feasibility.
En las últimas décadas, las sociedades occidentales están experimentando un rápido aumento del número de personas mayores de 65 años (Eurostat, 2020), y el 36,8% de este grupo de población residen en hogares unipersonales (en países como España)1.
Esta situación, vivir solo, hace que la prevalencia de aislamiento social y soledad entre las personas mayores se sitúe entre el 20 y el 40%1, convirtiendo el problema en un importante reto para los actuales sistemas sanitarios y sociales.
No obstante, vivir solo no implica estar aislado o sentirse solo. El aislamiento social se define como «la situación objetiva de tener mínimos contactos con otras personas, bien sean familiares o amigos», mientras que la soledad es «la sensación subjetiva de tener menor afecto y cercanía de lo deseado en el ámbito íntimo (soledad emocional), de experimentar poca proximidad a familiares y amigos (soledad relacional) o de sentirse socialmente poco valorado (soledad colectiva)»2.
En cualquier caso, numerosos estudios señalan las importantes consecuencias que tanto el aislamiento social como la soledad tienen en la salud, el bienestar y la calidad de vida de las personas mayores3–5.
Por todo ello, por sus cada vez mayores dimensiones sociodemográficas, y por sus importantes consecuencias en la salud, la necesidad de atención a estos problemas se convierte en un asunto inaplazable.
En este contexto, ha surgido en los últimos años una gran diversidad de intervenciones, dirigidas a paliar la problemática, relacionadas con el acompañamiento (presencial, telefónico o virtual), el ejercicio físico o el contacto con la naturaleza y el mundo animal, o el arte6 llevadas a cabo por personal sanitario (profesionales médicos y de enfermería). Sin embargo, su efectividad continúa sin ser suficientemente demostrada7.
Además, su traslación a la realidad sanitaria en forma de programas comunitarios de salud para la detección precoz del problema y la intervención siguen siendo insuficientes8. Las razones de ello tienen que ver, sin duda, con las dificultades que conlleva su implantación. Sin embargo, los condicionantes vinculados al éxito o al fracaso de las intervenciones sobre el aislamiento social y la soledad en atención primaria (AP) están escasamente identificados en la literatura científica2.
A pesar de ello, diferentes estudios señalan algunos elementos básicos que dificultan la atención a estos problemas: las limitaciones del modelo biomédico para la atención integral a la ancianidad9, la falta de tiempo para la consulta/seguimiento de los pacientes10, las dificultades de trabajar en los domicilios11 o su escaso abordaje dentro de las actividades de formación continuada10.
Por ello, el presente trabajo pretende identificar los principales condicionantes que los profesionales de AP indican a la hora de implementar y desarrollar, de forma eficaz y sostenible, intervenciones sobre el aislamiento y la soledad, explorando sus ideas, creencias y actitudes sobre los fenómenos y su contexto.
Material y métodosDiseñoDiseño cualitativo con análisis Sistemático de Teoría Fundamentada12 de datos recolectados mediante un diseño narrativo de tópicos13. El trabajo se fundamentó en el uso de técnicas conversacionales y narrativas de carácter individual (entrevistas en profundidad) y grupal (grupos focales y entrevistas dialógicas).
ÁmbitoEl estudio se ha desarrollado en 13 centros de AP del Distrito Sanitario Córdoba y Guadalquivir, abarcando zonas urbanas y rurales, con pluralidad de condiciones de carácter socioeconómico y sanitario.
En estos centros se llevó a cabo un estudio experimental14, financiado por la Consejería de Salud de la Junta de Andalucía, con objeto de evaluar la factibilidad de la intervención a testar. El estudio experimental consistió en un ensayo clínico aleatorizado por clúster en el que participaron 119 sujetos (repartidos en grupo experimental y grupo control) de 13 centros de AP. Al grupo experimental se le aplicó una intervención multicomponente de carácter psicosocial que constó de 6 sesiones presenciales domiciliarias intercaladas con 5 llamadas telefónicas. El contenido de estas sesiones consistió en: a) entablar conversaciones durante el ejercicio; b) intervención de reminiscencia; c) discusiones dirigidas al establecimiento de relaciones sociales, y d) coaching sanitario.
En el ámbito de estudio no existía ninguna intervención sobre aislamiento social, más allá de iniciativas coyunturales efectuadas por organizaciones del tercer sector, sin relación con el sistema sanitario, y que se fundamentaban en modelos de acompañamiento presencial y suplencia de la red social del mayor.
Sujetos participantesSe identificaron 3 posibles perfiles de intervención: medicina de familia y atención comunitaria, enfermería comunitaria y enfermería de gestión de casos. No se incluyeron otros perfiles (como trabajadores sociales) teniendo en cuenta el contenido de la intervención propuesta. Para la selección de informantes, se realizó un muestreo propositivo o intencional, con aquellos sujetos que podían ofrecer un análisis rico y profundo de los condicionantes para la implementación de la intervención. Para ello se valoró la motivación y el compromiso con la intervención mencionada, teniendo en cuenta, que todos los sujetos participantes en el estudio experimental poseían una experiencia en el ámbito de la AP. El número final de informantes (n=24) vino determinado por el criterio de saturación. Es decir, la recogida de información continuó hasta que se identificaron la mayor diversidad de aportaciones abordadas en profundidad.
Recogida de datos y dimensiones/categorías de partidaSe realizaron 3 grupos focales, una entrevista dialógica y siete entrevistas individuales durante los meses enero a mayo de 2018 (inicio del proyecto donde se inserta el estudio, finalizado en 2020). Uno de los grupos focales se llevó a cabo con enfermeras gestoras de casos, otro con enfermeras de familia y otro mixto, con ambas. De forma individual se entrevistaron a una enfermera de familia, una enfermera gestora de casos, un médico de familia y 4 médicos internos residentes, y se realizó una entrevista dialógica con dos enfermeras de familia.
Con anterioridad, se elaboró un guión con las siguientes categorías de partida:
- 1.
Conocimientos previos sobre el aislamiento social y soledad.
- 2.
Importancia otorgada por los profesionales sanitarios a estos problemas.
- 3.
Competencias de los profesionales sanitarios en la atención a estos problemas.
- 4.
Dificultades/ facilitadores para su abordaje sanitario.
Las entrevistas y grupos se registraron mediante grabación en audio y video, para ser transcritas posteriormente.
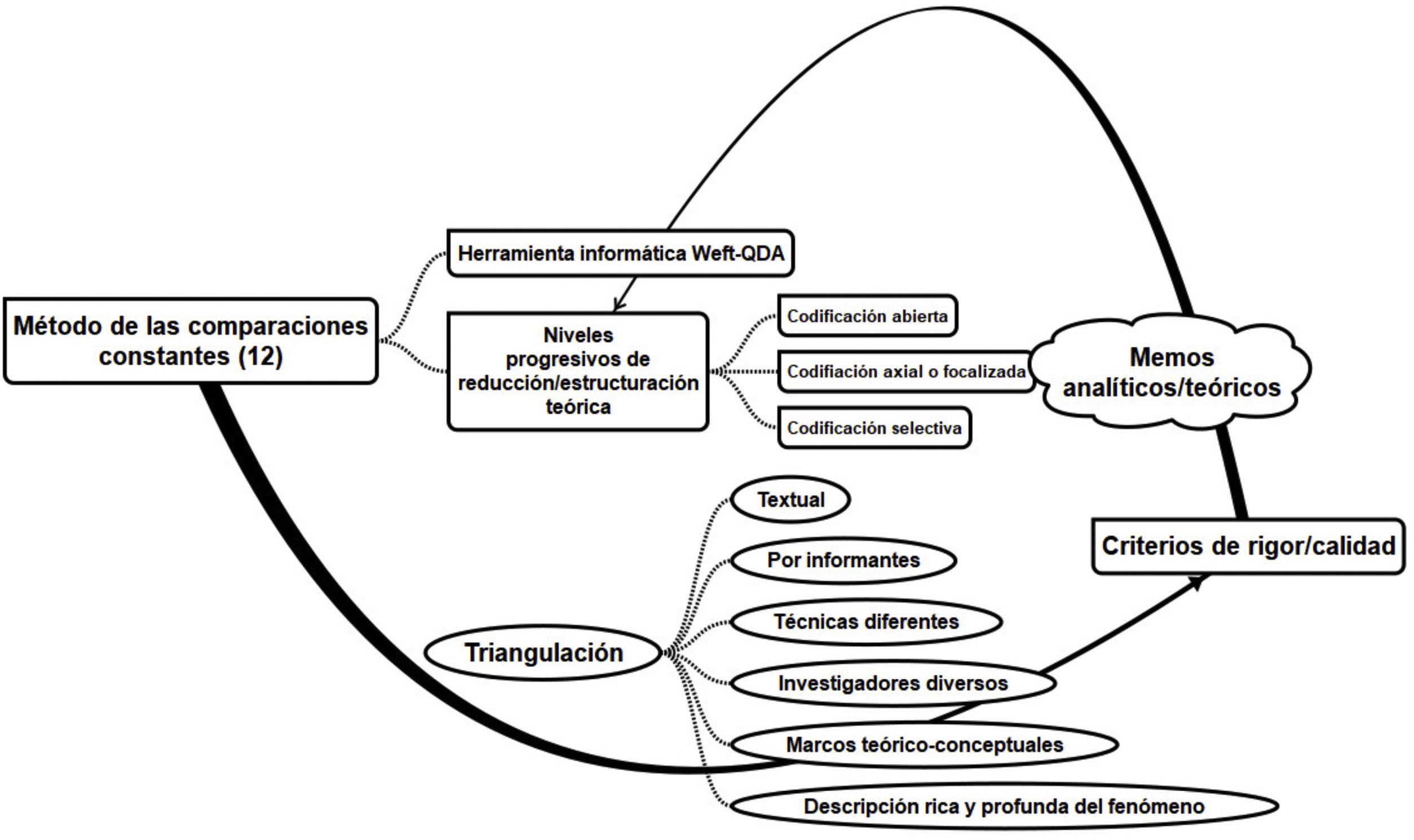
Análisis de datosEl proceso de análisis del estudio se realizó mediante el Método de las Comparaciones Constantes12, como ilustra la figura 1.
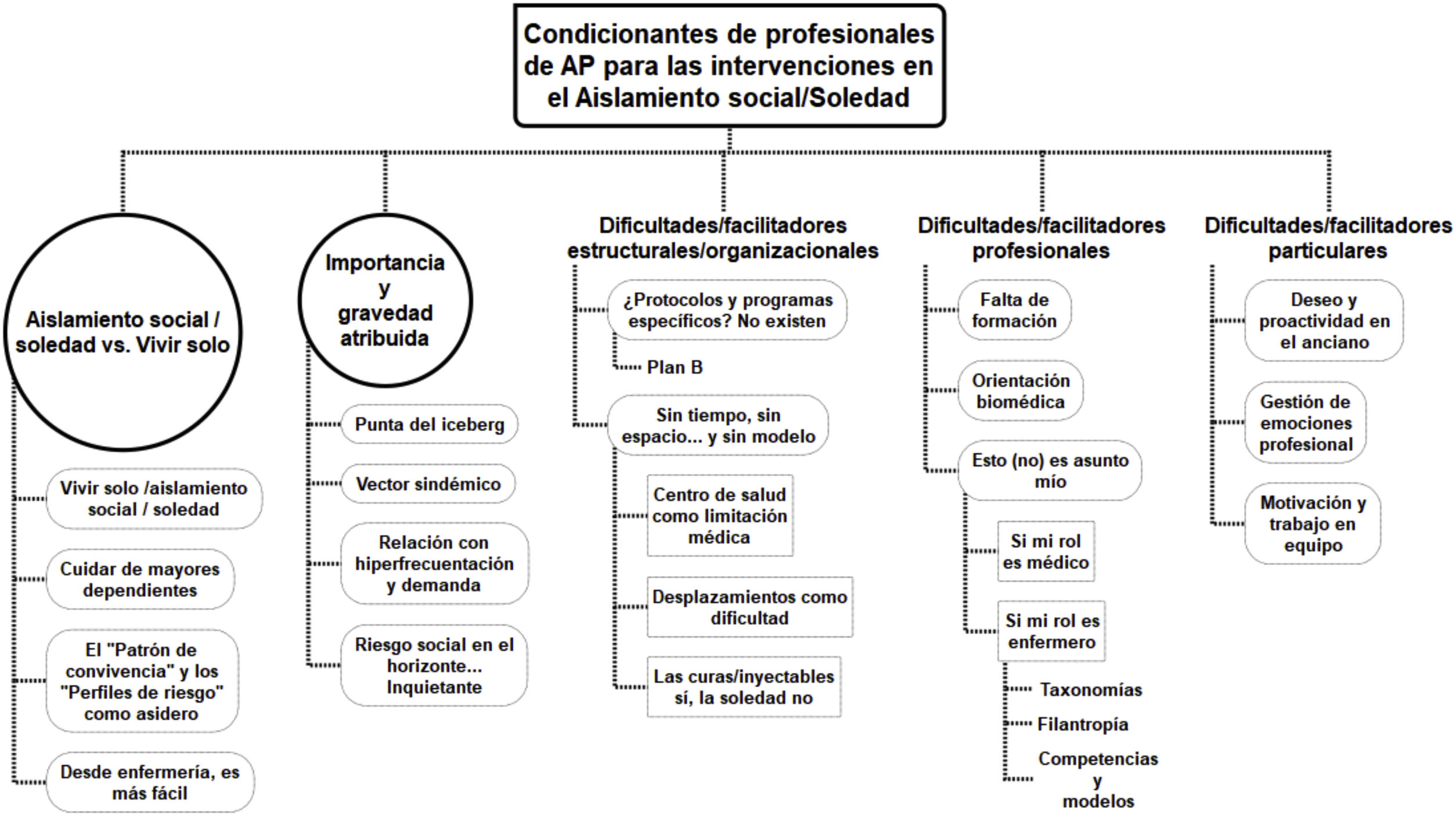
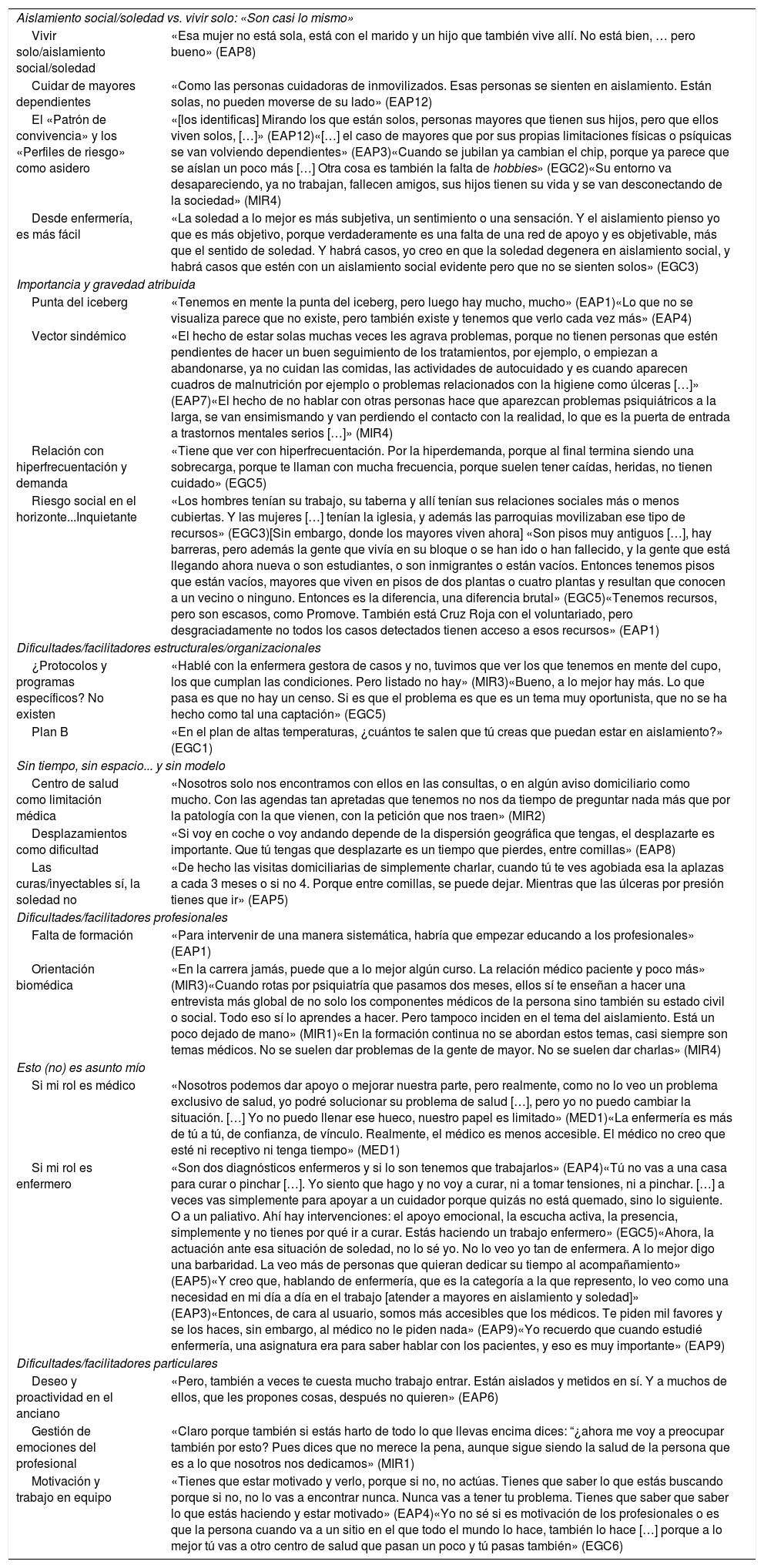
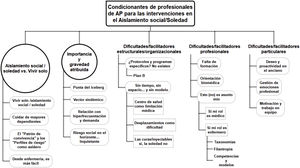
ResultadosA continuación, se presentan los principales resultados obtenidos a partir de las categorías analíticas aplicadas. La figura 2 representa el mapa categorial de resultados, mientras que la tabla 1 ilustra categorías y subcategorías asociadas con citas del corpus textual del estudio.
Relación categorial de patrones/categorías/subcategorías con citas textuales de participantes
| Aislamiento social/soledad vs. vivir solo: «Son casi lo mismo» | |
| Vivir solo/aislamiento social/soledad | «Esa mujer no está sola, está con el marido y un hijo que también vive allí. No está bien, … pero bueno» (EAP8) |
| Cuidar de mayores dependientes | «Como las personas cuidadoras de inmovilizados. Esas personas se sienten en aislamiento. Están solas, no pueden moverse de su lado» (EAP12) |
| El «Patrón de convivencia» y los «Perfiles de riesgo» como asidero | «[los identificas] Mirando los que están solos, personas mayores que tienen sus hijos, pero que ellos viven solos, […]» (EAP12)«[…] el caso de mayores que por sus propias limitaciones físicas o psíquicas se van volviendo dependientes» (EAP3)«Cuando se jubilan ya cambian el chip, porque ya parece que se aíslan un poco más […] Otra cosa es también la falta de hobbies» (EGC2)«Su entorno va desapareciendo, ya no trabajan, fallecen amigos, sus hijos tienen su vida y se van desconectando de la sociedad» (MIR4) |
| Desde enfermería, es más fácil | «La soledad a lo mejor es más subjetiva, un sentimiento o una sensación. Y el aislamiento pienso yo que es más objetivo, porque verdaderamente es una falta de una red de apoyo y es objetivable, más que el sentido de soledad. Y habrá casos, yo creo en que la soledad degenera en aislamiento social, y habrá casos que estén con un aislamiento social evidente pero que no se sienten solos» (EGC3) |
| Importancia y gravedad atribuida | |
| Punta del iceberg | «Tenemos en mente la punta del iceberg, pero luego hay mucho, mucho» (EAP1)«Lo que no se visualiza parece que no existe, pero también existe y tenemos que verlo cada vez más» (EAP4) |
| Vector sindémico | «El hecho de estar solas muchas veces les agrava problemas, porque no tienen personas que estén pendientes de hacer un buen seguimiento de los tratamientos, por ejemplo, o empiezan a abandonarse, ya no cuidan las comidas, las actividades de autocuidado y es cuando aparecen cuadros de malnutrición por ejemplo o problemas relacionados con la higiene como úlceras […]» (EAP7)«El hecho de no hablar con otras personas hace que aparezcan problemas psiquiátricos a la larga, se van ensimismando y van perdiendo el contacto con la realidad, lo que es la puerta de entrada a trastornos mentales serios […]» (MIR4) |
| Relación con hiperfrecuentación y demanda | «Tiene que ver con hiperfrecuentación. Por la hiperdemanda, porque al final termina siendo una sobrecarga, porque te llaman con mucha frecuencia, porque suelen tener caídas, heridas, no tienen cuidado» (EGC5) |
| Riesgo social en el horizonte...Inquietante | «Los hombres tenían su trabajo, su taberna y allí tenían sus relaciones sociales más o menos cubiertas. Y las mujeres […] tenían la iglesia, y además las parroquias movilizaban ese tipo de recursos» (EGC3)[Sin embargo, donde los mayores viven ahora] «Son pisos muy antiguos […], hay barreras, pero además la gente que vivía en su bloque o se han ido o han fallecido, y la gente que está llegando ahora nueva o son estudiantes, o son inmigrantes o están vacíos. Entonces tenemos pisos que están vacíos, mayores que viven en pisos de dos plantas o cuatro plantas y resultan que conocen a un vecino o ninguno. Entonces es la diferencia, una diferencia brutal» (EGC5)«Tenemos recursos, pero son escasos, como Promove. También está Cruz Roja con el voluntariado, pero desgraciadamente no todos los casos detectados tienen acceso a esos recursos» (EAP1) |
| Dificultades/facilitadores estructurales/organizacionales | |
| ¿Protocolos y programas específicos? No existen | «Hablé con la enfermera gestora de casos y no, tuvimos que ver los que tenemos en mente del cupo, los que cumplan las condiciones. Pero listado no hay» (MIR3)«Bueno, a lo mejor hay más. Lo que pasa es que no hay un censo. Si es que el problema es que es un tema muy oportunista, que no se ha hecho como tal una captación» (EGC5) |
| Plan B | «En el plan de altas temperaturas, ¿cuántos te salen que tú creas que puedan estar en aislamiento?» (EGC1) |
| Sin tiempo, sin espacio... y sin modelo | |
| Centro de salud como limitación médica | «Nosotros solo nos encontramos con ellos en las consultas, o en algún aviso domiciliario como mucho. Con las agendas tan apretadas que tenemos no nos da tiempo de preguntar nada más que por la patología con la que vienen, con la petición que nos traen» (MIR2) |
| Desplazamientos como dificultad | «Si voy en coche o voy andando depende de la dispersión geográfica que tengas, el desplazarte es importante. Que tú tengas que desplazarte es un tiempo que pierdes, entre comillas» (EAP8) |
| Las curas/inyectables sí, la soledad no | «De hecho las visitas domiciliarias de simplemente charlar, cuando tú te ves agobiada esa la aplazas a cada 3 meses o si no 4. Porque entre comillas, se puede dejar. Mientras que las úlceras por presión tienes que ir» (EAP5) |
| Dificultades/facilitadores profesionales | |
| Falta de formación | «Para intervenir de una manera sistemática, habría que empezar educando a los profesionales» (EAP1) |
| Orientación biomédica | «En la carrera jamás, puede que a lo mejor algún curso. La relación médico paciente y poco más» (MIR3)«Cuando rotas por psiquiatría que pasamos dos meses, ellos sí te enseñan a hacer una entrevista más global de no solo los componentes médicos de la persona sino también su estado civil o social. Todo eso sí lo aprendes a hacer. Pero tampoco inciden en el tema del aislamiento. Está un poco dejado de mano» (MIR1)«En la formación continua no se abordan estos temas, casi siempre son temas médicos. No se suelen dar problemas de la gente de mayor. No se suelen dar charlas» (MIR4) |
| Esto (no) es asunto mío | |
| Si mi rol es médico | «Nosotros podemos dar apoyo o mejorar nuestra parte, pero realmente, como no lo veo un problema exclusivo de salud, yo podré solucionar su problema de salud […], pero yo no puedo cambiar la situación. […] Yo no puedo llenar ese hueco, nuestro papel es limitado» (MED1)«La enfermería es más de tú a tú, de confianza, de vínculo. Realmente, el médico es menos accesible. El médico no creo que esté ni receptivo ni tenga tiempo» (MED1) |
| Si mi rol es enfermero | «Son dos diagnósticos enfermeros y si lo son tenemos que trabajarlos» (EAP4)«Tú no vas a una casa para curar o pinchar […]. Yo siento que hago y no voy a curar, ni a tomar tensiones, ni a pinchar. […] a veces vas simplemente para apoyar a un cuidador porque quizás no está quemado, sino lo siguiente. O a un paliativo. Ahí hay intervenciones: el apoyo emocional, la escucha activa, la presencia, simplemente y no tienes por qué ir a curar. Estás haciendo un trabajo enfermero» (EGC5)«Ahora, la actuación ante esa situación de soledad, no lo sé yo. No lo veo yo tan de enfermera. A lo mejor digo una barbaridad. La veo más de personas que quieran dedicar su tiempo al acompañamiento» (EAP5)«Y creo que, hablando de enfermería, que es la categoría a la que represento, lo veo como una necesidad en mi día a día en el trabajo [atender a mayores en aislamiento y soledad]» (EAP3)«Entonces, de cara al usuario, somos más accesibles que los médicos. Te piden mil favores y se los haces, sin embargo, al médico no le piden nada» (EAP9)«Yo recuerdo que cuando estudié enfermería, una asignatura era para saber hablar con los pacientes, y eso es muy importante» (EAP9) |
| Dificultades/facilitadores particulares | |
| Deseo y proactividad en el anciano | «Pero, también a veces te cuesta mucho trabajo entrar. Están aislados y metidos en sí. Y a muchos de ellos, que les propones cosas, después no quieren» (EAP6) |
| Gestión de emociones del profesional | «Claro porque también si estás harto de todo lo que llevas encima dices: “¿ahora me voy a preocupar también por esto? Pues dices que no merece la pena, aunque sigue siendo la salud de la persona que es a lo que nosotros nos dedicamos» (MIR1) |
| Motivación y trabajo en equipo | «Tienes que estar motivado y verlo, porque si no, no actúas. Tienes que saber lo que estás buscando porque si no, no lo vas a encontrar nunca. Nunca vas a tener tu problema. Tienes que saber que saber lo que estás haciendo y estar motivado» (EAP4)«Yo no sé si es motivación de los profesionales o es que la persona cuando va a un sitio en el que todo el mundo lo hace, también lo hace […] porque a lo mejor tú vas a otro centro de salud que pasan un poco y tú pasas también» (EGC6) |
Seguidamente, se describe, de forma narrativa, cada uno de los patrones resultado:
Aislamiento social/soledad vs. vivir solo: «son casi lo mismo»Los profesionales sanitarios en su conjunto afirmaron tener dificultades para identificar y diferenciar estos conceptos. Esta dificultad se hizo especialmente patente a la hora de identificar situaciones de soledad cuando no se vive solo. No obstante, reconocen que esta situación (sentirse solo, sin vivir solo) se da claramente entre cuidadores/as principales de personas mayores en situación de dependencia o de fragilidad. Ambas situaciones fueron reconocidas como importantes determinantes del aislamiento y la soledad.
A pesar de ello, el «patrón de convivencia» fue uno de los marcadores clave utilizados para la identificación y diferenciación. Los profesionales identificaban, mayoritariamente, aislamiento social y/o soledad con vivir solo.
Junto al «patrón de convivencia», otros marcadores recurrentes para ello fueron los «perfiles de riesgo», situaciones que desencadenan la pérdida de relaciones sociales, como: patologías, personas que se jubilan, cuando ocurre la emancipación de los hijos o ante el fallecimiento de personas de su misma edad, incluso del mismo cónyuge. En todos estos casos, concebían uno o los dos fenómenos como secundarios a situaciones de pérdida y duelo.
Importancia y gravedad atribuidaLos resultados revelaron un consenso pleno sobre la importancia cuantitativa y cualitativa de estos fenómenos, y sobre su repercusión en los sistemas sanitario y social, aludiendo a sus enormes dimensiones. No obstante, todos los participantes resaltan, también, su invisibilidad, considerándolos como «problemas ocultos».
Respecto a su gravedad, reconocían que afectaban al estado de salud de los mayores, identificándolos como vector sindémico en los procesos de salud/enfermedad. Además, los participantes aludían a su correlato con el uso de los recursos sociosanitarios, y señalaban que estas situaciones aumentaban la demanda clínica e hiperfrecuentación.
Pero, más allá de las consecuencias sanitarias, los informantes alertaban de un «riesgo social» asociado, pues la modificación de los modelos de residencia y a la disminución de los lazos y recursos comunitarios generaban una desatención difícil de resolver.
Dificultades/facilitadores estructurales/organizacionalesUn primer elemento que destacaron fue el déficit manifiesto de recursos para la identificación o diagnóstico, puesto que —afirmaban— no existían protocolos o programas específicos. Para identificarlos era necesario recurrir a otro tipo de programas y registros, dirigidos a otras situaciones de salud/enfermedad.
Un segundo elemento fue el «entorno de práctica» en el que llevar a cabo el trabajo asistencial. Los médicos referían encontrarse limitados por el lugar donde desarrollaban su actividad, los centros de salud, que no facilitaban la identificación de estas situaciones. En cambio, las enfermeras reconocían un mayor conocimiento de los entornos domiciliarios, aunque señalaban la dificultad que suponían los desplazamientos.
Finalmente, y junto a estos factores, todos los participantes indicaron las dificultades derivadas de la hegemonía del modelo biomédico y la falta de tiempo.
Dificultades/facilitadores profesionalesRespecto al bloque de elementos profesionales, se comprueba un elemento especialmente significativo: la formación. Los médicos, en concreto, identificaban su formación con un marcado componente biomédico, mientras que las enfermeras reconocían un mayor componente psicosocial. Pero, además, estas diferencias también son reconocibles en la percepción del rol. Mientras que la profesión médica refiere que estas intervenciones excedían sus competencias, limitadas al abordaje (biomédico) de los problemas de salud. Las enfermeras, en cambio, consideraban el aislamiento social y la soledad como problemáticas propias del enfoque psicosocial de su disciplina, identificándolas en las propias taxonomías enfermeras —aunque también había enfermeras que no los identificaban dentro de sus competencias, proponiendo la utilización de personal voluntario o filantrópico con formación para abordar las intervenciones derivadas—. Pero, por lo general, estas profesionales referían poseer los niveles competenciales adecuados para su abordaje, gracias a su formación universitaria y continua, que las familiarizó con modelos de atención integral, centrados en la persona.
Dificultades/facilitadores particularesPor último, los profesionales identificaron como importante el deseo y el nivel de proactividad del sujeto afectado (la persona mayor) para revertir su situación. Y, junto a ello, el nivel de sobrecarga emocional y frustración que el profesional fuera capaz de gestionar.
En lo que se refiere a elementos facilitadores, una cuestión que emergió de forma significativa en su discurso fue la automotivación, tanto individual como colectiva, del equipo de trabajo.
DiscusiónLos resultados demuestran una conceptualización intuitiva de estos fenómenos en los participantes, más relacionada con el patrón de convivencia o perfiles de riesgo que con la clara diferenciación técnico-científica expuesta en la literatura15.
No obstante, y a pesar de que esta falta de diferenciación conceptual también es informada en estudios previos3,16, nuestros resultados señalan a las enfermeras, como las que expresan más claramente los atributos propios de cada uno de estos fenómenos17,18.
Esta mayor diferenciación técnico-científica puede deberse a que la profesión dispone de una taxonomía en la que se identifican los diagnósticos de «Aislamiento social» y «Riesgo de soledad»19 o, a la perspectiva holística frecuente en sus modelos disciplinares19. Del mismo modo, las carencias en la profesión médica pueden deberse a ausencia de estas herramientas diagnósticas o, quizás, a la hegemonía del modelo biomédico en su práctica20.
Respecto a la invisibilización de los casos de aislamiento social y de soledad de adultos mayores no institucionalizados descrita en nuestros resultados, podría estar relacionada con la escasa representatividad que estos problemas tienen en la práctica médica21,22, teniendo en cuenta que es esta práctica, la médica, la que se recoge en los principales sistemas de clasificación diagnóstica.
Respecto a las consecuencias en la salud, bienestar y calidad de vida, que tan claramente ven los profesionales participantes, también coinciden con los datos aportados por la bibliografía22,23; del mismo modo que lo hacen las consecuencias del abordaje ineficaz de estos problemas, que afectan, por un lado, al estado de salud de las personas mayores —disminuyendo su bienestar y calidad de vida24— y, por otro, al uso de los recursos sociosanitarios, provocando una hiperfrecuentación del sistema de salud25.
En lo que refiere a la identificación de facilitadores o disruptores de la implementación de las intervenciones, nuestros resultados apuntan a las líneas fundamentales expuestas en la literatura26.
La ausencia de protocolos/programas específicos de detección precoz e intervención, queda confirmada por Cotterell et al.27; y las severas limitaciones logísticas están en consonancia con lo expuesto por Santos-Olmo28. Estas limitaciones terminan señalando a actores del tercer sector como principales agentes de intervención, en consonancia con Ma et al.7.
Respecto a los elementos de carácter profesional asociados a los diferentes roles, como la identificación de la intervención como una función propia de los diferentes perfiles profesionales, la existencia de formación previa, o la vigencia de modelos hegemónicos relacionales también aparecen reflejados en estudios previos6.
Para terminar, y en lo que refiere a los elementos de carácter particular, la importancia de la predisposición y la proactividad de las personas mayores hacia la intervención (señalada por los participantes de nuestro estudio) coincide con los trabajos de Courtin y Knapp29, que señalan cómo aquellos adultos mayores que presentaban mayores puntuaciones en la escala de motivación para envejescentes tenían un mejor rendimiento en los efectos de la intervención. Del mismo modo que los elementos de carácter volitivo y de los profesionales señalados por nuestros participantes —como la sobrecarga emocional de las intervenciones o la frustración por los bajos impactos— coinciden con estudios previos que los señalan como factores condicionantes en su calidad y eficacia27. Respecto al papel de la automotivación, que también aparece en nuestros resultados, es una cuestión ya expuesta por diferentes autores en términos similares a los propuestos en este trabajo30.
ConclusionesLa aparente claridad conceptual en la diferenciación entre soledad, aislamiento social y vivir solo no tiene un correlato en el discurso de los profesionales sanitarios. Estos los conceptualizan a partir de marcadores como «perfiles de riesgo» o «patrones de residencia», que no siempre se ajustan a las situaciones reales. En segundo lugar, los participantes ponen de manifiesto la frecuencia de estos fenómenos, muchas veces ocultos, y sus aún mayores consecuencias en la salud y en el (sobre)uso de recursos. Por otro lado, señalan como principal disruptor, de carácter estructural y organizativo, a la falta de programas específicos dirigidos a su identificación, la hegemonía del modelo biomédico, y la falta de tiempo y de recursos (a la luz de este modelo). Entre los elementos profesionales, destacan los facilitadores asociados al rol enfermero, que reconoce esta atención como una función propia, que pueden realizar en sus visitas domiciliarias y para la que se sienten formadas, a lo que se añade un modelo de relación más integral y cercano con el paciente. Finalmente, entre los elementos particulares encontramos disruptores como la escasa disponibilidad/proactividad de las personas mayores y la sobrecarga emocional y frustración de los profesionales; mientras que los altos niveles de motivación frente a la problemática aparecen como el mayor facilitador para las intervenciones.
Entre las limitaciones del estudio se encuentran no haber incluido otros perfiles profesionales tales como equipo de salud mental, trabajo social o gerencia. Además, es necesario reconocer que el discurso proporcionado por profesionales médicos puede estar condicionado por la menor representación de informantes con este perfil. Por último, es preciso señalar que el criterio de «motivación y compromiso con intervención», utilizado para la selección de participantes, también puede haber afectado a los resultados. No obstante, creemos que este último ha sido muy útil para alcanzar un análisis rico y profundo de los datos.
Como futuras líneas de investigación se platea la posibilidad de diseñar, a partir de metodologías participativas y enfoques de innovación social, estrategias de incorporación de intervenciones en el ámbito del aislamiento social y la soledad en la práctica habitual del personal sanitario de AP.
Responsabilidades éticasEl estudio se llevó a cabo siguiendo los principios éticos de la Declaración de Helsinki (Krleza-Jeric & Lemmens 2009), y cuenta con el permiso del comité ético para la provincia de Córdoba.
Antes de llevarse a cabo la entrevista y los grupos focales, los participantes fueron informados del trabajo, y dieron su consentimiento informado. En todo momento se garantizó el anonimato de la persona. Para ello, se han anonimizado las respuestas usando seudónimos. Los datos personales obtenidos han sido tratados de acuerdo con el Reglamento UE/2016/679, de 27 de abril de 2016, General de Protección de Datos, y la Ley Orgánica 3/2018, de 5 de diciembre, de Protección de Datos Personales y garantía de los derechos digitales.
- •
Vivir solo, en los países desarrollados, hace que la prevalencia de aislamiento social y soledad entre las personas mayores se sitúe entre el 20 y el 40%.
- •
Este aislamiento y soledad ocasionan efectos significativos en la salud, el bienestar y la calidad de vida de la población anciana.
- •
A pesar de las muchas y variadas intervenciones surgidas para atenuar la problemática, su efectividad continúa sin ser convenientemente demostrada.
- •
Los profesionales sanitarios conceptualizan el aislamiento social y la soledad a partir de etiquetas como «perfiles de riesgo» o «patrones de residencia».
- •
Todos atribuyen a los fenómenos estudiados una importancia y gravedad muy significativa, a pesar de su invisibilización, carácter sindémico, (hiper)uso de recursos y futuro incierto.
- •
La identificación de los distintos facilitadores/dificultadores estructurales, curriculares y particulares es básica para el diseño e implementación de intervenciones eficaces frente al aislamiento social y soledad de los ancianos.
El presente trabajo ha sido financiado por la Consejería de Salud y Familias de la Junta de Andalucía (AP-0079-2016) y por la Sociedad Española de Medicina Familiar y Comunitaria (semFYC), gracias a la beca «Francesc Borrell», 2018.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a los investigadores del Grupo Colaborador del estudio ASyS su participación en el trabajo de campo, así como a la Dirección de los Distritos Sanitarios Córdoba y Guadalquivir.
Rodrigo Fernández-Márquez, Caridad Dios-Guerra, Manuela Urbano-Priego, Silvia Luna-Morales, Rafaela Muñoz-Gómez, Miguel Á. Gómez-Torres, Ángeles Pastor-López, M. José Ibáñez-Fernández, M. Dolores Aguilera-López, Antonio González-Delgado, Diego Garrido-Gálvez, Trinidad Romero-Sánchez, Inmaculada Guzmán-Castilla, M. Dolores Maestre-Serrano, Mari Paz Gutiérrez-Martín, Eva Sánchez-Cañete, Yolanda Sánchez-Palomo, Manuela Rodríguez-Priego, Ana M. Pérez-Trujillo, Santiago Cruz-Velarde, Sonia Calero-Sánchez, Rocío Hidalgo-Navarro, Francisco Javier Ruiz-Moruno, M. Reyes Martínez-Guillén, Antonia Domínguez-Ramírez, M. Ángeles Ortega-Osuna, Paulina Menéndez-Sagrado, Montserrat Jabalera-Ramírez, Fernanda Casado-Salinas, Carmen M. Mirás-García y Pilar Conde-Moya.