Avaliar as vias de referenciação dos doentes com estenoses carotídeas sintomáticas que foram operados na nossa instituição; estruturar os tempos de espera desde os primeiros sintomas neurológicos à data da cirurgia; identificar os fatores responsáveis pelos atrasos e criar estratégias que permitam reduzi‐los.
Material e métodosRealizou‐se um estudo observacional retrospetivo de todos os doentes com estenoses carotídeas sintomáticas submetidas a endarterectomia carotídea na nossa instituição entre 2011‐2013. Foram identificadas as etapas essenciais no processo de referenciação dos doentes e foram colhidos dados referentes às datas do início dos sintomas, primeiro contacto médico, exames de imagem vascular, referenciação ao cirurgião, consulta de cirurgia vascular e da endarterectomia carotídea. O tempo decorrido entre o evento neurológico e a cirurgia foi calculado em dias e todos os atrasos identificados foram analisados detalhadamente.
ResultadosA mediana do tempo de espera do evento neurológico à cirurgia foi de 27,5 dias (intervalo 7‐581). Os maiores atrasos verificaram‐se entre a data em que é colocada a indicação cirúrgica e a endarterectomia carotídea (mediana 9 dias; intervalo 1‐349); na referenciação dos doentes à consulta de cirurgia vascular (mediana 6,5 dias; intervalo 0‐97) e entre o primeiro contacto médico e a realização dos exames de imagem vascular (mediana 6 dias; intervalo 1‐71). Dos 60 doentes incluídos, apenas 21,7% foram operados nos primeiros 14 dias após o evento neurológico. O atraso foi significativamente menor nos doentes admitidos de forma urgente por transferência inter/intra‐hospitalar (n=30; mediana 15 dias, intervalo 7‐163) comparativamente aos doentes admitidos eletivamente pela consulta (n=30; mediana 86 dias, intervalo 13‐581 dias) (p<0,0001).
DiscussãoApesar da evidência atual, ainda existem atrasos significativos no processo de referenciação dos doentes com estenoses carotídeas sintomáticas. Estratégias direcionadas à redução destes atrasos poderão aumentar substancialmente a proporção de doentes submetidos a endarterectomia carotídea até 14 dias após o evento neurológico inicial.
Examine the referral process of patients with symptomatic carotid stenosis submitted to carotid endarterectomy in our institution; organize and analyse wait times since the index ischemic event to carotid surgery; identify reasons for delays and create improvement strategies.
MethodsWe conducted a retrospective study of all patients with symptomatic carotid stenosis submitted to carotid endarterectomy between 2011 and 2013 in our institution. The milestones of the referral process were noted and the date of symptom onset, first medical contact, vascular imaging, referral to and evaluation by vascular surgery, and carotid endarterectomy were recorded. The length of time between each milestone was calculated and reasons for delays were analysed.
ResultsMedian time from index ischemic event to carotid endarterectomy was 27.5 days (range 7‐581). The largest wait time intervals occurred between vascular surgical assessment and carotid endarterectomy (median of 9 days; range 1‐349); between referral to vascular surgery and completion of vascular surgical assessment (median of 6.5 days; range 0‐97) and between the first medical contact and completion of vascular imaging (median of 6 days; range 1‐71). A total 60 patients were included. Only 21.7% received carotid endarterectomy within the recommended 14 days. Inpatient referral was associated with a shorter delay to carotid endarterectomy (n=30; median 15 days, range 7‐163) comparing to outpatient referral (n=30; median 86 days, range 13‐581) (p<0.0001).
DiscussionAlthough current evidence, delays in carotid endarterectomy are still meaningful. Strategies to reduce these delays are needed in order to ensure that a greater proportion of patients with symptomatic carotid disease receive carotid endarterectomy within the recommended 14 days from the index ischemic event.
Há várias décadas que a endarterectomia carotídea é realizada e é considerada o método mais eficaz na prevenção de eventos neurológicos recorrentes em doentes com estenoses carotídeas sintomáticas. O «timing» ótimo para a cirurgia é que tem sofrido mudanças ao longo da última década.
Estudos antigos recomendavam um tempo de espera de 4‐6 semanas após o evento neurológico inicial para minimizar o risco de complicações perioperatórias, nomeadamente a transformação hemorrágica e a síndroma de hiperperfusão cerebral1. Contudo, estudos posteriores demonstraram que o período em que os doentes se encontram em maior risco de sofrerem um evento neurológico recorrente é nos primeiros 7‐14 dias (com um risco de 5‐12%2), diminuindo progressivamente após este período. Dois grandes estudos clínicos randomizados, nomeadamente o North American Symptomatic Carotid Endarterectomy Trial (NASCET)3 e o European Carotid Surgery Trial (ECST)4, revelaram que o benefício preventivo da endarterectomia carotídea é máximo quando a cirurgia é realizada durante os primeiros 14 dias após o evento neurológico inicial. Consequentemente, as Guidelines europeias e americanas recomendam que a endarterectomia carotídea deve ser realizada idealmente até 14 dias após um evento neurológico em doentes com uma estenose carotídea ipsilateral de 50‐99%1,2,5,6.
Apesar destas recomendações, a maioria dos estudos subsequentes demonstra que a implementação destas Guidelines constitui um verdadeiro desafio e que a grande maioria dos doentes ainda não é tratada dentro do período recomendado1,2,5–8.
Atendendo a que o processo de referenciação destes doentes é complexo, envolvendo com frequência múltiplas especialidades e instituições diferentes, é imperioso estabelecer uma coordenação interdisciplinar e multicêntrica bem estruturada e sistematizada para se otimizar o «timing» da cirurgia carotídea; caso contrário pode resultar em atrasos substanciais até à cirurgia, minimizando o efeito benéfico da endarterectomia carotídea na prevenção de eventos neurológicos recorrentes3.
Desta forma, os objetivos deste estudo são avaliar as vias de referenciação destes doentes, estruturar os tempos de espera desde os primeiros sintomas neurológicos à data da cirurgia, identificar os fatores responsáveis por esses atrasos e criar estratégias que permitam reduzir o tempo de espera.
Material e métodosTrata‐se de um estudo observacional retrospetivo de todos os doentes com estenoses carotídeas sintomáticas que foram submetidos a endarterectomia carotídea no Serviço de Angiologia e Cirurgia Vascular do Hospital de Santa Marta, Centro Hospitalar de Lisboa Central, no período de 3 anos compreendido entre janeiro 2011 e dezembro 2013.
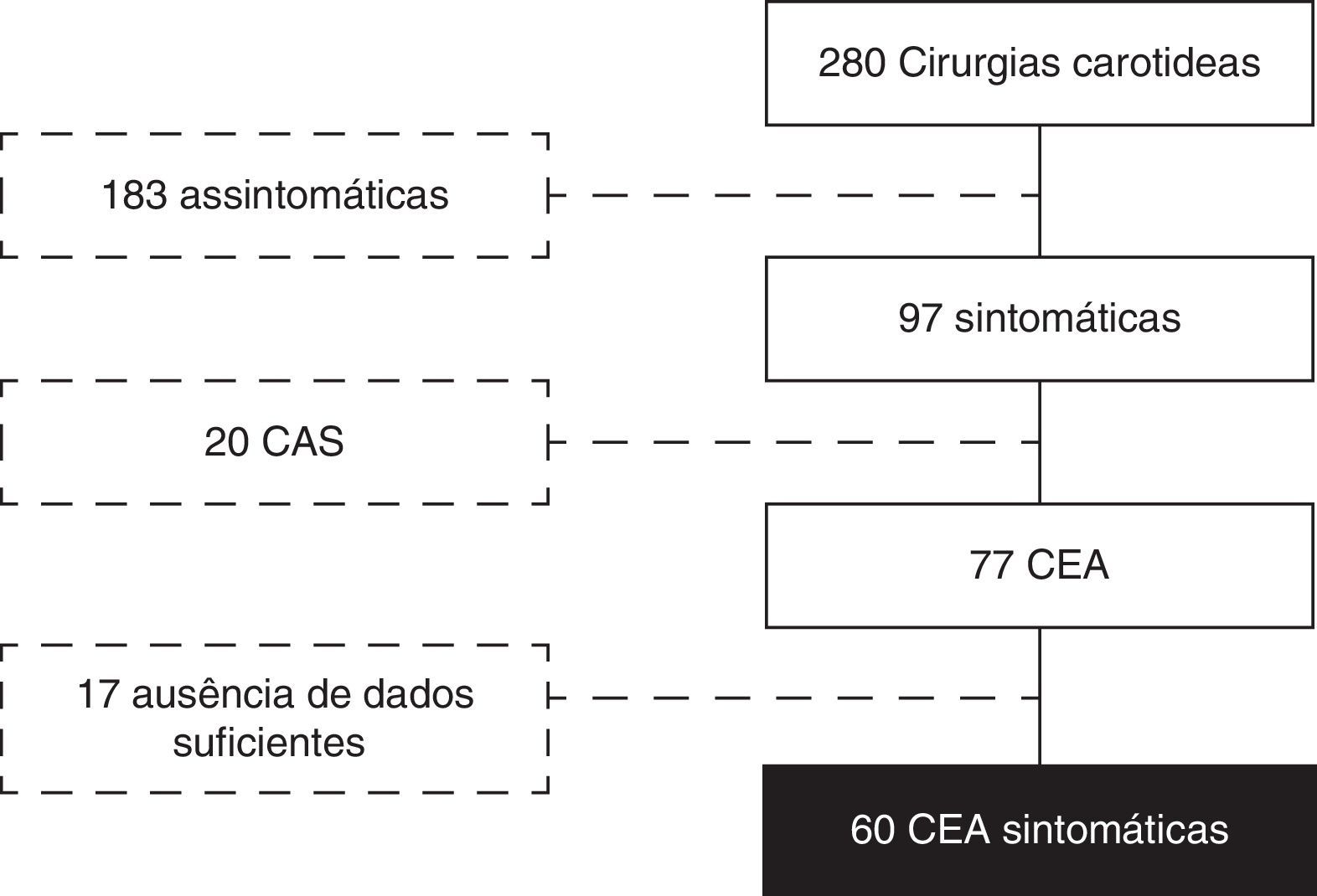
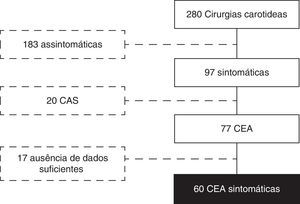
De acordo com o NASCET3, considerou‐se uma estenose carotídea como sendo sintomática em todos os doentes com um evento neurológico medicamente documentado até 120 dias antes da primeira avaliação pela cirurgia vascular. Assim sendo, foram operadas um total de 280 carótidas, das quais 97 sintomáticas. Destas, 20 foram tratadas por stenting da artéria carótida (CAS), pelo que foram excluídas do estudo. Das 77 endarterectomias carotídeas elegíveis para o estudo, apenas foram incluídas aquelas em que foi possível determinar a data exata do evento neurológico em alguma parte do processo clínico (notas de referenciação, notas de entrada, diários de consulta, diários de internamento, notas de alta), o que foi possível em 60 casos (fig. 1).
Os dados foram colhidos por consulta direta do processo clínico dos doentes. Foram colhidos dados demográficos (idade, sexo), antecedentes médicos (presença de diabetes mellitus, tabagismo ativo <5 anos, hipertensão arterial, dislipidemia, doença coronária), tipo de evento neurológico (amaurose fugaz, acidente isquémico transitório [AIT], acidente vascular cerebral [AVC], miscelânea), características imagiológicas das lesões carotídeas (grau de estenose; presença ou não de doença contralateral) e tipo de primeiro contacto médico após início dos sintomas neurológicos. Os doentes cuja apresentação clínica foi AVC foram classificados de acordo com a Escala de Rankin modificada (mRs) e dicotomizados como AVC minor (mRs 0‐2) ou AVC major (mRs ≥3). Os doentes em que houve dificuldade na categorização dos seus sintomas foram classificados como miscelânea e incluídos no estudo. O grau de severidade da estenose carotídea foi medido de acordo com os critérios NASCET (moderadamente severa de 50‐69% e severa de 70‐99%).
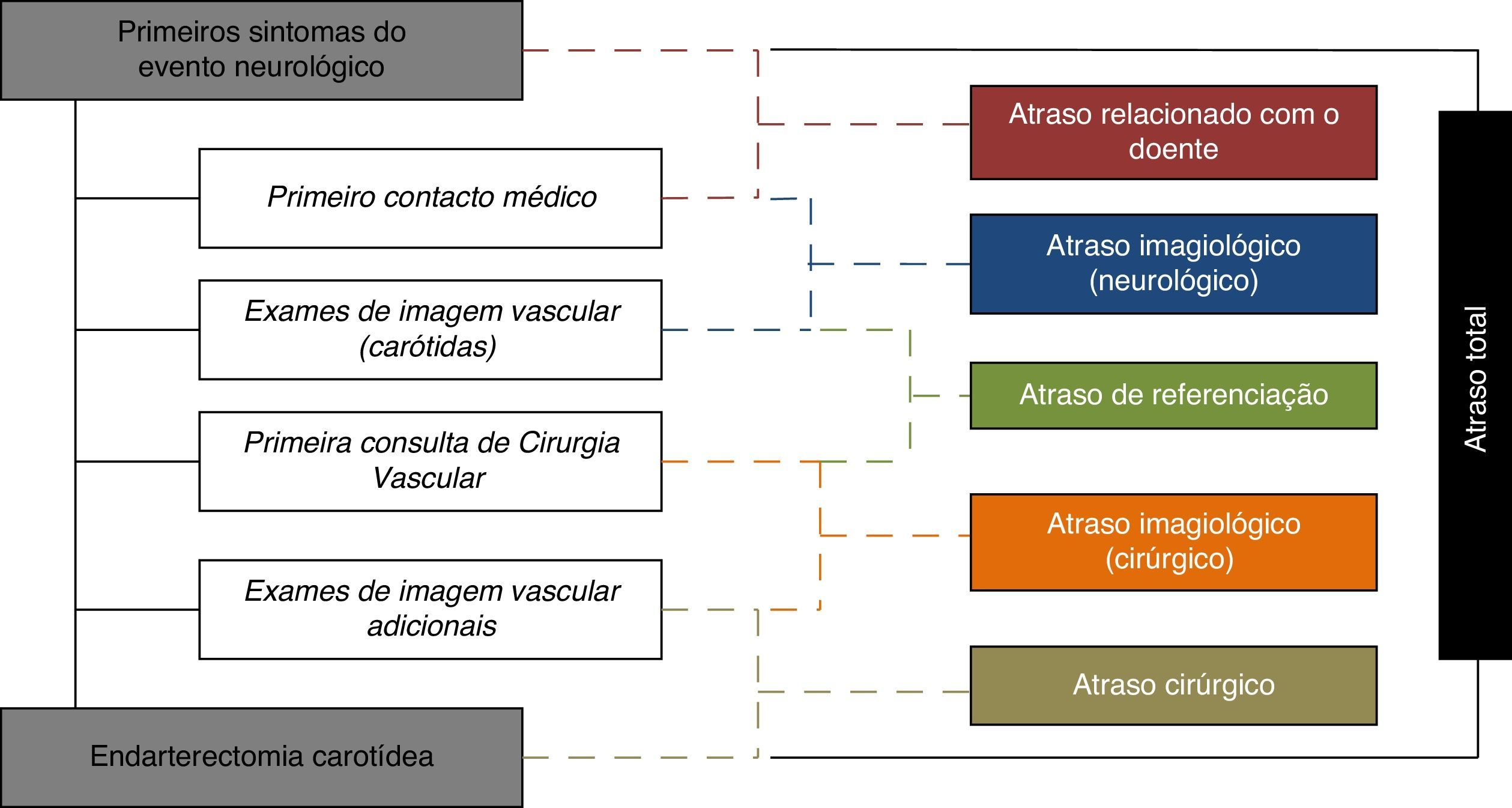
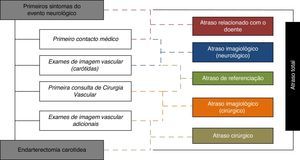
Foram identificadas as etapas essenciais no processo de referenciação dos doentes (fig. 2) e foram colhidas as seguintes datas: início dos sintomas neurológicos, primeiro contacto médico, exames de imagem vascular, consulta de cirurgia vascular e endarterectomia carotídea. O tempo decorrido entre os eventos e as várias datas foi calculado em dias e analisado em detalhe.
Foram definidos os seguintes atrasos: «atraso relacionado com o doente» – tempo decorrido entre os primeiros sintomas neurológicos e o primeiro contacto médico; «atraso de diagnóstico neurológico» – tempo decorrido entre o primeiro contacto médico e a primeira avaliação pela cirurgia vascular; «atraso de diagnóstico cirúrgico» – tempo decorrido entre a primeira avaliação pela cirurgia vascular e a endarterectomia carotídea; «atraso do evento neurológico à cirurgia» ou «atraso total» – tempo decorrido entre os primeiros sintomas do evento neurológico à endarterectomia carotídea. O «atraso de diagnóstico neurológico» pode ser subdivido em 2 subgrupos: «atraso imagiológico (neurológico)» – tempo decorrido entre o primeiro contacto médico à realização de exames de imagem das carótidas e o «atraso de referenciação» – da realização dos exames de imagem das carótidas à primeira consulta de cirurgia vascular. Por sua vez o «atraso de diagnóstico cirúrgico» também foi subdividido em 2 subgrupos: «atraso imagiológico (cirúrgico)» – da primeira consulta de cirurgia vascular à realização de exames de imagem adicionais necessários para a colocação de indicação cirúrgica; «atraso cirúrgico» – do diagnóstico imagiológico que permitiu a proposta cirúrgica à endarterectomia carotídea (fig. 2).
A comparação entre os diversos subgrupos foi realizada com o teste de «Mann‐Whitney U» para variáveis contínuas e o teste de Pearson χ2 para variáveis categóricas. Os resultados foram considerados estatisticamente significativos para valores de p<0,05. O trabalho estatístico dos dados foi realizado no SPSS®, da IBM, versão 20.0.
ResultadosDas 77 endarterectomias carotídeas elegíveis para o estudo foram incluídas 60 (em 17 não foi possível determinar a data exata do evento neurológico). A caracterização destes doentes encontra‐se na tabela 1.
Caracterização dos doentes
| N.° de doentes: n (%) | |
|---|---|
| Idade (média, DP, intervalo) | 67,4±7,3 (51‐83) |
| Sexo (masculino) | 49 (81,7) |
| Antecedentes | |
| Hábitos tabágicos | 22 (36,7) |
| Hipertensão arterial | 56 (93,3) |
| Dislipidemia | 46 (76,7) |
| Diabetes mellitus | 24 (40) |
| Apresentação clínica | |
| Amaurose fugaz | 1 (1,7) |
| AIT | 12 (20) |
| AVC minor (mRs <2) | 30 (50) |
| AVC major (mRs ≥3) | 16 (26,6) |
| Miscelânea | 1 (1,7) |
| Severidade da estenose carotídea | |
| 50‐69% | 9 (15) |
| 70‐99% | 51 (85) |
| Doença carotídea contralateral | 8 (13,3) |
| Primeiro contacto médico | |
| Centros de referenciação primários | 3 (5) |
| Centros de referenciação secundários | |
| Serviço de urgência | 53 (88,4) |
| Consulta de especialidade | 2 (3,3) |
| Centros privados | 2 (3,3) |
| Distrito de referenciação | |
| Portalegre | 1 (1,7) |
| Santarém | 2 (3,4) |
| Lisboa | 21 (35) |
| Setúbal | 20 (33,3) |
| Évora | 1 (1,7) |
| Beja | 7 (11,6) |
| Faro | 8 (13,3) |
| Tipo de referenciação | |
| Transferência (doente internado) | 30 (50) |
| Consulta externa | 30 (50) |
A maioria dos doentes era do sexo masculino (81,7%), com uma idade média de 67,4 anos e com antecedentes de hipertensão arterial (93,3%) e dislipidemia (76,7%). O evento neurológico mais comum foi o AVC (76,6%), seguido do AIT (20%). Três dos doentes com AIT apresentaram eventos neurológicos de repetição. Relativamente ao grau de incapacidade determinada pelo AVC, apenas 26,6% dos doentes apresentaram incapacidade moderadamente severa a severa (mRs ≥3). Cerca de 85% dos doentes apresentavam estenoses carotídeas severas (70‐99%) e 13,3% apresentavam doença carotídea contralateral moderadamente severa a severa, assintomática. O grau de severidade das estenoses carotídeas foi determinado apenas por eco‐Doppler carotídeo em 56,7% dos doentes e por eco‐Doppler carotídeo seguido de angiografia por tomografia computorizada [angioTC] do pescoço em 43,3%. A grande maioria dos doentes recorreu ao serviço de urgência do hospital da área de residência após o início dos primeiros sintomas neurológicos (88,4%); as áreas dos distritos de Lisboa e Setúbal foram as que referenciaram maior volume de doentes (68,3%), em proporções praticamente iguais. De salientar também 50% dos doentes foram referenciados durante o internamento inicial, tendo sido transferidos diretamente para o nosso serviço.
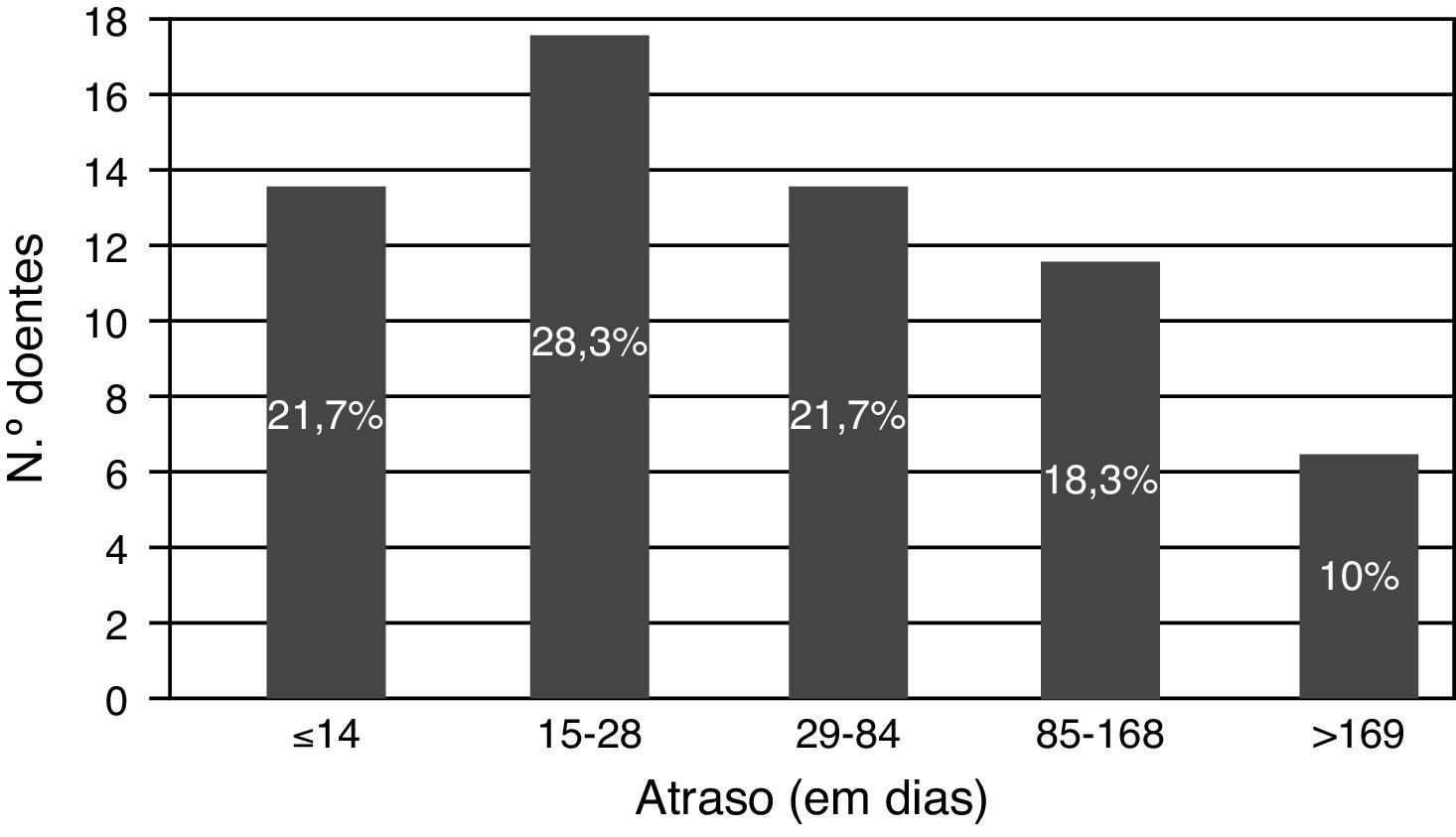
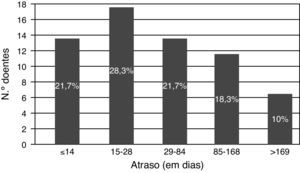
Metade dos doentes foram operados nos primeiros 28 dias após o evento neurológico, mas apenas 21,7% foram operados em menos de 14 dias (fig. 4). Destes, todos recorreram à urgência após os primeiros sintomas, todos foram referenciados a partir de unidades de AVC/serviços de neurologia por AVC, todos foram admitidos por transferência inter‐hospitalar e apenas 4 doentes foram enviados para avaliação pela cirurgia vascular apenas com um exame de imagem vascular realizado. Constatou‐se também que a maioria dos doentes que foram intervencionados após os 14 dias do evento neurológico inicial já tinha excedido o «período janela» à data da primeira consulta de cirurgia vascular (n=37, 61,6%).
A mediana do tempo de espera do evento neurológico à endarterectomia carotídea foi de 27,5 dias (intervalo 7‐581 dias). A estruturação dos atrasos encontra‐se esquematizada na figura 3.
O maior atraso verificou‐se ser o «atraso cirúrgico» – com uma mediana de 9 dias (intervalo 1‐349 dias). Depois do «atraso cirúrgico», os maiores tempos de espera consistiram no «atraso de referenciação» à consulta de cirurgia vascular (mediana 6,5 dias; intervalo 0‐97 dias) e no «atraso imagiológico neurológico» (mediana 6 dias; intervalo 1‐71 dias).
Não se verificaram diferenças estatisticamente significativas entre o tipo de evento neurológico inicial (AIT versus AVC; AVC minor versus AVC major) nem entre sexos. O distrito de referenciação (distância ao hospital) também não teve influência estatisticamente significativa sobre o atraso total.
O «atraso total» foi significativamente menor nos doentes admitidos de forma urgente por transferência inter/intra‐hospitalar (n=30; mediana 15 dias, intervalo 7‐163 dias) comparativamente aos doentes admitidos eletivamente pela consulta (n=30; mediana 86 dias, intervalo 13‐581 dias) (p<0,001). A análise das diversas etapas do atraso revela que esta diferença é devida a uma redução muito significativa no «atraso de referenciação» (mediana de 3 dias, intervalo 0‐20 dias versus 16 dias, intervalo 0‐97 dias); no «atraso imagiológico cirúrgico» (mediana de 0 dias, intervalo de 0‐75dias versus 7 dias, intervalo 0‐205 dias) e no «atraso cirúrgico» (mediana de 5,5 dias, intervalo 1‐72 dias versus 21 dias, intervalo 2‐349 dias).
Constatou‐se também que os doentes referenciados à consulta de cirurgia vascular apenas com um exame de imagem vascular (frequentemente eco‐Doppler carotídeo) comparativamente àqueles referenciados com 2 exames (2 eco‐Dopplers carotídeos ou eco‐Doppler carotídeo e angioTC dos troncos supra‐aórticos) apresentam um «atraso total» significativamente maior: mediana 49,5 dias (intervalo 8‐581 dias) versus 18 dias (intervalo 7‐131 dias), p<0,04. Este atraso deve‐se sobretudo a um aumento significativo no «atraso imagiológico cirúrgico» do grupo dos doentes referenciados apenas com um exame (mediana de 23 dias, intervalo 3‐500 dias versus 9 dias, intervalo 2‐112 dias), devido ao pedido do segundo exame (com frequência angioTC dos troncos supra‐aórticos) pelo cirurgião vascular e do tempo de espera associado para conhecimento do resultado e concretização da proposta cirúrgica, que frequentemente ocorre numa nova consulta programada após a realização do segundo exame.
Durante o tempo de espera entre o evento neurológico inicial e a cirurgia, 6 doentes (9,6%) sofreram recorrência ou progressão dos seus sintomas, nomeadamente AIT recorrentes (n=5) e novo episódio de AVC minor (n=1). A mediana do «atraso total» (do evento neurológico à endarterectomia carotídea) neste subgrupo de doentes foi de 14 dias (intervalo 11‐183 dias).
Relativamente à taxa de morbimortalidade perioperatória (até aos 30 dias) desta série de doentes, constatámos uma taxa de AVC major/morte de 1,6% (n=1, AVC major no pós‐operatório) e uma taxa de complicações minor de 11,3% (n=7), nomeadamente: hematoma cervical com necessidade de drenagem cirúrgica e revisão da hemóstase (n=4); lesão do nervo mandibular marginal (n=2) e infeção da ferida operatória com necessidade de limpeza cirúrgica (n=1).
DiscussãoAtendendo ao elevado risco de recorrência de AIT/AVC em doentes com estenoses carotídeas sintomáticas nos primeiros 14 dias após o evento inicial, as Guidelines atuais recomendam a concretização da endarterectomia carotídea dentro desse «período janela» pois está associado a um benefício máximo na prevenção de eventos neurológicos recorrentes1,2,5,6. Contudo, a implementação destas Guidelines na prática clínica tem‐se revelado uma meta difícil de atingir. Nos últimos anos, vários centros de referenciação terciária de cirurgia vascular têm reportado reduções significativas nos tempos de espera para a cirurgia carotídea, mas a grande maioria dos doentes ainda não é tratada dentro do período recomendado de 14 dias após o evento neurológico inicial1,2,5–8.
Este estudo é pioneiro em Portugal e complementa trabalhos semelhantes de outros autores internacionais ao estruturar os atrasos da cirurgia carotídea e ao procurar identificar as razões para esses atrasos, numa perspetiva de permitir o desenvolvimento de estratégias de melhoria.
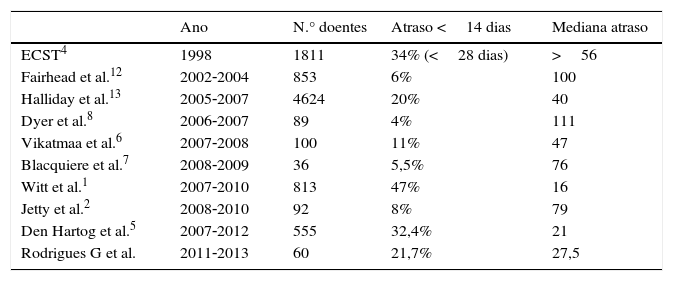
Neste centro de referenciação terciário apenas 21,7% dos doentes foram operados ≤14 dias do evento neurológico inicial e a mediana do tempo de espera total (do evento neurológico inicial à endarterectomia carotídea) foi de 27,5 dias. Estes resultados são concordantes com os de outras séries previamente publicadas (tabela 2).
Revisão dos principais estudos que avaliaram os atrasos na cirurgia carotídea de doentes sintomáticos posteriormente ao ano 2000
| Ano | N.° doentes | Atraso <14 dias | Mediana atraso | |
|---|---|---|---|---|
| ECST4 | 1998 | 1811 | 34% (<28 dias) | >56 |
| Fairhead et al.12 | 2002‐2004 | 853 | 6% | 100 |
| Halliday et al.13 | 2005‐2007 | 4624 | 20% | 40 |
| Dyer et al.8 | 2006‐2007 | 89 | 4% | 111 |
| Vikatmaa et al.6 | 2007‐2008 | 100 | 11% | 47 |
| Blacquiere et al.7 | 2008‐2009 | 36 | 5,5% | 76 |
| Witt et al.1 | 2007‐2010 | 813 | 47% | 16 |
| Jetty et al.2 | 2008‐2010 | 92 | 8% | 79 |
| Den Hartog et al.5 | 2007‐2012 | 555 | 32,4% | 21 |
| Rodrigues G et al. | 2011‐2013 | 60 | 21,7% | 27,5 |
Tendo em conta que a maioria dos doentes já tinha excedido o «período janela» à data da primeira consulta de cirurgia vascular e que o neurologista/internista é o responsável pela investigação e diagnóstico inicial do doente e é quem toma a decisão de referenciar o doente quando considera que a endarterectomia carotídea está potencialmente indicada, os atrasos verificados nas etapas de referenciação que precedem a avaliação pela cirurgia vascular parecem assumir grande relevância no atraso total dos doentes.
De igual forma, os nossos resultados são sugestivos de que os doentes admitidos ainda durante o seu internamento inicial são tratados com maior frequência nos primeiros 14 dias do evento neurológico inicial, o que realça a importância do método de referenciação na determinação do atraso total dos doentes: referenciação direta (idealmente por telefone à urgência de cirurgia vascular) versus referenciação indireta (pelo pedido de uma consulta externa programada).
De facto, os nossos resultados revelam que apesar do maior período de atraso ter sido entre a proposta cirúrgica e a endarterectomia carotídea («atraso cirúrgico»), atrasos significativos ocorreram previamente à avaliação pela cirurgia vascular, nomeadamente entre o 1.° contacto médico e a realização dos exames de imagem vascular («atraso imagiológico neurológico») e na referenciação dos doentes à primeira consulta de cirurgia vascular («atraso de referenciação»).
Na literatura encontram‐se publicados vários estudos que apresentaram resultados semelhantes aos nossos6,9,10. Gladstone et al. examinaram os tempos de espera na cirurgia carotídea de 105 doentes com estenoses sintomáticas e reportaram uma mediana de 30 dias no atraso do evento neurológico inicial à cirurgia, com 36,2% dos doentes a serem operados dentro das 2 semanas do evento inicial9. Mais recentemente Vikatmaa et al. levaram a cabo um estudo com cem doentes consecutivos em que a mediana do atraso do evento neurológico inicial à endarterectomia foi de 47 dias e apenas 11% dos doentes foram intervencionados <14 dias do evento neurológico inicial6. Similarmente ao nosso estudo, também constataram que o maior atraso foi o atraso cirúrgico (mediana de 25dias) e que o atraso total foi significativamente menor nos doentes internados (mediana de 31 dias) comparativamente aos doentes admitidos eletivamente (mediana de 69 dias). Resultados semelhantes já tinham também sido publicados por Khashram et al., em que os doentes internados apresentavam maior probabilidade de serem operados nas 2 primeiras semanas do evento neurológico inicial (com um mediana de 32 dias para os doentes internados versus 83 dias para os doentes admitidos eletivamente)10.
Neste estudo apenas uma minoria dos doentes apresentava devidamente documentadas as razões dos atrasos no seu processo clínico. O «atraso cirúrgico» foi multifatorial e apenas foi possível ser determinado em 11 doentes (17,7%): presença de comorbilidades com necessidade de investigação diagnóstica e pré‐operatória adicional, nomeadamente de cardiopatia isquémica sintomática (n=2); desmarcação das consultas de cirurgia vascular (n=3); não comparência dos doentes às consultas de cirurgia vascular (n=4); falta de tempo operatório (n=1); e ausência de vagas no serviço (n=1). Nos doentes em que foi possível apurar as razões para o «atraso imagiológico neurológico», a razão mais frequente foi a realização dos exames de imagem vascular em regime de ambulatório, atrasando o diagnóstico definitivo pois o conhecimento do resultado do exame dependia de uma nova consulta programada. O «atraso de referenciação», por sua vez, não foi possível ser determinado pela consulta do processo dos doentes, mas hipoteticamente pode ser devido a 3 razões: atraso de referenciação ao centro cirúrgico (por razões atribuíveis ao centro de origem), atraso de triagem/marcação da consulta pelo centro cirúrgico (atribuíveis ao centro cirúrgico) ou atraso por não comparência dos doentes à primeira consulta de cirurgia vascular (atribuíveis ao doente).
Como a maioria dos doentes ainda são tratados após os 14 dias do evento neurológico inicial e como o processo de referenciação destes doentes é um processo complexo, multidisciplinar e frequentemente multicêntrico, o desenvolvimento de estratégias que acelerem este processo e reduzam os múltiplos atrasos a que os doentes estão sujeitos (permitindo assim prevenir mais eventos neurológicos recorrentes) assume um papel de relevo.
Estudos recentes têm avaliado o impacto da implementação de algumas estratégias na redução dos atrasos na cirurgia carotídea1,5,11. Den Hartog et al. avaliaram o atraso do evento neurológico à cirurgia carotídea em todos os doentes com estenoses carotídeas sintomáticas tratadas durante um período de 6 anos (total de 555 doentes), durante o qual introduziram medidas de melhoria na prestação dos cuidados intra‐hospitalares destes doentes, nomeadamente: promoção da referenciação direta dos doentes por telefone ou fax; primeira avaliação pela cirurgia vascular obrigatoriamente nas primeiras 48 horas após a referenciação; e maior flexibilidade no agendamento destes doentes no plano operatório5. Com a introdução destas medidas os autores reportaram uma redução significativa no atraso do evento neurológico inicial à cirurgia, passando de uma mediana de 53 dias em 2007 (antes da implementação das medidas em 2010) para uma mediana de 21 dias em 2012 (após implementação das medidas em 2010). Num outro estudo, Stiehm et al. analisaram os atrasos na cirurgia carotídea de 403 doentes antes e após a introdução de um protocolo de «fast track» para a realização da endarterectomia carotídea de forma emergente11. Constataram que a mediana de tempo do atraso do evento neurológico inicial à endarterectomia carotídea diminuiu de 17 para 12 dias e que a percentagem de doentes tratados nas primeiras 2 semanas do evento inicial aumentou significativamente de 41 para 57%. Os autores concluíram que um protocolo de «fast‐track» é uma estratégia ainda pouco usada, mas capaz de reduzir significativamente os tempos de espera para a cirurgia carotídea. Uma iniciativa nacional na Dinamarca, publicada recentemente por Witt et al., com um total de 813 doentes, concluiu também que a implementação de um limite máximo de tempo para a realização do eco‐Doppler carotídeo (no máximo 4 dias após admissão), bem como para a realização da endarterectomia carotídea (no máximo 48 horas após colocação da indicação cirúrgica), resultou numa redução significativa do tempo de espera do evento neurológico inicial à cirurgia (de uma mediana de 31 para 16 dias) e num aumento significativo da percentagem de doentes intervencionados dentro do período de 2 semanas após o evento inicial, de 13 para 47%1.
De uma maneira geral, estes estudos mostram que mesmo pequenas mudanças/iniciativas em uma ou várias etapas do processo de referenciação destes doentes resultam na redução significativa do atraso desde o evento neurológico inicial até à cirurgia. Desta forma e tendo em conta os nossos resultados, devem‐se procurar criar estratégias que visem reduzir significativamente os maiores períodos de atraso verificados na nossa instituição, nomeadamente o «atraso cirúrgico», o «atraso imagiológico neurológico» e o «atraso de referenciação».
Tendo em conta que o «atraso imagiológico neurológico» e o «atraso de referenciação» são etapas que estão sob a responsabilidade de outras especialidades (nomeadamente a neurologia ou a medicina interna) e que com frequência decorrem em outras instituições de saúde, as estratégias de redução dos atrasos na nossa instituição devem de ser multidisciplinares e multicêntricas, devendo‐se promover ações de formação nos centros que normalmente referenciam os doentes a todos os profissionais de saúde potencialmente envolvidos no processo.
Sugestões de estratégias para diminuir o «atraso imagiológico neurológico» são implementar um limite máximo para a realização do eco‐Doppler carotídeo e estender até ao pescoço um dos TC‐CE que frequentemente é realizado ao fim de 24‐48‐72 horas para reavaliação do evento neurológico inicial. Desta forma o doente já seria referenciado com 2 exames de imagem vascular, o que de acordo com os resultados do nosso estudo diminui significativamente o atraso total dos doentes.
Por sua vez, o «atraso de referenciação» pode ser reduzido substancialmente educando e incentivando os profissionais de saúde a realizarem a referenciação dos doentes de forma direta (por telefone ou fax à urgência de cirurgia vascular) em detrimento da referenciação indireta à consulta externa. Na nossa instituição todos os pedidos de primeiras consultas por patologia carotídea são triados como muito prioritários, de acordo com os graus de prioridade clínica estipulados pelo Ministério da Saúde no regulamento do programa «Consulta a Tempo e Horas» (Sistema Integrado de Referenciação e de Gestão do Acesso à Primeira Consulta de Especialidade Hospitalar nas Instituições do Serviço Nacional de Saúde)14. Este regulamento estipula a realização das primeiras consultas triadas como muito prioritárias no prazo máximo de 30 dias. Mesmo respeitando esse prazo, como é o caso no nosso centro (que apresentou uma média de 19 dias de tempo máximo de resposta às primeiras consultas muito prioritárias no período de 2011‐2013), os nossos resultados mostram que a maioria dos doentes sintomáticos referenciados desta forma já tinha ultrapassado o «período janela» aquando da primeira consulta de cirurgia vascular. Assim sendo, no caso específico das carótidas sintomáticas (em que o benefício máximo da CEA se verifica até aos 14 dias após o evento neurológico inicial), a referenciação indireta à consulta externa não se revela suficiente ou apropriada para cumprir esse «timing», mesmo nos centros que cumpram os prazos estipulados pelo Ministério da Saúde, devendo‐se procurar incentivar a referenciação direta (por telefone ou fax à urgência de cirurgia vascular) que neste estudo mostrou eliminar os atrasos associados à realização/autorização do pedido de consulta pelo hospital de origem e ao processo de triagem/agendamento da consulta pelo hospital prestador do serviço. Adicionalmente, a referenciação direta acaba também por abreviar significativamente o atraso imagiológico, pois muitas vezes são dadas indicações pelo telefone para a realização de exames adicionais antes da avaliação presencial em consulta de cirurgia vascular e permite uma redução significativa no «atraso cirúrgico» ao admitirem‐se os doentes de forma mais célere por transferência inter/intra‐hospitalar com toda a investigação pré‐operatória realizada.
Por fim, neste estudo o maior atraso desde o evento neurológico inicial até à endarterectomia carotídea foi o «atraso cirúrgico» (similarmente à maioria dos estudos prévios). Para reduzir este atraso a endarterectomia carotídea deve passar a ser classificada como um procedimento semiemergente; devem ser criadas estratégias de flexibilização dos planos operatórios; deve ser estipulado um tempo limite para a avaliação dos doentes pela cirurgia vascular (idealmente no próprio dia da referenciação) e para a concretização da endarterectomia carotídea (idealmente até 48 horas após a colocação da indicação cirúrgica).
Este estudo apresenta várias limitações. Primeiro de tudo é um estudo retrospetivo, com uma amostra pequena de um único centro de referenciação terciário de angiologia e cirurgia vascular, pelo que pode não refletir a realidade de outras instituições, limitando a generalização dos resultados. Pode também existir um erro de amostragem já que: 1) a definição de estenose carotídea sintomática não é consensual e dado termos incluído todos os doentes com estenoses carotídeas que sofreram um evento neurológico nos 120 dias que antecederam a primeira avaliação pela cirurgia vascular podemos ter incluído doentes que podem ser considerados assintomáticos em outras instituições; 2) apenas foram considerados os doentes que foram submetidos a endarterectomia carotídea, não se tendo contemplado os doentes que podem ter apresentado um evento neurológico, mas que não foram corretamente referenciados ou que, apesar de referenciados, nunca chegaram a receber cirurgia; 3) a nossa amostra de doentes não contempla os casos intervencionados por CAS quer no nosso serviço quer pela radiologia de intervenção. Por fim, apenas uma minoria dos doentes apresentava devidamente documentadas as razões dos atrasos para a endarterectomia carotídea; podem existir outras razões que não estão devidamente documentadas e que podem ser mais comuns.
Esperamos que este estudo incentive a sua reprodução noutros centros de referenciação terciária do país de forma a conseguirmos criar estratégias de melhoria a nível nacional que permitam mudar o paradigma que são os atrasos na cirurgia carotídea em doentes com estenoses carotídeas sintomáticas e prevenir um maior número de eventos neurológicos recorrentes, uma das principais causas de incapacidade na população portuguesa.
ConclusãoEste estudo sugere algumas estratégias de mudança/aprimoramento do atual processo de referenciação dos doentes com estenoses carotídeas sintomáticas de forma a reduzir os atrasos verificados no acesso à endarterectomia carotídea e assegurar que uma maior percentagem de doentes receba o tratamento apropriado dentro do período de tempo recomendado de até 14 dias após o evento neurológico inicial.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.