A doença venosa crónica dos membros inferiores é uma patologia médica muito prevalente a nível global, sendo o refluxo da veia grande safena (VGS) a forma mais frequente de insuficiência. Acarreta um peso individual ao causar uma diminuição na qualidade de vida do doente e a nível social ao causar uma sobrecarga não desprezível nos orçamentos de saúde. Tradicionalmente a laqueação da junção safeno‐femoral associada ao stripping da VGS foi a técnica gold standard no tratamento de varizes. No entanto, nos últimos anos, as técnicas minimamente invasivas têm ganho terreno sendo já consideradas alternativas seguras e eficazes ao método de stripping, mais tradicional.
Foi feita uma pesquisa de artigos comparativos das várias técnicas no «Journal of Vascular Surgery», «European Journal of Vascular and Endovascular Surgery», «Phlebology: The Journal of Venous Disease», «Cochrane» e «PubMed».
A revisão das técnicas foi feita com base num total de 12 artigos (estudos prospetivos, ensaios clínicos aleatorizados e não aleatorizados, estudos de coorte) com períodos de follow‐up compreendidos entre as 16 semanas e os 5 anos.
A curto e médio prazo as novas técnicas apresentam várias vantagens em relação ao stripping da VGS: menos dor, menor período de convalescença, melhores scores de qualidade de vida e maior satisfação do doente. No entanto, não foi possível afirmar uma superioridade das mesmas em relação ao método tradicional a longo prazo. São necessários mais estudos, com períodos de follow‐up mais prolongados, com particular valor dos ensaios clínicos aleatorizados.
Chronic venous disease of the lower limbs is a very common medical condition globally, with the reflux of the great saphenous vein being the most frequent form of insufficiency. It causes an individual burden, by leading to deterioration of quality of life of the patient, and a social burden on the budgets of health systems. Traditionally, high ligation of the saphenofemoral junction associated with stripping of the great saphenous vein was considered the goldstandard technique in the treatment of varicosities. However, in the last few years, the minimal invasive methods have been accepted as safe and efficient alternatives to the classic approach.
Several comparative articles were searched in “Journal of Vascular Surgery”, “European Journal of Vascular and Endovascular Surgery”, “Phlebology: The Journal of Venous Disease”, “Cochrane” and “PubMed”.
Review of the techniques was based on a total of 12 articles (prospective studies, randomized and nonrandomized clinical trials, coorte studies) with follow‐up periods ranging from 16 weeks to 5 years.
In a short and medium term, the new techniques present with several advantages over stripping: less pain, shorter period of convalescence, better quality of life scores and greater patient satisfaction. However, it was not possible to assert a superiority of these methods over the traditional approach in a long term. More studies are needed, with longer follow‐up periods, particularly randomized controlled trials.
A doença venosa dos membros inferiores é uma condição médica muito comum com uma prevalência global de 20‐60%1. O refluxo na veia grande safena (VGS) é a forma mais frequente de insuficiência e a mais comum, responsável pelo surgimento de veias varicosas nos membros inferiores.
A presença de varizes é responsável em grande parte dos doentes por um prejuízo da sua qualidade de vida, que pode ser avaliada com recurso a vários questionários específicos ou não para a patologia: Chronic Venous Insufficiency Questionnaire (CIVIQ – específico) e Medical Outcome Study Short Form 36 (SF‐36 – não específico).
É de salientar o importante peso que esta patologia tem em termos sociais ao condicionar situações de absentismo laboral e ao corresponder a uma porção valorizável nos orçamentos de saúde de vários países2.
A gravidade da doença venosa crónica pode também ser avaliada: Aberdeen Varicose Vein Sympton Severity Score (AVVSS), Varicose Venous Clinical Severity Score (VVCSS) ou Venous Segmental Disease Score (VSDS).
Existem alguns fatores sugeridos como sendo de risco para o desenvolvimento de varizes como o género feminino, idade avançada, história familiar, múltiplas gravidezes, obesidade, hábitos dietéticos o ortostatismo prolongado3,4.
Uma proporção dos pacientes afetados acaba por desenvolver complicações importantes: edema, trombose venosa superficial (TVS) ou profunda (TVP), alterações cutâneas tróficas como dermite pigmentar, lipodermatoesclerose, atrofia branca ou úlceras3,5.
Várias teorias têm surgido no que toca à etiologia do progressivo enfraquecimento da parede venosa, desde a incompetência valvular até distúrbios celulares musculares e da organização da matriz extracelular4. No entanto, a sua etiologia não é ainda totalmente compreendida.
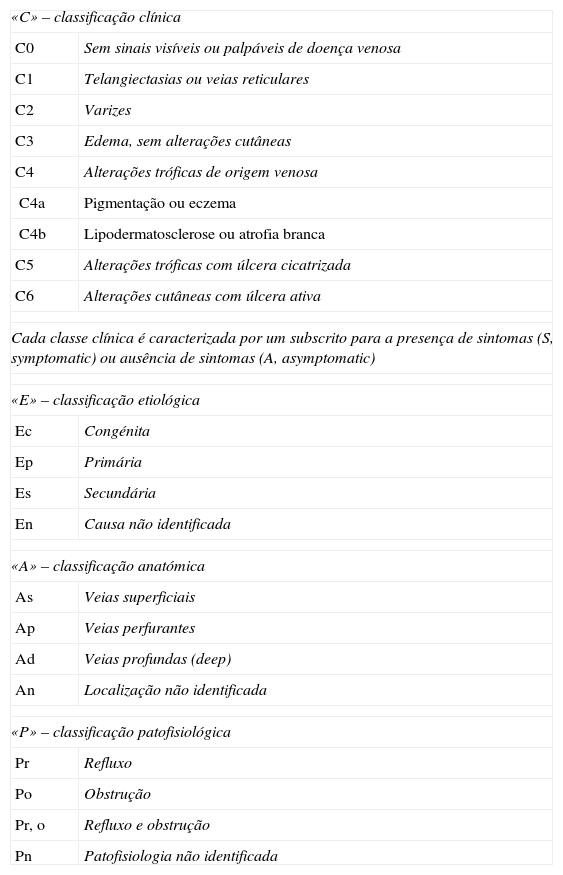
Em 1995, Porter e Moneta estabeleceram a classificação descritiva da doença venosa crónica, considerando os seus sinais clínicos (C), etiologia (E), distribuição anatómica (A) e alterações patológicas associadas (P) – CEAP – tabela 1.
Classificação CEAP básica
| «C» – classificação clínica | |
| C0 | Sem sinais visíveis ou palpáveis de doença venosa |
| C1 | Telangiectasias ou veias reticulares |
| C2 | Varizes |
| C3 | Edema, sem alterações cutâneas |
| C4 | Alterações tróficas de origem venosa |
| C4a | Pigmentação ou eczema |
| C4b | Lipodermatosclerose ou atrofia branca |
| C5 | Alterações tróficas com úlcera cicatrizada |
| C6 | Alterações cutâneas com úlcera ativa |
| Cada classe clínica é caracterizada por um subscrito para a presença de sintomas (S, symptomatic) ou ausência de sintomas (A, asymptomatic) | |
| «E» – classificação etiológica | |
| Ec | Congénita |
| Ep | Primária |
| Es | Secundária |
| En | Causa não identificada |
| «A» – classificação anatómica | |
| As | Veias superficiais |
| Ap | Veias perfurantes |
| Ad | Veias profundas (deep) |
| An | Localização não identificada |
| «P» – classificação patofisiológica | |
| Pr | Refluxo |
| Po | Obstrução |
| Pr, o | Refluxo e obstrução |
| Pn | Patofisiologia não identificada |
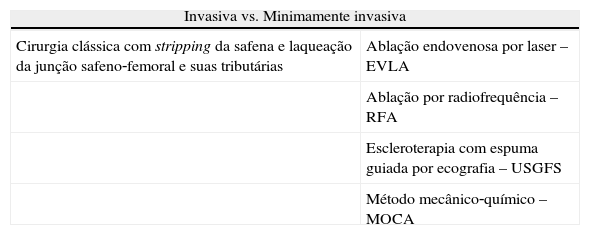
O tratamento cirúrgico das varizes inclui a técnica clássica de laqueação da junção safeno‐femoral (JSF) e stripping da VGS, associada ou não a flebectomia complementar. Até há poucos anos este era o tratamento mais amplamente usado pelos cirurgiões vasculares em todo o mundo, sendo ainda hoje considerada por muitos a técnica cirúrgica gold standard no tratamento de varizes6,7.
No entanto, nos últimos anos, novos métodos menos invasivos têm surgido, nomeadamente a ablação endovenosa por laser (Endovenous Laser Ablation – EVLA), a ablação por radiofrequência (Radiofrequency Ablation – RFA), a escleroterapia com espuma guiada por ecografia (Ultrasound Guided Foam Sclerotherapy – USGFS) e o método mecânico‐químico (Mechanicochemical Ablation – MOCA). Técnicas que têm sido reivindicadas como tão eficazes quanto o stripping e, ao longo da última década, têm substituído gradualmente o método tradicional7.
Os métodos minimamente invasivos diferem da técnica da cirurgia aberta por 2 principais motivos: (1) ausência de laqueação da JSF, o que elimina a necessidade de incisão na virilha; (2) na forma de remoção da VGS e suas tributárias incompetentes que em vez de excisadas são destruídas in situ8 – tabela 2.
Métodos de cirurgia
| Invasiva vs. Minimamente invasiva | |
| Cirurgia clássica com stripping da safena e laqueação da junção safeno‐femoral e suas tributárias | Ablação endovenosa por laser – EVLA |
| Ablação por radiofrequência – RFA | |
| Escleroterapia com espuma guiada por ecografia – USGFS | |
| Método mecânico‐químico – MOCA | |
As técnicas de ablação eliminam o refluxo na veia tratada ao causar destruição e fibrose. Este tipo de ablação difere da ablação cirúrgica que remove a veia tratada, mas produz o mesmo resultado em termos patofisiológicos8.
Alguns países desenvolveram já novas guidelines no tratamento de varizes, onde estes novos tratamentos são contemplados. O National Institute for Health and Care Excellence (NICE – Reino Unido) recomenda formalmente que a cirurgia aberta seja apenas oferecida como último recurso a pacientes que não são candidatos a tratamentos minimamente invasivos9.
Numerosos estudos têm comparado as várias técnicas atualmente disponíveis com o objetivo de mostrar paridade ou superioridade dos novos métodos minimamente invasivos, associadas a uma menor morbilidade.
Técnicas cirúrgicasStripping da veia grande safenaO principal objetivo desta cirurgia é a exérese da VGS e dos trajetos varicosos a ela associados. É realizada uma incisão na virilha, ao nível da JSF. É feita a laqueação da JSF, laqueação alta da VGS e de todas as suas tributárias. No lúmen da VGS é um introduzido um stripper, que é conduzido até uma extensão variável dependendo do nível até ao qual se prolonga a insuficiência venosa – stripping curto vs. stripping longo. No ponto inferior da insuficiência venosa é feita uma pequena incisão por onde se faz tração cefalo‐caudal do stripper e exérese da VGS por invaginação. De modo a minimizar o tamanho da incisão distal é colocado na extremidade do stripper um fio de seda que permite a sua remoção pela incisão na virilha. Ao stripper podem ser adicionadas cabeças de tamanho variável de acordo com o diâmetro da VGS a excisar.
O procedimento descrito é o mais utilizado, existindo outros cuja descrição não é útil no âmbito do trabalho.
Técnicas minimamente invasivasOs procedimentos minimamente invasivos são normalmente realizados por punção da veia que é identificada, no período perioperatório, por eco‐Doppler8.
Têm em comum o facto de ser utilizado um cateter ou fibra que é inserido no lúmen da VGS.
Ablação endovenosa por laserO procedimento de ablação por laser envolve a colocação de uma fibra ótica na veia afetada, no sentido ascendente, através de uma pequena punção na mesma. Esta fibra é de seguida avançada pela veia e posicionada com o auxílio de ecografia, sendo posteriormente retirada no sentido cefalo‐caudal10.
Um gerador de laser emite uma luz monocromática que é transmitida até à ponta da fibra. Esta energia luminosa é convertida em energia térmica que causa a destruição do lúmen por retração progressiva dos tecidos da parede venosa8.
Existem variações tanto no tipo de fibras utilizadas, que diferem entre si no tipo e no comprimento de onda de luz emitida, como nos regimes de tratamento que podem variar na energia aplicada por unidade de superfície (J/cm), duração dos pulsos de energia e aplicação contínua ou descontínua da energia sobre a veia8,11.
Existem fibras díodo e YAG, sendo a sua extremidade nua (bare fibers) ou coberta8,12.
Em relação ao comprimento de onda da luz emitida, este pode variar entre 810‐1.470nm12,10.
Este procedimento exige a utilização de anestesia tumescente que é injetada no espaço perivenoso, com o auxílio de imagem ecográfica. O objetivo da utilização da anestesia tumescente é criar um isolador térmico em volta da veia a ser tratada além da analgesia perioperatória13. Os volumes utilizados podem variar, mas normalmente encontram‐se entre os 75‐100ml por cada 10cm de veia a tratar13.
É um procedimento que pode ser realizado numa única sessão, mesmo que ambos os membros necessitem de ser intervencionados14.
Ablação por radiofrequênciaA técnica de RFA usa as propriedades térmicas de uma corrente elétrica produzida por um gerador8.
Tal é conseguido através de um cateter endovenoso, com uma potência entre 2‐4W, que é utilizado para gerar temperaturas compreendidas entre os 85‐120∘C13.
Uma vez que o procedimento de ablação depende do contacto direto entre o cateter e a parede da veia a tratar, é essencial que a veia esteja drenada durante o processo. Para tal, utiliza‐se a posição de Trendelenberg, associada à compressão externa e à anestesia tumescente.
Os cateteres utilizados possuem um mecanismo de feedback intrínseco que, ao avaliar a impedância da parede da veia, ajusta o fornecimento de energia permitindo a manutenção da temperatura da fibra13.
O atual líder de mercado, no que toca aos dispositivos de radiofrequência disponíveis é o VNUS®Medical Technologies Inc. O cateter VNUS ClosurePlusTM (cateter bipolar) está disponível há pouco mais de uma década e requer uma técnica de retirada contínua da veia. Em 2006, a VNUS lançou o cateter ClosureFastTM que permite uma ablação da veia por segmentos de 7cm, eliminando assim a técnica da retirada contínua. A ablação por segmentos apresenta como vantagens uma maior consistência no tratamento da veia e a diminuição do tempo necessário à realização do procedimento. A Olympus Medical Systems apresenta um sistema alternativo de RFA, o Olympus Celon RFITTTM, que utiliza a técnica da retirada contínua, com uma velocidade de cerca de 1cm/s13.
Tal como na técnica de ablação por laser, é necessária a administração de anestesia tumescente8.
A destruição da veia ocorre, também, por retração progressiva dos tecidos da parede venosa8. Estudos histológicos mostram, no entanto, algumas diferenças entre veias tratadas com laser e veias tratadas por radiofrequência. Aquelas tratadas por radiofrequência apresentam uma destruição e desintegração homogéneas das camadas íntima e média da parede venosa, enquanto naquelas tratadas com laser são visíveis perfurações da veia e ablação dos tecidos perivenosos15.
Escleroterapia com espuma guiada por ecografiaEste método é caracterizado pela utilização de um esclerosante, que é introduzido na veia a tratar, em forma de espuma. A espuma é conseguida ao misturar, de forma forçada, o esclerosante líquido com ar, oxigénio ou dióxido de carbono8,16.
A consistência em espuma permite a deslocação da coluna de sangue, aumentando assim a área da superfície de contacto efetiva entre o esclerosante e o endotélio16.
O contacto direto do esclerosante com o endotélio venoso inicia um processo de lesão contígua da parede venosa. Ocorre a formação de um trombo mural aderente e a esclerose que se segue transforma a veia tratada num «cordão fibroso»16.
A espuma deve ser preparada imediatamente antes do seu uso. A sua disseminação no lúmen venoso é controlada por ecografia8.
Existem 2 agentes esclerosantes geralmente usados na prática clínica: o sulfato de sódio tetradecil e o polidocanol, sendo este último o agente mais comummente usado a nível europeu17. O polidocanol exerce a sua ação esclerosante ao causar dano celular, sendo a extensão do dano dose dependente17.
Tanto a eficácia como a tolerabilidade ao polidocanol em espuma dependem da concentração (0,5, 1, 2 e 3%) e do volume utilizados18.
Este procedimento pode apresentar como limitação a impossibilidade de tratar ambos os membros inferiores, se tal for necessário. Tal prende‐se com a quantidade de esclerosante normalmente exigido.
Método mecânico‐químicoNesta técnica são combinadas a lesão da íntima e vasospasmo causados pelo método mecânico e a ação esclerosante do componente químico, líquido.
O componente mecânico consiste num cateter com a extremidade angulada em rotação (3.500rpm). O esclerosante usado pode ser tanto o polidocanol como o sulfato de sódio tetradecil. O cateter é retirado a uma velocidade de aproximadamente 1‐2mm por segundo19,20.
A lesão mecânica permite a penetração do esclerosante de forma mais eficaz. O procedimento é guiado por ecografia e sem necessidade de anestesia tumescente20,21.
ObjetivosRevisão bibliográfica das diferentes técnicas.
Comparação de cada um dos métodos minimamente invasivos vs. stripping: (1) Invasibilidade, (2) Complicações perioperatórias, (3) Período pós‐operatório, (4) Resultados a longo prazo.
MétodosPara a comparação dos vários procedimentos foram pesquisados artigos sobre as diferentes técnicas cirúrgicas atualmente disponíveis para o tratamento de varizes. A pesquisa foi feita através do «Journal of Vascular Surgery», «European Journal of Vascular and Endovascular Surgery», «Phlebology: The Journal of Venous Disease», «Cochrane» e «PubMed».
Foram incluídos ensaios clínicos aleatorizados e não aleatorizados, estudos de coorte prospetivos e retrospetivos que incluíssem indivíduos com varizes primárias tratadas com stripping, EVLA, RFA, USGFS ou pelo MOCA. Foram incluídos todos os artigos independentemente do outcome avaliado, do tamanho da amostra ou do período de follow‐up.
Foram excluídos os estudos que avaliavam apenas uma técnica cirúrgica.
ResultadosStripping vs. ablação endovenosa por laserA aceitação da técnica de ablação por laser pelos cirurgiões vasculares tem sido rápida, sendo já oferecida por alguns como o tratamento de escolha das varizes22. Apesar disto, há autores que defendem que o elevado custo das fibras óticas dificilmente será justificado pelos benefícios mínimos do procedimento22.
Um estudo aleatorizado controlado, com um total de 95 doentes, avalia o outcome cirúrgico do stripping vs. EVLA a curto prazo – follow‐up de 16 semanas. Após a primeira semana de pós‐operatório, a avaliação do tamanho do hematoma resultante mostra uma diferença estatisticamente significativa a favor da EVLA (125 vs. 200cm2; p=0,001). Este mesmo estudo concluiu também que as alterações do score CIVIQ às 4 e 16 semanas de pós‐operatório não apresentam diferenças significativas entre os grupos (p=0,342), com uma melhoria significativa em ambos22. O mesmo acontece no que toca a sintomas pós‐operatórios (dor, uso de analgésicos, hematomas residuais), complicações e satisfação do doente com o outcome estético, apesar de haver uma tendência a favor da EVLA22.
Um segundo ensaio prospetivo aleatorizado, com um período de follow‐up mais longo – 2 anos – que avaliou um total de 200 pacientes, suporta algumas das conclusões do estudo anterior no que toca a outcomes cirúrgicos a curto prazo, nomeadamente em relação à dor e ao uso de analgésicos23. Os scores de dor nos primeiros 12 dias de pós‐operatório não apresentam diferenças significativas entre grupos com uma média de 4.6 após stripping e 4.3 após EVLA no dia um; 2,9 vs. 2,2 no dia 3 e 1,8 vs. 1,7 no dia 1223. Os hematomas são mais prevalentes após stripping (p=0,076); no entanto, ao contrário do estudo anterior, neste os hematomas e as equimoses foram avaliados como parâmetros pós‐operatórios distintos, sendo as equimoses significativamente mais frequentes após EVLA (p=0,002)23. Ao fim de um e 2 anos de follow‐up é avaliada a melhoria da qualidade de vida: ao fim do 1.° ano ambos os grupos apresentaram uma melhoria significativa em relação ao período pré‐operatório, sem diferenças significativas entre grupos, e uma ausência de melhoria adicional ao fim do 2.° ano23.
A comparação das técnicas após 2 anos revela uma incidência significativamente mais elevada de recanalização total ou parcial da VGS após EVLA (7 vs. 0; p<0,051), de membros sintomáticos (9 vs. 1) e uma maior distância à JSF (9,3 vs. 5,5mm; p<0,001)23. Apesar destes resultados, não existem diferenças significativas nos scores de gravidade (VVCSS: p>0,1 e AVVSS: p>0,050)23.
Em relação ao período de absentismo as conclusões diferem: apesar da diferença não ser estatisticamente significativa em nenhum dos estudos, o primeiro deles considera a diferença notável com uma média após EVLA de 20 dias e após stripping de 14 dias (p=0,054)22, enquanto no segundo ensaio os autores consideram a diferença insignificante com uma média após EVLA de 6,6±2,1 dias e após stripping 6,9±2,7 dias (p>0,5)23.
Em ambos os estudos supracitados, a eficácia imediata do tratamento foi de 100%22,23.
Foi analisado um terceiro ensaio aleatorizado com um período de follow‐up de 5 anos, o mais longo encontrado, que avalia primariamente a presença de refluxo na VGS em 137 membros24. Conclui‐se que os pacientes submetidos a EVLA apresentam um maior número de segmentos com refluxo, apesar de a diferença não ser estatisticamente significativa (p=0,2145). A recorrência de varizes foi detetada em 24 membros após EVLA e em 25 após stripping (p=0,7209). Nem todos os pacientes com refluxo na VGS desenvolveram uma recorrência clínica24. A avaliação da qualidade de vida ao fim dos 5 anos não apresenta diferenças significativas entre grupos24.
Uma meta‐análise dos métodos disponíveis para tratamento de varizes dos membros inferiores, que analisa um total de 64 estudos com um total de 12.320 membros tratados, conclui que a EVLA é significativamente mais eficaz que o stripping (p<0,0001)14 e apresenta conclusões contraditórias com os últimos estudos descritos ao relatar que a taxa de recorrência é superior após stripping – sucesso anatómico após EVLA vs. stripping aos 3 meses: 92,9 vs. 80,4%; ao 1.° ano: 93,3 vs. 79,7%; ao 3.° ano: 94,5 vs. 77,8% e ao 5.° ano: 95,4 vs. 75,7%14. No entanto, o impacto clínico da recanalização da VGS é ainda desconhecido24.
A falha técnica durante os procedimentos não atinge valores estatisticamente significativos se apenas se tiver em conta as falhas ocorridas após a introdução da fibra ótica na EVLA, no entanto, quando incluídos os pacientes em que a introdução da fibra é impossibilitada por vasospasmo severo, a diferença entre procedimentos assume valores significativos a favor do stripping (p=0,016)23.
Stripping vs. ablação por radiofrequênciaUm estudo prospetivo multicêntrico aleatorizado, que relata os outcomes precoces – follow‐up de 4 meses – das técnicas em questão num total de 86 membros (EVOLVeS Study)25 enumera várias vantagens da radiofrequência em relação ao stripping. O estudo mostra um menor período de tempo até à retoma das atividades normais (1,15 vs. 3,89 dias; p=0,02) com 80,5% dos doentes submetidos a RFA a retomar as atividades quotidianas no dia seguinte ao procedimento vs. 46,9% dos submetidos a stripping (p<0,01) e menor período de absentismo laboral (4,7 vs. 12,4 dias; p<0,05)25. A ausência total de complicações foi tida como uma medida que foi consistentemente a favor da RFA ao longo das primeiras 3 semanas de follow‐up (3.a semana 70,5 vs. 38,9%; p<0,01), mas cuja diferença perde significância ao fim dos 4 meses (83,7% após RFA vs. 76,5% após stripping). A presença de complicações como equimoses (p<0,05) e hematomas (p<0,01) ao fim da 3.a semana de follow‐up favorece a RFA, mas ao fim de 4 meses a diferença entre grupos é, mais uma vez, negligenciável25.
A análise da qualidade de vida mostra diferenças estatisticamente significativas a favor da RFA tanto nos scores globais (às 72h: p<0,0001; 1.a semana: p<0,0001) como nos scores de dor (às 72h: p<0,0001; 1.a semana: p<0,0001). A magnitude da diferença diminui da 1.a à 3.a semanas, sendo negligenciável aos 4 meses de pós‐operatório.
Neste estudo, o sucesso imediato das técnicas foi de 95% para a RFA (42 de 44) e de 100% para o stripping (36 de 36)25. As falhas da RFA foram técnicas: impossibilidade de avançar com o cateter até à JSF e uso inapropriado de um cateter pequeno para uma VGS de grande calibre – diâmetro interno de 8,6mm25.
Um estudo prospetivo não aleatorizado, que avaliou primariamente as alterações nos scores de qualidade de vida num total 272 doentes, aos 3 meses de pós‐operatório, apresenta algumas conclusões diferentes26. As diferenças nos scores globais não são estatisticamente significativas, mas apresentam uma tendência a favor do stripping aos 3 meses de follow‐up (‐22,64±18,93 vs. ‐20,82±22,05)26. Este mesmo estudo relata frequências mais elevadas e maior persistência de parestesias após RFA (p<0,001).
São também descritas falhas técnicas da RFA que condicionam uma recorrência mais elevada neste grupo (p<0,05)26.
Num artigo publicado em 2011, que sumaria as conclusões de vários ensaios aleatorizados controlados sobre stripping vs. técnicas de ablação endovenosa, encontramos 2 estudos que mostram que após RFA a dor é significativamente menor27: (1) follow‐up de 10 dias, total de 16 doentes, p=0,02 e (2) follow‐up de 2 meses, total de 28 doentes, p=0,017‐0,036. Este último conclui também que o período de convalescença após RFA é significativamente menor (p<0,001), sendo esta conclusão suportada por outros: (1) follow‐up de 4 meses, total de 86 doentes, mostra um menor período até retoma das atividades normais após RFA (p=0,02) e um menor absentismo laboral (p=0,05); (2) estudo que compara os custos dos tratamentos em questão, com um total de 88 doentes, mostra um período de absentismo menor após RFA (p=0,006) condicionando um menor custo global da RFA em doentes empregados27.
Em relação aos custos dos procedimentos, uma meta‐análise já descrita14 também afirma que a RFA acarreta um menor custo global, numa perspetiva social, devido ao menor período de absentismo condicionado pelo procedimento. Também o EVOLVeS Study aponta esta diminuição no custo global do procedimento como uma vantagem a favor da RFA25.
Stripping vs. escleroterapia com espuma guiada por ecografiaA escleroterapia com espuma é um dos procedimentos mais usados no tratamento de varizes em substituição do stripping, apesar da sua reconhecida inferioridade em termos de eficácia anatómica28,32.
Um estudo prospetivo aleatorizado com um período de follow‐up de 3 meses e que avaliou um total de 60 pacientes, relata várias vantagens a curto prazo da escleroterapia com espuma em relação à técnica de stripping29. O tempo necessário ao procedimento é inferior (45 vs. 85min, p<0,001) e o tempo para retoma das atividades do quotidiano foi significativamente menor (2 vs. 8 dias, p<0,001). Apesar destas vantagens a eficácia imediata dos procedimentos foi de 87% após USGFS e de 93% após stripping29.
Dois ensaios clínicos aleatorizados, ambos com um período de follow‐up de um ano, apresentam conclusões concordantes em relação à menor taxa de oclusão da VGS após USGFS quando comparada com o stripping. O primeiro envolveu um total de 500 doentes e relata uma maior taxa de refluxo após USGFS (16,3 vs. 4,8%; p<0,001), apesar de referir uma preferência dos pacientes a favor da USGFS30. O segundo, que analisou um total de 223 doentes, conclui que a taxa de oclusão da VGS após USGFS é significativamente inferior (p<0,02)31.
Um terceiro ensaio clínico aleatorizado, com um follow‐up de 2 anos, avalia um total de 460 doentes32. Em relação às complicações a curto prazo (uma semana) a USGFS mostrou‐se significativamente melhor no que toca à presença de infeção da ferida cirúrgica (p=0,031) e parestesias (p=0,008), com resultados a favor do stripping quando avaliada a presença de tromboflebites (p<0,001). A hiperpigmentação ao fim de 2 anos foi significativamente mais frequente após USGFS (p=0,017)32.
Ao fim de 2 anos, a presença de refluxo na VGS foi significativamente superior após USGFS quando comparado com o stripping (35,0 vs. 21,0%; p=0,003)32. No entanto, a presença de refluxo e sintomas, que constituem a indicação formal para voltar a tratar, não foi significativamente diferente entre grupos: dor (p=0,340), sensação de peso (p=0,454), cãibras (p=0,364). Assim, os autores concluem que a USGFS não é inferior ao stripping se tivermos em conta a necessidade de voltar a tratar, apesar da inferioridade significativa em termos anatómicos32.
Num outro ensaio clínico aleatorizado, com resultados a mais longo prazo – follow‐up de 5 anos – são avaliados 73 doentes submetidos a stripping da VGS ou USGFS33. Este estudo foca‐se nas alterações dos scores de gravidade e qualidade vida. Aos 3 e 5 anos as alterações nos scores de gravidade não apresentam diferenças significativas entre os grupos (VCSS: aos 3 anos – p=0,504, aos 5 anos – p=0,484)33. As alterações no score AVVQ aos 3 anos são semelhantes entre grupos (p=0,703), mas favorecem de forma significativa o grupo submetido ao stripping aos 5 anos de follow‐up (p=0,015)33.
No estudo já descrito, com um follow‐up de 2 anos, é abordada a questão dos custos associados aos procedimentos em questão32. Os autores estimam que a substituição da técnica do stripping pela USGFS pode permitir uma poupança de cerca 1.000€ por doente tratado. O primeiro estudo citado também foca esta questão e os autores referem uma diminuição dos custos diretos na ordem dos 50%29.
Stripping vs. método mecânico‐químicoNão foram encontrados estudos comparativos entre o procedimento tradicional de stripping e o MOCA.
Este é um método muito recente que tem como objetivo maximizar a ação do esclerosante líquido – ação química – através da associação de um componente mecânico que causa dano prévio no endotélio e vasospasmo. A ação mecânica é conseguida com o auxílio de um cateter de extremidade angulada em rotação.
Discussão de resultadosOs resultados desta revisão bibliográfica sugerem que os novos tratamentos minimamente invasivos apresentam várias vantagens a curto e médio prazo em relação ao stripping. No entanto, não é possível afirmar uma superioridade estabelecida a longo prazo.
No período de pós‐operatório precoce os doentes submetidos às novas técnicas minimamente invasivas apresentam, consistentemente, melhores outcomes cirúrgicos. Os scores de qualidade de vida retratam estes resultados e apresentam‐se a favor das mesmas. Estes resultados estão de acordo com a meta‐análise de Murad et al., onde 38 estudos comparativos das diferentes técnicas para tratamento de varizes são analisados, e que conclui que as técnicas minimamente invasivas estão associadas com uma recuperação mais rápida, menor período de convalescença e menos dor7.
Ao comparar a EVLA com o stripping são evidentes as vantagens imediatas do procedimento menos invasivo. A EVLA condiciona no final da 1.a semana menos complicações e melhores classificações no scores de qualidade de vida às 4 e 16 semanas. Os sintomas pós‐operatórios como dor e consequente necessidade de analgésicos e a presença de hematomas residuais favorecem, mais uma vez, o novo procedimento. Ao fim de um ano as avaliações dos scores de qualidade de vida e de gravidade da doença venosa igualam aqueles do stripping e assim se mantêm até ao 2.° ano de pós‐operatório. Em termos anatómicos os vários estudos apontam para uma eficácia imediata da EVLA pelo menos tão boa quanto a do stripping, apesar de alguns estudos apresentarem conclusões contraditórias no que toca à taxa de recanalização: a maioria apresenta taxas mais elevadas após EVLA enquanto um relata uma maior taxa de refluxo após o stripping. Apesar disto, a recorrência clínica não é significativamente diferente. Estas conclusões estão de acordo com a análise de 11 ensaios clínicos aleatorizados realizada por Bo Eklöf e Michel Perrin que conclui que a eficácia e a segurança da EVLA é alta, mas sem diferença significativa em relação ao stripping27. Esta mesma análise relata também que ao fim de 2 anos não existem diferenças importantes na recorrência, gravidade clínica ou qualidade de vida dos doentes27. No entanto, uma meta‐análise sobre os tratamentos disponíveis para o tratamento de varizes nos membros inferiores, que analisa um total de 64 estudos, conclui que a EVLA é significativamente mais eficaz do que o stripping14. Dos estudos incluídos nesta revisão um usa um laser de 810nm, enquanto os outros usam lasers de 980nm. Esta variação, assim como variações da energia aplicada sobre a veia, podem influenciar o outcome cirúrgico da técnica assim como a taxa de complicações associadas12. Um estudo prospetivo aleatorizado com um total de 50 doentes conclui que os doentes submetidos a EVLA com 980nm apresentam significativamente menos hematomas e menos dor do que aqueles submetidos a EVLA com 810nm10. Assim, para uma melhor comparação entre o stripping e a EVLA seria vantajoso analisar um maior número de estudos e estabelecer comparações para cada um dos dispositivos atualmente disponíveis para o tratamento.
A comparação da RFA com o stripping mostra, tal como acontece com a EVLA, que a esta nova técnica apresenta vantagens em relação ao stripping a curto e médio prazo. O tempo de recuperação até retoma das atividades diárias normais e o período de absentismo laboral estão a favor da RFA. Às 3 semanas de pós‐operatório a presença de complicações é significativamente inferior após radiofrequência, mas as diferenças em relação ao stripping desaparecem aos 4 meses de follow‐up. A avaliação da qualidade de vida na 1.a semana favorece a RFA, no entanto, aos 4 meses iguala a do stripping. Devido ao pequeno número de estudos avaliados, não é possível afirmar se a RFA é, ou não, mais ou menos eficaz do que a cirurgia tradicional. Bo Eklöf e Michel Perrin comparam 7 estudos e concluem que a RFA apresenta outcomes semelhantes ao stripping27. A meta‐análise de 64 estudos já descrita conclui que a RFA é melhor do que a cirurgia na obtenção de sucesso anatómico14. Dos estudos incluídos nesta revisão, todos utilizam o cateter bipolar (VNUS ClosurePlusTM), sendo este um fator limitador na comparação entre o stripping e a RFA. Uma revisão sistemática publicada em 2009 afirma que existem diferenças nos outcomes após a utilização do cateter ClosurePlusTM vs. ClosureFastTM13. Segundo esta revisão, as taxas de oclusão da VGS após a utilização do cateter ClosurePlusTM variam entre 67‐100% (vários períodos de follow‐up incluídos), enquanto em relação ao cateter ClosureFastTM relata uma taxa de oclusão da VGS após 2 anos de follow‐up de 99,6%13. Um estudo comparativo, que avaliou um total de 655 membros tratados com RFA, compara a taxa de oclusão da VGS após a utilização do cateter ClosurePlusTM (312 membros tratados) vs. após utilização do cateter ClosureFastTM (343 membros tratados) e conclui que os cateteres ClosureFast são superiores aos ClosurePlus em termos de capacidade de obliteração da VGS (98 vs. 88%, p<0,001)34. Tal como acontece com a EVLA, seria vantajoso comparar o stripping com a RFA para cada um dos dispositivos disponíveis.
Em relação à USGFS conclui‐se que esta é, das técnicas avaliadas, a menos eficaz. Em termos anatómicos é significativamente inferior ao stripping. Esta inferioridade verifica‐se tanto na sua menor eficácia imediata na oclusão da VGS como na maior presença de refluxo após 2 anos de follow‐up. Apesar disto, os scores de qualidade de vida e de gravidade da doença venosa não se afastam de forma significativa dos scores do stripping aos 2 anos de pós‐operatório. No entanto, aos 5 anos, os scores de qualidade de vida favorecem o stripping, o que pode indicar uma deterioração mais rápida dos doentes submetidos a USGFS. As principais vantagens da USGFS são aquelas a curto prazo: menor período até retoma das atividades do quotidiano, menor período de absentismo laboral e menos complicações pós‐operatórias. Os artigos analisados restringiram‐se à escleroterapia com espuma uma vez que esta é superior à escleroterapia líquida35. Em todos os ensaios a concentração de esclerosante foi de 3%. Um estudo que envolveu um total de 80 doentes e que compara a eficácia e efeitos laterais da escleroterapia com espuma a 1 vs. 3% conclui que com uma concentração mais elevada o procedimento parece ser mais eficaz, sendo os efeitos adversos equiparáveis36. Portanto, o facto de não ter sido avaliado nenhum ensaio em que fosse utilizado o esclerosante a 1% à partida não altera as conclusões gerais desta revisão.
Como limitações desta revisão com possível interferência nas conclusões, apesar da concordância destas com outras meta‐análises, temos o pequeno número de estudos avaliados e respetivos períodos de follow‐up, que sendo relativamente curtos não permitem inferir conclusões a longo prazo. Para a terapia com laser foram encontrados 3 estudos clínicos aleatorizados e uma meta‐análise, com um período de follow‐up máximo de 5 anos. Na pesquisa sobre a RFA foram incluídos 2 estudos clínicos – um aleatorizado e um não‐aleatorizado – um artigo de revisão e uma meta‐análise, com um período de follow‐up máximo de 4 meses. Para a USGFS foram revistos 4 estudos clínicos aleatorizados, com um período máximo de 5 anos. É de referir uma ausência de uniformidade nos outcomes avaliados pelos vários estudos, dificultando uma comparação direta entre os mesmos. É também importante sublinhar alguma dissemelhança nas definições de termos como «presença de refluxo» ou «falha técnica». Alguns estudos foram realizados há já alguns anos – o mais antigo data de 2003 – e desde então os novos métodos minimamente invasivos foram sendo aprimorados. Como tal, estudos atualizados poderiam apresentar conclusões diferentes.
ConclusãoAs técnicas minimamente invasivas são cada vez mais utilizadas em substituição do método tradicional de stripping31. No entanto, para qualquer um destes tratamentos ser indubitavelmente declarado como superior à abordagem cirúrgica tradicional, são necessários mais estudos, com particular valor dos ensaios clínicos aleatorizados, com amostras populacionais em estudo maiores e períodos de follow‐up mais prolongados23.
Atualmente, com a panóplia de tratamentos disponíveis para tratar varizes, cada um com as suas características únicas, é muito importante que a sua escolha seja feita de forma individualizada30. Se aos pacientes for dada informação clara sobre os procedimentos disponíveis, a sua opinião pode tornar‐se bastante útil na escolha racional de uma das opções37.
Não nos podemos esquecer que a experiência do cirurgião e o seu à vontade com as técnicas em questão é muito importante, impedindo falhas técnicas evitáveis38.
O preço absoluto a ser pago pelos pacientes e o reembolso pelo Estado ou seguradoras é também um fator com peso na decisão. Todas as técnicas minimamente invasivas apresentam custos globais inferiores ao stripping ao diminuir o período de absentismo laboral dos doentes. Em relação aos custos diretos, a USGFS apresenta‐se como a técnica efetivamente mais barata.
As informações sobre a relação custo/eficácia a longo prazo das várias técnicas são escassas, sendo um importante outcome a avaliar em estudos futuros. No entanto, uma revisão sistemática de outubro de 2013 refere que a relação custo/eficácia entre os diferentes procedimentos favorece, ainda que marginalmente, as técnicas minimamente invasivas39.
Assim, podemos afirmar que, na realidade, a escolha do procedimento nos vários casos depende de mais do que das vantagens e desvantagens médicas e cirúrgicas38:
- –
habilidade e experiência do cirurgião com as diferentes técnicas;
- –
políticas de comparticipação dos diferentes sistemas de saúde;
- –
possibilidade económica do paciente para suportar os custos do procedimento;
- –
preferência e expectativas do paciente.
Os autores declaram não haver conflito de interesses.