La ascitis quilosa en una entidad poco frecuente después de una cirugía abdominal. En este artículo mostramos el caso de un varón de 43 años con cavernomatosis portal intervenido para realizar una derivación esplenorrenal, que finalmente no se realizó por ausencia de signos de hipertensión portal. El día 20 de post-operatorio comenzó con distensión abdominal y disnea leve, y fue diagnosticado de ascitis quilosa, que se relacionó con el antecedente quirúrgico. Fue tratado inicialmente con dieta y diuréticos, con nula respuesta clínica, por lo que se inició tratamiento con octreótida. Al cuarto día la ascitis casi se había resuelto, y al cuarto mes había desaparecido por completo en el control ecográfico. Este artículo muestra la eficacia de octreótida en el tratamiento de la ascitis quilosa posquirúrgica.
Chylous ascites is infequent after abdominal surgery. We describe the case of a 43-year-old man with portal cavernomatosis who underwent surgery to insert a splenorenal shunt, which was not placed due to the absence of signs of portal hypertension. On postoperative day 20, the patient developed abdominal distension and mild dyspnea and was diagnosed with chylous ascites, which was related to the surgery. The patient was initially treated with diet and diuretics, with no clinical response, and consequently octreotide therapy was started. Four days later, the ascites was almost resolved and an ultrasound scan at 4 months showed its complete disappearance. This article demonstrates the effectiveness of octreotide in the treatment of postsurgical chylous ascites.
La ascitis quilosa en una entidad poco frecuente. En este artículo mostramos el caso de un paciente con ascitis quilosa que se relacionó con un intento de derivación esplenorrenal previo. Fue tratado con dieta y diuréticos, con nula respuesta clínica, por lo que se inició tratamiento con octreótida, resolviéndose al decimoquinto día. A propósito del caso, hemos revisado la literatura médica sobre el uso de este fármaco en la ascitis quilosa posquirúrgica.
Observación clínicaVarón de 43 años que acudió a urgencias por aumento progresivo del perímetro abdominal e incremento ponderal aproximado de unos 8kg en 20 días.
Como antecedentes personales destacaba una cavernomatosis portal diagnosticada en febrero de 2010, con estudio de coagulación normal, habiéndose descartado cirrosis hepática. Esta trombosis se asociaba a abundantes colaterales, que condicionaban una biliopatía portal con repercusión radiológica y analítica. Se inició tratamiento con anticoagulación oral a la que se añadieron bloqueantes β por presentar varices esofágicas grandes en la endoscopia. La obstrucción biliar se trató satisfactoriamente mediante la colocación de una prótesis endoscópica.
Debido al aumento clínicamente significativo de la presión portal se planteó la realización de una derivación esplenorrenal distal para disminuir dicha presión portal, pero no pudo ser llevada a cabo por el escaso calibre de la vena esplénica. Como alternativa se procedió a la ligadura de la vena mesentérica inferior con el objetivo de disminuir el aporte sanguíneo al territorio portal. En el mismo acto quirúrgico se decribió un hígado macroscópicamente normal, así como adherencias epiploicoparietales, en hilio hepático y en región de curvatura menor gástrica.
Tras dicha intervención, con una relación temporal perfectamente establecida por el paciente en 20 días, comienza un aumento progresivo del perímetro abdominal y ganancia ponderal (8kg), así como disminución subjetiva de la diuresis y cierto grado de disnea.
En la exploración física se observaba normalidad de las constantes físicas y un buen estado general. Ruidos cardíacos rítmicos, sin auscultarse soplos. Leve disminución del murmullo vesicular en ambas bases pulmonares. Distensión abdominal secundaria a la presencia de líquido ascítico que se encontraba a tensión, sin presentar edemas en las extremidades inferiores.
En la analítica presentaba: creatinina 0,74mg/dl; sodio 136mM/l; potasio 4,7mM/l; bilirrubina total 0,49mg/dl; GOT 15 U/l; GPT 15 U/l; GGT 12 U/l; FA 44 U/l; LDH 138 U/l; triglicéridos 65. Hb 10,6g/dl; VCM 93,5 fl; HCM 30,4pg. Plaquetas 396.000/μl. Leucocitos 5.680/μl. Coagulación: sin alteraciones significativas. Líquido ascítico: aspecto quiloso; glucosa 86mg/dl; proteínas 6g/dl; albúmina 1,9g/dl; amilasa 23 U/l; LDH 69 U/l; triglicéridos 2.668mg/dl; 40 leucocitos totales. Gradiente seroascítico de albúmina: 1,4. La citología de líquido ascítico obtenida en dos ocasiones fue negativa, así como el ADA y los cultivos del mismo. Se realizó inmunofenotipo de sangre periférica que no detectó alteraciones significativas. La radiografía de tórax fue normal. La TC abdominopélvica mostró trombosis portal con presencia de colaterales con vía biliar intrahepática dilatada y abundante ascitis. En la ecografía abdominal se observó hígado normal, cavernoma portal y ascitis abundante, sin otros hallazgos relevantes.
Ante el diagnóstico de ascitis quilosa se inició tratamiento con diuréticos (80mg de furosemida y 200mg de espironolactona al día) y dieta sin grasas suplementada con triglicéridos de cadena media. Ante la poca respuesta clínica a los diuréticos (pérdida de menos de 1kg tras 5 días), se añadió al tratamiento octreótida (Sandostatin® 100 μg/ml; ampollas) en dosis de una ampolla por vía subcutánea cada 8 h. Al cuarto día se observó respuesta clínica con aumento de la diuresis (al menos de 2.000 ml/día) y pérdida de 20kg en 15 días. El tratamiento con ocreótida se mantuvo durante 15 días. En la ecografía abdominal de control, tras 12 días de tratamiento, se observó una mínima cantidad de ascitis.
En la última revisión (a los 4 meses del alta hospitalaria), el paciente se encontraba asintomático, sin ascitis y sin necesidad de tratamiento de mantenimiento con diuréticos u ocreótida.
DiscusiónLa ascitis quilosa se define como la acumulación de líquido de apariencia lechosa, rico en triglicéridos (> 200mg/dl) en la cavidad peritoneal1.
Se produce cuando hay disrupción del sistema linfático debido a una lesión traumática o a una obstrucción benigna o maligna. Para que se produzca es necesario que haya a su vez obstrucción de las comunicaciones linfovenosas o linfolinfáticas, no siendo suficiente la obstrucción del conducto torácico.
La incidencia es de 1/20.000 admisiones en un gran hospital universitario en un seguimiento de 20 años2. Este dato puede haberse quedado obsoleto, ya que la incidencia está aumentando debido a la mayor agresividad de las intervenciones quirúrgicas y a la mayor supervivencia del enfermo oncológico3. Las causas más frecuentes dependen del nivel socioeconómico. En países desarrollados los dos tercios de los casos de deben a cirrosis y a enfermedades malignas. Sin embargo, en áreas en vías de desarrollo, la etiología más común son las infecciones. En los niños, prevalecen las causas congénitas4. Otra causa menos frecuente es la posquirúrgica, como es el caso que describimos, que relacionamos con el intento de derivación esplenorrenal, una intervención de alto riesgo por la rotura de vasos linfáticos mesentéricos. Otras intervenciones de riesgo son la disección de la aorta abdominal y la resección de ganglios retroperitoneales. Según un estudio realizado a pacientes intervenidos de cirugía abdominal oncológica, la tasas de aparición de ascitis quirúrgica era del 7,4%5.
El tratamiento debe ir enfocado en primer lugar a tratar de forma conservadora la causa desencadenante. Cuando no se detecte, o no responda al tratamiento, se debe intentar de forma empírica el abordaje médico. Si no hay respuesta, se puede recurrir a tratamientos más agresivos, como la derivación portosistémica percutánea intrahepática (DPPI), o a la cirugía. Hay algunos casos publicados del tratamiento con éxito con DPPI6–8, que al derivar la circulación portal a la sistémica, disminuye la presión portal y por tanto la producción linfática. Si no mejora, se trata de forma paliativa con paracentesis de repetición.
La base terapéutica médica es la combinación de diuréticos y dieta. Esta debe ser rica en proteínas y baja en grasas, suplementada con triglicéridos de cadena media. En casos de mala adherencia al tratamiento dietético con contraindicaciones para la nutrición parenteral, podría estar indicado el uso del Orlistat9, un inhibidor reversible de lipasas gástricas y pancreáticas que disminuye la absorción enteral de grasas. Como efectos adversos, lo más frecuente son las heces blandas esteatorreicas, y se han dado casos aislados de fallo hepático subagudo10, necrosis hepatocelular masiva11 y hepatitis aguda colestásica12.
En nuestro caso, dada la escasa respuesta al tratamiento convencional, se empleó octreótida, un análogo de somatostatina con vida media más larga y por tanto de posología más cómoda. No se conoce bien su mecanismo, pero se cree que actúa de forma bimodal: acción indirecta, inhibiendo las hormonas vasodilatadoras (péptido intestinal vasoactivo, sustancia P, péptido relacionado con calcitonina, glucagón)13; y de forma directa, vía canales de calcio, inhibiendo los receptores de somatostatina tipo 2 de la pared de vasos linfáticos intestinales14. También disminuye la secreción gástrica, pancreática e intestinal, inhibe la motilidad enlenteciendo la absorción entérica y disminuye el flujo esplácnico, lo que puede contribuir a la disminución del flujo linfático. Además, tiene efectos sobre la glucemia, por lo que es importante monitorizarla. En pacientes con hipertensión portal, disminuye el flujo sanguíneo esplácnico y portal, la presión portal y la respuesta hiperémica posprandial, sin efectos sobre la circulación sistémica15.
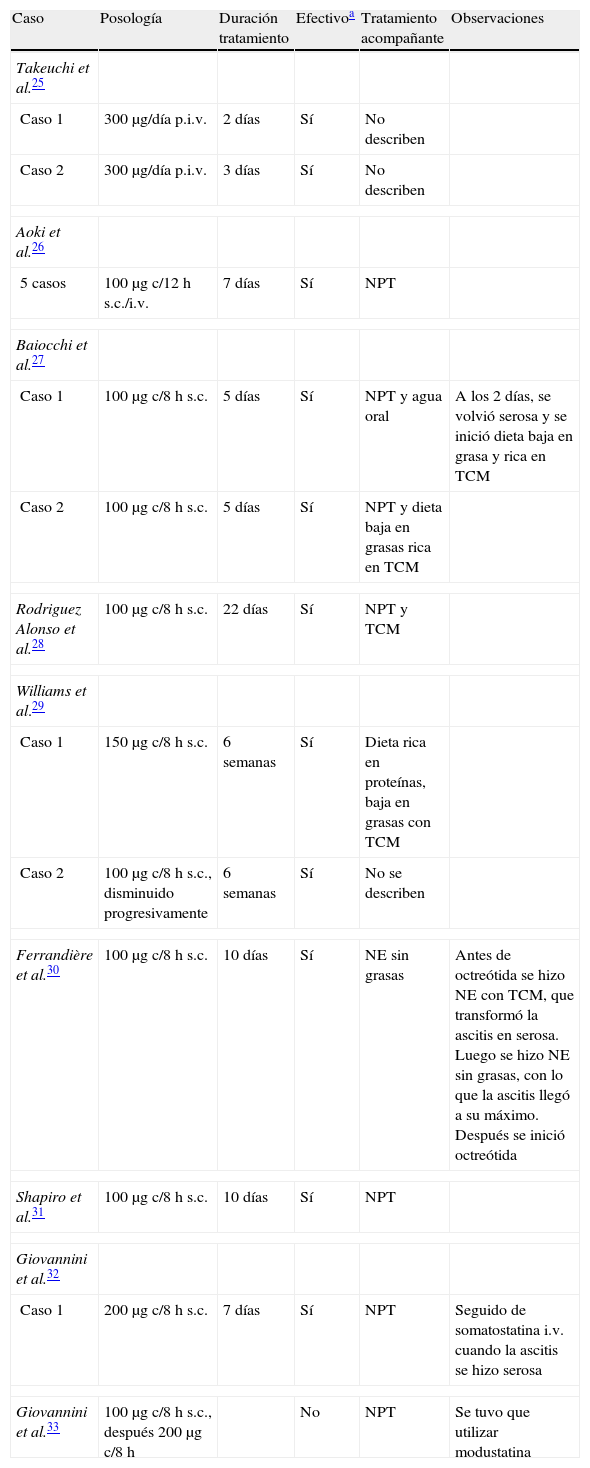
No hay estudios comparativos, pero los casos descritos dejan intuir la rapidez y efectividad de este fármaco en la ascitis quilosa. El primer caso del uso de este tipo de fármacos en colecciones quilosas fue publicado en 1990, utilizando somatostatina16. Desde entonces se han publicado casos de ascitis quilosa de diversas etiologías tratadas con éxito con octreótida: congénita17, tumoral18, en cirróticos19, idiopática20, en pancreatitis21, en diálisis peritoneal crónica22, trombosis portal23, y en el trasplante hepático24. En cuanto al tratamiento de la ascitis posquirúrgica, la experiencia es limitada; en la tabla 1 quedan reflejados los 16 casos publicados en inglés o español en la población adulta hasta este momento.
Casos publicados de ascitis quilosa posquirúrgica tratados con octreótida
| Caso | Posología | Duración tratamiento | Efectivoa | Tratamiento acompañante | Observaciones |
| Takeuchi et al.25 | |||||
| Caso 1 | 300 μg/día p.i.v. | 2 días | Sí | No describen | |
| Caso 2 | 300 μg/día p.i.v. | 3 días | Sí | No describen | |
| Aoki et al.26 | |||||
| 5 casos | 100 μg c/12h s.c./i.v. | 7 días | Sí | NPT | |
| Baiocchi et al.27 | |||||
| Caso 1 | 100 μg c/8h s.c. | 5 días | Sí | NPT y agua oral | A los 2 días, se volvió serosa y se inició dieta baja en grasa y rica en TCM |
| Caso 2 | 100 μg c/8h s.c. | 5 días | Sí | NPT y dieta baja en grasas rica en TCM | |
| Rodriguez Alonso et al.28 | 100 μg c/8h s.c. | 22 días | Sí | NPT y TCM | |
| Williams et al.29 | |||||
| Caso 1 | 150 μg c/8h s.c. | 6 semanas | Sí | Dieta rica en proteínas, baja en grasas con TCM | |
| Caso 2 | 100 μg c/8h s.c., disminuido progresivamente | 6 semanas | Sí | No se describen | |
| Ferrandière et al.30 | 100 μg c/8h s.c. | 10 días | Sí | NE sin grasas | Antes de octreótida se hizo NE con TCM, que transformó la ascitis en serosa. Luego se hizo NE sin grasas, con lo que la ascitis llegó a su máximo. Después se inició octreótida |
| Shapiro et al.31 | 100 μg c/8h s.c. | 10 días | Sí | NPT | |
| Giovannini et al.32 | |||||
| Caso 1 | 200 μg c/8h s.c. | 7 días | Sí | NPT | Seguido de somatostatina i.v. cuando la ascitis se hizo serosa |
| Giovannini et al.33 | 100 μg c/8h s.c., después 200 μg c/8h | No | NPT | Se tuvo que utilizar modustatina | |
NPT: nutrición parenteral total; NE: utrición enteral; p.i.v.: perfusión intravenosa; s.c.: subcutáneo; TCM: triglicéridos de cadena media.
Se puede apreciar que de los 16 enfermos publicados, ya sea la somatostatina u octreótida, resultan eficaces en el control de la ascitis quilosa, y solo en uno de ellos se tuvo que recurrir a la cirugía.
Se puede optar por este fármaco desde el primer día, o utilizarlo como segunda línea. En nuestro caso se inició a los 5 días, observando una rápida mejoría de la ascitis. El paciente no presentó ningún efecto secundario, y a los 4 meses de ser dado de alta se mantenía asintomático y sin rastro de ascitis en ecografía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.