INTRODUCCIÓN
El insomnio es la alteración del sueño más frecuente1. También es una de las quejas más frecuentes en la práctica clínica diaria, tanto en la de medicina general como en la de psiquiatría. A mediados de los noventa en varios estudios de población general realizados en una muestra representativa de ciudadanos europeos se mostró que el 20% se sentía insatisfecho con su sueño y tenía alteraciones en el funcionamiento diurno2; el 10% admitió estar tomando hipnóticos3. En un estudio más reciente, los mismos autores afirman que el 28% de insomnes presenta además otro trastorno psiquiátrico asociado. Los más frecuentes son la depresión y la ansiedad. Encontraron además que tanto el insomnio como los problemas psiquiátricos aumentan con la edad4.
En un estudio realizado Mallorca5 encontramos una situación parecida, el 17,4% de la población atendida en Atención Primaria padecía insomnio (usando criterios DSM-III-R) y el 16,4% de los pacientes consultados consumía hipnóticos. El consumo de hipnóticos en nuestra comunidad es mayor que el descrito en otros estudios similares en Estados Unidos6.
El insomnio crónico produce graves alteraciones en la calidad de vida de los sujetos que lo padecen y comporta además importantes costes económicos directos e indirectos: tienen más enfermedades médicas y psiquiátricas, así como un mayor consumo de recursos sanitarios y de fármacos7. También se ha demostrado que los insomnes crónicos tienen menor productividad laboral y el doble de absentismo laboral que los buenos dormidores8. Por tanto el tratamiento adecuado del insomnio está muy lejos de ser un problema banal y debe ser considerado en toda su importancia.
RELACIÓN DEL INSOMNIO CON LA DEPRESIÓN
Durante los últimos años se ha hablado mucho de la relación del insomnio con la depresión. Por una parte, las alteraciones del sueño forman parte de los criterios diagnósticos de depresión. La más frecuente es el insomnio; lo presenta un 90% de los pacientes depresivos9 y se han descrito alteraciones de la arquitectura del sueño típicas de los trastornos. Clínicamente se ha relacionado el despertar precoz con la depresión mayor y las dificultades de adormecimiento con la ansiedad y el trastorno distímico (tabla 1).
En una de las primeras aproximaciones a la relación entre insomnio y depresión, Kales estudió a un grupo de 100 insomnes y encontró que la mitad de los pacientes tenía escalas de depresión elevadas en el MMPI y el 45% cumplía criterios diagnósticos de distimia10. Posteriormente, en un estudio epidemiológico prospectivo, metodológicamente muy riguroso (ECA) Ford y Kamerow demostraron que el riesgo de desarrollar una depresión es mayor en los insomnes que los no insomnes (odds ratio, 39,8). También encontraron que el tratamiento de los trastornos del sueño puede prevenir el desarrollo de una depresión11. Estos datos fueron confirmados por Breslau que mostró que en los sujetos insomnes la prevalencia de depresión mayor es del 18%12. En el estudio antes citado, realizado por nuestro equipo, también encontramos un aumento de trastornos afectivos entre los insomnes: los insomnes tienen puntuaciones más elevadas de ansiedad y depresión que los no insomnes (el 31 frente al 4,2%). El riesgo de consumir hipnóticos entre las personas con trastorno afectivo era 6 veces mayor que los que no lo tenían. En los últimos años numerosos trabajos han confirmado la relación entre insomnio y depresión13.
Del conjunto de estos datos podemos concluir que hay un incremento del riesgo a sufrir depresión en los sujetos insomnes. Además, el insomnio podría ser un síntoma precoz en la depresión. Esto parece confirmarse en una reciente publicación de Ohayon4, en la que encuentra que en más del 40% de casos el insomnio precede a los síntomas depresivos. En cambio, en la ansiedad, en el 38% de los casos el insomnio aparece al mismo tiempo que los síntomas ansiosos y en el 34%, después. Además indican que el insomnio crónico puede ser un síntoma residual de un trastorno depresivo y que los sujetos que lo presentan tienen mayor riesgo de sufrir una recaída.
Recientemente ha podido comprobarse que los mecanismos fisiopatológicos en el insomnio y en la depresión son similares. Al igual que los depresivos los pacientes insomnes presentan una hiperactividad del sistema de estrés (eje hipotálamo-hipófisis-suprarrenal)14. En ambos grupos de pacientes se encontró un aumento de los niveles urinarios de metabolitos de las catecolaminas DHPG y DOPAC y un aumento de la hormona adrenocorticotropa (ACTH) y del cortisol. En los insomnes el mayor aumento de la secreción se observa en la tarde y al principio de la noche15
TRATAMIENTO DEL INSOMNIO
Es muy importante transmitir a todos los médicos que el tratamiento del insomnio debe ser siempre causal; por ello, antes de realizar un tratamiento hay que evaluar la etiología y diferenciar el insomnio transitorio del crónico. Además, hay que recordar siempre que aunque se trate de un insomnio agudo, el tratamiento farmacológico siempre debe ir acompañado de recomendaciones sobre hábitos de sueño adecuados y de medidas de higiene de sueño.
Ante cualquier queja de insomnio será muy importante realizar una anamnesis exhaustiva que permita realizar un diagnóstico etiológico, y orientar el tratamiento más indicado. La historia clínica debe comprender:
Datos demográficos: edad, estado civil, profesión, horarios de trabajo.
Antecedentes familiares y antecedentes personales médicos/psiquiátricos.
Síntomas específicos del sueño: conciliación, mantenimiento, despertar matutino.
Movimientos durante el sueño.
Patrón sueño-vigilia, hábitos y rutinas.
Circunstancias de inicio del insomnio, curso, frecuencia.
Síntomas durante el día.
Consumo de fármacos, alcohol, drogas.
Tratamientos utilizados anteriormente y respuesta terapéutica.
La anamnesis siempre debe acompañarse de una exploración física, aunque sea somera. Otras exploraciones complementarias como analítica, radiología, exploración psicológica y una polisomnografía nocturna serán necesarias en algunas ocasiones para perfilar el diagnóstico clínico. La realización de una agenda de vigilancia durante dos semanas puede ser muy útil en casos de insomnio y de sospecha de alteraciones del ritmo circadiano. Al ser una técnica muy sencilla, en mi opinión, debería realizarse siempre en la evaluación de un insomnio crónico.
Mediante la anamnesis podremos descartar el insomnio debido a alteraciones intrínsecas del sueño como el síndrome de piernas inquietas o el síndrome de apneas/hipopneas (SAS) durante el sueño. Estos diagnósticos deberán ser confirmados mediante polisomnografía nocturna y ambos síndromes tienen tratamientos específicos.
También nos permitirá descartar otras causas de insomnio como el secundario a enfermedades orgánicas, como las reumáticas, cardíacas, endocrinas y metabólicas, neurológicas, respiratorias, etc., cuyos tratamientos deberán individualizarse; el secundario a causas externas del sueño: hábitos inadecuados, causas ambientales, uso de sustancias excitantes: cafeína, alcohol, nicotina o uso de medicamentos como corticoides, teofilinas, bloqueadores beta, antidepresivos ISRS, antihipertensivos, diuréticos, hormonas tiroideas, etc.
En el DSM-IV16, la clasificación de trastornos mentales más utilizada por los psiquiatras, se define el insomnio como primario cuando no se encuentran enfermedades médicas o psiquiátricas o factores externos que lo expliquen. La clasificación internacional de los trastornos del sueño17 no habla de insomnio primario. Podríamos considerar que lo divide en dos categorías diagnósticas: el insomnio idiopático y el psicofisiológico. El insomnio idiopático es un insomnio crónico que se caracteriza por estar presente desde la infancia. Los pacientes se quejan de múltiples despertares nocturnos y tener un sueño poco recuperador. Suele aparecer en jóvenes adultos que se descompensan a raíz de una situación estresante. Estos sujetos suelen saber mucho acerca del sueño, evitan el consumo de estimulantes y suelen tener tendencia a la automedicación. El insomnio psicofisiológico agrupa el mayor porcentaje de insomnios crónicos. Se asocia a un factor de tensión somatizada. Los sujetos se quejan de dificultades para conciliar el sueño, despertares frecuentes, ansiedad, falta de concentración, raramente somnolencia durante el día. Su miedo a no dormir hace que entren en un circulo vicioso negativo: tensión y miedo a acostarse, menos sueño, mayor tensión.
Estos son los diagnósticos más frecuentes de insomnio crónico18 y a cuyo tratamiento nos referimos en este capítulo.
Los hipnóticos tipo benzodiazepínico (benzodiazepinas, zopiclona, zolpidem, zaleplon) no están indicados en el tratamiento del insomnio crónico. Deberían utilizarse solamente en el tratamiento del insomnio agudo o situacional. Su consumo crónico plantea problemas de desarrollo de tolerancia, insomnio de rebote y riesgo de dependencia. Además, las benzodiazepinas están contraindicadas en pacientes con SAS y en los ancianos por el riesgo de deterioro cognitivo. Su uso diario nunca deben ser recomendado durante más de un mes.
En el insomnio crónico debe plantearse siempre la posibilidad de utilizar tratamientos no farmacológicos. En el insomnio crónico idiopático o psicofisiológico la psicoterapia de tipo cognitivo conductual, ya sea en terapia individual o de grupo, es el tratamiento de primera elección ya sea sola o coadyuvante al tratamiento farmacológico.
TRATAMIENTO DEL INSOMNIO CON ANTIDEPRESIVOS
En los últimos años los antidepresivos sedativos se utilizan cada vez más en el tratamiento del insomnio crónico. Se ha demostrado que en los pacientes depresivos con insomnio, los antidepresivos sedativos mejoran el sueño19. Quizá por ello, desde hace algunos años ha crecido sustancialmente la utilización de antidepresivos sedativos a dosis bajas como hipnóticos en pacientes con insomnio pero sin depresión clínica. A ello ha contribuido la aparición de nuevos antidepresivos con un mejor perfil de efectos secundarios que los antidepresivos tricíclicos.
Ya en los años noventa algunos expertos en sueño ya proponían que los antidepresivos sedativos a dosis terapéuticas eran la terapia de elección en pacientes insomnes con síntomas depresivos. Además proponían su utilización en el insomnio psicofisiológico cuando no respondía a hipnóticos o cuando existía una escalada terapéutica, en estos casos recomendaban utilizar dosis bajas en toma nocturna20. En este mismo sentido, la Sociedad Alemana de Sueño21 en sus guías clínicas de tratamiento del insomnio recomienda:
En pacientes no tratados, utilizar agonistas de receptores de benzodiazepinas 14 días, repetir sólo una vez.
En insomnio persistente utilizar antidepresivos hasta un máximo de 6 meses.
Dar tratamientos a intervalos de 14 días.
Sin embargo, a pesar de las recomendaciones de los expertos, se han realizado pocos estudios controlados de la eficacia, tolerancia y seguridad del uso crónico de los antidepresivos en pacientes con insomnio primario. La mayoría de estudios con antidepresivos se han realizado en voluntarios sanos y en pacientes deprimidos con insomnio.
En la búsqueda bibliográfica de ensayos clínicos controlados, aleatorizados, doble ciego, comparando antidepresivos con placebo en pacientes con insomnio primario solamente hemos encontrado los estudios que describimos a continuación:
Trimipramina: estudio realizado en 55 pacientes con insomnio primario mostró una mejora los parámetros polisomnográficos, un aumento de la eficiencia del sueño y la percepción subjetiva del sueño, sin alterar el funcionamiento diurno y sin producir insomnio de rebote22.
Doxepina: el mismo equipo ha publicado dos estudios sucesivos. El primero de ellos realizado en 10 pacientes con insomnio primario mostró que la doxepina a dosis bajas (25 mg) mejora globalmente el sueño y en tratamientos a largo plazo restaura la secreción de melatonina23. Posteriormente publicaron los datos de 47 pacientes con insomnio primario, demostrando la eficacia a corto plazo y en administración crónica24. Señalan, sin embargo, que algunos pacientes presentaron síntomas de insomnio de rebote.
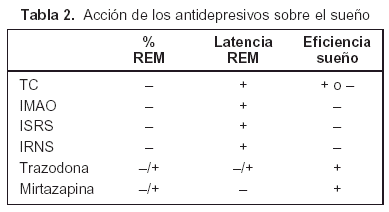
Existen en cambio muchos estudios que muestran la eficacia de los antidepresivos en el insomnio secundario a la depresión, realizados en pacientes depresivos. En estos pacientes, los antidepresivos sedativos mejoran el insomnio más rápidamente que otros síntomas de la depresión. Todos los antidepresivos, estimulantes y sedativos, mejoran el sueño con la mejoría clínica de la depresión (tabla 2)6. Los antidepresivos sedativos inducen el sueño desde la primera noche; en cambio los antidepresivos estimulantes inicialmente pueden producir insomnio, por lo que en muchas ocasiones se asocian a benzodiazepinas, con el riesgo adictivo que ello comporta25. Por otra parte, los antidepresivos tricíclicos y los ISRS pueden producir insomnio secundario a síndrome de piernas inquietas.
Entre los compuestos más utilizados en los últimos años en el tratamiento del insomnio en pacientes insomnes y en depresivos con insomnio están la trazodona y la mirtazapina, ambos con un mejor perfil de efectos secundarios.
La trazodona es un antidepresivo inhibidor selectivo de la recaptación de la serotonina atípico, por su efecto sedativo debido a su acción antagonista sobre los receptores 5HT2 y alfa 1. Un amplio estudio26 confirma la eficacia de la trazodona para mejorar la ansiedad y el insomnio en pacientes depresivos en toma única nocturna. También ha demostrado ser un hipnótico efectivo y seguro en pacientes con insomnio secundario al tratamiento con antidepresivos estimulantes como la fluoxetina27. El efecto secundario más frecuente es el cansancio, más raramente puede provocar náuseas y vértigo.
La mirtazapina es un nuevo antidepresivo con una acción dual sobre la noradrenalina y la serotonina. Es un antagonista de los receptores alfa 2 presinápticos así como de los receptores 5HT2 y 5HT3 postsinápticos y también de los receptores histaminérgicos H1. En administración nocturna aumenta el tiempo de sueño total y la eficiencia de sueño28 sin alterar su arquitectura29. Tiene un efecto sedativo desde la primera noche y mejora de forma significativa todos los parámetros de sueño desde la segunda semana de tratamiento. Este fármaco es bien tolerado y los efectos secundarios más frecuentes son la somnolencia y el aumento de peso.
CONCLUSIÓN
En resumen, y para responder de forma esquemática a la pregunta de cuándo hay que utilizar los antidepresivos en el tratamiento del insomnio:
En pacientes depresivos con insomnio y en insomnes con síntomas depresivos.
En pacientes con insomnio psicofisiológico refractario a otros tratamientos cuando existe historia de abuso de sustancias.
En pacientes con SAS.
¿Qué dosis y que antidepresivo hay que dar?
En insomnio secundario a trastorno depresivo, administrar el antidepresivo de elección a dosis plenas.
En insomnio crónico y abuso de sustancias dar preferentemente antidepresivo sedativo a dosis bajas, en toma nocturna.
Los antidepresivos sedativos tricíclicos (trimipramina y doxepina) y los no tricíclicos (mirtazapina, mianserina y trazodona), con mejor perfil de efectos secundarios, son actualmente los fármacos de elección.