Pósters remitidos a la XVI Reunión Anual de la AIPS
CO-53. TRASTORNO POR DÉFICIT DE ATENCIÓN E HIPERACTIVIDAD Y TRASTORNOS DEL SUEÑO. RESULTADOS DE UN ESTUDIO EPIDEMIOLÓGICO REALIZADO EN LA CIUDAD DE GANDIA
M. Tomás Vilaa, A. Miralles Torresb, B. Beseler Sotoc, M. Revert Gomara, M.J. Sala Langaa y A.I. Uribelarrea Sierraa
aServicio de Pediatría. Hospital Francesc de Borja de Gandia.
bCentro de Salud de Beniopa. Gandia. cServicio de Pediatría. Hospital Marina Alta de Denia.
INTRODUCCIÓN
Uno de los aspectos claves del tratamiento de los niños con Trastorno por Déficit de Atención e Hiperactividad (TDAH) es la valoración de la comorbilidad que dicho trastorno presenta. Uno de los trastornos comórbidos que asocia, son las alteraciones del sueño.
OBJETIVO
El objetivo de este trabajo es conocer la frecuencia con la que se presentan los trastornos del sueño en la población afecta de TDAH.
MATERIAL Y MÉTODOS
Se utilizó la versión española del Pediatric Sleep Questionair (PSQ), que se distribuyó entre una muestra representativa de la población de estudiantes de la ciudad de Gandia. El PSQ incluye 18 preguntas dirigidas al diagnóstico del TDAH. Se definieron tres variables, para estudiar el TDAH: el subtipo combinado de TDAH, la presencia de sintomatología desatencional y la presencia de sintomatología de hiperactividad/impulsividad.
RESULTADOS
Contestaron la encuesta un total de 887 sujeto (68% de respondedores). Las alteraciones de sueño que se asocian de forma clara con las tres variables del TDAH estudiadas son: ronquido, enuresis, trastorno del movimiento rítmico, presentar más de dos despertares nocturnos y resistencia a acostarse. Se relacionan solamente con alguna de las tres variables estudiadas el trastorno respiratorio relacionado con el sueño, burxismo, somniloquia, excesiva somnolencia diurna, despertares precoces, y responder afirmativamente a la pregunta le "cuesta dormirse por la noche".
CONCLUSIONES
Nuestro trabajo demuestra que la población afecta de TDAH tiene un mayor número de trastornos del sueño. De particular interés pensamos que es la relación con la enuresis por las implicaciones clínicas que presenta.
01. PATRONES NORMALES Y TRASTORNOS DEL SUEÑO ENTRE LA POBLACIÓN ESCOLAR DE LA CIUDAD DE GANDIA
M. Tomás Vilaa, A. Miralles Torresb, B. Beseler Sotoc, M. Revert Gomara, M.J. Sala Langaa y A.I. Uribelarrea Sierraa
aServicio de Pediatría. Hospital Francesc de Borja de Gandia.
bCentro de Salud de Beniopa. Gandia.
cServicio de Pediatría. Hospital Marina Alta de Denia.
INTRODUCCIÓN
El conocimiento de los patrones de sueño normales y las alteraciones de éste en una población infantil sana tiene interés, entre otras cosas para poder realizar posteriores análisis comparativos con grupos afectos de determinadas patologías.
OBJETIVO
El objetivo del presente trabajo es por tanto, conocer los patrones normales de sueño y la prevalencia de los diferentes trastornos de éste en una población escolar.
MATERIAL Y MÉTODOS
Se utilizó la versión española del Pediatric Sleep Questionaire, que se distribuyó entre una muestra representativa de la población de estudiantes de la ciudad de Gandia.
RESULTADOS
Se encontró una prevalencia de insomnio de un 10,5%, somnolencia diurna de un 13,9%, un cribado positivo para el trastorno respiratorio relacionado con el sueño en un 5,7%, ronquido en un 4,3% enuresis en un 5,3%, sonambulismo 12,5%, terrores nocturno 18,4%, pesadillas 12,8%. Respecto a los patrones de sueño, la hora media de levantarse fue de las 7 hors 45 minutos, la de acostarse las 22 horas y 13 minutos y la duración media de sueño nocturno de 9 horas y 30 minutos.
CONCLUSIONES
La comparación entre estudios poblacionales diferentes es difícil, debido a la utilización de diferentes instrumentos para medir el mismo fenómeno. Nuestros resultados son similares a los de otras series a excepción del trastorno respiratorio relacionado con el sueño y el ronquido, en la que hemos detectado una menor prevalencia que la encontrada en otras series. Los hábitos de sueño tampoco difieren mucho de otras series publicadas.
02. CEFALEA Y TRASTORNOS DEL SUEÑO. RESULTADOS DE UN ESTUDIO EPIDEMIOLÓGICO REALIZADO EN LA CIUDAD DE GANDIA
M. Tomás Vilaa, A. Miralles Torresb, B. Beseler Sotoc, M. Revert Gomara, M.J. Sala Langaa y A.I. Uribelarrea Sierraa
aServicio de Pediatría. Hospital Francesc de Borja de Gandia.
bCentro de Salud de Beniopa. Gandia.
cServicio de Pediatría. Hospital Marina Alta de Denia.
INTRODUCCIÓN
Tanto la cefalea como los trastornos del sueño, constituyen por su prevalencia un problema importante de salud en la población infantil. Pero es que además, ambos trastornos influyen de forma clara sobre la calidad de vida del niño. El objetivo de este trabajo es conocer los trastornos del sueño que presentan los niños con cefalea.
MATERIAL Y MÉTODOS
Se utilizó la versión española del Pediatric Sleep Questionaire (PSQ), que se distribuyó entre una muestra representativa de la población de estudiantes de la ciudad de Gandia. El PSQ incluye dos preguntas sobre cefalea, una de ellas es ¿su hijo se queja de dolor de cabeza, como mínimo una vez al mes como media? y la otra es ¿su hijo se queja de dolor de cabeza por las mañanas cuando se despierta?. Estas dos preguntas son las que se han utilizado como variables para el estudio de las cefaleas.
RESULTADOS
Los niños que presentan cefalea presentan de forma significativa un mayor número de Trastorno de movimiento rítmico, pesadillas, somniloquias, somnolencia diurna, insomnio, iregularidad en el horario de levantarse y acostarse, despertares nocturnos, despertares precoces, resistencia a costarse y retraso en el inicio del sueño. Se relaciona también con el ronquido, pero sólo cuando éste es a lo largo de toda la noche.
CONCLUSIONES
Los niños que presentan cefalea, presentan un mayor número de trastornos del sueño, fundamentalmente, insomnio, despertares nocturnos y somnolencia diurna. Solamente se relacionan con el ronquido, si éste se presente durante toda la noche.
03. IMPACTO DEL OXIBATO SÓDICO EN EL EEG CUANTIFICADO DE SUEÑO EN PACIENTES CON SD. NARCOLEPSIA- CATAPLEJIA
E. De Vicente Álvarez-Manzaneda, I. Dolz, R. Cambrodí, C. Almárcegui, J.A. Ramírez y J.M. Vergara
Servicio de Neurofisiología Clínica, Hospital Miguel Servet. Zaragoza. Dpto. de Teoría de la Señal, Telemática y Comunicaciones. ETSI y de Telecomunicación. Universidad de Granada.
INTRODUCCIÓN
En términos generales el efecto del Oxibato Sódico sobre el sueño (especialmente sobre el sueño lento) ha sido publicado por varios autores. Sin embargo, el impacto concreto de las dos tomas nocturnas (utilizadas habitualmente para el tratamiento de estos pacientes) en la actividad EEG cuantificada mediante la Transformada Rápida de Fourier es menos conocido.
PACIENTES Y MÉTODOS
Se estudia el espectro de frecuencias del EEG de sueño domiciliario antes y durante el tratamiento con Oxibato de dos pacientes narcolépticos de 45 y 62 años. Ambos han respondido favorablemente. Se utilizan para el análisis las derivaciones Fz-Pz y EOG1-EOG2 con filtros entre 0,6 y 20 hercios y ventanas de 40 segundos. La resolución espectral fue de 0,039 hercios.
RESULTADOS
Los gráficos espectrales permiten distinguir una primera fase tras la toma de unos 10 15 minutos de duración que antecede al sueño lento y muestra respecto a este de forma característica una frecuencia dominante claramente definida y ligeramente más alta. Este efecto es más marcado en el paciente más joven y se atenúa ligeramente en la segunda toma nocturna.
CONCLUSIÓN
En ambos casos se ha encontrado un efecto inicial del Oxibato tras la toma que puede ser claramente diferenciado del periodo de sueño lento.
04. ESTUDIO DE LA SINCRONIZACIÓN DEL CICLO VIGILIA-SUEÑO EN LACTANTES QUE TOMAN LECHE DE FÓRMULA
J. Albares, M. Pascual, N. Roure, F. Segarra y E. Estivill
Clínica del Son Estivill. Institut Universitari Dexeus. Barcelona.
INTRODUCCIÓN
Se ha comprobado que la lactancia materna favorece la sincronización del ritmo circadiano de los recién nacidos gracias a una serie de cambios en su composición durante la noche y el día1. Las fórmulas existentes hasta ahora son de composición constante.
OBJETIVO
El objetivo de este estudio es estudiar la eficacia en la sincronización del sueño de los recién nacidos de una nueva fórmula para lactantes que varía su composición durante el día y la noche, de forma similar a la que lo hace la leche materna.
MATERIAL Y MÉTODO
Se trata de un estudio prospectivo, randomizado, doble ciego, con dos grupos paralelos. Se establece un grupo de estudio de 30 recién nacidos de edades entre 0 y 2 meses. Se realiza un seguimiento del sueño de los recién nacidos durante un año. Se estudia el sueño mediante registros actimétricos (método objetivo) y agendas del sueño realizadas por los padres (método subjetivo). Se realizan 2 grupos de estudio, uno de los grupos tomará la fórmula día/noche y el otro grupo la fórmula control. Los valores estudiados son latencia del sueño, tiempo total de sueño nocturno y diurno, eficacia del sueño y número de despertares nocturnos.
RESULTADOS
Los niños que fueron alimentados con la fórmula día/noche en comparación con el grupo control se observa un sueño más reparador, caracterizado por un mayor aumento del tiempo total de sueño durante las horas nocturnas, una disminución del número de despertares y de la duración de estos.
DISCUSIÓN
Los resultados indican que la fórmula día/noche favorece la sincronización del ritmo circadiano de los recién nacidos.
1.Hernández Aguilar MT, Aguayo Maldonado J; Comite de Lactancia Materna de la Asociacion Espanola de Pediatria. Breastfeeding. How to promote and support breastfeeding in pediatric practice. Recommendations of the Breastfeeding Committee of the Spanish Association of Pediatrics. An Pediatr (Barc). 2005 Oct;63(4):340-56.
05. VALORACIÓN DEL MÉTODO ESTIVILL: CONSECUENCIAS A CORTO, MEDIO Y LARGO PLAZO
E. Estivill Sancho*, N. Roure Miró**, F. Segarra Isern*, J. Albares Tendero**, M. Pascual Doménech** y C. Martínez**
*Clínica del Son Estivill, USP Institut Universitari Dexeus Barcelona y Unidad del Sueño de l'Hospital General de Catalunya.
**Clínica del Son Estivill, USP Institut Universitari Dexeus Barcelona.
INTRODUCCIÓN
El Insomnio es el trastorno de sueño infantil más frecuente y puede afectar desde lactantes de 6 meses a niños de 5 años. El fenómeno clínico que caracteriza a este tipo de insomnio es la dificultad para que el niño inicie el sueño solo y los frecuentes despertares durante la noche. Suelen interrumpir su sueño de 5 a 15 veces y les es imposible volver a conciliarlo de forma espontánea y sin ayuda. La evidencia sugiere que la disrupción del sueño y/o el sueño insuficiente puede llevar a un deterioro en el desarrollo cognitivo, conductual y afectivo; puede afectar procesos psicológicos básicos como la atención, o el aprendizaje así como deteriorar la salud física. Efectos secundarios de este trastorno son los que pueden llegar a presentar los padres (insomnio, depresión, etc...) y la relación entre ellos y/o de ellos con el niño. Estos problemas de insomnio infantil pueden persistir en la edad escolar y llegar a cronificarse sin un tratamiento eficaz. Las terapias conductuales han demostrado ser efectivas para radicar esta patología infantil y el Método Estivill, uno de los más conocidos a nivel nacional forma parte de este grupo de terapias. El objetivo de este estudio es demostrar la eficacia de este método y conocer las consecuencias a corto, medio y largo plazo de esta terapia tanto en la conducta del niño como en su sueño.
PACIENTES Y MÉTODOS
Fueron entrevistados los padres de 107 niños diagnosticado de IIHI en consulta previa a los que se les habían aplicado el Método Estivill. Resultados: El Método Estivill fue eficaz hasta en el 86,4% de los niños. De los cuales en un 85% se ha mantenido la eficacia. Se observa que el método es más eficaz cuando lo aplican ambos miembros de la pareja (78,2%), que cuando es la madre sola quien lo aplica (72,2%). Actualmente, los niños a los que les fue eficaz el método duermen una media de 10, 44 horas (SD 0,94), no presentan despertares nocturnos, hasta en un 81% y en un 97,56 no presenta problemas de rendimiento escolar, ni de comportamiento, ni de relación o carácter, por encima de la media de la población general. De los que contestaron que el método no fue eficaz, más de la mitad (60,6%) manifiestan que no lo siguieron correctamente.
CONCLUSIONES
Si el Método Estivill se sigue correctamente es eficaz en más de un 88% de los niños diagnosticados de IIHI. El llevar a cabo esta terapia no conlleva consecuencias negativas ni a nivel comportamental, ni emocional ni afectivo en los niños.
06. MICROMESAM® (ESTUDIO DE SUEÑO MONOCANAL): VALORACIÓN DE SU UTILIDAD CONJUNTA CON ATENCIÓN PRIMARIA
J.A. Romero1, D. Torrado2 y U. Brito1
1Servicio de Neumología. Hospital Distrital de Faro.
2Centro de Salud de Faro (Portugal).
INTRODUCCIÓN
Los sistemas de estudio monocanal del sueño (EMS), con medición directa de eventos respiratorios, podrían suponer un avance diagnóstico importante del síndrome de apnea-hipopnea del sueño (SAHS), aunque están aún escasamente validados.
OBJETIVO
Analizar la capacidad diagnóstica de un EMS en pacientes con sospecha de SAHS en el contexto de Atención Primaria, comparada con la poligrafía respiratoria del sueño (PRS) realizada por Neumología.
METODOLOGÍA
Se incluyó a 67 pacientes con sospecha clínica de SAHS enviados a Neumología desde Agosto de 2006 a Junio de 2007. El Médico de Familia realizó un EMS (Micromesam®; MAP, Alemania) y el Neumólogo una PRS (Somnocheck®; Weinmann, Alemania), con una semana de diferencia máxima. Los estudios fueron domiciliarios, con lectura automática y manual de los registros, considerado SAHS si el índice de apnea-hipopnea (IAH) de la PRS era ≥ 5. Se analizaron parámetros antropométricos, escala de Epworth y prevalencia de SAHS utilizando media y desviación estándar. La rentabilidad diagnóstica del ESM frente a PRS se analizó mediante curvas ROC seleccionando para cada punto de corte de la PRS (IAH ≥ 5, ≥ 10, ≥ 15, ≥ 20, ≥ 30) el mejor punto de corte del ESM. El grado de coincidencia de los dos aparatos se valoró mediante la correlación intraclase y el método de Bland y Altman.
RESULTADOS
Se completaron 63 estudios (53 hombres y 10 mujeres; edad media: 52,9 ± 12 años; Índice de masa corporal: 31 ± 5 kg/m2; perímetro de cuello: 41.9 ± 4 cm; escala de Epworth: 12 ± 4). La prevalencia de SAHS fue 82,5%. El coeficiente de correlación intraclase entre la lectura automática y manual del IAH del ESM fue 0,98 (IC del 95%, 0,98-0,99). Los coeficientes de correlación intraclase entre el IAH de la PRS y el IAH del ESM con lectura automática y manual fue 0,88 (IC del 95%, 0,81-0,92) y 0,87 (IC del 95%, 0,81-0,92) respectivamente. La mejor área bajo la curva (0,966; IC del 95%, 0,887-0,995) se obtuvo para un IAH ≥ 30 de la PRS con un punto de corte para el IAH ≥ 29 del ESM (Sensibilidad: 96%; Especificidad: 86%; Valor predictivo positivo: 83%; Valor predictivo negativo: 97%).
CONCLUSIONES
1) La concordancia entre el análisis automático y manual del ESM es muy buena por lo que podría obviarse este último. 2) La concordancia entre el análisis automático del ESM y la PRS es buena. 3) Micromesam®, en manos del Médico de Familia y coordinado con Neumología, podría ser una herramienta eficaz que permita ahorrar tiempo y recursos en formas graves de la enfermedad que precisan atención prioritaria.
Agradecimiento a LINDEMED Homecare Portugal por facilitar el acceso a los aparatos del presente estudio.
07. SÍNDROME DE ROSS Y TRASTORNO DE CONDUCTA DEL SUEÑO REM: ¿RELACIÓN O COINCIDENCIA?
L. Gabaldón1, J. Salas2, J. Domínguez1, T. Ferrer2 y J. Arpa1
1Servicio de Neurología del Hospital Universitario La Paz, Madrid.
2Servicio de Neurofisiología del Hospital Universitario La Paz, Madrid.
INTRODUCCIÓN
El trastorno de conducta del sueño REM puede presentarse sólo, conociéndose como "idiopático"; aunque muy frecuentemente se asocia a enfermedades degenerativas, como la enfermedad de Parkinson, Atrofia Multisitémica y demencia por cuerpos de Lewy. En algunos casos, síntomas autonómicos pueden preceder a estas enfermedades. El síndrome de Ross es una enfermedad degenerativa de causa desconocida. Presentamos el caso de un paciente diagnosticado de Síndrome de Ross, trastorno de conducta del sueño REM y movimientos periódicos de extremidades (MMPE).
PACIENTE Y MÉTODOS
Se realiza historia clínica, encuesta de tóxicos, exploración neurológica, realización de estudios complementarios y perfil evolutivo.
RESULTADOS
Se trata de un varón de 71 años sin antecedentes personales de interés, que consulta por inestabilidad de la marcha de 15 años de evolución y un cuadro compatible con trastorno de la conducta del sueño REM. A la exploración, presenta seguimiento ocular atáxico e inestabilidad de la marcha leve; no parkinsonismo ni deterioro cognitivo. Se realiza estudio de Sistema Nervioso Autónomo presentando hipohidrosis severa generalizada asociado a púpila tónica de Adie; y el estudio polisomnográfico confirma la presencia del trastorno del sueño asociado a MMPE y síndrome de apnea-hipopnea. Se realizan otras exploraciones complementarias (neuroimagen y otoneurología) descartando otras patologías.
CONCLUSIONES
En la fisiopatogenia de los trastornos de conducta del sueño REM participan estructuras del tronco de encéfalo. En el Síndrome de Ross se postulan mecanismos periféricos y centrales. La concomitancia de ambos trastornos en el mismo paciente podría responder a un mecanismo etiopatogénico común o ser una mera coincidencia.
08. DISMINUCIÓN DE ALTERACIONES RESPIRATORIAS EN PACIENTES CON SAOS MEDIANTE EL USO DE DISPOSITIVO DE AVANCE MANDIBULAR (DAM) EVALUADO CON POLISOMNOGRAFIA NOCTURNA DIVIDIDA (PND)
E. García-Campos, R. Haro-Valencia, A. Labra-Herrera y L. Galicia-Polo
Clínica de Trastornos del Sueño (UNAM). Universidad Nacional Autónoma de México.
En los últimos años se ha observado a nivel mundial incremento en la prevalencia de pacientes con ronquido y SAOS, por ello la demanda en la atención exige del manejo multidisciplinario para brindarle diversas alternativas terapéuticas eficaces, aceptables y menos costosas, considerando el DAM como una opción. La falta de seguimiento por los altos costos en los estudios y el manejo inadecuado del DAM han conducido en muchos casos al fracaso, por lo que proponemos el seguimiento mediante PND y el manejo conjunto considerando que esto brindará gran beneficio terapéutico.
OBJETIVO
Evaluar mediante polisomnografía nocturna la eficacia del DAM en pacientes con SAOS (< 35 IAH).
MATERIAL Y MÉTODOS
Se seleccionaron 30 casos diagnosticados SAOS, únicamente con evaluación física e historia clínica de sueño que cubrieran los criterios médicos y odontológicos para la colocación de DAM. Se realizó seguimiento clínico cada 15 días. Tres meses posteriores a su colocación, se evalúo la eficacia del DAM mediante PND. Análisis estadístico realizado mediante T de student para comparar medias de valores respiratorios.
RESULTADOS
Los resultados obtenidos en la PND muestran cambios significativos con el uso de DAM (IC: 95%- p < ,05): Reducción en el IAH (31 a 12 eventos/hr), índice de ronquidos (203 a 66 eventos/hr), aumento de SaO2 (88% a 90%), y cambios en la evaluación subjetiva del paciente.
CONCLUSIONES
El uso del DAM demostró ser un tratamiento eficaz al ser empleado en forma multidisciplinaria y valorado mediante PND consiguiendo disminuir los costos tanto en la alternativa terapéutica como en el método de evaluación.
09. PATRÓN DE SUEÑO EN PACIENTES CON DOLOR CRÓNICO NEUROPÁTICO
M. Alvarado-Suárez1, A. Covarrubias-Gómez2, U. Guevara-López2, L. Galicia-Polo1, U. Jiménez-Correa1 y R. Haro-Valencia1 ç
1Clínica de Trastornos del Sueño, Facultad de Medicina UNAM.
2Departamento de Medicina del Dolor y Paliativa, Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán".
ANTECEDENTES
El dolor crónico neuropático (DCN) se produce por diversas causas y se ha estimado que afecta a casi 2 millones de mexicanos. El DCN disminuye la calidad de vida, causando alteraciones psicológicas e inmovilidad, esto hace más débil al paciente provocando que sea más vulnerable al dolor.
OBJETIVO
Determinar la arquitectura del sueño en pacientes con DCN. Se estudió a un grupo de 20 pacientes con diagnóstico de DCN y se comparó su arquitectura de sueño con un grupo de 45 sujetos sanos.
RESULTADOS
Se aplicó la prueba T de Student para muestras independientes y se identificó que los pacientes con DCN tuvieron disminución del tiempo total de sueño, de la eficiencia del sueño y de la fase 4, junto con aumento de las latencias a las fases 1 y 2, de la vigilia nocturna y del sueño ligero; también se observó aumento en el número de despertares y en los índices de apnea del sueño y de movimientos periódicos de las extremidades.
DISCUSIÓN
Los datos obtenidos hasta el momento indican que el DCN provoca cambios en la arquitectura de sueño; a pesar de que los pacientes con DCN usualmente no se quejan de trastornos de sueño, estos cambios son compatibles con insomnio de inicio y continuidad. Las alteraciones del sueño encontradas en los pacientes con DCN disminuyen la calidad de vida y posiblemente estaría incrementando la percepción del dolor.
10. ESTUDIO DESCRIPTIVO DE 49 PACIENTES CON SÍNDROME DE PIERNAS INQUIETAS. EVALUACIÓN CLÍNICA Y RELACIÓN CON EL TRATAMIENTO
L. Gabaldon1, J. Fernandez1, J. Salas2, F. Vivancos1, E. Izal2, A. Rodríguez-Albariño2 y J. Arpa-Gutierrez1
Servicio de Neurología1 y Neurofisiología2 del Hospital Universitario La Paz. Madrid.
INTRODUCCION
El síndrome de piernas inquietas (SPI) es un trastorno neurológico crónico que afecta negativamente el sueño. Describimos el espectro clínico, escalas de valoración, estudio diagnóstico y relación con tratamiento.
PACIENTES Y MÉTODO
Estudio descriptivo de 49 pacientes (27 hombres y 22 mujeres) diagnosticados de SPI con criterios IRLSSG/NIH. Se analizan aspectos clínicos, cuestionarios (escala de somnolencia de Epworth, cuestionario de evaluación, calidad de vida, limitación de la productividad laboral y actividad, así como el índice de severidad de insomnio), polisomnografía (PSG), tratamiento y evolución.
RESULTADOS
Edad media: 59,23 ± 14,13. Historia familiar: 13 (en otras series del 60%). SPI idiopático: 83,67% (en otras series del 30-70%). Secundario: 16,33%: 2 uremia, 2 anemia ferropénica, 1 anemia hemolítica y 3 polineuropatía. La presencia de insomnio (36,32%; 12 conciliación y 6 de mantenimiento) es más frecuente que de hipersomnia (18,36%). PSG: 40,81% con movimientos periódicos de extremidades (MPPE), 20,40% con síndrome de apnea obstructiva del sueño y 20,40% roncopatía. Tratamientos: fármacos dopaminérgicos, hipnóticos, hierro y anticonvulsivantes.
Se han completado actualmente 11 encuestas, con una relación estadísticamente significativa entre la toma de agonistas dopaminérgicos y mejor rendimiento laboral (100% de pacientes tratados con puntuación entre 0-2 vs. 16,33% de los no tratados; p < 0,04), no apareciendo como factor independiente en la regresión logística.
CONCLUSIONES
En nuestra serie la polineuropatía es la causa secundaria más frecuente. En pacientes tratados con agonistas dopaminérgicos, se observa una notable tendencia a mejorar el rendimiento laboral frente a los tratados con otros fármacos.
11. APNEA DE SUEÑO EN NEONATOS CON SÍNDROME DE DIFICULTAD RESPIRATORIA Y DISPLASIA BRONCOPULMONAR
F. Sánchez-Narváez, E. Anaya, R. Gutiérrez, L. Camacho, G. Domínguez, E. García-Campos, A. Labra, L. Galicia-Polo y R. Haro-Valencia
Clínica de Trastornos del Sueño, Facultad de Medicina. Universidad Nacional Autónoma de México. México, D.F.
INTRODUCCIÓN
Una de las complicaciones en los neonatos prematuros es el síndrome de dificultad respiratoria (SDR), así como también las consecuencias por el uso de ventilación mecánica y oxigeno, como lo es la displasia broncopulmonar (DBP). El propósito de este estudio fue evaluar el índice de apnea por hora de sueño (IAH), entre neonatos prematuros con antecedentes de SDR y DBP.
MÉTODO
39 niños fueron asignados a tres grupos: 1) neonatos prematuros sanos (n = 11), 2) SDR sin displasia broncopulmonar (n = 15) y 3) DBP (n = 13). La polisomnografía fue realizada dentro de las 4 primeras semanas de vida.
RESULTADOS
La media en IAH se incrementó, grupo 1(5,96 ± 1,55) vs. 2 y 3 (11,02 ± 2,80 y 26,74 ± 8,28 p # 0,05), no se encontraron diferencias entre el grupo 2 y 3. En la duración promedio de las apneas no hubo diferencias estadísticamente significativas entre los grupos. Existen cambios en la duración máxima de apneas entre el grupo 1 (7,41 ± 0,27) y 3 (13,5 ± 0,65 p # 0,01). El número de desaturación de O2 (DSaO2) está incrementado en el grupo 3 (85,25 ± 11,6) vs. 1 (46,18 ± 10,12) p # 0,05. La SaO2 promedio durante el sueño no presentó cambios.
CONCLUSIONES
Estos resultados sugieren que los neonatos con SDR y DBP, el IAH está incrementado y que la duración de estas apneas es mayor en los niños con DBP, así como también el número de DSaO2. Es importante realizar un seguimiento para observar si las apneas entre estos grupos persisten a través del tiempo
12. EPILEPSIA MORFEICA: PRONÓSTICO A LARGO PLAZO DE 55 PACIENTES
J. Salas-Puig, L. Benavente, C. Anton, M. Riera, P. Oliva y A. García
Serv. de Neurología. H. Universitario Central de Asturias. Oviedo.
INTRODUCCIÓN
La epilepsia morfeica pura se diagnostica cuando las crisis epilépticas ocurren exclusivamente durante el sueño. No se considera un síndrome epiléptico identificable desde el inicio y se incluye en el grupo de Epilepsias y Síndromes Epilépticos Indeterminados. Nuestro objetivo fue estudiar el pronóstico en pacientes con un mínimo de diez años de epilepsia morfeica.
PACIENTES Y MÉTODO
Analizamos las características electroclínicas de 55 pacientes que cumplían los siguientes criterios: 1) Mayores de 18 años de edad. 2) Crisis exclusivamente durante el sueño como mínimo durante diez años. 3) Mínimo de tres crisis.
RESULTADOS
55 pacientes (60% varones) con edad media de 52,6 años (18-88). Edad de inicio de las crisis 25,2 años (5-75). Crisis solo durante el sueño durante 22 años (10-67). Crisis generalizadas: 44%; crisis focales sin o con generalización secundaria: 33%. Crisis no clasificables: 23%. El 60% tenían una epilepsia focal criptogénica o sintomática; un solo paciente tenía una epilepsia generalizada idiopática y el 38% una epilepsia indeterminada. La frecuencia de las crisis fue menos de una al año: 65,5%; 1-10 al año: 14,5%; más de una al mes: 9,1%. 35 pacientes (64%) siguieron tratamiento en monoterapia. El 53% de los pacientes intentó la retirada del tratamiento antiepiléptico y de ellos el 90% tuvieron nuevamente crisis. 17 pacientes (31%) tuvieron crisis durante la vigilia y los factores de riesgo para presentarlas fueron la retirada brusca del tratamiento y la politerapia.
CONCLUSIÓN
El grupo de pacientes con crisis epilépticas exclusivamente durante el sueño forman un grupo heterogéneo aunque comparten una epilepsia la mayoría de las veces focal, con poco número de crisis y buena respuesta al tratamiento. Sin embargo el alto índice de recaídas y la aparición de crisis durante la vigilia al suspender la medicación, aconsejan mantener el tratamiento a largo plazo.
50. HEART RATE AND BLOOD PRESSURE RESPONSES TO CARDIOVASCULAR TESTS IN PRETERM INFANTS
S. Viskari, T. Hytinantti, S. Andersson y T. Kirjavainen
Hospital for Children and Adolescents, University of Helsinki, Finland.
INTRODUCTION
Vestibulo-mediated cardiovascular control is important in hazardous situations. According to our hypothesis, defect in this control mechanism may predispose infants to SIDS. We have found that some preterm infants with bronchopulmonary dysplasia have altered vestibulo-mediated cardiovascular control at 2 4 months age. In this study we aimed to investigate cardiovascular control of preterm infants at the conceptional age of 34 39 weeks.
METHODS
14 preterm infants with mean gestational age of 30 ± 2.2 (2634) wk at birth were studied at the mean conceptional age of 36 ± 1.6 (3439) wk. Twenty full-term infants aged 24 months served as controls. Blood pressure (BP) and heart rate (HR) responses to side motion and head-up tilt tests were measured in polysomnographically confirmed slow-wave sleep.
RESULTS
In side motion, control infants showed biphasic HR and BP responses with an initial increase followed by a decrease and a return to baseline. Preterm infants showed diminished HR and BP reactions (HR p=0.0002, systolic BP p<0.0001, diastolic BP p=0.0006). In tilt test, control infants showed an initial increase in HR and BP followed by a decrease in both. On average, HR and BP in preterm infants remained the same throughout the test, but the responses varied markedly, as seen in greater inter-subject variability (HR p=0.007, systolic BP p≤ 0.001, diastolic BP p=0.001).
CONCLUSIONS
Preterm infants studied near the term age do not present with similar biphasic responses to side motion as noted later in infancy. This indicates immaturity of vestibulo-mediated cardiovascular control.
13. CORRELACIONES ENTRE LA ARQUITECTURA DEL SUEÑO Y LA SOMNOLENCIA DIURNA EN PACIENTES NARCOLÉPTICOS
U. Jiménez-Correa1,2, J. Velázquez-Moctezuma2 y R. Haro-Valencia1
1Clínica de Trastornos de Sueño, Facultad de Medicina, Universidad Nacional Autónoma de México.
2Clínica de Sueño, División de Ciencias Básicas y de la Salud, Universidad Autónoma Metropolitana, Iztapalapa.
ANTECEDENTES
La somnolencia diurna (SD) es el principal síntoma de la narcolepsia, pero la relación entre la SD y la arquitectura del sueño en pacientes narcolépticos es casi desconocida.
OBJETIVO
Determinar la correlación entre la SD, evaluada con la Escala de Somnolencia Epworth (ESE), y la arquitectura del sueño.
MÉTODO
Se estudió un grupo de 26 pacientes narcolépticos sin tratamiento, que fue comparado con un grupo control (n = 24). Los pacientes fueron diagnosticados mediante una entrevista clínica, un estudio polisomnográfico y la prueba de latencias múltiples de sueño.
RESULTADOS
Los pacientes tuvieron incremento del sueño ligero y del número de despertares; disminución del sueño de ondas lentas, de la eficiencia del sueño y de la latencia al sueño ligero y al sueño MOR, Usando la correlación de Pearson se encontró una relación positiva entre la SD y la vigilia nocturna, el número de despertares y la fase 1 del sueño ligero. Además se encontró una correlación negativa entre la SD y la eficiencia del sueño, el tiempo total de sueño, la fase 4 y el sueño MOR.
CONCLUSIONES
Los datos sugieren que en los pacientes narcolépticos, la SD podría ser parcialmente consecuencia de la mala calidad de sueño nocturno.
CO-54. EVALUACIÓN DEL EFECTO DOSIS-RESPUESTA SOBRE LA MACROESTRUCTURA DEL SUEÑO DEL CONSUMO DIURNO DE AYAHUASCA: ESTUDIO DOBLE-CIEGO, CRUZADO Y CONTROLADO CON PLACEBO EN SUJETOS SANOS
M.J. Barbanoja,b, J. Ribaa, S. Closa, S. Giméneza y S. Romeroc
aCentre d'Investigació de Medicaments, Institut de Recerca de l´Hospital de la Santa Creu i Sant Pau, Barcelona.
bDepartament de Farmacologia i Terapèutica, UAB, Barcelona.
cCentre de Recerca en Enginyeria Biomèdica, Departament ESAII, UPC, Barcelona. Red de Enfermedades Mentales (REM-TAP Network)
INTRODUCCIÓN Y OBJETIVO
La ayahuasca es un preparado psicotrópico de origen vegetal ampliamente utilizado en los países de la cuenca del Amazonas por sus efectos alucinógenos. Se obtiene a partir de dos plantas Banisteriopsis caapi y Psychotria viridis y se consume en forma de infusión. Este té presenta en su composición diversos alcaloides inhibidores del enzima monoamino-oxidasa (harmina, harmalina y tetrahidroharmina), así como un potente alucinógeno indólico, la N,N-dimetiltriptamina (DMT), que actúa como agonista sobre los receptores 5-HT1A y 5-HT2A/2C de la serotonina. En un estudio previo (Vigilia-Sueño, 17: 49, 2005) se observó que ayahuasca equivalente a 1,0 mg DMT/kg de peso ingerida antes del mediodía producía cambios en la macroestructura del sueño sin afectar su inicio ni su mantenimiento, efectos claramente distintos de los observados tras anfetamina y de los descritos cuando los psicodislépticos se consumen justo antes o mientras los sujetos duermen. El presente estudio tuvo como objetivo confirmar los hallazgos previos y evaluar su eventual relación dosis-efecto.
SUJETOS Y MÉTODOS
Nueve voluntarios varones sanos con experiencia previa en el consumo de alucinógenos participaron en un estudio clínico cruzado, doble ciego y pseudo-balanceado. Participaron en tres sesiones experimentales recibiendo, en la primera de ellas placebo y en las dos siguientes, bien placebo a las 11.00 horas y liofilizado de ayahuasca equivalente a 0,75 mg DMT/kg peso a las 15,00 horas, o bien, ayahuasca equivalente a 0,75 mg DMT/kg peso a las 11.00 horas y a las 15.00 horas, aleatorizándose la secuencia de administración en esas dos últimas sesiones. Tras una noche previa de adaptación, se evaluaron un total de 27 hipnogramas siguiendo las reglas de Rechtschaffen y Kales. Los datos obtenidos en la noche post-tratamiento se analizaron mediante un ANOVA (p # 0,05).
RESULTADOS
Se observaron diferencias significativas en variables relacionadas con el sueño REM, concretamente: aumentos de su latencia, decrementos de su duración (minutos y porcentaje) y del número de ciclos noREM-REM. Los cambios fueron significativamente mayores tras administración repetida que tras administración única. No se observaron cambios en el periodo y en el tiempo total de sueño ni en su eficiencia.
CONCLUSIONES
1. Se confirman, en un estudio independiente, los hallazgos encontrados tras ayahuasca en un estudio previo, observándose una relación dosis-efecto.
2. Los efectos observados tras ayahuasca son opuestos a los resultados obtenidos en los años 60 sobre los efectos del LSD administrado justo antes o mientras los sujetos dormían, caracterizados por un incremento de sueño REM. Son también distintos de los previamente obtenidos tras administración matinal de anfetamina, al no evidenciarse efecto en las variables relacionadas con el inicio y mantenimiento del sueño.
3. Los efectos observados tras ayahuasca son similares a los observados tras la administración de fármacos antidepresivos en general (incluidos los IMAOs) y los Inhibidores Selectivos de la Recaptación de Serotonina (ISRS), en particular.
Este estudio ha sido financiado con una Beca del Ministerio de Educación y Ciencia (SAF2002-02746).
14. HIPERSOMNIA RECURRENTE ATÍPICA (INSOMNIO Y PARESTESIAS PRODRÓMICAS)
B. Hoyo Rodrigo*, E. López Gomáriz*, E. Barrué de la Barrera**, M. Cano Teuler e I. Rodríguez Nieto*
*Servicio Neurofisiología Clínica Hospital Lluis Alcanyís de Xàtiva. **Servicio Neurología Hospital Lluis Alcanyís de Xàtiva.
INTRODUCCIÓN
La hipersomnia recurrente se define como episodios de somnolencia excesiva diurna de días de duración, frecuencia mínima anual y normalidad intercrítica. En el Kleine-Levin existen frecuentes prodromos (fatiga o cefalea), alteraciones cognitivo-conductuales hiperfagia, hipersexualidad y/o irritabilidad) y horario de sueño muy prolongado.
CASO CLÍNICO
Cuadro de hipersomnia recurrente en varón de 19 años; tres episodios consecutivos con frecuencia anual e influencia estacional (otoño-invierno) de características superponibles. Insomnio severo inicial a lo largo de 5-7 días, a continuación parestesias, de comienzo en ambas manos para luego generalizar a lo largo de 48 horas, finalizando con hipersomnia incapacitante de 15-21 días de duración. Durante las crisis de hipersomnia: cefalea frontal, pesadillas, bradipsiquia, lenguaje pobre, pesadez ocular y persistencia de parestesias difusas. En el primer episodio presentó ataxia. A la finalización de los síntomas, amnesia parcial del cuadro, con reaparición del insomnio a lo largo de 4-6 días, reanudando su estado basal. Un cuarto y último episodio abortivo, con insomnio y parestesias bimanuales, que cedió espontáneamente sin presentar somnolencia. Remisión, sin clínica subjetiva en los últimos 4 años.
Pruebas complementarias: Valoración psiquiátrica, RNM y AngioRM cerebral, analítica y hormonas hipofisarias normales. HLA: DQB1*0602. EEG episódico/interepisódico. PSG intercrítica. Sucesivos TLMS interepisódicos patológicos: latencia media sueño < 5 min con 1-2 SoREMs. No se obtuvo TLMs episódico ni aceptó estudio de Orexina en LCR.
CONCLUSIÓN
Forma de presentación atípica de hipersomnia recurrente, asociada a insomnio, parestesias y cefalea, con rasgos narcolépticos. TLMS intercrítico con SoREMS. No se ha encontrado ningún caso similar en la bibliografía revisada.
15. MONTAJE POLISOMNOGRÁFICO EN NIÑOS CON SOSPECHA DE SAHOS
V. Pérez Navalón, P. Isona Lorente y A. Peris Madramany
DUE del Servicio de Neurofisiología Clínica del Hospital Lluis Alcanyís de Xàtiva.
INTRODUCCIÓN
El montaje de electrodos y sensores para la realización de los registros polisomnográficos en niños supone dificultades específicas relacionadas con la edad, siendo básicas la colaboración paterna y la destreza del técnico para adaptarse en cada caso.
MATERIAL Y MÉTODOS
Estudios polisomnográficos realizados a niños menores de 14 años, con sospecha de SAHS, tras screenig oximétrico en roncadores habituales, efectuados entre los años 2001-2007. (564 oximetrías/64 PSG). Polisomnógrafo Bitmed, de 23 canales con vídeo. Montaje: 6 señales respiratorias: (Esfuerzo respiratorio en hueco supraesternal, banda torácica, banda abdominal, termopar nasobucal, flujo nasal con cánula de presión, onda capnográfica mediante cánula nasal); 2 sensores independientes de O2, registro de EtCO2 en aire espirado (Oxipleth). Electrodos de cúpula: EMG en ambos tibiales, ECG, EEG (C3-A1, C4-A2 y C4-O2), EOG (ODA1, OIA1), EDG y EMG mentoniano.
CONCLUSIÓN
El registro PSG en el niño, presenta dificultades para su interpretación derivadas generalmente de una deficiente detección de las señales por problemas relacionados con la edad y condición (obstrucción nasal, movilidad, colaboración). El papel del técnico y su experiencia son fundamentales para la obtención de un registro fiable y suficientemente rico en información para un adecuado estadiaje, detección de eventos respiratorios, movimientos anormales en el sueño, etc. A destacar, por su utilidad, el registro de EtCO2 en el estudio del DRS infantil, para detección de hipoventilación especialmente en sueño REM.
16. PREVALENCIA DE APNEAS DURANTE EL SUEÑO EN PACIENTES CON NARCOLEPSIA
G. Sansa, A. Iranzo y J. Santamaría
Servei de Neurología. Hospital Clínic de Barcelona.
OBJETIVOS
El síndrome de apneas/hipopneas del sueño (SAHS) y la narcolepsia pueden ocurrir conjuntamente en algunos pacientes. Hemos analizado el índice de apnea/hipopnea (IAH) durante el sueño en una serie de pacientes con narcolepsia y cuántas veces este diagnóstico no fue considerado debido a la presencia de apneas.
PACIENTES Y MÉTODOS
Todos los pacientes diagnosticados de narcolepsia entre 1991 y 2007 estudiados polisomnográficamente (PSG) en nuestro centro (n: 141). Se computó el número de pacientes con índice apnea/hipopnea (IAH) superior a 10, en cuántos este dato interfirió con el diagnóstico de narcolepsia y cuál fue la respuesta clínica al tratamiento con mascarilla de aire a presión positiva continua (CPAP).
RESULTADOS
El IAH fue > 10 en 35 pacientes (24,8%), con un IAH medio de 28 y una edad media de 48,6 años. Once (7,8%) pacientes fueron inicialmente diagnosticados únicamente de SAHS (IAH 30) y 10 de ellos tratados con CPAP. En ninguno se modificó la hipersomnia y sólo se diagnóstico narcolepsia cuando fueron reevaluados por somnolencia residual. En los 24 restantes el trastorno respiratorio se detectó en el momento del diagnóstico de narcolepsia, iniciándose CPAP en diez. Aunque en la mayoría la CPAP mejoró la calidad de sueño, la hipersomnia no se modificó.
CONCLUSIONES
Una cuarta parte de pacientes con narcolepsia tienen un IAH > 10 y en ellos el diagnóstico de narcolepsia puede ser confundido con el de SAHS. El tratamiento del SAHS con CPAP en estos casos mejora la calidad de sueño nocturno pero no modifica la somnolencia.
17. EVALUACIÓN DEL ÍNDICE BIESPECTRAL (BIS) COMO INDICADOR DEL NIVEL DE PROFUNDIDAD DEL SUEÑO
S. Giménez1, S. Clos1, S. Romero1,2, A. Pujol3, P. Baxarias3 y M.J. Barbanoj1
1Centre d'Investigació de Medicaments, IR-HSCSP; Departament de Farmacologia i Terapèutica, UAB.
2Centre de Recerca en Enginyeria Biomèdica, Departament ESAII, UPC.
3Servei d'Anestesiologia, Fundació Puigvert. Red de Enfermedades Mentales (REM-TAP Network).
INTRODUCCIÓN
El índice Biespectral (BIS) es utilizado ampliamente en anestesiología como medida de la profundidad de la anestesia. Es un parámetro adimensional complejo basado en: 1) el grado de coherencia entre diferentes frecuencias de la señal EEG, y 2) la discriminabilidad entre los estados despierto/anestesiado en una amplia base de datos de EEG.
OBJETIVO
Determinar el papel del BIS como indicador del nivel de profundidad del sueño, comparando los valores obtenidos en los estadios de sueño profundo (3 y 4) en una noche post-deprivación con los obtenidos en una noche estándar
MÉTODOS
Doce voluntarios jóvenes sanos participaron en el estudio que consistió en tres noches: una de adaptación y dos experimentales (una de ellas después de 40 horas en deprivación de sueño). La secuencia de noches experimentales fue aleatorizada. En cada noche experimental se realizó una polisomnografía (PSG) estándar y se evaluó el BIS (BIS Quatro® sensores). El análisis de los parámetros de sueño convencionales se llevó a cabo aplicando los criterios de R&K. Paralelamente, cada 5 segundos, se obtuvo un valor de BIS (Aspect Medical® System): que puede oscilar entre 0 (totalmente desconectado del medio) y 100 (completamente despierto).
RESULTADOS
La media y el valor más bajo de BIS fueron estadísticamente inferiores la noche después de las 40 horas de deprivación en comparación con la noche estándar: 39,39 vs 42,28 (p = 0,001) y 26,9 vs 30,70 (p = 0,001), respectivamente. Al analizar estas variables en los diferentes ciclos de sueño en ambas noches, se obtuvieron diferencias significativas sólo en el primer ciclo de sueño de la noche: valor medio: 35,94 vs 42,20 (p < 0,001), valor más bajo: 27,10 vs 31,70 (p = 0,001).
CONCLUSIONES
El comportamiento evidenciado de los valores medios y los valores más bajos de BIS obtenidos en los estadios de sueño profundo (3 y 4) durante una noche tras 40 horas de deprivación de sueño avala la eventual utilización del BIS como indicador del nivel de profundidad del sueño fisiológico.
18. ¿CÓMO DUERMEN LOS PACIENTES CON DEMENCIA?
R. López**, B. Fuertes de Gilbert*, A. Rivera***, P. Montero* y M.J. Vicente*
*Geriatría, Hospital San José, Teruel.
**Neurofisiología Clínica, Clínica MAZ, Teruel.
***A. Primaria.
OBJETIVOS
Describir los síntomas o quejas de sueño más frecuentes en los pacientes con demencia. Analizar el perfil de trastornos de sueño según comorbilidad, tipo y grado de demencia.
MATERIALES Y METODOS
Estudio descriptivo transversal en varios tiempos. Pacientes > 65 años con diagnóstico de demencia (DSM-IV) que refirieran alteraciones del sueño valorados en consulta externa de geriatría. Variables demográficas, sociofuncionales, cognitivas, clínicas, trastornos sueño, tratamiento, respuesta y evolución. Análisis estadístico SPSS 12.0 (p < 0,05).
RESULTADOS
N = 61. Edad media: 81a (DE 4,7). 51% mujeres. Pluripatología 33%, depresión 28%, parkinsonismo 25%. Barthel medio 65. Demencias: Degenerativa-E. Alzheimer 41%, vascular 20%, mixta 18%, D. Parkinson 8%, Lewy 5%, Frontotemporal 2%. Grado leve 36%. Mini-mental medio 19 (DE 6,2). Síntomas relacionados con sueño: 54% Insomnio conciliación, 41% Fragmentación sueño, 33% agitación psicomotriz, 25% somnolencia diurna, 25% inversión ritmo sueño-vigilia, 23% vagabundeo, 18% Ronquido-apnea, 18% alucinaciones, 12% Despertar precoz, 10% sueños vividos, 7% movimientos anormales. Diagnósticos sueño: Insomnio 64%, t. conductual nocturno 39%, inversión ritmo 26%, causa psicoambiental 18%, causa medicamentosa 10%, otras paramsonias-RBD 15%, causa orgánica 7%, SPI 5%,SAOS 2%. MHS 16%. Diagnóstico trastorno sueño 60%. Asociación estadísticamente significativa: D. Parkinson con sueños vividos, parasomnias y trastorno medicamentoso; D. Lewy con parasomnias y RBD; Alzheimer y D. mixta con vagabundeo e inversión de ritmo; D. vascular y somnolencia; depresión e insomnio; demencia vascular y depresión. Los pacientes con depresión o demencia en grado leve presentan en mayor medida insomnio, aquellos con demencia moderada-severa inversión de ritmo, vagabundeo y agitación psicomotriz nocturna (p > 0,001) y los parkinsonismos sospecha de parasomnias (p < 0,001).
CONCLUSIONES
1. La patología del sueño es una queja frecuente de la población anciana con demencia. 2. La frecuencia y tipología de los trastornos del sueño varían según la patología de base, tipo de demencia y grado. 3. El trastorno de sueño más frecuente es el Insomnio, tanto de conciliación como de mantenimiento 4. Las demencias degenerativas presentan con frecuencia inversión de ritmo vigilia-sueño y trastorno conductual nocturno, mayor conforme avanza la demencia. Las demencias Parkinson y Lewy se asocian con parasomnias y la D. vascular con somnolencia diurna. 5. Los factores ambientales y psicosociales, la comorbilidad y la polifarmacia juegan un papel importante en el origen de sus trastornos de sueño. 6. Las medidas de higiene de sueño son aún poco aplicadas en nuestro medio.
19. TRATAMIENTO DE LOS TRASTORNOS DE SUEÑO DE PACIENTES CON DEMENCIA
B. Fuertes de Gilbert*, R. López**, P. González*, R. Pérez* y A. Rivera*
*Geriatría, H. San José, Teruel. Neurofisiología Clínica, Clínica MAZ, Teruel.
**A. Primaria.
OBJETIVOS
Describir los trastornos de sueño más frecuentes en los pacientes con demencia y analizar el tratamiento específico y evolución posterior de dichos trastornos.
MATERIALES Y METODOS
Estudio descriptivo transversal en varios tiempos. Pacientes > 65 años con diagnóstico de demencia según criterios DSM-IV que refirieran alteraciones del sueño valorados en una consulta externa de geriatría. Variables demográficas, funcionales, cognitivas, sociales, clínicas, síntomas relacionados con sueño, tratamiento y respuesta y evolución. Análisis estadístico SPSS 12.0 (p < 0,05).
RESULTADOS
N = 61. Edad media: 81 a (DE 4,7). 51% mujeres. Polifarmacia 82%, pluripatologia 33%. Barthel medio 65. Demencias: Degenerativa-tipo Alzheimer 41%, vascular 20%, mixta 18%,D.Parkinson 8%, Lewy 5%, Frontotemporal 2%.Grado leve 36%. MEC medio 19(6,2). Depresión 28%. Trastornos sueño: Insomnio 64%, t. conductual nocturno (alucinaciones-agitación psicomotriz-vagabundeo) 39%, inversión ritmo vigilia-sueño 26%, causa psicoambiental 18%, origen medicamentoso 10%, otras paramsonias-RBD 15%, causa orgánica 7%, 5%,SPI 5%,SAOS 2%. Tratamiento: 87% tomaba medicación hipnótica; 38% > 2 psicofármacos, 80% > 6 meses de tratamiento. 43% BDZ, 51% antidepresivos, 79% IACES-memantina, 38% neurolépticos, 2% hipnóticos no BDZ, otros 5%, MHS 16%. Evolución: Eficacia tratamiento previo 51%, efectos secundarios 26%, modificación tratamiento 57% (100% MHS, 56% nuevo fármaco, ajuste dosis 17%). Número revisiones: 5 (DS 2,7). Distinta frecuencia de síntomas relacionados con sueño según comorbilidad, tipo de demencia y grado y distinto tratamiento. Las demencias degenerativas reciben más tratamiento, en especial neurolépticos; las demencias vasculares más antidepresivos. Asociación (p < 0,05) de agitación psicomotriz y alucinaciones nocturnas e inversión de ritmo sueño y tratamiento con neurolépticos; insomnio de conciliación y mantenimiento con BDZ. Eficacia significativa en tratados con neurolépticos, antidepresivos hipnóticos y no BDZ. Mayor porcentaje de efectos secundarios e ineficacia en tratados con BDZ.
CONCLUSIONES
1. Los trastornos del sueño son muy frecuentes en ancianos con demencia, aunque no siempre son bien diagnosticados o tratados. 2. El consumo de psicofármacos es elevado en esta población y las medidas de higiene de sueño poco frecuentes. 3. Se deben tener en cuenta la polifarmacia, pluripatología, tipo y grado de demencia y los factores sociales y ambientales al elegir el tratamiento más adecuado. 4. Los antidepresivos de perfil hipnótico y los neurolépticos son eficaces en un amplio grupo de pacientes ancianos con demencia y determinados trastornos de sueño.
20. TRASTORNOS DE SUEÑO EN PACIENTES CON DISTROFIA MIOTÓNICA TIPO 1
R. López-Bernabéa, J.J. Ortega-Albásb, J.R. Díazb, M. de Entrambasaguasa, J.F. Veraa y A.L. Serranoa
aServicio de Neurofisiología Clínica
bUnidad de Sueño del Hospital General de Castellón.
INTRODUCCIÓN
La distrofia miotónica tipo 1 (DM1) es una enfermedad multisistémica con herencia autosómica dominante. Además de las manifestaciones clásicas (miopatía, miotonía, cataratas, arritmias cardiacas, alopecia y disfunción endocrina) los pacientes presentan frecuentemente excesiva somnolencia diurna (ESD) y trastornos respiratorios durante el sueño.
OBJETIVOS
Valorar los trastornos de sueño en pacientes con distrofia miotónica tipo 1.
MATERIAL Y MÉTODOS
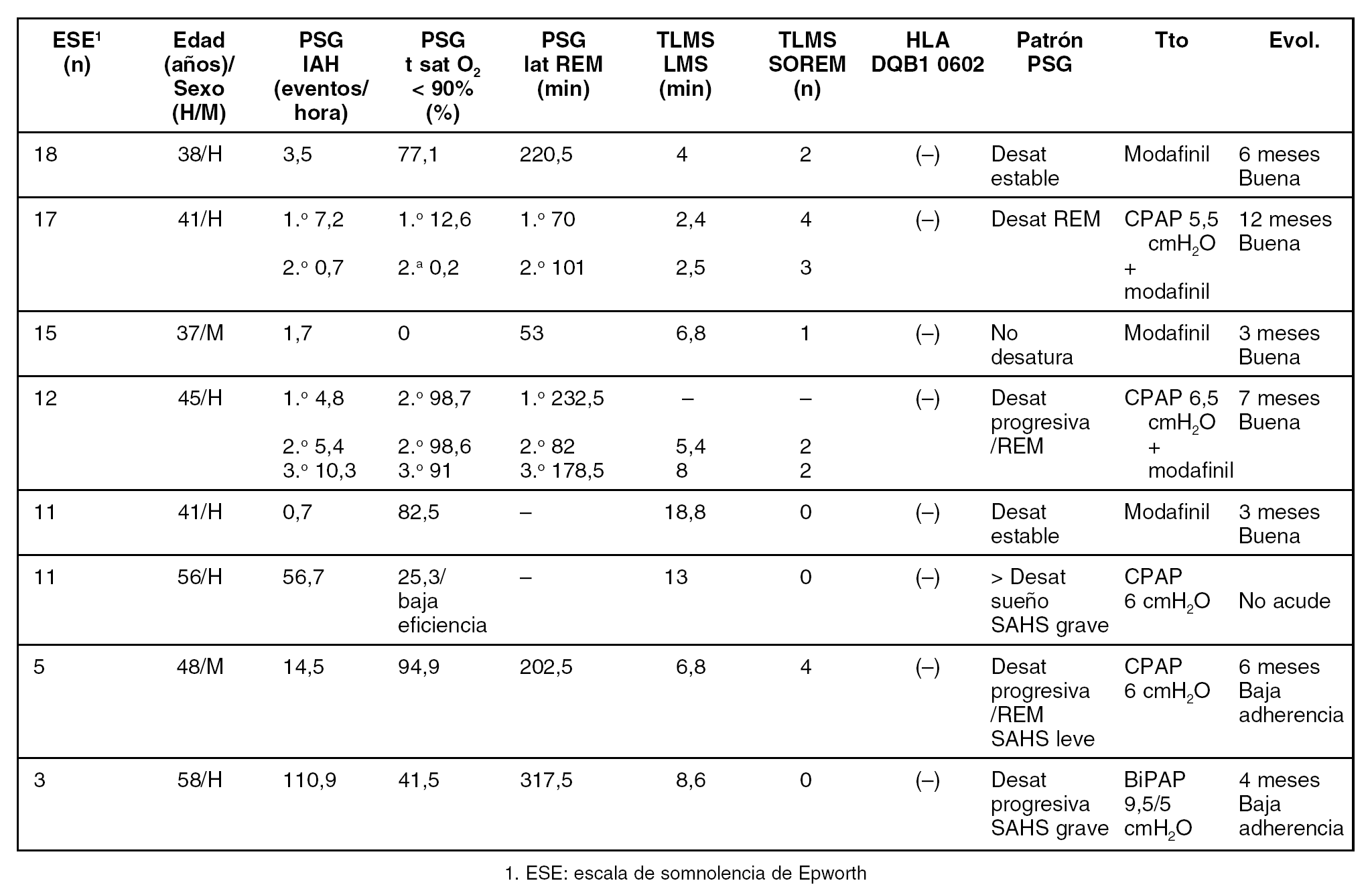
Se estudiaron 8 pacientes diagnosticados de distrofia miotónica tipo 1 con estudio genético positivo, 6 hombres y 2 mujeres, con edades comprendidas entre 38 y 58 años. A todos los pacientes se les realizó polisomnografía (PSG) nocturna vigilada, test de latencias múltiples de sueño (TLMS), tipaje HLA y control clínico evolutivo.
RESULTADOS
Véase tabla en página anterior
CONCLUSIONES
1. En consonancia con la literatura, la excesiva somnolencia diurna de los pacientes con distrofia miotónica tipo 1 no se justifica con los eventos respiratorios durante el sueño, sugiriendo una posible alteración a nivel del sistema nervioso central.
2. La respuesta al modafinil orienta a que posiblemente la ateración se encuentre a nivel del núcleo tuberomamilar o de las neuronas que contienen orexina.
3. Se recomienda tratamiento con modafinil en pacientes con distrofia miotónica tipo 1 y excesiva somnolencia diurna.
BIBLIOGRAFÍA
George CF, Guilleminault C. Sleep and neuromuscular diseases. In: Kryger MH, Roth T, Dement WC, editors. Principles and practice of sleep medicine, 4th ed. Philadelphia: Elsevier Saunders; 2005. pp. 831838.
Culebras A. Sleep disorders and neuromuscular disease. Neurol Clin 23 (2005) 12091223.
Martínez-Rodríguez JE, Lin L, Iranzo A, et al. Decreased hypocretin-1 (Orexin-A) levels in the cerebrospinal fluid of patients with myotonic dystrophy and excessive daytime sleepiness. Sleep 2003; 26:287290.
MacDonald JR, Hill JD, Tarnopolsky MA. Modafinil reduces excessive somnolence and enhances mood in patients with myotonic dystrophy. Neurology. 2002 Dec 24;59(12):1876-80.
21. ALTERACIONES DEL SUEÑO EN LA FIBROMIALGIA
A.J. Pedrera Mazarro, J.M. León Alonso-Cortés, R. Solá Jürschik, P. Quintana y J. Sáez
Servicio de Neurofisiología Clínica, Hospital Ramón y Cajal, Madrid.
INTRODUCCIÓN
La fibromialgia es una enfermedad crónica, que provoca dolores generalizados, afecta a un 3% de la población, y es más prevalente en mujeres jóvenes. Del 75 al 90% de estos pacientes refieren alteraciones del sueño, principalmente sensación de sueño ligero y poco reparador, e insomnio de inicio y mantenimiento. Los hallazgos polisomnográficos típicos son: disminución del tiempo total de sueño, sueño profundo y REM, mayor número de arousals y más prolongados, la intrusión alfa en el sueño no REM (que se relaciona con la sensación de sueño no reparador).
MÉTODOS
Revisión de pacientes remitidos a nuestra unidad y de la literatura.
RESULTADOS
Todas Las pacientes tuvieron latencia de sueño alargadas, con pocos ciclos de sueño, en general aumento de sueño superficial y disminución del sueño profundo. La eficiencia de sueño fue baja en todos los casos y todas tuvieron un índice de arousals mayor de 5. En todas las pacientes se detectó intrusión alfa-delta; mínima en una paciente y fásica en el resto. Además todas nuestras pacientes presentaban indicios de ansiedad y depresión, (aunque solo tres de ellas estaban diagnosticadas previamente).
CONCLUSIÓN
Los especialistas en patología del sueño tenemos mucho que aportar dentro del tratamiento multidisciplinar de la fibromialgia, ya que a pesar de que está descrita la mejoría de los síntomas diurnos con la mejora de la calidad del sueño de estos pacientes, son muy pocos los que son derivados a unidades especializadas en sueño para su evaluación y tratamiento.
22. UTILIDAD DEL TEST DE LATENCIAS MÚLTIPLES DEL SUEÑO (MSLT) EN EL DIAGNÓSTICO DE NARCOLEPSIA
J. Ruiz García, C. Iznaola Muñoz, M.C. Martínez Aparicio, A. Maldonado Contreras, M. Pizarro Sánchez, A. Galdón Castillo y J. Paniagua Soto
Servicio de Neurofisiología Clínica. Unidad de Sueño. H.U. Virgen de las Nieves. Granada.
INTRODUCCIÓN
La narcolepsia presenta como síntoma principal la excesiva somnolencia diurna que se asocia o no a cataplejía, distinguiéndose dos formas de la enfermedad. MSLT es el método más utilizado para su confirmación diagnóstica.
OBJETIVOS
1) Determinar la utilidad del MSLT en el diagnóstico, fundamentalmente en la no asociada a cataplejía. 2) Análisis y comparación de sintomatología, estudios genéticos y MSLT entre los pacientes con resultado positivo y negativo en dicho test.
MATERIAL Y MÉTODOS
Revisión de 12 casos con sospecha de narcolepsia a los que se realiza MSLT en nuestra Unidad de Sueño siguiendo protocolo de American Academy of Sleep Medicine (2005).
RESULTADOS
MSLT(+) para narcolepsia: 50%. Latencia media de sueño (4 siestas) en MSLT(+): 2.06 minutos y en MSLT(-): 7,21 minutos. SOREMP en MSLT(-)=0.
MSLT(+):
a) 83,3% presentaban narcolepsia asociada a cataplejía [HLA(+) en 2 pacientes].
b) 16,7% presentaba dudosa cataplejía parcial [HLA(-)].
c) 2 pacientes con MSLT(+) estaban diagnosticados de Síndrome de Apnea del Sueño y recibían tratamiento con presión positiva continua sin mejoría clínica.
MSLT(-): 2 casos presentaban dudosa cataplejía.
CONCLUSIONES
1. 83,3% de los pacientes con MSLT (+) presentaban narcolepsia asociada a cataplejía.
2. MSLT es un método útil en el diagnóstico de narcolepsia, fundamentalmente en los casos sin cataplejía o cuando éstos episodios son dudosos y los estudios genéticos negativos.
3. En los casos con sintomatología dudosa, un resultado negativo en el MSLT es igualmente útil, ya que puede facilitar otros diagnósticos y permite instaurar tratamientos adecuados.
23. RELACIÓN DE LAS HORAS DE USO CPAP RESPECTO A LAS HORAS DE SUEÑO
T. Canet* y C. Oltra**
*Neurofisiología Clínica.
**Preventiva. H. Virgen de los Lirios de Alcoy.
INTRODUCCIÓN
Un mayor número de horas de uso de CPAP implica un mejor funcionamiento diario y una disminución de la somnolencia diurna. Queremos estudiar el porcentaje de uso de CPAP en relación al total de horas dormidas ya que éstas influyen en el funcionamiento y somnolencia diurna.
MATERIAL Y MÉTODO
Se estudia la media de las horas de sueño/día referidas por el paciente y la media de horas uso CPAP y la escala de Epwoth antes de iniciar el tratamiento.
RESULTADOS
Estudiamos 145 pacientes. El 57% dormían más de 7 h. Usan el CPAP menos de 7 h el 78% y de ellos un 29% menos de 5 horas. El uso CPAP aumenta con un mayor número de horas de sueño (p < 0,000), destacando que un 13% de los pacientes duermen entre 5 y 6 horas y usan el CPAP entre 4 y 5 horas, más del 80% del total de su sueño. La puntuación de Epwort es mayor de10 en el 70% de los pacientes que usan el CPAP menos del 80% de las horas sueño.
CONCLUSIÓN
En un porcentaje de pacientes las horas de uso CPAP siempre serán inferior a cuatro-cinco horas debido a horas insuficientes de sueño aspecto que deben tenerse en cuenta a la hora de valorar la efectividad del CPAP con escalas de somnolencia y funcionamiento diurno.
24. ¿PARASOMNIAS O CRISIS NOCTURNAS? REQUERIMIENTOS MÍNIMOS DE REGISTRO PSGN PARA EL DIAGNÓSTICO
A. Teijeira Azcona, G. Pérez Fajardo, C. García Fernández y J.M. Teijeira Álvarez
Servicio de Neurofisiología Clínica. Unidad de Sueño. Complejo Hospitalario de Toledo.
INTRODUCCIÓN
El diagnóstico diferencial entre Parasomnias y Crisis nocturnas puede ser complejo pese a la realización de una correcta historia clínica. En los pacientes epilépticos con crisis nocturnas el EEG basal y/o tras privación de sueño suele ser normal. La realización de una PSGN (polisomnografía nocturna) con un montaje electroencefalográfico adecuado es fundamental para el correcto diagnóstico de estos pacientes.
CASO CLÍNICO
Varón de 46 años, enviado por Neumología por ESD (excesiva somnolencia diurna) con poligrafía no concluyente. Varios episodios hace 6 años de pérdida de conciencia diagnosticados de síncopes vasovagales.
Clínica de ronquido intenso, frecuentes despertares bruscos, abundantes movimientos de extremidades, ocasionales fenómenos de posibles parálisis del sueño y alucinaciones hipnagógicas. IMC normal. Epworth 20/24. EEG tras privación de sueño normal. TC craneal normal.
MÉTODO Y RESULTADO
PSGN con montaje EEG sueño-epilepsia Montpellier modificado y monitorización EMG en mentón y Tibial anterior, flujo respiratorio, ronquido, SatO2, banda torácica y vídeo. Se registra en fases 2 y 3 de sueño una frecuente actividad irritativa tipo punta, punta-onda y polipunta-onda Temporal bilateral que en ocasiones asocia despertar con mioclonía generalizada. TLMS a la mañana siguiente, normal.
CONCLUSIONES
Se hace hincapié que para el correcto diagnóstico de estos pacientes es necesario planificar un adecuado estudio e interpretación de la actividad bioeléctrica cerebral.
25. EPILEPSIA CON PUNTA ONDA CONTINUA DURANTE EL SUEÑO (POCS). DETERIORO PSICOMOTOR SECUNDARIO
G. Pérez Fajardo, A. Teijeira Azcona, C. García Fernández, C. Montes Gonzalo y J.M. Teijeira Álvarez
Servicio de Neurofisiología Clínica. Unidad de Sueño. Complejo Hospitalario de Toledo.
INTRODUCCIÓN
La Epilepsia con punta-onda continua durante el sueño lento es poco frecuente.
La edad media aparición es a los 4-5 años. Las crisis suelen desaparecer en adolescencia siendo frecuente la persistencia de anomalías. Hay una gran variabilidad electroclínica. Lo más habitual son crisis parciales en un niño que comienza con regresión intelectual. El EEG característico durante el sueño presenta descargas punta-onda generalizadas en más del 85% durante sueño lento. El EEG en vigilia, puede ser normal, tener puntas focales o punta-onda generalizadas irregulares.
CASO CLÍNICO
Varón nacido 08/1999, con encefalopatía hipóxico-isquémica perinatal, diplejia espástica secundaria.
Desde los 3 años, crisis focales complejas sintomáticas, controladas con Valproico y Levetiracetam. EEG 02/03 actividad epileptiforme Rolando-Temporal izquierda, sagital central, más persistentes durante el sueño. EEGs sucesivos: actividad multifocal más frecuente, predominio derecho. RM 05/05 imágenes hiperintensas periventriculares, ampliación secundaria de ventrículos laterales. Con 5 años presenta deterioro psicomotor progresivo. RM sin cambios. PSGN 07/06 POCS. Tratamiento corticoides y vigabatrina. Mejoría marcha, lenguaje y nivel de alerta. EEG privación sueño 07/06 POCS, menos frecuente en vigilia. PSGN 08/06 POCS. Mejoría clínica.
PSGN 05/07 persiste POCS. EEG privación sueño 07/07 similar previos. Tratamiento actual: Clobazam y en retirada corticoides. Continua estudio evolutivo.
26. PREVALENCIA Y FACTORES IMPLICADOS EN EL SÍNDROME DE APNEA OBSTRUCTIVA DEL SUEÑO EN 106 PACIENTES CON HIPERSOMNOLENCIA DIURNA
M. García Bellón y J.M. Teijeira Álvarez
Servicio de Neurofisiología Clínica. Complejo Hospitalario de Toledo.
INTRODUCCIÓN
La excesiva somnolencia diurna (ESD) es uno de los principales motivos de consulta en nuestra unidad de sueño. Dentro de sus posibles causas, la más frecuente es el Síndrome de Apnea Obstructiva del Sueño (SAOS).
OBJETIVOS
Relacionar las distintas variables y factores que influyen en el desarrollo del SAOS.
MATERIAL Y METODOS
Estudio descriptivo, transversal en pacientes que acuden a la consulta de sueño por ESD en un periodo de 3 años. Polisomnografía nocturna a todos los pacientes
Descartamos pacientes narcolépticos y con trastornos depresivos graves. Variables a estudio: Edad, sexo, Índice de masa corporal (IMC), diámetro cervical, puntuación en escala de Epworth, presencia/ausencia de causas otorrinolaringológicas, factores de riesgo cardiovascular, índice de apneas-hipopneas (IAH). Relación entre tabaquismo y SAOS.
RESULTADOS
Muestra de 106 pacientes. Edades entre 6 y 87 años (media 52,1); Hombres 80,2%. 93% IMC > 25. IMC media 30,9. Media Epworth: 13,6; Media REM: 13,1%; causas ORL 30,1%; fumadores 40,5%; diagnosticados de SAOS 57,5%; factores de riesgo cardiovascular 37,7%. Encontramos asociación estadísticamente significativa entre SAOS y aumento del IMC, edad > 50, sexo masculino, diámetro cervical > 40, Epworth > 15, y %REM < 20%. Encontramos asociación entre IMC > 25 y % REM < 20%.
CONCLUSIONES
Más de la mitad de los pacientes con excesiva somnolencia diurna, acaban diagnosticados de SAOS. Los pacientes con SAOS son más obesos, tienen elevado diámetro cervical, presentan mayor ESD, su prevalencia aumenta con la edad, y tienen menor % REM. No encontramos relación entre SAOS y patología ORL, ni la condición de fumador.
CO-55. NIGHT-EATING SYNDROME: POLYSOMNOGRAPHIC FEATURES IN EIGHT PATIENTS
M. Martínez-Martínez1, M. González Martínez1, M. Cabello Nájera1, J.A. Gómez del Barrio2 y R. Carpizo Alfayate1
Sleep Disorders Unit1.
Psychiatry Division2.
Marqués de Valdecilla Hospital, Santander. Spain.
INTRODUCTION
Night-eating syndrome (NES) was firstly described by Stunkard in 1955. It is characterised by recurrent awakenings associated with the need to eat and inability to return to sleep without eating or drinking.
PATIENTS AND METHODS
Two males and six females with age ranged from 30 to 57 years, underwent clinical test and videopolisomnographic (vPSG) recordings carried out according to standard methods. Three of them were members of the same family. All patients were diagnosed of NES since adolescence and they had psychiatric profile (mainly depressive-ansioux disorder).
RESULTS
vPSG studies captured a variable number of awakenings from both, NREM (more frequently) and REM sleep which were followed by food intake. All eating episodes occurred during EEG defined wakefulness and patients appeared to be awake and conscious. All patients were able to remember these episodes the next morning
Sleep structure was characterized by increased NREM light sleep stages I and II and decreased NREM deep sleep stages III and IV, REM sleep and sleep efficiency index.
Respiratory disturbance index was increased in four patients and periodic movement index of lower limbs was pathological in three patients.
CONCLUSIONS
1. Nocturnal eating episodes ocurred during EEG-defined wakefulness after awakening from NREM and REM sleep.
2. v-PSG showed sleep structure and continuity disturbance.
3. Nocturnal eating episodes were associated with psychiatric and sleep disorders.
4. Althought the pathogenesis of NES remains unclear, our study suggest the existence of susceptibility or genetic predisposition.
27. PREVALENCIA DE CEFALEA DURANTE EL TEST DE LATENCIAS MÚLTIPLES DE SUEÑO
C. Martínez de Azcoytia, A. Álvarez, R. Balcells y J. Santamaria
Servei de Neurologia y Unidad Multidisciplinar de Trastornos del Sueño, Hospital Clínic de Barcelona.
INTRODUCCIÓN
Los pacientes con hipersomnolencia a los que se realiza un Test de Latencias Múltiples de sueño (MSLT) presentan a menudo cefalea durante la prueba pero no hay información en la literatura sobre este fenómeno. Hemos evaluado la frecuencia de cefalea en los pacientes sometidos a MSLT en nuestro hospital.
PACIENTES Y MÉTODO
Hemos registrado de forma prospectiva la presencia de cefalea en los 196 pacientes evaluados mediante MSLT entre Abril 2005 y Julio 2007. Se registró además la necesidad de analgésicos, la edad, diagnóstico y sexo del paciente así como la repercusión sobre la prueba.
RESULTADOS
Sesenta y dos pacientes (31,6%) presentaron cefalea durante el MSLT (edad media: 43,8 ± 14,3 vs. 51 ± 17,3 en los que no la presentaron). En 27 (43,4%) se requirió el uso de analgésicos, habitualmente paracetamol que mejoró el cuadro en la mayoría, pero en un paciente el MSLT se tuvo que repetir por la persistencia de la cefalea. Un 45% de mujeres vs un 25,4% de los hombres presentaron cefalea. Los diagnósticos de los pacientes con cefalea fueron similares a los que no la presentaron (narcolepsia 24% vs 15%; hipersomnia idiopática: 53 vs 50%; hipersomnia post CPAP: 16 vs 19%).
CONCLUSIÓN
La presencia de cefalea es frecuente durante el MSLT, ocurre sobre todo en mujeres y en pacientes más jóvenes, requiere la administración de analgésicos en casi la mitad de los casos en que se presenta, puede interferir con la realización de la prueba y no tiene relación con la causa de la hipersomnia.
28. SONAMBULISMO EN ADULTOS JÓVENES: CARACTERÍSTICAS CLÍNICAS Y POLISOMNOGRÁFICAS EN 25 SUJETOS
S. Llufriu, S. Fernández -Fernández, A. Iranzo y J. Santamaría
Servicio de Neurología, Hospital Clínic de Barcelona.
OBJETIVO
Describir el fenotipo clínico y vídeo-polisomnográfico (VPSG) de un grupo de adultos jóvenes afectos de sonambulismo.
MATERIAL Y MÉTODOS
Estudio descriptivo clínico y VPSG con privación de sueño de 25 adultos jóvenes con diagnóstico de sonambulismo entre mayo de 2003 y mayo de 2007.
RESULTADOS
62% eran varones, con edad media de 32,5 años ± 1,4 (rango 20-54 años). Un 58% tenían antecedentes familiares de sonambulismo. El inicio de los síntomas fue en un 58% después de la infancia. La frecuencia de los episodios de sonambulismo era variable (días a meses entre episodios) y el 63% presentaban más de un episodio por noche. Los episodios aparecían habitualmente en el primer tercio de la noche (84%) y duraban varios minutos. La mayoría (87%) de los pacientes identificaban un desencadenante, habitualmente estrés. El 52% recuerda los acontecimientos al día siguiente y el 48% lo relacionan con un sueño, habitualmente con alto componente emotivo (miedo, claustrofobia). Un 63% había sufrido lesiones menores durante los episodios y el 26% había causado lesiones a otras personas. No existen diferencias significativas en las características clínicas según la edad de inicio. Un VPSG con privación de sueño demostró despertares confusionales desde sueño noREM en el 73% y en todos descartó actividad epileptiforme.
CONCLUSIÓN
El sonambulismo en adultos jóvenes tiene alta agregación familiar, aparece predominantemente en el primer tercio de la noche, suele asociarse a sueños desagradables y lesiones menores. El VPSG con privación de sueño suele demostrar despertares confusionales desde sueño noREM y descarta otras patologías.
29. EPILEPSIA GENERALIZADA NOCTURNA Y/O TRASTORNO POR FALTA DE ATONIA EN FASE REM
C. Martínez Aparicio, A. Casquero Casquero, J. Ruiz García, C. Iznaola Muñoz, A. Galdon Castillo y J. Paniagua-Soto
Unidad de Sueño. Servicio de Neurofisiología Clínica. H.U. Virgen de Las Nieves. Granada.
INTRODUCCIÓN
Con frecuencia se confunde Epilepsia Generalizada con Trastorno por falta de atonía en fase REM, con los consecuentes efectos yatrógenos de los FAES.
OBJETIVO
Demostrar el gran poder diagnóstico que posee la utilización conjunta del Vídeo-EEG de larga duración+ Polisomnografía Nocturna.
MATERIAL
Varón de 63 años institucionalizado. AP: DMII, Psicosis Esquizofrénica y Epilepsia Generalizada Nocturna. P.C: TAC craneal Normal; Analítica general Normal; EEG basal: Normal. En tratamiento con Loramet 2 mg, Epanutín, Nemactil 50, Largactil y Glumida. Según las cuidadoras de la residencia de ancianos, por las noches, estando dormido, presenta episodios repentinos de convulsiones, caída de la cama (que le han provocado diversas fracturas), que se continúan con conductas inapropiadas (se viste, se desnuda, abre y cierra armarios,...) y la imposibilidad del paciente de volver a conciliar el sueño.
METODOS
En Agosto del 2007, se realizará al paciente un Vídeo-EEG de 24 horas de duración junto a una Polisomnografía Nocturna.
RESULTADOS
Nuestro interés es llevar los resultados en Octubre al Congreso, ya que creemos que se trata de un caso de gran interés científico.
30. MEDIDA OBJETIVA DEL RONQUIDO: EXPERIENCIA PILOTO CON UN NUEVO DISPOSITIVO DE REGISTRO
E. Esteller*, F. Segarra**, N. Roure**, J.A. Luna, P. Monagas***, J. Albares** y E. Estivill**
*Servicio de ORL Hospital General de Catalunya.
**Clínica del Son Estivill.
***Universitat Politècnica de Catalunya.
INTRODUCCIÓN
El ronquido es un sonido producido por la vibración de diferentes partes de las vías respiratorias superioresi que se presenta en la población general con una alta prevalencia que puede llegar hasta el 60%. Además se cree que la población que ronca es más propensa a padecer ciertas patologías sistémicas.
En este momento existe una alta demanda social para solucionar el problema, sin que, por el momento, existan métodos de medida objetivos que puedan ser considerados universalmente aceptados y útiles aunque existen estudios que lo han intentado. El objetivo de dicho estudio es demostrar la utilidad de este nuevo instrumento, demostrando la facilidad de obtención y manejo de los datos, la fiabilidad de los mismos y que la utilización del dispositivo no distorsiona los parámetros recogidos por la PSG-n.
MATERIAL Y METODO
Se recoge la señal usando un micrófono unidireccional inalámbrico por Bluetooth. El micrófono, que incluye una campana a modo de fonendoscopio, se coloca directamente sobre la piel del paciente en el lateral del cuello usando una banda elástica. El sonido se envía por medio de la tecnología por Bluetooth desde el paciente a un ordenador personal donde un software especial desarrollado por nuestro equipo técnico, registra el sonido y analiza los ronquidos. El sonido respiratorio se digitaliza a una frecuencia de muestreo de 8000 Hz y 16 bits de resolución. La localización de los ronquidos se realiza con un re-muestreo de 5 Hz y un umbral de discriminación entre respiración y ronquido de 70 dB. Los ronquidos localizados son analizados de manera individual usando una FFT discreta. Para cada ronquido se calcula la potencia acústica y la frecuencia de pico. Además, se calculan otras variables como son: tasa de ronquidos por hora, distribución espectral de frecuencias de ronquidos, distribución temporal de potencia de ronquidos. El registro del ronquido se realiza simultáneamente a un registro polisomnográfico completo donde se recogen parámetros respiratorios y de sueño.
RESULTADOS Y DISCUSIÓN
El micrófono unidireccional de alta ganancia no distorsiona la PSG convencional y registra un sonido limpio de ruidos externos. El software de análisis de ronquidos que registra la información necesaria combina técnicas de procesado digital de señal con localización inteligente de los ronquidos para obtener los resultados de manera automática. Además la información se presenta de manera que son una extensión en la misma escala de las gráficas obtenidas en la Polisomnografía. Su análisis es útil para evaluar de forma objetiva el éxito de determinados tratamientos dirigidos a su resolución y podría abrir nuevos campos de investigación en la fisiopatología del SAOS.
31. ANÁLISIS MULTICÉNTRICO DE LA CONCORDANCIA DE LA TITULACIÓN DE CPAP OBTENIDA POR POLISOMNOGRAFÍA Y POR LA FÓRMULA DE MILJETEIG Y HOLFSTEIN
T. Canet*, J. Escribá**, J.M. Tenías***, B. Hoyo****, E. López**** y J. Moliner**
Servicios de Neurofisiología Clínica del Hospital Virgen de los Lirios de Alcoi*,
Doctor Peset de Valencia**
y Lluis Alcanyís de Xàtiva****.
S. de Medicina Preventiva Hospital Lluis Alcanyís de Xàtiva***.
INTRODUCCIÓN
Miljeteig y Hofstein describieron una fórmula en población canadiense para determinar la presión de CPAP óptima para iniciar el tratamiento de los pacientes con SAHS, fórmula ampliamente utilizada en nuestro medio que sin embargo no ha sido validada.
OBJETIVO
Evaluar la concordancia entre la formulación de Miljeteig y Hofstein y la titulación de la presión de CPAP determinada por PSG en pacientes con SAHS.
PACIENTES Y MÉTODOS
Participaron tres centros de la Comunidad Valenciana. Se aplicó el coeficiente de concordancia de Lin (Rho) y fueron estudiados 803 pacientes (85% varones, edad media: 53,3 años, DE: 11,5 años).
RESULTADOS
La titulación media por PSG varió desde 7,4 cm de agua (Alcoi) hasta 10,9 cm de agua (Xàtiva). La concordancia fue nula en el H. Peset (Rho= -0,02 IC95% -0,32 a 0,27), baja en Xàtiva (Rho = 0,19 IC95% 0,14 a 0,24) y moderada en Alcoi (Rho = 0,45 IC95% 0,32 a 0,59).
CONCLUSIONES
La formulación de Miljeteig y Hofstein no muestra una concordancia aceptable. Es necesario realizar ulteriores estudios que analicen dichos resultados para poder establecer si dicha fórmula puede sustituir adecuadamente a la PSG en nuestro medio.
32. CPAP TREATMENT AS A TRIGGER OF TRIGEMINAL NEURALGIA: A CASE REPORT
V. Alatriste-Booth, M. Serrano-Larraz y F.J. Puertas-Cuesta
Sleep Disorders Unit, Hospital de la Ribera, Alzira, Valencia, Spain.
A 59 year old man with a history of trigeminal neuralgia and excessive daytime sleepiness presented to our outpatient clinic.
Facial pain began in 1998 describing a waxing and waning, lancinating, neuropathic pain over the left side of his face with a typical distribution of the V2 and V3 branches of the trigeminal nerve. The neurological examination was normal with the exception of sensory loss for all modalities over the left V2 and V3 skin distribution. He started treatment with carbamazepine reaching 1200 mgs over a years' period without much improvement. Cranial MRI and angio-MRI, showed severe compression of the trigeminal nerve. He underwent vascular decompression surgery in 2001 with complete remission of his symptoms.
Two years later he experienced new less severe episodes with variable periods of remission.
In 2006, excessive daytime sleepiness, snoring, dry mouth and hoarssness appeared. A polysomnography was performed showing a severe obstructive sleep apnoea syndrome with an apnoea hypopnoea index of 96.7. We decided to start CPAP treatment with a nasal face mask device.
Our patient described a dramatic increase in the intensity and number of painful trigeminal episodes in direct association with CPAP, forcing him to abandon treatment.
CONCLUSIONS
CPAP treatment may exacerbate trigeminal attacks due to facial mask support trigger zones as well as by known painful stimulus such as cold air. This can lead to a faulty compliance to treatment and treatment failure. Searching for alternative mask equipments with different support skin areas and heating humidifiers may help these patients undergo CPAP therapy.
33. HIPERSOMNIA DIURNA E INSOMNIO NOCTURNO. UTILIDAD DE LA ACTIGRAFÍA Y DE LA CURVA DE TEMPERATURA RECTAL EN LESIONES DE ORIGEN CENTRAL
M. Cambra1, E. Lladó2, M.J. Jurado2, O. Romero2, A. Ferré2, A. Saheb2 y T. Sagalés2
1Servicio de Neurofisiología Clínica Hospital La Fe de Valencia.
2Unidad del Sueño. Servicio Neurofisiología Clínica Hospital Vall d'Hebrón. Barcelona.
INTRODUCCIÓN
En los últimos años existe un interés creciente de la aplicación en la clínica diaria de registros de actigrafía de 10 días de duración y curvas de temperatura rectal de 24 horas para valorar las alteraciones del ritmo circadiano sueño-vigilia.
OBJETIVOS
Demostrar la utilidad de la curva de temperatura rectal y la actigrafía en el estudio de alteraciones del ritmo circadiano sueño-vigilia en el contexto de pacientes con lesiones centrales.
MATERIAL Y MÉTODOS
Paciente varón de 70 años, con antecedentes de diabetes mellitus (DM), enfermedad de Parkinson (EP) y ictus izquierdo antiguo a los 63a, que presenta hipersomnia diurna (HSD) activa y pasiva (Epworth 21) asociada a insomnio nocturno.
Paciente mujer de 62 años, diagnosticada de tumor supraselar intervenido en el 2000, que acude por intensa cefalea, excesiva hipersomnia diurna (Epworth 24) asociada a dificultad de conciliación del sueño.
RESULTADOS
Se realiza, en ambos pacientes, una polisomnografía nocturna (PSG), una curva de temperatura rectal de 24 horas y una actigrafía de 10 días de duración. La PSG muestra, en ambos casos, una eficiencia de sueño disminuida.
La curva de temperatura mostró una alteración consistente en disminución de la amplitud e inversión del ciclo y la actigrafía mostró patrones de actividad nocturna y descanso diurno. Los hallazgos de las exploraciones mencionadas previamente traducen un trastorno del ritmo circadiano sueño-vigilia.
CONCLUSIÓN
Considerar la utilidad de la monitorización ambulatoria con la actigrafía y la curva de temperatura rectal en la valoración clínica de las alteraciones sueño-vigilia.
34. AMIGDALECTOMÍA COMO TRATAMIENTO DEL SAHS EN EL SÍNDROME DE PRADER-WILLI
E. Lainez1, E. Lladó1, M. Cambra2, M.J. Jurado1, O. Romero1, A. Ferré1 y T. Sagalés1
1Unidad del Sueño. Servicio de Neurofisiología Hospital Vall d'Hebrón. Barcelona.
2Servicio de Neurofisiología Clínica. Hospital La Fe de Valencia.
INTRODUCIÓN
El síndrome de Prader-Willi (PWS) es una enfermedad congénita asociada en el 70% de los casos a una delección del cromosoma 15. Se caracteriza por hipotonía perinatal, obesidad, hiperfagia, hipogonadismo, retraso mental y trastorno neurocognitivo. Un tercio de los pacientes con PWS tienen riesgo de presentar apneas de tipo central, obstructiva y alteración de la respuesta cardiorespiratoria a la hipercapnia, debido a la obesidad, hipotonía y una posible alteración en el control del ritmo respiratorio.
CASO CLÍNICO
Paciente de 9 años. Apgar 9/10 al nacimiento afecto de hipotonía perinatal y diagnosticado de SPW a los 2 meses de vida, controlado en las unidades de Neuropediatría y Endocronología sin presentar complicaciones clínicas hasta el momento actual, con diagnóstico de Síndrome de Apnea-Hipopnea en el 2005, que requirió adenoidectomía en otro centro hospitalario. Acude a urgencias por faringoamigdalitis aguda pultácea, objetivándose importante disminución del nivel de conciencia asociado a pausas respiratorias. Gasometría arterial al ingreso: PCO2 60, PO2 67, Ph 7.4, HCO3 37, EB 10. Se realiza polisomnografía (PSG) que evidencia un Índice Apnea-Hipopnea (IAH) de 108.9/h de características obstructivas con una desaturación máxima de O2 al 45%. Amigdalectomizado 4 días después del ingreso con evidente mejoría clínica. Se realiza una PSG de control a los 2 meses postintervención que mostró un IAH de 8 con desaturación máxima del 87%.
DISCUSIÓN/CONCLUSIÓN
Destacar la importancia de la mejora evolutiva en estos niños tras la resolución del componente respiratorio obstructivo a pesar de la persistencia del componente central.
35. EXPLODING HEAD SYNDROME. A CASE REPORT
E. Lladó1, M. Cambra2, M.J. Jurado1, O. Romero1, A. Ferré1, P. Lloberas3, G. Sampol3 y T. Sagalés1
1Unidad del Sueño. Servicio de Neurofisiología Hospital Vall d'Hebrón. Barcelona.
2Servicio de Neurofisiología Clínica. Hospital La Fe de Valencia.
3Servicio de Neumología Hospital Vall d'Hebrón. Barcelona.
INTRODUCTION
Exploding head syndrome (EHS)which was first described in 1920, is known as a benign clinical syndrome, under-recognized, currently classified as a parasomnia. It is characterized by terrifying sensations of loud sounds or flashing lights that occurs only in the twilight stages of sleep, when falling asleep or, less often, on awakening, not associated with sudden pain or headache. Symtpoms like accute anxiety and palpitations are often accompanying EHS. Furthermore, in some patients, myoclonic jerks of the limbs or a visual flash of lighting are described. Electroencephalography (EEG) and Polysomnography (PSG) recordings are normal.
CASE REPORT
A 33 year-old-male, was referred because of a global head pressure and terrifying sensation of loud sounds like " electrical current running", without associated pain or headache, almost nightly, as he was falling asleep. Sometimes his whole body would shake. No relevant past medical history was found. Neurological examination and Vídeo-PSG recording were normal.
DISCUSSION/CONCLUSION
Three theories have been proposed. Evans (2006) suggested that the basis of EHS is postulated to be a delay in selected areas of the reticular formation in switching off. Jacome (2001), described an effective response to nifedipine, speculating that EHS is perhaps a paroxysmal symptom arising from transient calcium chanel disfunction. Eventually, Sachs (1991), prescribed chlomipramine in three patients who responded immediately.
The follow-up and some of the mentioned therapies will be tested in order to clarify these approaches.
36. ¿CATAPLEJIA O SÍNCOPE? CONTROL SINTOMÁTICO EXCLUSIVO CON OXIBATO SÓDICO
J. Escribá, S. Casaña, A. Mazzillo, P. Giner, F. Prieto y M. Escudero
Servicio de Neurofisiología Clínica. Hospital Universitario Doctor Peset de Valencia.
Mujer de 54 años con hipersomnia de larga evolución (Epworth 19/21) y ataques de sueño irrefrenables.
Inicialmente presenta electroencefalograma con signos irritativos siendo tratada con antiepilépticos y antidepresivos.
Precisa de siestas cortas reparadoras para mantenerse "despejada" durante el día y refiere frecuentes episodios de atonía en piernas y mandíbula sobre todo ante emociones y durante las comidas y ocasionalmente alucinaciones hipnagógicas y parálisis de sueño. Es roncadora habitual y sufre apneas nocturnas presenciadas.
Se sospecha pues SAHS y/o Sdr. Narcoléptico confirmados mediante Polisomnografía y TLMS. SPECT y HLA son compatibles con narcolepsia
Tratada con CPAP a 6, la paciente mejora poco: la hipersomnia persiste y sufre todavía ataques de sueño, retirándose el tratamiento con CPAP por ineficacia y cierta intolerancia. Se pauta entonces metilfenidato y paroxetina y después modafinilo consiguiendo controlar parcialmente la clínica.
Dos años después, asociado a constantes emociones por problemas familiares, sufre nuevos episodios que refiere como caídas con pérdida de conciencia de minutos de duración acompañados de cortejo vegetativo y cada vez más frecuentes y severos. Remitida a Cardiología y Neurología, se descarta síncope cardiogénico o isquemia vasculocerebral.
Dada la mala evolución y la ausencia de otras alteraciones asociadas, sospechamos que pueda tratarse de episodios de cataplejía completa (con características mal definidas) iniciando tratamiento con oxibato sódico. Con dosis iniciales de 6 ml/noche disminuyen claramente los episodios y mejora la hipersomnia. Actualmente, con 12 ml/noche, se consigue controlar totalmente los síntomas.
37. ¿POLIGRAFÍA O POLISOMNOGRAFÍA? ESTUDIO DE VALIDEZ DIAGNÓSTICA Y GRADO DE CONCORDANCIA ENTRE PRUEBAS EN EL SÍNDROME DE APNEA-HIPOPNEA DE SUEÑO
J. Escribà, S. Casaña, A. Mazzillo, F. Prieto, R. Chilet, M. Escudero, G. Zalve y J. Moliner
Servicio de Neurofisiología Clínica. Hospital Universitario Doctor Peset de Valencia.
INTRODUCCIÓN
El diagnóstico del SAHS (Síndrome de Apnea-Hipopnea de Sueño) es todavía un tema controvertido y en revisión. Es necesario pues conocer bien las pruebas diagnósticas disponibles y aclarar cuándo y cómo hay que emplearlas para optimizar su uso y el manejo clínico de estos pacientes.
MATERIAL Y MÉTODOS
Estudio descriptivo transversal de 62 pacientes remitidos aleatoriamente a nuestra Unidad de Sueño con sospecha de SAHS y explorados con poligrafía cardiorrespiratoria domiciliaria (PR) primero y polisomnografía convencional hospitalaria (PSG) después.
Tras comprobar la correcta realización de ambas pruebas y después de la anamnesis y exploración pertinentes, 56 de los pacientes se dividen en 3 grupos en función de 10 factores predictivos de SAHS y son etiquetados de No SAHS, SAHS leve-moderado y SAHS severo según sus índices de apnea-hipopnea (IAH) obtenidos en PR y PSG.
Acto seguido se analiza la validez de la PR como prueba diagnóstica y/o de screening del SAHS tomando como referencia la PSG y se estudia el grado de concordancia de ambas pruebas según la sospecha clínica inicial de SAHS.
RESULTADOS Y CONCLUSIONES
La PR tiene una sensibilidad (0,95) y especificidad (0,62) tales que se perfila como una óptima prueba para el screening pero insuficiente para el diagnóstico de SAHS. La concordancia entre ambas pruebas es directamente proporcional a la sospecha de SAHS y resulta mejor para distinguir entre enfermos y sanos que para determinar el grado de SAHS. Con estos datos, se propone un algoritmo de actuación en el manejo del SAHS.
38. PERFIL NEUROPSICOLÓGICO DEL DETERIORO COGNITIVO LEVE EN PACIENTES CON TRASTORNO DE CONDUCTA DEL SUEÑO REM
M. Serradell1, A. Iranzo1, J.L. Molinuevo2 y J. Santamaria1
Servicio de Neurología. Unidad Multidisciplinar de Trastornos del Sueño1. Unidad de Demencias y otros Trastornos cognitivos2. Hospital Clínic de Barcelona.
INTRODUCCIÓN
El trastorno de conducta del sueño REM (TCSR) puede preceder a la aparición de enfermedades como la Demencia con Cuerpos de Lewy (DLB) o al Deterioro Cognitivo Leve (DCL) (Iranzo, 2006). La DLB se asocia a alteraciones visuoperceptivas y ejecutivas y puede precederse de DCL. No se conoce el perfil neuropsicológico de los pacientes con DCL asociado a TCSR ni si éste es similar al de la DLB.
PACIENTES Y MÉTODOS
Identificamos a 11 pacientes con TCSR idiopático que posteriormente desarrollaron DCL (criterios de Petersen) con edad media de 70,5 años. Se les administró una batería neuropsicológica que comprendía las principales áreas cognitivas. Los resultados fueron comparados con datos normativos.
RESULTADOS
Ocho pacientes (72,2%) presentaban alteraciones visuoperceptivas. En 4 ésta era la única área cognitiva afectada. En los otros 4, además también se hallaban alterados otros dominios: en 2 la memoria, en uno las funciones ejecutivas y en otro la memoria y el lenguaje. En los 3 pacientes restantes el perfil neuropsicológico fue: alteración ejecutiva (1 paciente), alteración de la memoria (1 paciente) y déficit mnésico, ejecutivo y del lenguaje (1 paciente). En todos ellos, el rendimiento en los test de memoria mejoraba tras la presentación de pistas semánticas, situándose los valores dentro de la normalidad.
CONCLUSIONES
En pacientes con TCSR que presentan DCL, éste se caracteriza por alteraciones visuoperceprivas y mnésicas similares (aunque de menor intensidad) a las de la Demencia con Cuerpos de Lewy.
39. ESTUDIO POLISOMNOGRÁFICO DE 5 PACIENTES CON CATATRENIA
M. Serradell, A. Iranzo y J. Santamaria
Servicio de Neurología. Unidad Multidisciplinar de Trastornos del Sueño. Hospital Clínic de Barcelona.
INTRODUCCIÓN
La catatrenia se caracteriza por un ruido espiratorio prolongado que ocurre durante el sueño, predominantemente en la segunda mitad de la noche y que se repite cíclicamente. Describimos las características clínicas y polisomnográficas de 5 pacientes con catatrenia estudiados en nuestro centro.
PACIENTES Y MÉTODOS
Pacientes diagnosticados de catatrenia entre 2005-2007. Se analizaron edad, sexo, duración, exploración ORL y características polisomnográficas.
RESULTADOS
Se diagnosticaron 5 pacientes (4 mujeres, un varón), edad media = 31,14 ± 5,5; rango 22-35, remitidos para evaluación de ruidos anormales durante el sueño que molestaban considerablemente a los acompañantes pero no al paciente. La edad media del inicio de los síntomas es de 16,8 (DE = 8,10, rango = 12-30). La exploración ORL incluyendo laringoscopia fue normal. En uno de los 5 pacientes no ocurrieron los ruidos durante el estudio polisomnográfico, pero los registró en su domicilio. El estudio polisomnográfico del resto de pacientes detecta que los episodios de catatrenia ocurren principalmente en la fase de sueño REM y en la segunda mitad de la noche, son recurrentes, tienen una duración máxima de 20 segundos cada uno y no despiertan al paciente. En el registro se visualizan como apneas centrales recurrentes, tanto en decúbito lateral como en supino. En ninguno de ellos se observan alteraciones en la estructura del sueño.
CONCLUSIONES
La catatrenia, según nuestra experiencia, aparece en sujetos jóvenes, más frecuentemente en mujeres, y se asocia a una espiración ruidosa prolongada (que simula apneas centrales) durante el sueño REM.
40. TRASTORNO DE CONDUCTA DEL SUEÑO REM IDIOPÁTICO PRECEDIENDO A ENFERMEDAD DE PARKINSON CONFIRMADA NEUROPATOLÓGICAMENTE
M. Serradell1, A. Iranzo1, M.J. Rey2 y J. Santamaria1
Servicio de Neurología. Unidad Multidisciplinar de Trastornos del Sueño1. Banco de Tejidos Neurológicos2. Hospital Clínic de Barcelona.
INTRODUCCIÓN
El trastorno de conducta durante el sueño REM (TCSR) es una parasomnia caracterizada por conductas motoras vigorosas, sueños de contenido desagradable y ausencia de atonía muscular durante el sueño REM. Puede preceder a la aparición de enfermedades neurodegenerativas pero hay escasos estudios necrópsicos publicados.
PACIENTES Y MÉTODOS
Varón de 68 años que acudió a consulta refiriendo conductas motoras vigorosas durante el sueño desde hacía 15 años, y durante las cuales se había producido laceraciones o contusiones y golpeado involuntariamente a su pareja. Un video-polisomnograma confirmó el diagnóstico de TCSR. Se inició tratamiento con Clonazepam 1mgr., mejorando significativamente sus síntomas. A los 3 años del diagnóstico inició parkinsonismo rígido-acinético (UPDRS= 49) que respondió a levodopa. No refería quejas cognitivas pero en la exploración neuropsicológica se observó leve alteración en el área mnésica. A los 76 años falleció debido a una neumonía.
RESULTADOS
El estudio neuropatológico revela pérdida celular y cuerpos de Lewy en bulbo raquídeo, protuberancia, mesencéfalo (sustancia negra y locus subceruleus) y amígdala, compatibles con Enfermedad de Parkinson (EP). No se observan alteraciones corticales.
CONCLUSIONES
Los hallazgos neuropatológicos en este caso confirman que los pacientes diagnosticados de TCSR idiopático pueden desarrollar al cabo de unos años una EP idiopática.
41. POLISOMNOGRAFÍA EN PACIENTES CON DEMENCIA TIPO ALZHEIMER (EA) Y FRONTOTEMPORAL (DFT) ANTES Y DESPUÉS DEL TRATAMIENTO CON INHIBIDORES DE LA ACETILCOLINESTERASA
R. Rocamora1,2, A. Thum1, M. Giesler1, A. Haag1,2, S. Canisius3, R. Dodel2, J.C. Krieg3 y U. Hemmeter3
1Departamento de Psiquiatría,
2Departamento de Neurología,
3Departamento de Medicina Interna, Universidad de Marburg, Alemania.
INTRODUCCIÓN
Las demencias presentan con frecuencia una alteración del ciclo sueño-vigilia. El objetivo de este estudio es evaluar los efectos del tratamiento con I-AchE en variables polisomnográficas en la EA y la DFT.
MÉTODOS
Se examinaron 13 pacientes con demencia leve a moderada. 7 cumplieron criterios para EA (68,1 ± 8,0 años) y 6 para DFT (56,8 ± 10,6 años). Se realizaron 2 PSG: 1) Antes del tratamiento con I-AchE, y 2) Después de 5-10 meses de tratamiento.
RESULTADOS
En todos los pacientes se observó una alteración de la continuidad del sueño. Los pacientes con EA mostraron una mayor reducción del sREM comparado con el grupo de DFT (%REM, EA 7,62 ± 1,15 vs. DFT 16,04 ± 9,41, p < 0,05, U-test). Los pacientes con DFT mostraron un sREM fragmentado. El tratamiento con I-AchE no mejoró la continuidad del sueño. El sREM aumentó en los pacientes con EA (REM-min.: 23,3 ± 22,2 vs. 42,2 ± 23,3), pero no en pacientes con DFT (REM-min.: 67,0 ± 51,5 vs. 62,1 ± 41,9). En la DFT se observó una reducción del número de ciclos de sueño.
CONCLUSIÓN
La reducción de sREM en EA en comparación con la DFT podría sugerir que la neurotransmisión colinérgica está más afectada en los pacientes con EA que con DFT. El tratamiento a largo plazo con I-AchE aumenta el sREM en pacientes con EA y lo estabiliza en la DFT. El incremento del sREM en pacientes con EA podría estar relacionado con la eficacia del tratamiento y el curso de la enfermedad.
42. CAMBIOS EVOLUTIVOS EN LA ACTIVIDAD EMG DURANTE EL SUEÑO REM EN EL TRASTORNO DE LA CONDUCTA DEL SUEÑO REM (TCSR) IDIOPÁTICO
J. Casanova, A. Iranzo y J. Santamaría
Servei de Neurologia. Institut de Neurociències. Hospital Clínic. Barcelona.
OBJETIVOS
El TCSR se considera un posible marcador de enfermedad neurodegenerativa. Los pacientes con TCSR presentan durante el sueño REM un aumento de la actividad fásica muscular (AFM) indicativa de una disfunción de las estructuras encefálicas que modulan el sueño REM. Como posible indicador de progresión subclínica comparamos la AFM en pacientes con TCSR idiopático en el momento de su diagnóstico y varios años después.
MÉTODOS
Evaluamos 4 pacientes (tres hombres y una mujer) con edad media de 72 años y 5,5 años de duración del TCSR idiopático con excelente respuesta al tratamiento con clonazepam. Cuantificamos y comparamos la AFM en el polisomnograma del momento del diagnóstico con el de después de 2,5 años de media de seguimiento clínico (tras un periodo de lavado de 2 semanas del clonazepam), en mentón, ambos bíceps y tibiales anteriores utilizando mini-épocas de 3 segundos.
RESULTADOS
Comparando el primer polisomnograma con el segundo, la AFM aumentó un 15% en mentón (de 15 a 30%), 11% en bíceps (de 10 a 21%) y un 0,6% en tibiales anteriores (de 3,2 a 3,8%).
CONCLUSIÓN
En los pacientes con TCSR idiopático, la AFM de la fase REM aumenta con el paso del tiempo. Aunque estos resultados deben considerarse preliminares debido al bajo número de pacientes incluidos y a la variabilidad clínica del TCSR, podrían indicar una progresión en la disfunción de las estructuras encefálicas que controlan la actividad muscular de la fase REM.
Pósters remitidos para beca de la ESRS
43. COMPLICACIONES MÁS FRECUENTES AL INICIO DEL USO DEL CPAP EN NUESTRO MEDIO. VALORACIÓN DE LA TOLERANCIA AL TRATAMIENTO
E. González García y R. Valdivieso Martínez
Servicio Neurofisiología Clínica. Hospital Francesc de Borja de Gandía. Valencia.
INTRODUCCIÓN
Al inicio del uso de equipos de CPAP (Continuous Positive Airway Pressure) para el tratamiento del Síndrome de Apnea del Sueño (SAOS) son muy frecuentes las complicaciones que llevan a una mala adaptación a su uso y abandono del tratamiento. Es preciso un seguimiento de estos pacientes para identificar de forma precoz esos problemas.
PACIENTES Y MÉTODO
Hemos estudiado a 60 pacientes diagnosticados de SAOS (Índice de Apnea/Hipopnea > 10). Todos ellos han rellenado un cuestionario para valorar su sueño previo al tratamiento, así como identificar posibles factores que influyan en la adaptación al mismo. Pasado un periodo superior a dos meses, se realiza un nuevo cuestionario donde se preguntan sobre cada una de las complicaciones derivadas del uso de la CPAP así como la tolerancia al tratamiento.
RESULTADOS
La principal dificultad observada es la insuficiencia respiratoria nasal. La mayoría sufren de sequedad bucal, aerofagia y obstrucción de vías aéreas, siendo muy frecuente la retirada del CPAP a las pocas horas de tratar de iniciar el sueño. La irritación y presión de las correas también es muy frecuente, tendiendo al mal ajuste de las mismas y pérdida de eficacia en el tratamiento, asociado a irritación ocular.
CONCLUSIONES
Al iniciar el tratamiento con la CPAP algunas complicaciones son muy frecuentes, siendo necesaria la identificación precoz de las mismas para evitar mal uso del tratamiento incluso la intolerancia al mismo.
44. FAMILY DOCTORS PERCEPTIONS ABOUT OBSTRUCTIVE SLEEP APNOEA, IN PORTUGAL
J.I. Teixeira1, V. Ramos2, C Bárbara3
1Sleep Laboratory of the Hospital Pulido Valente; 2National School of Public Health - UNL, 3Sleep Laboratory of the Hospital Pulido Valente and Faculdade Ciências Médicas UNL, Lisbon, Portugal.
BACKGROUND
Obstructive sleep apnoea (OSA) has been under-diagnosed and inadequately controlled in the population. This has been attributed to several factors, including doctor's performance and the organization of health care services.
Aims: To identify the perceptions of a sample of Portuguese family doctor's (FD) about the magnitude of the problem, the potential for prevention and control, their educational needs, current professional practices and alternatives for better care, under a population-based disease management approach.
METHODS
A questionnaire was sent to a sample of 120 doctors identified as key-persons all over the country. It included closed questions with a Likert type scale and open-ended questions. Quantitative and qualitative data analyses were performed.
RESULTS
106 FD answered to the questionnaire. The great majority (88%) qualified OSA as a public health problem and 91% agreed that sleep disorders are a major health problem in Portugal. Nevertheless they estimated that, currently, only one third of doctors evaluate, give information and educate their patients concerning sleep health. 38% of respondents seem not to be aware of the best evidence on effectiveness of currently available treatments. Concerning the improvement of diagnosis at primary care level, 73% agreed with the practice of nocturnal oximetry and 59% agreed to perform nocturnal cardiorespiratory studies at their patient's homes. Also the majority (60%) agreed to initiate CPAP and follow-up treatment at primary care level in co-ordination with secondary care. Almost all (99%) identified educational needs and only 15% (the younger ones) declared to have had education on OSA during their under or post-graduate education. A list of suggestions was identified to improve patient care.
CONCLUSION
Portuguese FD are receptive to a greater participation in the care to their patients with OSA, in co-operation with hospital services. Considering current primary care reform in Portugal, these results may encourage health policy decision makers to implement a population-based disease management approach of this syndrome.
58. THE EFFECTS OPIOID ANTAGONIST ON THE SLEEP-WAKEFULNESS CYCLE IN RAT
T. Basishvili1,2, M. Mgaloblishvili-Nemsadze1,2, I. Gvilia2, N. Lortkipanidze2, M. Gogichadze2, N. Emukhvari1,2, N. Oniani2 y L. Maisuradze2
1Ilia Chavchavadze State University, Tbilisi Georgia, 2I. Beritashvili Institute of Physiology, Dept. of Neurobiology of Sleep-Wakefulness Cycle, Tbilisi, Georgia.
INTRODUCTION
Diurnal variations in endogenous opioid peptides (EOP) in brain areas, which are important for the regulation of sleep-wakefulness cycle (SWC) correlate with the basic light-dark cycle in rodents. High concentrations of EOP during dark periods suggest that they might play an important role in priming animals for wakefulness. The present work was aimed to study the influence of EOP on the SWC structure by blocking of opioid receptors.
METHODS
The experiments were conducted on inbred male rats (330-380 g). The electrodes were implanted under chloralhydrate anesthesia into - sensorimotor and dorsal hippocampus cortical projections, oculomotor and neck muscles. EEG, EMG/EOG registration of SWC was recorded in baseline condition, under the action of different doses of Naloxone (Naloxone Hydrochloryde, Sigma). The data were statistically evaluated by Student's t-test.
RESULTS
Naloxone produced a dose-dependent increase of deep slow-wave sleep from 24% (baseline) to 29% and 32% (Naloxone 10 mg/kg, 20 mg/kg). During the first 2 hour after the injection, active wakefulness (AW) decreased from 69% (baseline) to 45% and 40% (Naloxone 10 mg/kg, 20 mg/kg). The mean duration of AW episodes decreased by 27% and by 41% (Naloxone 10 mg/kg, 20 mg/kg) compared to baseline. The first paradoxical sleep onset latency was decreased after the Naloxone injection.
CONCLUSION
We can suggest that Naloxone may act by blocking of opioid receptors located on other neurotransmitter containing cells that project on the slow-wave sleep promoting structures, presumably on the Preoptic Area. We suppose that EOP are involved in the regulation of SWC.
59. REM-SLEEP AND WAKEFULNESS: FUNCTIONAL RELATIONSHIPS
I. Gvilia1 and R. Szymusiak2
1I. Beritashvili Institute of Physiology, Tbilisi, Georgia. 2Research Service, V. A. Greater Los Angeles Healthcare System, Departments of Medicine and Neurobiology, University of California at Los-Angeles.
INTRODUCTION
REM-sleep is homeostatically regulated and the homeostatic pressure for REM-sleep accumulates in its absence, during either nonREM-sleep and/or wakefulness.
HYPOTHESIS
We hypothesize that REM-pressure accumulates during nonREM-sleep and that wakefulness prevents the build-up of REM-sleep pressure.
EXPERIMENTAL PARADIGM
One group of Sprague-Dawley rats (n=4) was REM-sleep deprived (RD) for 2-h by being subjected to brief (2-3 sec) arousing stimuli at the onset of each REM-episode (RD1). A second group of rats (n=4) was REM-deprived for 2-h by being kept awake for 50-60 sec after each REM-entry (RD2). A third group of rats (n=4) was subjected to 2-h RD by being kept awake for 90-120 sec after each REM interruption. A fourth group of rats (n=4) was permitted 2-h spontaneous sleep. After the termination of RD protocols, all rats were permitted 2-h recovery sleep.
RESULTS
Different groups of RD rats exhibited significantly different degrees of REM-sleep homeostatic pressure that was estimated by the number of attempts to enter into REM-sleep during the deprivation protocol. RD1 rats experienced the highest number of REM-attempts within the deprivation period (58.9 ± 2.3). RD2 rats exhibited 21.7 ± 1.7 entries into REM-sleep. RD3 rats had the lowest number of REM entries (9.7 ± 0.33) and this number was not significantly different from that in spontaneously sleeping rats (10.9 ± 0.9). Moreover, RD3 rats exhibited no REM-sleep rebound during the post-deprivation period (15.4 ± 1.1%) compared to control rats (14.9 ± 0.9%), while the other two groups of RD rats exhibited significant increases in the post-deprivation amount of REM-sleep (20.6 ± 0.6% in RD1 and 18.5 ± 1.2% in RD2). Therefore, RD3 did not lead to an elevation of REM-sleep homeostatic pressure compared to spontaneously sleeping rats.
CONCLUSIONS
Findings of this study are consistent with the hypothesis that REM-sleep is functionally and homeostatically related to nonREM-sleep rather than to wakefulness. Wakefulness appears to prevent the buildup of REM-sleep homeostatic pressure.
60. THE RATS' SLEEP-WAKEFULNESS CYCLE STRUCTURE UNDER PS DEPRIVATION BY THE METHOD OF PS SUBSTITUTION FOR ACTIVE WAKEFULNESS
M. Eliozishvili, L. Maisuradze, N. Lortkipanidze, I. Gvilia, N. Darchia y N. Oniani
Dept. Of Neurobiology of Sleep-Wakefulness Cycle, I. Beritashvili Institute of Physiology, Georgian Academy of Sciences, Tbilisi, Georgia.
It is beyond any doubt that paradoxical sleep deprivation (PSD) by means of various non-pharmacological methods (stress or non-stress, automatized or non-automatized) is accompanied by increased frequency of PS phases during the deprivation and its post-deprivation rebound. However, it is shown in a number of works of T.Oniani and his group that if PSD is carried out by means of its substitution with the fragments of active wakefulness of equivalent duration, the accumulation of PS does not take plase and, correspondingly, no above described consequences are observed. The mentioned original method of PSD has been elaborated on cats. Taking into consideration that specific difference of mammals is displayed in peculiarities of sleep-wakefulness cycle (SWC), the purpose of the presented work was a careful study of the influence of a new PSD method on the SWC structure of rats.
METHODS
Experiments were carried out in adult male rats (n=8), weighing 250-300 g. For polygraphic registration of SWC the electrodes chronically implanted into the sensorimotor and visual areas of the neocortex, hippocampus, oculomotor and neck muscles. After arranging the background SWC structure (3 background records) the experiments on 12 hr PSD were carried out. At each appearance of PS EEG signs the rat was awakened by the method of gentle handling. Active wakefulness was maintained for the period equivalent to mean PS background duration. Post-deprivation SWC was registered during 12 hours. At intervals of 2 hours the amount of SWC phases as well as PS average and total duration and latency was determined for the background as well as for deprivation and post-deprivation periods. The data were treated by Student's t-test.
RESULTS
It was not of any special difficulty to hold the rats awakened (at each wakening of PS phases) for the PSD procedure. No increase of PS phases frequency has been observed under deprivation as compared to the background. Moreover, PS was observed more seldom than in background. It should be noted that the percentage of slow wave sleep of SWC did not differ as compared to the background. No increase of PS phases frequency and that of mean duration of its episodes has been observed in post-deprivation SWC, i.e. PS rebound was not observed, though, PS latency significantly increased in the first 2-hour intervals.
CONCLUSION
Method of PSD by means of its substitution for the fragments of active wakefulness does not cause accumulation of inner PS need. This is displayed in the lack of increasing the frequency of approaching of the given phase of sleep under the deprivation procedure as well as during the PS post-deprivation rebound. The data obtained confirm the opinion that fragments of active wakefulness are really able to satisfy biological need for PS.
45. RBD POLYSOMNOGRAPHIC DIAGNOSIS IN NARCOLEPSY: A QUANTITATIVE EMG ACTIVITY STUDY DURING REM SLEEP
C. Franceschini, R. Ferri, S. Vandi, P. Montagna and G. Plazzi
Sleep Disorders Center. Department of Neurological Science. University of Bologna. Italy.
INTRODUCTION
REM sleep behaviour disorder (RBD) is a common diagnosis in Narcolepsy, but a quantitative method for studying REM muscle activity is rarely adopted. We intended to assess phasic and tonic EMG activity during every cycle of REM sleep in Narcolepsy-Cataplexy (NC) patients with and without RBD (RBD+/RBD-) and controls.
METHOD
We studied 34 NC patients and 15 controls. By interview/questionnaire, 17 patients were RBD+ and 17 RBD-. PSG data, phasic and tonic EMG activity and index of phasic and tonic events for hour of REM sleep were analyzed.
RESULTS
Compared to controls all patients had shorter REM latency (p=.001) and increased percentage of stages 1 and 2 (p=.0001), phasic activity was reduced in controls vs. RBD+ (p=.0001) and RBD- (p=.002), tonic activity was reduced in controls only compared to RBD- (p=.023). The index of phasic events was higher for both groups of patients (RBD+ p=.020; RBD- p=.006); index of tonic events was higher only for RBD+ compared to controls (p=.034). Phasic activity and phasic activity index decreased significantly from the first to the second REM period in all patients but not in controls. Finally, no differences between RBD+ and RBD- patients for all analyzed parameters were found.
CONCLUSION
With respect to RBD, EMG cannot to distinguish two different populations of NC patients. RBD+ and RBD- patients did not differ in phasic or tonic activation, but shared an impairment of the REM sleep atonia controlling mechanisms manifesting as augmented phasic activity.
61. BEHAVIORAL SLEEP QUALITY IN CHILDREN OF REFUGEE AND NON-REFUGEE FAMILIES, A COMPARATIVE STUDY
N. Darchia, I. Gvilia, I. Rukhadze, M. Eliozishvili, N. Oniani, L. Maisuradze, N. Lortkipanidze, M. Naneishvili y T. Oniani
Dept. Of Neurobiology of Sleep-Wakefulness Cycle, I. Beritashvili Institute of Physiology, Georgian Academy of Sciences, Tbilisi, Georgia.
Family environment is an important predictor of sleep quality in children. This work was aimed to evaluate sleep habits and sleep quality in children who are not refugees themselves but who grew up in refugee families adapting to life in Tbilisi after escaping from Abkhazia and compare it to the sleep of children of non-refugee families. We addressed the question: how much the family status may affect sleep of children during their early maturation.
60 children (7 to 11 years old) were studied in each group. Children completed Epworth sleepiness scale, Child Depression Inventory (CDI) and were interviewed regarding the main sleep-wake characteristics. General information about sleep behavior in children was collected from their parents as well. Parents were asked to evaluate children's behavioral sleep quality and fill 15 items questionnaire that was generated based upon the relevant literature. Parents were administrated the Perceived Stress Scale (PSS). Chi-square analysis and ANOVA with repeated measures were performed.
Total sleep time was nearly identical in both groups of children. Significant difference between sleep time on week and weekend nights was found only for children from refugee families; they slept 1.2 h more on weekend nights (p<0.05). Non-refugee parents reported better sleep hygiene and quality compared to the other group. Children of refugee families were rated as having problems with going to bed and maintaining sleep, and they had higher rate of sleepiness during the day (51% vs. 34%; p<0.001). Significant difference in the mean total CDI scores between non-refugee and refugee groups were also revealed (7.4 vs. 9.7). Mean score for PSS was higher for refuge parents (23.9 vs. 18.7; p<0.05) appraising life situations as more unpredictable and stressful.
Findings of this study suggest that stressful family situation is a risk factor for developing behavioral problems and sleep disturbances in children.
62. SLEEP DISORDERS AND SLEEP HABITS IN CHILDREN AND ADOLESCENTS WITH HEADACHE
M. Zarowski, J. Mlodzikowska-Albrecht and B. Steinborn
Chair and Department of Developmental Neurology, Poznan University of Medical Sciences, Poland.
PURPOSE
Detection and treatment of sleep problems in children with headache are very important because they are crucial influence on effectiveness of headache therapy and quality of life. The study was conducted to examine the sleep habits and sleep disorders in children and adolescents with headache.
MATERIALS AND METHODS
Three children and adolescents with headache were investigated via own questionnaires in Department of Developmental Neurology Poznan University of Medical Sciences. The test results of study group (SG) were compared to the data of control group (CG) composed of 284 healthy children.
RESULTS
In SG 27.7% children slept with somebody** in the bed (in CG 18.7%), 57.7% of children from SG slept in common room with family (in CG 58.1%). The day naps** were frequent in 32.7% of SG children, 20.1% of healthy. The most frequent of sleep disorders reported in SG as parasomnia symptoms were sleep talking** 48.3% (in CG 38.7%), bruxism** 23.3% (in CG 16.5%); nightmares** 16.7% (in CG 7.4%) and sleep breathing disorder symptoms like snoring** 27.3% in SG group (19.0% in CG) and breathing pauses** 5.7% (1.4% in CG). The awakenings** during the night sleep were observed in 43.7% children in SG and in 31.7% children in CG. The differences in category marked ** were statistically significant.
CONCLUSIONS
Childhood sleep disorders are very common in group of children with headache. The prevalence of sleep disorders symptoms like: snoring, breathing pauses, bruxizm, nightmares and awaking from night sleep were higher in SG group than in CG. The additional research is needed to find correlation between different types of headache and sleep disorders.
63. A CONTROLLED CLINICAL TRIAL ON MELATONIN IN RBD-PATIENTS
D. Kunz, F. Bes, C. Müller and R. Mahlberg
Psychiatrische Universitätsklinik der Charité im St. Hedwig Krankenhaus, Charité-Universitätsmedizin Berlín.
INTRODUCTION
REM-sleep behaviour disorder (RBD) is clinically impressive by virtue of its vigourous sleep behaviours, usually accompanying vivid, striking dreams which often results in injuries to the patients themselves or to people sleeping nearby. We earlier reported of good clinical improvement of RBD patients treated with Melatonin in an open-labelled study. The aim of the study was to confirm this finding in a controlled clinical trial.
METHODS
Eight consecutive male RBD patients with a polysomnographically confirmed diagnosis of RBD (according to ICSD criteria) were included in two consecutive, randomized, double-blind, placebo-controlled, parallel design clinical trials. Patients received 3 mg Melatonin daily, administered between 22.00 and 23.00 hours for four weeks. Three patients sulfered from idiopathic RBD, three had concomitant narcolepsy and PLMD, one suffered from parkinson´s disease and two from concomitant idiopathic insomnia. Polysomnographic (PSG) recordings were performed in all patients, at baseline as well as at both endpoints of four weeks´placebo and Melatonin treatment period. Besides R+K scoring. REM-sleep was scored according to the criteria of Lapièrre and Montplaisir.
RESULTS
There was no placebo effect in any of the patients. Six out of eight patients were clinically much improved according to their own as well as their partners´reports. Whereas most of the general PSG measures were basically unchanged, most REM-sleep parameters were significantly improved with Melatonin. With Melatonin there was a significant reduction of 30-second epochs scored as REM-sleep without muscle atonia, a significant reduction of stage shifts in REM and a significant reduction in epochs considered as movementime in REM. REM density was basically unchanged.
CONCLUSION
Today, the therapy of choice in RBD is Clonazepam. Clonazepam reduces phasic activity in RBD-patients but does not affect muscle tone. In contrast, Melatonin seems to restore REM-sleep associated muscle atonia in RBD patients and thus may have a more direct impact on the their disorder than Clonazepam.
CO-56. THE ROLE OF EMOTIONAL AROUSAL IN INSOMNIA
C. Baglioni*, C.Lombardo*, C.A. Espie**, E. Bux*, S. Hansen** y C. Violani*
*Department of Psychology, University of Rome "La Sapienza". **Section of Psychological Medicine and Sleep Research Laboratory, University of Glasgow.
Arousal in sleep can be physiological (autonomic or cortical) or mental (cognitive or emotional). This study aimed at evaluating the role of emotional arousal in insomnia using qualitative and quantitative measures.
Fifteen good sleepers and fifteen people with insomnia were recruited. Participants were invited to watch and rate a set of neutral, positive and negative pictures taken from the International Affective Picture System (IAPS, Lang et al., 2005) and a set of previously validated pictures relating to 'good sleep' and 'poor sleep'. During the presentation of the stimuli the activity of the corrugator and the zygomatic facial muscles and the heart rate were recorded. The activity of the frontalis muscle was used as a control measure of the level of attention to the stimuli.
Preliminary results show that people with insomnia present higher activity in the corrugator muscle in response to all stimuli, independent of the valence of the pictures. Respect to the subjective ratings, people with insomnia associate the sleep negative stimuli with higher levels of arousal respect to the sleep positive and the neutral pictures while no difference between and within groups have been found respect to the ratings of the valence of the stimuli. People with insomnia seem to be predisposed to respond with a higher level of activity to emotional stimuli with respect to good sleepers. These results are consistent with recent theories of insomnia that consider emotional arousal and hyper-arousability as perpetuating factors of insomnia (e.g. Lundh, Broman, 2000; Espie, 2002).
CO-57. SLEEP DEPRIVATION ON THE POST-ENCODING NIGHT MODIFIES THE NEURAL CORRELATES OF EMOTIONAL MEMORY RETRIEVAL 6 MONTHS LATER
V. Sterpenich1, G. Albouy1,2, A. Darsaud1, c. Schmidt1, G. Vandewalle1, M. Desseilles1, T. DangVu1 and p. Maquet1
1Cyclotron Research Centre, University of Liège, Belgium
2CNRS UMR 5167, Lyon, France; IFNL, Lyon, France; University Lyon 1, Lyon, France.
We used functional MRI to characterize the effects of sleep and lack of sleep on the cerebral correlates of the retrieval of emotional memories after short (72 hours) or long term retention periods (6 months). Subjects participated to a learning session, during which they rated the valence of emotional and neutral pictures. Subjects were divided in two groups whether they slept (S, n=19) or were totally sleep-deprived (TSD, n=17) on the first post-training night. The retrieval task consisted in making remember/know/new judgments about already presented during encoding and new pictures.
At the behavioral level, we observed an enhancing effect of emotion on memory during both sessions, (p<0.001) and a deleterious effect of time on memory performance (p<0.001). But we observed no significant effect of sleep on emotional memory (negative vs. neutral) after 72h (p=0.17) or 6 months (p=0.16).
Nonetheless, sleep and time modified the patterns of brain responses observed during emotional memory retrieval: Retrieval of emotional memories was accompanied by the activation of the hippocampus and prefrontal cortical areas after 72 hours and the activation of medial prefrontal gyrus and amygdala after 6 months, more for the S subjects than the TSD subjects.
These results indicate that the first post-encoding night has an impact on the neural correlates of emotional long-term retrieval, although no significant changes in performance were observed. Our results suggest that post-training sleep supports the reorganization of brain representations subtending emotional memory, leading to a long-term transfer of memory traces from the hippocampus to the medial prefrontal cortex.
46. THE ROLE OF TIME OF DAY AND CIRCADIAN PREFERENCE ON COGNITIVE FUNCTIONS: A COMPARISON OF TWO TEMPORAL ASPECTS
C. Schmidt1,2, F. Collette1,3, C. Cajochen2 and Philippe Peigneux1,3
1Cyclotron Research Centre, University of Liège, Belgium. 2Centre for Chronobiology, Psychiatric University Clinics, Basel, Switzerland. 3Neuropsychological Unit, University of Liège, Belgium. University of Brussels, Belgium.
Cognitive performance exhibits major time of day modulations. Homeostatic sleep pressure and circadian aspects play a role in such modulations. According to the circadian timing system, humans can be characterized by differences in the phase of synchronisation of their behaviour such as the sleep-wake behaviour. This variation reflects the chronotype of an individual. Most of the studies on the effects of time of day and chronotype on cognition based their protocol on external times without taking into account the timing of the individual's sleep-wake schedule. In this study, we compared two groups of morning (MT) and evening types (ET), one tested on a fixed external time paradigm and another one tested 1h30 (morning testing) and 10h 30 (evening testing) after waking up. The "fixed" group, tested at 9AM and 18 PM, consisted of 11 MT and 14 ET, while the "adjusted" group comprised 14 MT and 15 ET. In the last group, testing time was adapted to the individual's internal time, independently of external clock time. We observed a significant chronotype*time-of-day interaction on vigilance performance only when testing was administered according to an external time schedule (p<0.05 for median RT), but not when adapting the testing time to the individual's sleep-wake schedule. These data suggest that results observed in studies carried out under normal day night conditions and scheduling their testing time according to the external clock time could be partially explained by confounding factors such as differential circadian phase positions during testing time, differential sleep pressure conditions or carry over effects of sleep inertia.
47. THE ROLE OF SLEEP IN MOTOR MEMORY CONSOLIDATION ASSESSED BY FMRI
G. Albouy1,2,3, V. Sterpenich1, A. Darsaud1, G. Rauchs1, G. Vandewalle1, T. Dang Vu1, S. Gais1, M. Desseilles1, E. Balteau1, C. Degueldre1, P.H Luppi2, A. Luxen1, P. Peigneux1 and P. Maquet1 *
1Cyclotron Research Centre, Liège, Belgium; University of Liège, Liège, Belgium. 2CNRS UMR 5167, Lyon, France; IFNL, Lyon, France; University Lyon 1, Lyon, France. 3INSERM, U821, Lyon, France; IFNL, Lyon, France; University Lyon 1, Lyon, France.
The aim of this study was to characterize the cerebral correlates of overnight procedural memory consolidation, using a motor skill task (the finger tapping task).
Subjects were trained to the task then divided in two groups whether they slept (N=15) or were totally sleep-deprived (N=15) on the following night. Both groups were tested on the task 3 days later, allowing 2 recovery nights for the sleep-deprived subjects. Functional MRI data were acquired during both training and testing sessions (3T Allegra MR scanner, Siemens) and analysed using SPM2 (http:// www.fil.ion.ucl.ac.uk).
Finger tapping performance (i.e. speed) on the learned sequence improved in both groups during training. Subjects who slept after training presented significant off-line improvement in performance between training and test sessions (p = 0.02). In contrast, subjects who were sleep deprived during the post-training night did not present significant off-line improvement between sessions (p = 0.48).
We looked at cerebral responses reflecting off-line memory processing, i.e. cerebral changes occurring between training and testing sessions, without any further practice. Hippocampal and medial prefrontal responses increased at testing when subjects were allowed to sleep after training. In contrast, putaminal and anterior/posterior cingulate responses increase were observed at testing when subjects were sleep deprived in the post-training night.
The sleep-dependent improvement in performance was linked to a hippocampo-cortical activation whereas in sleep-deprived subjects the response to the sequence remained in striato-cortical networks. It suggests that post-training sleep supports the reorganization of brain representations in sequential motor memory, especially involving novel representations in hippocampo-cortical networks.
48. RASGOS DE PERSONALIDAD PSICOPATOLÓGICOS Y "EFECTO DE LA PRIMERA NOCHE" EN SUJETOS NORMALES: ¿UN MODELO PARA EL ESTUDIO DEL INSOMNIO?
J. Fernández-Mendoza1,2, A. Vela-Bueno1, M.J. Ramos-Platón2, S. Olavarrieta-Bernardino1 y J.J. De la Cruz-Troca3
1Laboratorio de Sueño Humano y Cronobiología Aplicada. Departamento de Psiquiatría, Facultad de Medicina, Universidad Autónoma de Madrid, España. 2Departamento de Psicobiología, Facultad de Psicología, Universidad Complutense de Madrid, España. 3Departamento de Medicina Preventiva, Facultad de Medicina, Universidad Autónoma de Madrid, España.
INTRODUCCIÓN
El efecto de la primera noche (EPN) que ocurre en el laboratorio del sueño se caracteriza por mayor fragmentación y menor eficiencia del sueño, lo que se observa también en el insomnio. En este estudio se investigó (a) cuáles son los cambios polisomnográficos debidos al EPN en sujetos normales y (b) la relación entre rasgos de personalidad y dicho efecto.
MÉTODO
Se realizaron registros poligráficos de sueño durante 4 noches consecutivas y evaluación psicológica (entrevista clínica y cuestionarios de personalidad EPQ y MMPI) a 8 adultos jóvenes sanos, rigurosamente seleccionados. Criterios de inclusión: hábitos regulares de sueño-vigilia, diario de sueño (dos semanas) y actigrafía de muñeca. Criterios de exclusión: trastornos del sueño, enfermedades médicas o psiquiátricas, ingesta de sustancias o medicamentos que alteran el sueño. Análisis de datos: pruebas no paramétricas de ANOVA para medidas repetidas (EPN) y regresión lineal múltiple (EPQ y MMPI).
RESULTADOS
Se halló una reducción de la cantidad y la calidad del sueño en la primera noche: más despertares, aumento de la latencia del sueño y de la del sueño REM, menor duración de fase REM y menor eficiencia del sueño. Se encontró una relación significativa entre el grado de EPN y los rasgos de personalidad: neuroticismo, depresión, histeria, psicastenia, e hipocondría.
CONCLUSIONES
Los resultados polisomnográficos indican que estos sujetos presentaban un exceso de activación psicofisiológica, aspecto característico de los pacientes con insomnio; como lo son los rasgos de personalidad registrados, que predisponen a este exceso de activación. Nuestros datos coinciden con los de otros estudios y sugieren que el EPN puede ser un modelo útil para determinar los mecanismos psicofisiológicos y de predisposición subyacentes al insomnio.
Palabras clave: hyperarousal, efecto de la primera noche, rasgos psicopatológicos, vulnerabilidad, insomnio.
49. MOLECULAR CHARACTERIZATION OF THE HYPOCRETIN AND MCH NEURONS: SEARCHING FOR THE AUTOIMMUNE TARGET OF NARCOLEPSY
L. Hanriot1, C. Keime2, C. Faure2, N. Gay1, C. Scote1, P-H Luppi1, O. Gandrillon2 and C. Peyron1
1CNRS UMR 5167, 7 rue guillaume Paradin 69372 Lyon Cedex 08. 2CNRS UMR 5534, batiment Mendel, Villeurbanne Cedex.
Narcolepsy is a sleep-wake disorder which affects 1 French person out of 2000 and starts at teenage. Nacoleptic patient have sleep attacks during the day, fragmentation of their nocturnal sleep and cataplectic attacks (sudden loss of muscle tone triggered by emotions like laughing). This disease is the consequence of specific degenerescence of the hypocretin (or orexin) neurons in the hypothalamus. The current hypothesis considers narcolepsy as an autoimmune disorder directed specifically against the hypocretin neurons. Which molecule(s), specific of the hypocretin neurons, are the subject(s) of the autoimmune attack?
MATERIAL & METHODS
In an attempt to answer this question, we used a combination of novel technics. The hypocretin neurons were collected by LASER microdissection (Arcturus) from transgenic eGFP-hypocretin mice (gift from Dr Sakurai, Japan). Then, the total mRNA was extracted (Qiagen) and amplified (Clonetec, Ambion). Finally, Serial Analysis of Gene Expression (SAGE) & microarray were used to obtain the transcriptome of the hypocretin neurons. The transcripts specific of the hypocretin neurons were determined by comparison with another neuronal population, the Melanin-Concentrating Hormone (MCH) neurons. Transcripts of these cells were obtained by the same methods, with MCH eGFP transgenic mice (gift from Dr JL Nahon, Sophia-Antipolis). Bioinformatic treatment was possible through a collaboration with Dr Gandrillon and C. Keime.
RESULTS
The selectivity of the LASER microdissection was tested by quantitative PCR and revealed that surrounding tissue contamination was below 5%. The microarray analysis showed that among the hypocretin-specific transcripts were: protamine 1 (which is known for this anticoagulant effect), Mortality factor 4 like 1, heat shock protein 3. Because of our interest in an autoimmune target, we looked for membrane specific transcripts and found: chloride channel 5 (bound to ubiquitin ligases), phosphatidylinositol 3-kinase catalytic delta polypeptide (activator of B cells), discoidin domain receptor family member 1 (upregulated by p53 protein), protease serine 12 neurotrypsin (or motopsin involved in proteolysis), CD36 antigen (expressed in monocytes and macrophages). Thus, a lot of potential targets for the autoimmune attack are possible, sequencing result of the SAGE experiment going to precise the field of investigation soon.
CONCLUSIONS
This is the first study combining the use of transgenic mice, LASER microdissection, and transcriptomic approaches (microarray and SAGE). This innovation should yield a first panel of molecules responsible for narcolepsy. This identification will provide a useful basis for new therapeutical strategies.
50. HEART RATE AND BLOOD PRESSURE RESPONSES TO CARDIOVASCULAR TESTS IN PRETERM INFANTS
S. Viskari, T. Hytinantti, S. Andersson and T. Kirjavainen
Hospital for Children and Adolescents, University of Helsinki, Finland.
INTRODUCTION
Vestibulo-mediated cardiovascular control is important in hazardous situations. According to our hypothesis, defect in this control mechanism may predispose infants to SIDS. We have found that some preterm infants with bronchopulmonary dysplasia have altered vestibulo-mediated cardiovascular control at 2 4 months age. In this study we aimed to investigate cardiovascular control of preterm infants at the conceptional age of 34 39 weeks.
METHODS
14 preterm infants with mean gestational age of 30 ± 2.2 (26 34) wk at birth were studied at the mean conceptional age of 36 ± 1.6 (34 39) wk. Twenty full-term infants aged 2 4 months served as controls. Blood pressure (BP) and heart rate (HR) responses to side motion and head-up tilt tests were measured in polysomnographically confirmed slow-wave sleep.
RESULTS
In side motion, control infants showed biphasic HR and BP responses with an initial increase followed by a decrease and a return to baseline. Preterm infants showed diminished HR and BP reactions (HR p=0.0002, systolic BP p<0.0001, diastolic BP p=0.0006). In tilt test, control infants showed an initial increase in HR and BP followed by a decrease in both. On average, HR and BP in preterm infants remained the same throughout the test, but the responses varied markedly, as seen in greater inter-subject variability (HR p=0.007, systolic BP p=< 0.001, diastolic BP p=0.001).
CONCLUSIONS
Preterm infants studied near the term age do not present with similar biphasic responses to side motion as noted later in infancy. This indicates immaturity of vestibulo-mediated cardiovascular control.
51. POLYSOMNOGRAPHIC EVALUATION OF TREATMENT RESPONSE TO CLONAZEPAM AND THEOPHYLLINE IN NOCTURNAL GROANING
V. Gschliesser, S. Gasser, B. Frauscher, E. Brandauer, E. Trinka, W. Poewe and B. Högl
Department of Neurology, Innsbruck Medical University, Innsbruck, Austria.
INTRODUCTION
Nocturnal groaning (NG) was recently incorporated as parasomnia in the revised ICSD classification. An effective treatment is not known. We report long-term polysomnography (PSG) data in a 39 year-old woman with severe NG.
METHODS
Ten digital polysomnographies were performed in a 12-month period: At baseline (nights 1-3 untreated), after 3 months (nights 4-5: on clonazepam, fluoxetine, clomipramine) and after 12 months (nights 7-8: on theophylline). The number and total duration (seconds) of nocturnal groaning episodes (GE), and the sleep stages where they originated from, were analyzed.
RESULTS
Sleep variables were approximately similar across all nights. Before treatmet GE occurred isolated or in clusters: n=15/21/13, 118/142/126 seconds in 363/293/239 minutes of NonREM and n=3/4/4, 19/18/17 seconds in 78/86/71 minutes of REM sleep (nights 1/2/3). After 3 months of clonazepam (2 mg/d), fluoxetine (20 mg/d), clomipramine (50 mg/d) treatment, subjective improvement of groaning intensity was noted. PSG analysis in night 4/5, however, did not show a significant change of GE n=20/56, 107/490 seconds in 383/350 minutes of NonREM and n=4/5, 31/51 seconds of 65/60 minutes REM sleep. After 1 year a subjective loss of treatment effect to clonazepam was reported and treatment switched to theophylline 300 mg/d. PSG of night 7/8 showed n=9/6 GE 50/76 seconds in 316/251 minutes of NonREM and n=4/5, 31/51 seconds of 53/63 minutes REM sleep.
CONCLUSIONS
In contrast to previous publications where nocturnal groaning occurred predominantly or exclusively out of REM sleep, our patient showed nocturnal groaning particularly out of NonREM sleep. Furthermore this case report is in line with previous observations of an unsatisfactory long-term treatment effect of clonazepam and theophylline in patients with nocturnal groaning.
52. PARADOXICAL SLEEP REGULATES EXCITATORY SYNAPTIC TRANSMISSION IN ADULT RAT HIPPOCAMPUS
P.M. Ravassard1, B. Pachoud1, J.C. Comte1, N. Gay1, C. Mejia1, L. Verret1, B. Claustrat2, M. Touret2, P.H. Luppi1 and P.A. Salin1
1UMR 5167 CNRS/UCBLyon1, IFR 19, Lyon, France. 2Service Radiopharma. et Radioanalyse, Centre de Méd. Nucléaire, Lyon, France. 3INSERM U433 IFR 19, Lyon, France.
There is a growing evidence suggesting memory processing during paradoxical sleep (PS) (Maquet et al., 2001). PS deprivation (PSD) impairs cognitive performance, particularly in hippocampus-dependant spatial learning tasks (Smith and Rose, 1996). Recent studies showed a severe alteration in synaptic plasticity underlying learning and memory caused by PSD in rodent hippocampus (Mc Dermott et al., 2003). Such impairment could be due to a reduction in NMDA receptor function (Mc Dermott et al., 2006). However, PS effect on synaptic transmission is still unknown, and we adress this question in the present work. We compared hippocampal synaptic function after a PSD protocole aimed at a selective modulation of PS quantity: 75-h PSD, 150-min of PS rebound (PSR) induced after PSD and controls with undisturbed sleep. Our results showed that excitatory synaptic efficacy in hippocampal slices is correlated to the PS quantity. Moreover, CA1 long-term potentiation (LTP) expression is strongly impaired after PSD. We also observed that AMPA receptors mediated responses are decreased after PSD in hippocampal slices, further confirming by Western blot showing that GluR1 subunit expression is decreased by 50 %. In addition, ERK phosphorylation and NR1 expression are also decreased after PSD. Interestingly, these alterations are completely restored after 150-min PSR, showing a rapid rescue of synaptic transmission, LTP expression and protein levels of GluR1, NR1 and p-ERK. We also report a large increase in c-fos, zif-268, arc and BDNF expression specifically after PSR. These findings suggest a regulatory role for PS in several synaptic functions which underlie memory processing.