Los trastornos de la contracción del piso pélvico se dividen en activos y pasivos en función del mecanismo subyacente. Los trastornos pasivos o de relajación de la musculatura del piso pélvico incluyen los prolapsos de órganos pélvicos, la incontinencia fecal y la urinaria. Los trastornos activos se atribuyen a la falta de relajación o disinergia de la contracción de los músculos del piso pélvico; convirtiéndose en una causa importante y poco conocida de dolor pélvico y perineal crónico, disfunción miccional, defecatoria y sexual. Estos últimos representan un reto diagnóstico para el clínico por tratarse de un grupo de entidades funcionales superpuestas, que comparten mecanismos fisiopatológicos y presentación clínica. La presente revisión pretende examinar los aspectos fisiopatológicos, enfoques de diagnóstico y tratamiento de estos trastornos a la luz de la evidencia actual.
Disorders of pelvic floor contraction are divided into active and passive, based on the underlying mechanism. Passive or pelvic floor muscle relaxation disorders include pelvic organ prolapse, and fecal and urinary incontinence. Active disorders are attributed to lack of relaxation or contraction dyssynergia of pelvic floor muscles, and are becoming an important and barely known cause of chronic pelvic and perineal pain, and impairment of micturition, defecation and sexual function. The latter disorders represent a diagnostic challenge for the physician, as it is a group of overlapping functional entities that share pathophysiological mechanisms and clinical presentation. This article aims to review the pathophysiology, diagnostic approaches, and treatment of these disorders in the light of current evidence.
Los trastornos de la contracción del piso pélvico (TCPP) se pueden clasificar, en función del mecanismo de daño subyacente, en 2 grandes grupos. Los trastornos causados por la relajación y disminución del tono en reposo de los músculos del piso pélvico, que incluyen el prolapso de órganos pélvicos, la incontinencia urinaria y la incontinencia fecal; estos son fácilmente identificados en la clínica, por lo que el diagnóstico y tratamiento serán oportunos en la mayoría de los casos. Por el contrario, los trastornos de la contracción explicados por la falta de relajación y un aumento del tono basal de los músculos del piso pélvico son menos conocidos y se caracterizan por dolor pélvico y perineal crónico que con frecuencia es atribuido a disfunciones del área propia del conocimiento de cada especialista (Ginecología, Uroginecología, Urología, Gastroenterología, Coloproctología), representando un reto diagnóstico para el personal de salud. Estos últimos constituyen una causa frecuente y poco conocida de dolor pélvico crónico, con un importante impacto en la calidad de vida de las pacientes afectadas, quienes a menudo presentan síntomas heterogéneos que comprometen el tracto genitourinario, el tracto gastrointestinal y la función sexual1.
La falta de una clara compresión de la etiología y la fisiopatología de los trastornos de la falta de relajación de los músculos del piso pélvico ha llevado al uso de diversos términos que tratan de describir la entidad: mialgia por tensión del piso pélvico, síndrome del piriforme y el elevador del ano espásticos, síndrome del piso pélvico espástico, coccigodinia, proctalgia fugaz, y disinergia puborrectal; esto a su vez ha determinado diferencias en la clasificación y nomenclatura a través del tiempo, lo que representa la principal dificultad para realizar estudios de comparación de métodos y diagnósticos. Pensando entonces en unificar términos y dada la dificultad para caracterizar el músculo o grupo muscular responsables de la disfunción, se prefiere el término «trastornos de la contracción o falta de relajación del piso pélvico», con el que se evita atribuir el desorden a veces erróneamente a un músculo específico y permite hacer referencia al grupo heterogéneo de síntomas que se pueden presentar en el contexto de estas entidades2.
A pesar de que el término hace referencia al componente musculoesquelético, los TCPP son de origen multifactorial, con una compleja interacción entre causas orgánicas, neurológicas, musculoesqueléticas, endocrinas, psicológicas y de comportamiento3, que puede llevar a retrasos en el diagnóstico. Así, por ejemplo, los pacientes con una vejiga dolorosa o radiculopatía S1, a menudo tienen un tono muscular del piso pélvico aumentado, como mecanismo compensatorio en reposo, lo que provoca dolor muscular concomitante4. Sin embargo, el conocimiento de la anatomía y fisiología del piso pélvico, una completa historia clínica, el examen físico cuidadoso y estudios adicionales indicados en pacientes seleccionadas, se configuran como los pilares para el diagnóstico de estos trastornos5.
Este artículo revisa los aspectos fisiopatológicos, enfoques de diagnóstico y tratamiento actuales de los trastornos de la contracción debidos a la no relajación de los músculos del piso pélvico.
Métodos de búsquedaSe realizó una búsqueda sistemática a través de The Cochrane Library, PUBMED y Embase desde el 2000 hasta febrero de 2015, con descriptores del área de la salud como «anatomía, diafragma pélvico, dolor pélvico, disfunción, contracción muscular, síndrome de dolor miofascial, modalidades de terapia física».
Definición y epidemiologíaLos trastornos de la contracción de los músculos del piso pélvico están definidos por una contractura o hiperactividad muscular en reposo, con aumento significativo del tono, secundaria a una disfunción en la relajación de los mismos, que genera, como resultado, dolor pélvico y perineal crónico, acompañado o no de alteración en la función defecatoria, miccional y/o sexual4. Se destaca una mayor prevalencia de estos trastornos en la mujer, explicada por su biometría ósea, con pelvis más profundas y diámetros más amplios que las masculinas, lo que exige una mayor fuerza tensil y una adecuada mecánica de contracción y relajación de los músculos y fascias, para permitir no solo el sostén de los órganos pélvicos, sino también un adecuado vaciamiento vesical y rectal, y el parto6. Las tasas de prevalencia de los TCPP reportadas en la literatura son variables, con rangos amplios, explicados por la falta de estudios multicéntricos y el reporte de estudios pequeños en diferentes poblaciones. Se estima que el 3,8-24% de las mujeres entre los 15 y los 75 años tendrán algún síntoma relacionado con TCPP2.
Si bien es cierto que la prevalencia exacta de los trastornos mediados por la hipertonía en reposo de los músculos del piso pélvico es desconocida, está claro que es una condición frecuente en mujeres con dolor pélvico y perineal crónico que representan el 15-30% de las causas de consulta ginecológica, con un impacto importante en la calidad de vida y una disminución de la productividad laboral en un 45%5.
Las tasas de asociación de TCPP con trastornos defecatorios es de 16 por cada 100.000 persona año, y de estos, el 82% presentarán al menos 2 síntomas urinarios y el 57% 4 o más síntomas relacionados con disfunción miccional. La prevalencia de asociación con síntomas urinarios que comprenden desde síntomas irritativos hasta incontinencia y retención puede ser tan alta como de un 76%1.
La prevalencia de las condiciones específicas relacionadas con la no relajación de los músculos del piso pélvico se menciona por separado a continuación (ver el apartado Diagnóstico etiológico).
Anatomía estructural y funcional del piso pélvicoLa evolución del ser humano hacia la bipedestación ha traído consigo una serie de cambios en la anatomía funcional del piso pélvico, como respuesta adaptativa a un aumento de la presión intraabdominal, con cambio en la dirección de los vectores de fuerza hacia abajo, que ha resultado en un aumento del tono en reposo de la musculatura del piso pélvico como mecanismo de resistencia al prolapso de los órganos pélvicos generado por un daño de las estructuras de sostén.
A pesar de su importancia clínica, durante mucho tiempo el piso pélvico fue una región poco estudiada desde el punto de vista biomecánico, dada su complejidad; pocos autores describen de manera adecuada la íntima relación de las estructuras estáticas y dinámicas que lo conforman. En los últimos años ha surgido un importante interés en el enfoque integral de las estructuras que conforman el piso pélvico y sus funciones, lo que ha permitido la comprensión global de las relaciones de las estructuras pélvicas y su función. De esta manera, la anatomía funcional se ha convertido en la base del estudio de los mecanismos de continencia, vaciamiento, parto y la prevención del prolapso ante las elevaciones de la presión abdominal y los movimientos asociados con las actividades físicas diarias5. La adecuada comprensión de la anatomía estructural y funcional del piso pélvico es fundamental para evaluar y tratar a las pacientes con trastornos a este nivel2.
Pelvis óseaLa pelvis ósea está diseñada de forma única en las mujeres, con un amplio diámetro anteroposterior en comparación con los hombres. Está compuesta por el ilion, isquion, ramas púbicas, sacro y cóccix, que en conjunto dan lugar a una estructura rígida en forma de anillo cuya función es el sostén para todas las estructuras pélvicas. La orientación funcional de la pelvis es de tal manera que la espina ilíaca anterosuperior y el borde delantero de la sínfisis púbica se encuentran en el mismo plano vertical, perpendicular al eje horizontal. Como consecuencia, la entrada de la pelvis tiene una inclinación anterior y las ramas isquiopubianas y el hiato genital son paralelos al suelo. Esto dirige la presión de los órganos abdominales y pélvicos hacia los huesos de la pelvis en lugar de a los músculos y las fascias del suelo pélvico7.
Musculatura del piso pélvicoLa musculatura del piso pélvico corresponde a un grupo de músculos estriados dependientes del control voluntario, que forman una estructura de soporte para los órganos pélvicos y que incluyen los elevadores del ano, el coccígeo, el esfínter anal externo, el esfínter uretral estriado y los músculos perineales superficiales y profundos. Estos músculos, en particular los músculos elevadores del ano, tienen un papel crítico en el soporte de los órganos pélvicos y desempeñan un papel fundamental en la integralidad de la función urinaria, defecatoria y sexual6.
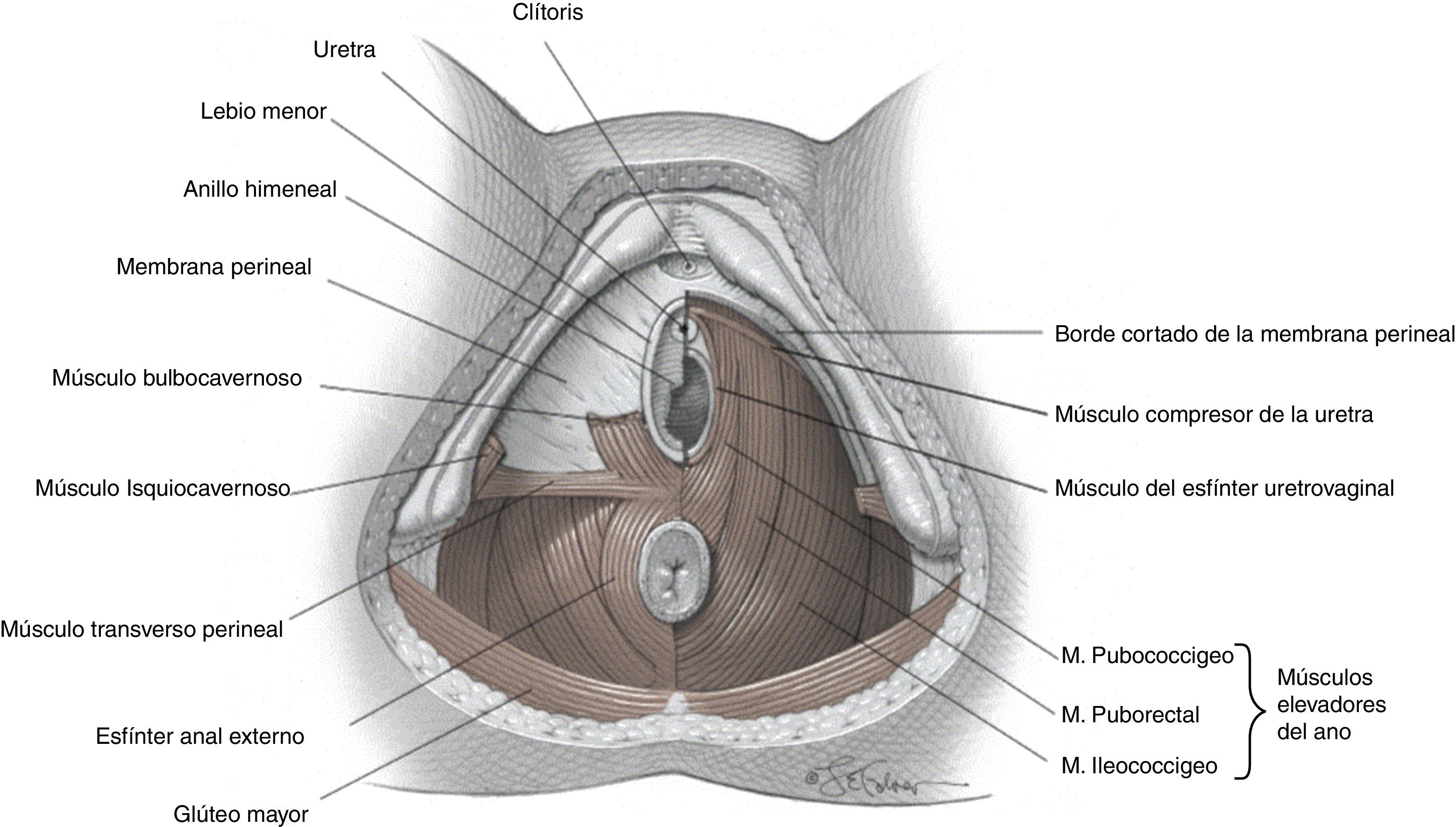
El complejo de los músculos elevadores del ano consiste en 3 fascículos o haces: el pubococcígeo (también llamado pubovisceral), el puborrectal y el iliococcígeo. El haz puborrectal se origina en la cara posterior de ambos lados de la sínfisis del pubis. Su origen es medial al origen del haz pubococcígeo. El haz puborrectal es un fascículo muscular grueso que avanza con dirección posterior e inferior hasta detrás del recto a nivel de la unión anorrectal, donde sus fibras se cruzan dando la característica forma de «U». El haz pubococcígeo se origina lateral al origen del haz puborrectal, en la sínfisis del pubis, sobrepasando el recto e insertándose a nivel del cóccix. El haz iliococcígeo se inserta en las regiones laterales a la sínfisis de pubis y en el arco tendinoso del músculo elevador del ano (un engrosamiento ancho curvo y cóncavo de la fascia del obturador) y hacia la parte posterior se inserta en el ligamento anococcígeo lateral a las 2 últimas vértebras coccígeas. El espacio entre los músculos elevadores a través del cual pasa la uretra, la vagina y el recto es llamado hiato urogenital. La fusión de los elevadores del ano en la línea media posterior crea la llamada placa de los elevadores (fig. 1)7.
Esquema de la musculatura del piso pélvico. Tomada y modificada de Hoffman et al.9.
En una mujer con integridad de los mecanismos de contracción de los músculos del piso pélvico, el complejo de los elevadores del ano presenta un aumento del tono, reflejado por una contracción constante en reposo. A pesar de que en los libros de anatomía este complejo es descrito como un «domo», la estructura tridimensional es aún más compleja. Los haces que se proyectan anteriormente (pubococcígeo y puborrectal) están orientados de manera vertical como un soporte alrededor de la uretra media, vagina, recto y ano; su haz posterior (iliococcígeo), por el contrario, tiene una orientación biconvexa hacia arriba y horizontal en forma semejante a alas de mariposa. Por lo tanto, la contracción de la región anterior del complejo elevador del ano permite el cierre del hiato urogenital, la uretra, la vagina, el periné y el ano, acercándolos hacia el pubis, mientras que la región posterior orientada horizontalmente (placa de los elevadores) sirve como un diafragma de apoyo de las vísceras pélvicas y genera una fuerza de contratracción a nivel posterior, que permite los mecanismos de continencia8.
El nervio pudendo se origina a partir de las raíces nerviosas S2 a S4 (mayor contribución de S3), pasa detrás del ligamento sacroespinoso justo medial a la espina ciática y abandona la pelvis a través del agujero ciático mayor; a continuación, entra en la fosa isquiorrectal a través del agujero ciático menor y viaja a través del canal del pudendo en la cara medial del músculo obturador interno antes de la separación en varias ramas terminales que terminan dentro de los músculos y la piel del periné. Este nervio proporciona inervación al músculo estriado uretral y los esfínteres anales, así como a los músculos perineales superficiales y profundos; proporciona, además, inervación sensitiva para los genitales externos10.
La descripción clásica de la inervación dual del complejo de los elevadores de ano, por el nervio pudendo en su superficie perineal y ramas directas de los nervios sacros en la superficie intrapélvica, se considera inexacta; la evidencia actual muestra que los elevadores del ano están inervados únicamente por el nervio de los elevadores del ano, sin contribución alguna del nervio pudendo. El nervio de los elevadores del ano se origina de S3, S4 y/o S5 e inerva tanto el coccígeno como el complejo de los elevadores. Después de salir de los agujeros sacros, se desplaza 2 a 3 cm medial a la columna vertebral y el arco tendinoso isquiático y pasa a través de la superficie intrapélvica del coccígeo y los haces del músculo elevador del ano. Dada su ubicación, el nervio de los elevadores del ano es susceptible a la lesión en el parto y la cirugía pélvica10.
El perinéComprende la totalidad de la salida pélvica, inferior al piso pélvico, delimitado por las ramas isquiopúbicas, la tuberosidad isquiática, ligamentos sacrotuberosos y el cóccix. Durante mucho tiempo, el periné fue descrito como el área entre la vagina y el ano, que en la actualidad es denominada de manera más adecuada como cuerpo perineal. Esta estructura marca el punto de convergencia de los músculos bulboesponjosos, transversos superficiales y profundos, la membrana perineal, el esfínter anal externo, la fascia rectovaginal y fibras del puborrectal y pubococcígeo, desempeñando un papel importante en el apoyo de la vagina distal y en la función anorrectal normal.
Una línea a nivel de la tuberosidad isquiática divide el periné en un triángulo urogenital anterior y un triángulo anal posterior. Anatómicamente el triángulo urogenital está orientado horizontalmente, mientras que el anal se inclina hacia arriba con una orientación más posterior. La membrana perineal es una lámina fibrosa gruesa que abarca el triángulo urogenital y proporciona fijación de la uretra distal, la vagina distal y el cuerpo perineal al arco púbico, donde se inserta a nivel lateral, mientras que el margen libre posterior se inserta en la línea del cuerpo perineal. Esta membrana divide el triángulo urogenital en un espacio superficial y uno profundo. El espacio perineal superficial contiene los músculos perineales superficiales (isquiocavernoso, bulboesponjoso, transverso superficial), el tejido eréctil del clítorisy las glándulas de Bartholin. El espacio profundo se encuentra subyacente a la membrana perineal e inferior a los músculos elevadores del ano y comprende el esfínter externo de la uretra, músculo uretrovaginal, el compresor de la uretra y los músculos transversales profundos.
La fascia endopélvica y el tejido conectivo de sosténLa fascia endopélvica es la red de tejido conectivo laxo que recubre todos los órganos de la pelvis y los conecta a la musculatura de apoyo y los huesos de la pelvis. Esta red de tejido conjuntivo actúa como sostén de los órganos pélvicos, manteniéndolos en su localización anatómica normal y permitiendo el almacenamiento y vaciamiento de la vejiga y el recto, el coito y el parto. La fascia endopélvica presenta engrosamientos conocidos clásicamente como ligamentos uterosacros, cardinales, redondos, mesosalpinx, mesovario y el ligamento ancho. A excepción del mesosalpinx, el mesovario y los ligamentos redondos, estas estructuras desempeñan un papel importante en el sostén de los órganos pélvicos.
La interacción dinámica entre la musculatura del piso pélvico y la fascia endopélvica permite la suspensión de la parte superior de la vagina, la vejiga y el recto sobre el plato de los elevadores, mientras los músculos del piso pélvico cierran el hiato urogenital y proporcionan una plataforma estable en la que descansan los órganos. La fuerzas intraabdominales y gravitacionales se aplican perpendiculares a la vagina y el piso de la pelvis, donde son contrarrestadas por la contracción muscular en reposo, minimizando, a su vez, la presión provocada por dichas fuerzas sobre la fascia endopélvica. Un aumento anormal del tono muscular basal, secundario a una conducta aprendida, un entrenamiento vesical e intestinal inadecuado, una lesión neurológica o una lesión por trauma o intervención quirúrgica, lleva a una contracción sostenida de los músculos del piso pélvico, con limitación en la relajación durante la micción y la defecación, que se traducen en disfunciones de los mecanismos fisiológicos de vaciamiento vesical y rectal, y a su vez la contracción tónica de estos músculos puede generar dispareunia y disfunción sexual.
Presentación clínicaLa hipertonía de los músculos del piso pélvico tiene una sintomatología variable, en estrecha relación con la disfunción miccional, anorrectal y sexual, siendo el dolor pélvico y perineal crónico el síntoma cardinal en la mayoría de los casos.
Los síntomas tienden a desarrollarse de manera insidiosa y pueden aparecer incluso desde la infancia. La dificultad y el esfuerzo para el vaciamiento rectal, una sensación de vaciamiento incompleto, la distensión abdominal y el estreñimiento son síntomas intestinales característicos de estos trastornos y pueden presentarse de manera aislada o conjunta con otros síntomas1. Síntomas urinarios característicos pueden incluir la dificultad para iniciar la micción, la frecuencia, la urgencia, la disuria, el dolor e incluso en ocasiones la asociación con incontinencia de urgencia. La dispareunia profunda o el dolor pélvico después del coito, el dolor lumbar irradiado a los muslos o la ingle y el dolor pélvico no relacionado con las relaciones sexuales también son comunes en estos trastornos5.
FisiopatologíaLa disfunción miccional o defecatoria son los mecanismos implicados con mayor frecuencia en la aparición de estos cuadros clínicos, que pueden ser atribuidos a conductas inadecuadas desde la infancia, retención vesical o rectal voluntarias por costumbre, estilo de vida, ocupación o como mecanismo para evitar la incontinencia urinaria o fecal1; pero también pueden ser explicados por lesiones que alteran la integridad del piso pélvico, que abarcan procedimientos uroginecológicos como la colocación de una cinta suburetral, prótesis para manejo del grandes prolapsos o las suturas permanentes en los músculos, así como lesiones obstétricas o traumas que pueden resultar en hipertonía muscular como mecanismo de respuesta al dolor y la fibrosis2.
Las condiciones que resultan en dispareunia (por ejemplo, la vaginitis atrófica y la vulvodinia) podrán desencadenar la contracción muscular involuntaria del piso pélvico como mecanismo de defensa ante el dolor. Este patrón se refuerza con el tiempo, en particular si la relación sexual se continúa a pesar del dolor, y puede potencialmente conducir a la contracción persistente del piso pélvico y a la aparición de las disfunciones miccionales y defecatorias4. Adicionalmente, una historia de abuso físico, sexual y/o psicológico es una conocida causa de dolor perineal y dispareunia profunda, que puede tener relación con la hipertonía de los músculos del piso pélvico, por mecanismos desconocidos. En este contexto, la alteración puede potenciarse con condiciones tales como la alteración del sueño, la depresión y la ansiedad11.
Los síndromes de dolor visceral asociados con dolor pélvico crónico que incluyen el síndrome del intestino irritable, la endometriosis y el síndrome de vejiga dolorosa, pueden estar asociados con la inadecuada relajación de los músculos del piso pélvico a través de sensibilización central y/o periférica y la reducción de los umbrales nociceptivos, resultando en dolor neuropático, hipersensibilidad y alodinia3.
DiagnósticoUna historia clínica completa, que detalle antecedentes personales que puedan resultar en factores de riego para el desarrollo de este tipo de alteraciones y una adecuada anamnesis en relación con las características del dolor serán el pilar fundamental de la orientación y enfoque clínico de la paciente con dolor pélvico y perineal crónico explicado por esta causa.
Un examen físico completo orientado a descartar causas orgánicas, infecciosas, extrapélvicas y neurológicas del dolor está indicado en todas las pacientes antes de iniciar la exploración ginecológica. El examen pélvico debe comenzar con la inspección visual de la vulva, el periné y el ano buscando lesiones, cicatrices o inflamación. En el momento de la inspección es de utilidad solicitar a la paciente realizar una contracción del piso pélvico, que, cuando es eficaz, logra un ascenso del periné; muchas mujeres realizarán una contracción de los músculos abdominales que resultan en un descenso del periné, requiriendo instrucciones específicas e incluso estimulación digital para realizar una contracción voluntaria del piso pélvico. La conciencia perineal, que hace referencia a la capacidad de contraer y relajar de manera adecuada y voluntaria los músculos del suelo pélvico, es fundamental para la orientación de la rehabilitación del suelo pélvico12. Se debe realizar también una inspección de la vagina con un espéculo, para determinar la calidad de los tejidos, la presencia o no de atrofia y/o presencia de lesiones o inflamación que puedan explicar el dolor.
La palpación digital de los músculos del suelo pélvico es el método ideal de evaluación de la contracción y la relajación, que permite además la identificación de puntos gatillo. La palpación externa del triángulo urogenital es especialmente importante en la evaluación de mujeres con dispareunia e incluye la evaluación sistemática de la tensión y la presencia de puntos gatillo de los músculos isquiocavernoso, bulboesponjoso, los transversos perineales y el cuerpo perineal. El músculo coccígeo y el complejo de los elevadores del ano deben ser evaluados dentro del triángulo profundo, explorando el tono, la contracción y la relajación a través de la palpación digital vaginal y rectal13.
La fuerza de la contracción del piso pélvico puede ser clasificada subjetivamente como ausente, débil, normal (moderado) o fuerte (hipertonía), solicitando a la paciente contraer con fuerza alrededor del dedo con el que se está realizando la exploración durante al menos 10seg para cada segmento, después de los cuales se debe valorar la relajación simétrica y completa de los músculos del piso pélvico14. La valoración subjetiva de la fuerza contráctil permite que existan diferencias importantes entre 2 o más evaluadores, sin embargo, el uso de escalas como la de Oxford modificada, en la que se valora la fuerza contráctil de 0 a 5, siendo 4 un tono normal, 0 la ausencia de contracción y 5 la hipertonía, no ha mostrado reducir de manera significativa estas diferencias entre los observadores, por lo que la recomendación actual de la Sociedad Internacional de Continencia es usar la escala subjetiva antes mencionada2. Por último, el examinador debe palpar el esfínter anal interno y externo, evaluando el tono en reposo, durante la contracción voluntaria y con valsalva1.
Un cuidadoso examen clínico es muy útil y en la mayoría de los casos es suficiente para identificar las disfunciones de la relajación del suelo pélvico. Se indicarán estudios adicionales para excluir otras condiciones colorrectales, ginecológicas, neurológicas o urológicas, que pudieran explicar el dolor pélvico crónico en pacientes seleccionadas. Las ayudas paraclínicas pueden incluir manometría anorrectal, ecografía endoanal, ecografía de piso pélvico, ecografía transvaginal, defecografía, urodinamia, cistoscopia, electromiografía y resonancia magnética de la dinámica defecatoria15. Cuando los síntomas o los hallazgos en la exploración son complejos y orientan a etiologías mixtas, se requiere una valoración integral por un grupo interdisciplinario y se considerarán estudios adicionales según lo precise cada especialidad16.
Diagnóstico etiológicoHasta en un 50% de las pacientes con dolor perineal crónico no se logrará identificar la etiología exacta, pero es sabido que en un porcentaje importante de estas pacientes coexisten trastornos mediados por hipertonía de los músculos del piso pélvico. Estas condiciones que comparten mecanismos fisiopatológicos pueden presentar similitudes desde el punto de vista clínico y compartir hallazgos en la exploración física, lo que dificulta aún más un diagnóstico etiológico claro, por lo que la terapia se indicará de manera individual según los hallazgos clínicos sin que exista certeza en el diagnóstico etiológico, en la mayoría de los casos17.
Los trastornos funcionales neuromusculares del piso pélvico relacionados con hipertonía muscular se manifiestan clínicamente con disfunción miccional, defecatoria o sexual y pueden estar presentes de manera aislada o concomitante en una paciente valorada por dolor perineal crónico; los más comunes son el síndrome del elevador del ano, la proctalgia fugaz, el síndrome miofascial y la coccigodinia3.
Síndrome del elevador del ano: es un trastorno funcional idiopático caracterizado por el fracaso de la relajación del conjunto de los elevadores del ano durante la defecación, asociado a una contracción paradójica de los músculos del esfínter anal externo durante el vaciamiento rectal. La prevalencia es del 6,6% en la población general de 30 a 60 años, siendo más frecuente en mujeres que en hombres18. El síntoma predominante es el dolor en el periné, ano y cóccix que se ve agravado por la sedestación y desaparece al ponerse de pie o en decúbito supino. El estreñimiento y defecación obstruida o incompleta son síntomas frecuentes, siendo rara la dispareunia en estos pacientes19. El diagnóstico se basa en la exploración digital y los criterios diagnósticos del Consenso de Roma II de 1999, que consisten en episodios de dolor rectal crónico o recurrente, con una duración de al menos 20min y la exclusión de enfermedad orgánica anorrectal o endopélvica3.
Proctalgia fugaz: se caracteriza por dolor anorrectal agudo, súbito y grave, generalmente durante la noche, con una duración variable, menor a 30min y mejoría espontánea y completa hasta el siguiente episodio. La prevalencia exacta es desconocida por tratarse de episodios infrecuentes que no son reportados por la mayoría de los pacientes que los padecen; sin embargo, con base en información de pequeños estudios, se estima que afecta al 8-18% de la población entre los 30-60 años con una distribución similar entre ambos sexos. Su fisiopatología no es clara, pero se ha considerado una variable infrecuente de síndrome de intestino irritable, asociado con espasmos de los músculos del piso pélvico y contracciones anormales del esfínter anal interno. Se ha identificado que la mayoría de los pacientes presentan estrés psicológico, depresión y/o ansiedad. El diagnóstico se basa en la narración del cuadro clínico del paciente durante la anamnesis, ya que las pacientes suelen estar asintomáticas durante el examen anorrectal y no hay hallazgos clásicos que apoyen el diagnóstico. Los criterios de diagnóstico de proctalgia fugaz consisten en episodios recurrentes de dolor anorrectal, con una duración de segundos a minutos (<30min) y la ausencia de dolor anorrectal entre los episodios3.
Síndrome miofascial: se caracteriza por un dolor crónico muscular profundo, localizado en puntos gatillo de los músculos elevadores del ano, obturador interno, piriforme y glúteo máximo, exacerbado por el movimiento y la sedestación20. La activación de los puntos gatillo, que resulta en una contracción muscular crónica y repetida, puede desencadenarse con la palpación digital, lo que facilita el diagnóstico clínico durante la exploración física21. La hipertonía y las contracciones anormales de las fibras musculares en los puntos gatillo son atribuidas a alteraciones en las terminaciones nerviosas en las placas terminales de los músculos pélvicos, que constituyen sitios de disfunción nerviosa que activan señales eléctricas alteradas a la médula espinal. Los puntos de activación pueden ser causados por una serie de factores que incluyen los trastornos psicológicos de ansiedad y/o depresión, la actividad física, trauma pélvico, lesiones secundarias a procedimientos quirúrgicos y procesos infecciosos que conducen a contracciones sostenidas voluntarias y repetidas del piso pélvico, que llevan a la alteración de los impulsos eléctricos en las placas neuromotoras terminales13.
El síntoma principal es el dolor perineal y anorrectal que puede extenderse a los glúteos, el cóccix o el muslo. Otros síntomas como la disquecia, la defecación obstruida y la dispareunia son frecuentes. El dolor es agudo y puede ser exacerbado durante periodos en los que la paciente esté sujeta a estrés psicológico (depresión, trastornos de la personalidad, abuso físico o sexual y estrés laboral)22.
Coccigodinia: es el dolor en o alrededor del cóccix. Es 5 veces más común en las mujeres que en los hombres, debido probablemente a que el cóccix está más expuesto a lesiones en la anatomía propia de la mujer; adicionalmente, es 3 veces más frecuente en pacientes obesos, explicado posiblemente por el aumento de la presión en su superficie y una mayor distención de los ligamentos coccígeos23.
Como su nombre indica, el dolor es el síntoma cardinal, que puede ser agravado por la sedestación, especialmente sobre una superficie dura o durante tiempos prolongados y con las relaciones sexuales. Otro síntoma frecuente es la disquecia que explica una defecación incompleta por dolor. El diagnóstico se consigue mediante la reproducción del dolor durante la palpación digital y el movimiento del cóccix por vía transrectal o transvaginal19.
Diagnósticos diferencialesEl diagnóstico diferencial de los TCPP es amplio. Una adecuada anamnesis y una exploración física completa ayudan a orientar el enfoque, sin embargo causas orgánicas, musculoesqueléticas, infecciosas e inflamatorias pélvicas o extrapélvicas pueden generar hipertonía de los músculos pélvicos secundaria a dolor o irritación de las raíces nerviosas sacras; así radiculopatías, pinzamientos de las raíces nerviosas, las neoplasias ginecológicas y anorrectales, las fisuras anales, fístulas rectovaginales, los abscesos transesfinterianos, tubáricos, las hemorroides externas trombosadas, la cistitis, la endometriosis, prolapso rectal, el síndrome del periné descendido y la úlcera rectal solitaria, pueden generar aumento del tono basal de los músculos del piso pélvico, resultado en dolor perineal crónico4.
TratamientoEl tratamiento de los TCPP debe comenzar con la educación de las pacientes acerca de la anatomía y función del piso pélvico; es importante, además, la valoración de la conciencia perineal, que puede estar ausente hasta en un 45% de las mujeres adultas, por lo que se recomienda realizar la estimulación digital de los músculos del piso pélvico hasta alcanzar contracción y relajación voluntaria durante el examen de rutina1.
El tratamiento puede incluir medicamentos que disminuyan el dolor en los episodios agudos y modulen el dolor crónico, terapia para el manejo de la ansiedad y el retorno de ciclos de sueño reparador. El ejercicio terapéutico, el acondicionamiento aeróbico y las modificaciones del estilo de vida también son componentes importantes del tratamiento que deben ser indicados a las pacientes en todos los casos por personal capacitado3.
Los antidepresivos tricíclicos pueden utilizarse como terapia adyuvante, para el manejo de las pacientes en quienes se ha identificado trastornos psicológicos que puedan exacerbar el dolor como la ansiedad, la depresión y el insomnio. La duloxetina, un inhibidor dual del receptor de la recaptación de serotonina, la epinefrina y la norepinefrina también puede ayudar a reducir el dolor y mejorar el sueño. La duloxetina está aprobada actualmente en EE. UU. por la FDA para la depresión y la fibromialgia, que son comunes en esta población con dolor pélvico5.
En la fase aguda o subaguda del dolor pueden utilizarse los antiinflamatorios no esteroideos como terapia única o en combinación con opioides débiles, según la gravedad del episodio; sin embargo, las tasas de remisión del dolor son variables y los efectos adversos de ambos grupos de medicamentos pueden llevar a suspensión de la terapia por intolerancia gástrica y los efectos sedantes11.
Los medicamentos antiepilépticos aprobados para manejo de dolor neuropático (pregabalina y gabapentina) y el grupo de los relajantes musculares pueden contribuir a la reducción del tono muscular y la modulación del dolor crónico; sin embargo este grupo de medicamentos suele tener un importante efecto sedante y no tiene una función selectiva en el piso pélvico, por lo que no se recomiendan de rutina y serán una opción indicada en pacientes con insomnio secundario a dolor crónico2.
Los estrógenos tópicos y los agentes lubricantes pueden ser útiles en pacientes con atrofia vaginal relacionada con la menopausia, mejorando la calidad de los tejidos y disminuyendo la dispareunia en pacientes seleccionadas24. Los anestésicos tópicos, como la crema de lidocaína, también se pueden administrar para desensibilizar la zona vulvar2.
La rehabilitación del piso pélvico en combinación con la educación neuromuscular se ha convertido en la piedra angular del tratamiento para las mujeres con trastornos de la contracción, cuando se realiza bajo la orientación de un fisioterapeuta capacitado12. El tratamiento específico utilizado es guiado por los síntomas y los hallazgos en la exploración física, tratando de determinar si el dolor es generado por contracciones repetidas o tónicas, que llevarán a cambios en la terapia de paciente a paciente. El propósito inmediato del ejercicio terapéutico será restaurar los desequilibrios musculares de longitud y resistencia, con el objetivo final dirigido a restaurar la función y reducir el dolor. Las técnicas manuales pueden incluir liberación de adherencias por cicatrices, masaje de liberación y reposicionamiento, desensibilización por acupresión e infiltración de puntos gatillo en los músculos del piso pélvico, con administración de una mezcla de anestésico y esteroide. La fisioterapia para lograr la relajación integral y voluntaria de los músculos del piso pélvico, la disminución del dolor y la mejoría de las disfunciones miccionales, defecatorias y sexuales, ha reportado tasas de éxito, en series de casos, que alcanzan el 59-80%; faltan estudios controlados al respecto1.
Tratamientos adyuvantes como la biorretroalimentación (biofeedback) también son de utilidad en la reducción del tono de los músculos del piso pélvico en reposo y mejoran los patrones de activación muscular2. El biofeedback es un método de entrenamiento neuromuscular en el que los pacientes aprenden a contraer y/o relajar los músculos del piso pélvico de manera adecuada, ayudados por retroalimentación visual y auditiva de la actividad muscular1. Aquellas pacientes con una relajación disinérgica de los músculos del piso pélvico son candidatas ideales para esta terapia, mejorando los síntomas relacionados con trastornos defecatorios, promoviendo un reentrenamiento rectal y la contracción del esfínter anal externo de manera sinérgica25.
Las técnicas de respiración adecuada mientras se realizan los ejercicios son esenciales para la relajación del suelo pélvico. La contracción muscular disminuye durante la exhalación y permite la sinergia entre el diafragma pélvico y el respiratorio. Además, las terapias del calor y frío pueden facilitar el control del dolor y relajación muscular. El uso del hielo colocado en la vagina puede ayudar a modificar el dolor antes y después del ejercicio17.
A las mujeres con dispareunia profunda asociada con la disfunción de la relajación del piso pélvico se les debe aconsejar evitar la actividad sexual con penetración hasta que se rehabiliten los músculos del suelo pélvico. La remisión a un terapeuta sexual también es importante, sobre todo si la dispareunia es de larga data o cuando no responde a la terapia física inicial. Si una mujer ha sufrido violencia física, sexual o emocional, el plan de tratamiento debe ir acompañado por especialistas en psicología y/o psiquiatría cuando se considere necesario5.
Otros métodos para el tratamiento de la disfunción de la relajación del piso pélvico, refractaria al tratamiento con rehabilitación, pueden incluir infiltración en los puntos gatillo de los músculos del piso pélvico con una mezcla de bupivacaína al 0,35%, lidocaína al 2% y triamcinolona, con reportes de mejoría sintomática a 6 meses de hasta el 72% y remisión completa de los síntomas en un 33% en series de casos26. Las inyecciones de toxina botulínica han sido usadas en la clínica para reducir el dolor y la dispareunia, con tasas de éxito variable; sin embargo, no son recomendadas ampliamente por la falta de evidencia clínica. Las infiltraciones con anestésicos locales, de los músculos y ligamentos que rodean el cóccix, podrían beneficiar a corto plazo a las pacientes con coccigodinia, sin embargo se carece de evidencia clínica para tal recomendación17. Ninguna de las intervenciones relacionadas con la infiltración de sustancias para manejo de dolor y limitación funcional se deben indicar como terapia aislada; el objetivo de estas intervenciones será facilitar el diagnóstico, reducir el dolor y permitir el ejercicio terapéutico20.
La neuromodulación central (sacra) o periférica (tibial posterior) es una modalidad terapéutica que ha ganado fuerza en los últimos años. Fue aprobada para el tratamiento de los síntomas de urgencia de la vejiga hiperactiva desde 1997 y aprobado por la FDA en 2011 para el tratamiento de la incontinencia fecal con importantes tasas de éxito y actualmente es utilizada para el manejo del síndrome de vejiga dolorosa/cistitis intersticial con mejoría significativa en la calidad de vida de las pacientes27. En los últimos años la neuromodulación es objeto de estudio en el tratamiento de diferentes trastornos del piso pélvico, con reportes iniciales de estudios pequeños que la muestran como un método prometedor para el tratamiento del dolor pélvico y perineal, al modular el control visceral y muscular del piso pélvico de manera directa o por estimulación retrógrada de las raíces nerviosas S2 a S428,29. La frecuente asociación de los TCPP y las disfunciones miccionales y defecatorias es la base del papel terapéutico de la neuromodulación, considerando que el manejo de estas quejas puede devolver el tono normal de los músculos del piso pélvico. En una revisión de la literatura, los pacientes con dolor pélvico informaron de una reducción de las puntuaciones de la escala visual análoga del dolor del 35-72%30. Aunque los estudios son pequeños, se destaca la potencial aplicación de la neuromodulación en el manejo el dolor pélvico31.
ConclusiónLos trastornos de la contracción de los músculos del piso pélvico pueden dividirse en 2 grupos obedeciendo a su mecanismo fisiopatológico subyacente: los trastornos de la relajación del piso pélvico, que son fácilmente reconocidos en la clínica e incluyen los prolapsos de órganos pélvicos, la incontinencia fecal y urinaria; y los trastornos que se atribuyen a la falta de relajación o disinergia de la contracción de los músculos del piso pélvico, que son una causa importante y poco conocida de dolor pélvico y perineal crónico. Estos últimos representan un reto para el clínico por tratarse de un grupo de entidades funcionales superpuestas, que comparten fisiopatología y presentación clínica, con síntomas que abarcan la disfunción miccional, defecatoria y sexual.
El diagnóstico sindrómico de estos trastornos se basa en una adecuada historia clínica y un examen físico cuidadoso, con selección de estudios adicionales para excluir enfermedades orgánicas en pacientes seleccionadas. Los pilares fundamentales del manejo de esta entidad son la educación y la rehabilitación del piso pélvico orientadas por personal capacitado. El uso de terapia farmacológica oral, tópica o percutánea estará indicado en pacientes con condiciones adicionales que puedan exacerbar los episodios de dolor.
El conocimiento de este tipo de disfunciones del piso pélvico, un enfoque integral e interdisciplinario para el manejo y la valoración individual de la terapia médica serán la base de la reducción de la discapacidad y la mejoría de la calidad de vida de las pacientes afectadas. Se requieren más estudios aleatorizados para evaluar la evidencia clínica actual y determinar recomendaciones de manejo para estas entidades.
Nivel de evidenciaIII.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.