Evaluar los factores de riesgo relacionados con el prolapso genital y la prevalencia del mismo.
MétodoSe realizó un estudio retrospectivo, descriptivo, epidemiológico. Se incluyó a todo el grupo poblacional femenino mayores de edad, no obstétrico, que acudió al servicio de consulta externa/ambulatoria del Departamento de Ginecología de la Clínica La Sagrada Familia desde el 1 de enero de 2009 hasta el 30 de junio de 2012. Se revisaron las historias clínicas de las mujeres incluidas en el estudio para confirmar los criterios de selección de las participantes, así como el diagnóstico y la clasificación de la enfermedad, y se evaluaron los factores de riesgo relacionados con la aparición de prolapso genital: años de estudio ≤9, cirugía pélvica previa, diabetes, edad, episiotomía, estreñimiento, hábitos laborales y recreativos, hipotiroidismo, histerectomía previa, macrosomía fetal, menopausia, multiparidad, neumopatía crónica, número de embarazos (≥3), obesidad, parto instrumentado (fórceps), raza blanca y tabaquismo.
ResultadosDe las 13.824 mujeres que participaron en el estudio, 3.681 (26,6%) estaban histerectomizadas y se diagnosticó prolapso genital en 2.193 (68,38%). Entre las 10.143 (73,4%) no histerectomizadas se diagnosticó prolapso genital en 1.014 (31,62%). Del total de las pacientes con prolapso (n=3.207/13.824), 1.662 (57,7%) tenían prolapso de gradoi, 978 (56,5%) prolapso de gradoii, 459 (14,3%) prolapso de gradoiii y 108 (3,37%) prolapso de gradoiv. De las 3.207 pacientes con prolapso genital, el 57% fue sintomático (n=1.828) y en el 43% asintomático (n=1.379). El promedio de edad en los casos fue de 57,6±11,4años, y de 54,9años±13 en los controles. El 84% de las pacientes sintomáticas consultaron por síntomas de disfunción del piso pélvico: sensación de peso vaginal (42%), masa vaginal (27%), IUE (18%) y 9% por menometrorragia e infección urinaria, y el otro 4% por otras condiciones ginecológicas. El número de embarazos osciló entre 0 y 15, con un promedio de 6,3±4,2; el 38% con ≥6 gestaciones. El número de partos estuvo entre 1 y 12, con un promedio de 4,8±3,9; la mayoría (45%) entre 1 y 3, el 39% de 4 a 6, y el 16% restante tenían más de 7 partos. La frecuencia de la consulta por prolapso genital es creciente, siendo el prolapso anterior sintomático el más frecuente en mujeres de edad avanzada, multíparas y obesas, y los factores relacionados fueron EPOC, diabetes, raza blanca, menopaúsicas, tabaquismo e histerectomía previa.
ConclusionesEl prolapso genital es y sigue siendo un problema de salud pública, caracterizándose por ser un fenómeno multifacético, relativamente frecuente en las mujeres a lo largo de toda su vida. La frecuencia del prolapso genital gradoiiiy iv es muy baja, y el prolapso anterior es el más prevalente y por el que más consultan las pacientes, así como el que también más recidiva, principalmente en pacientes de edad avanzada, multíparas y con antecedente de histerectomía abdominal previa.
To assess the risk factors associated with genital prolapse and its prevalence.
MethodsA retrospective, descriptive epidemiological study. The study included all adult, non-obstetric, females, who attended the outpatients and were treated in the La Sagrada Familia Department of Gynecology Clinic from 1 January 2009 to 30 June 2012. The medical records of the women to be included in the study were reviewed to confirm they fulfilled the selection criteria, as well as for the diagnosis and classification of disease. The risk factors associated with the development of genital prolapse were also assessed; ≤9 years of education, previous pelvic surgery, diabetes, age, episiotomy, constipation, occupational and recreational habits, hypothyroidism, prior hysterectomy, fetal macrosomia, menopause, multiparity, chronic lung disease, number of pregnancies (≥3), obesity, instrumental delivery (forceps), white race, and smoking.
ResultsOf the 13,824 women who participated in the study, 3,681 (26.6%) had undergone hysterectomy, and genital prolapse was diagnosed in 2,193 (68.38%). Among the 10,143 (73.4%) non-hysterectomized patients, genital prolapse was diagnosed in 1,014 (31.62%). Of all the patients with prolapse (n=3,207/13,824), 1,662 (57.7%) had gradei prolapse, 978 (56.5%) gradeii prolapse, 459 (14.3%) gradeiii prolapse, and 108 (3.37%) gradeiv prolapse. Of the 3,207 patients with genital prolapse, 57% were symptomatic (n=1,828) and asymptomatic in 43% (n=1,379). The mean age of cases was 57.6±11.4 years, and 54.9 years±13 in controls. The symptoms in 84% of symptomatic patients consulting for pelvic floor dysfunction were: vaginal sensation of weight (42%), vaginal mass (27%), stress urinary incontinence (18%), 9% menometrorrhagia and urinary tract infection, and the other 4% for other gynecological conditions. The number of pregnancies ranged from 0 to 15, with a mean of 6.3±4.2, with 38% ≥6 pregnancies. The number of deliveries was between 1 and 12, with a mean of 4.8±3.9, with 45% between 1 and 3, 39% between 4 and 6 and the remaining 16% had more than 7 deliveries. The frequency of genital prolapse consultation is increasing, with symptomatic anterior prolapse being more common in older women, and obese multiparous. The associated factors were EPOC, diabetes, white race, smoking and hysterectomy prior to menopause.
ConclusionsThe prolapse is and remains a public health problem, characterized by being a multifaceted phenomenon, relatively common in women of all ages. The frequency of genital prolapse gradeiii and iv is very low, and anterior prolapse is the most prevalent and the most often consulted by patients. There is also recurrence mainly in the elderly, multiparous, and with a previous abdominal hysterectomy.
El prolapso genital femenino se ha observado durante mucho tiempo en los seres humanos. Los primeros informes datan del año 1500a.C., siendo famosos los registros en el Papiro Ebers. Sin embargo, fue el médico griego Sorano de Éfeso el que realizó la primera cirugía de extirpación del útero a través de la vía vaginal, en el año 120d.C.1.
El prolapso genital femenino se define como la protrusión de los órganos pélvicos (vejiga, útero, cúpula vaginal y/o recto) en el canal vaginal o hacia fuera de este2-4; el aumento de la expectativa de vida de la población mundial que se ha registrado en las últimas décadas ha determinado el aumento gradual en la prevalencia de prolapsos genitales5.
Existen pocos estudios que describan la prevalencia del prolapso genital femenino, debido a la inconsistencia de la sintomatología y a los problemas de la normalización del examen vaginal6. Los estudios de incidencia que se han realizado se limitan a los destinados a la investigación de nuevos tratamientos quirúrgicos o terminan analizando subpoblaciones específicas o con problemas metodológicos. Otra situación que quizás haga que la incidencia real esté infravalorada es que muchas mujeres no consultan hasta que el prolapso ha superado el plano de la vulva, cuando comienza a ser sintomático7. Entre los trabajos más destacados está el que analizó más de 17.000 pacientes y estimó la incidencia del prolapso genital femenino en 2,04 por 1.000/personas año, y de 1,62 por 1.000/personas año la incidencia del tratamiento quirúrgico respectivo8.
En un estudio de cohorte retrospectivo en Estados Unidos que incluyó 150.000 mujeres, en donde dos tercios de las indicaciones fueron por prolapso, se estimó que el riesgo de ir a cirugía de incontinencia urinaria o prolapso durante la vida (hasta los 80años) es del 11,1%9. En otro estudio, realizado en Suecia, la prevalencia de cualquier grado de prolapso, en mujeres entre 20 y 59años, se estima en 30,8% luego de analizar 487 mujeres, concluyendo que muchas mujeres tienen algo de relajación en las paredes de la vagina, con solo un 5 a 6% que presentan prolapso más allá del introito10.
En otro estudio que tomó como base la población del estudio WHI (mujeres entre 50 y 79 años) se obtuvo un 41,1 y un 38% de pacientes con prolapso en los grupos con y sin útero, respectivamente11. Con todo esto es evidente que la prevalencia del prolapso genital femenino, en definitiva, depende de las características de la población estudiada y de la metodología utilizada para su evaluación; no obstante, la incidencia se incrementa con la edad, estimándose que del 3 al 6% de las mujeres pueden desarrollar grados severos de prolapso genital a lo largo de su vida, riesgo que se duplica en cada década de la vida6.
En el desarrollo del prolapso genital femenino contribuyen y participan un gran número de factores etiológicos, ya que no existe una causa aislada y que en muchos casos dificultan el diagnóstico y la elección del tratamiento más adecuado para su corrección.
Las causas o factores causales implicados en esta patología pueden dividirse en7:
- 1.
Factores predisponentes.
- 2.
Factores desencadenantes.
- 3.
Factores promotores.
- 4.
Factores descompensadores.
- 5.
Factores favorecedores.
- 1)
Factores predisponentes: el parto vaginal, los partos instrumentados (fórceps)12, la episiotomía rutinaria13, la multiparidad14, intervenciones quirúrgicas pélvicas, anomalías anatómicas o neurológicas (extrofia vesical o enfermedades mielodisplásicas), alteraciones musculoesqueléticas15, la raza, el grupo étnico, las enfermedades del colágeno16, etc.; son procesos que elevan el riesgo de una mujer de padecer prolapso genital con el tiempo.
- 2)
Factores desencadenantes: la cirugía ginecológica oncológica radical y la radioterapia pélvica; los mecanismos implicados en las lesiones del suelo pélvico secundarias al parto (lesiones por denervación17 y lesiones de las estructuras anatómicas o de soporte)18,19.
- 3)
Factores promotores: el estreñimiento20, los hábitos laborales y recreativos, la obesidad21, cirugías (histerectomía, denervación uterosacra, cirugía vaginal, etc.), el tabaquismo y las enfermedades pulmonares crónicas, los fármacos (AINE, antiácidos con calcio y hierro, por el estreñimiento que provocan, y los IECA, por la tos) y la menopausia22.
- 4)
Factores descompensadores: la diabetes, la insuficiencia vascular, la insuficiencia cardiaca, el sedentarismo, la debilidad, la invalidez, etc.
- 5)
Factores favorecedores: la edad, las condiciones que incrementan la presión intraabdominal23.
Debido a que la prevalencia del prolapso genital femenino involucra multiplicidad etiopatogénica, incluye factores hormonales, mecánicos, genéticos, obstétricos, patológicos, entre otros, que podrían interactuar con los hábitos y la condición de vida de cada mujer; no obstante, las características étnicas de la mayoría de las poblaciones incluidas en los estudios de referencia difieren sustancialmente de las de la población latinoamericana, la colombiana y, en especial, de la del eje cafetero, que cuenta con una población heterogénea desde el punto de vista étnico y pluricultural, por su estratégica ubicación geográfica. Basados en estas motivaciones, se realizó este estudio de casos y controles en la ciudad de Armenia, Quindío, con el propósito de caracterizar el papel de algunos factores etiopatogénicos en el riesgo de desarrollar prolapso genital en la población femenina que acude a la consulta externa/ambulatoria de la Clínica La Sagrada Familia.
Material y métodoSe realizó un estudio retrospectivo, descriptivo, epidemiológico. El estudio se desarrolló en la ciudad de Armenia, Quindío, Colombia. Se decidió incluir a todo el grupo poblacional femenino mayores de edad, no obstétrico, que consultó el servicio de consulta externa/ambulatoria; incluyó a 13.824 mujeres, con 3.207 casos (n=3.207 pacientes con prolapso genital) y 10.617 controles (n=10.617 pacientes sin prolapso genital) no pareados de pacientes atendidas en el Departamento de Ginecología de la Clínica La Sagrada Familia de 2009 a 2012, previa aprobación por el Comité de investigación y ética de la clínica.
Se revisaron las historias clínicas de las mujeres incluidas en el estudio para confirmar que los criterios de selección de las participantes, así como el diagnóstico y la clasificación de la enfermedad, correspondieran a los criterios que enseguida se detallan.
Se definió como prolapso genital al descenso o protrusión de los órganos pélvicos desde su posición normal hacia o a través del introito vaginal, y se clasificó siguiendo los criterios de la Clasificación de Baden-Walker24 y la clasificación de la Sociedad Internacional de Continencia (POPQ)25, de acuerdo con la preferencia y familiaridad de cada examinador.
Los casos se seleccionaron de las pacientes que en el momento del ingreso al servicio de la consulta externa/ambulatoria se diagnosticaron con prolapso genital (casos prevalentes). Los controles se seleccionaron al azar del total de mujeres atendidas en el periodo, considerándose como tal a las mujeres que consultaron por patología no relacionada con una condición ginecológica, por ejemplo por patología mamaria y similares; además, debían ser pacientes sin diagnóstico anterior de prolapso genital (controles prevalentes).
Los criterios de inclusión para los casos fueron que las historias clínicas estuvieran completas. En cada historia se analizaron las siguientes variables sociodemográficas: edad en años cumplidos de la paciente, raza, actividad laboral (ama de casa, trabajadora doméstica, profesional), presencia o ausencia de tabaquismo, definido como el consumo mínimo de un cigarrillo diario desde 6 meses antes; antecedentes obstétricos: embarazos, número de partos, partos instrumentados, cesáreas, antecedente de episiotomía. Además, se analizó el antecedente de prolapso genital en familiares de primer grado; enfermedad pulmonar crónica, diabetes mellitus, enfermedades genitourinarias, asma o alguna enfermedad autoinmune, así como la información sobre los factores de riesgo en estudio.
Como posibles factores de riesgo se incluyeron: hábitos de vida (consumo de tabaco, actividad física, consumo de alimentos o fármacos que facilitan el estreñimiento); antecedentes personales (patológicos del piso pélvico, intervenciones quirúrgicas pélvicas) y antecedentes familiares (madre, hermanas, tías e hijas con patologías del piso pélvico).
Se excluyeron las pacientes que hubieran sido intervenidas quirúrgicamente en el lapso de los 90días anteriores al estudio o las que tuvieran algún impedimento físico o psicológico que imposibilitase la realización de la encuesta y el seguimiento.
El análisis de los datos se realizó mediante el cálculo de medias y proporciones como medidas de tendencia central para variables numéricas y categóricas, basándose en la prueba de la ji al cuadrado de Maentel-Haenzel para valorar asociación entre variables categóricas y para la detección de las variables categóricas cuyas distribuciones mostraban diferencias significativas entre casos y controles. La fuerza de la asociación entre el prolapso genital y las variables estudiadas se midió con el odds ratio (OR) ajustado y los intervalos de confianza al 95% para cada estimador, obtenidos mediante el modelo de regresión logística condicional. Para esto se utilizó el paquete estadístico Epi-Info versión 6.04 y se consideró estadísticamente significativo un valor de alfa igual o menor de 0,05. Se hicieron ajustes sistemáticos por grupos de edad (<40, 40-50, 50-60, 60-70, 70-80, >80) y nivel educacional.
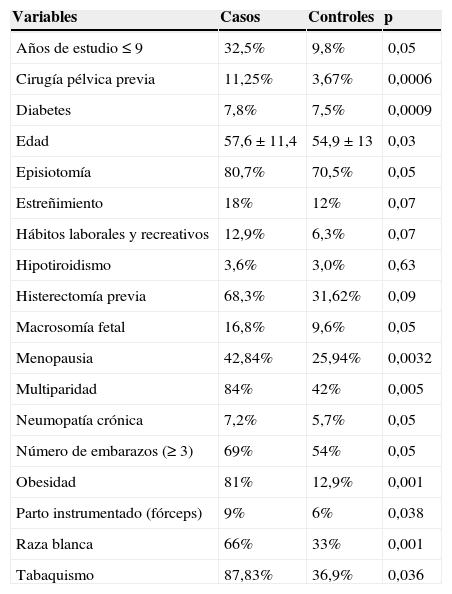
ResultadosEntre enero de 2009 y junio de 2012 se incluyeron 3.207 casos y 10.617 controles. En este estudio, de las 3.207 pacientes con prolapso genital, en el 57% fue sintomático (n=1.828) y en el 43% asintomático (n=1.379). En la tabla 1 se presentan las variables sociodemográficas de cada grupo.
Características de las variables por grupo de estudio
| Variables | Casos | Controles | p |
|---|---|---|---|
| Años de estudio ≤ 9 | 32,5% | 9,8% | 0,05 |
| Cirugía pélvica previa | 11,25% | 3,67% | 0,0006 |
| Diabetes | 7,8% | 7,5% | 0,0009 |
| Edad | 57,6 ± 11,4 | 54,9 ± 13 | 0,03 |
| Episiotomía | 80,7% | 70,5% | 0,05 |
| Estreñimiento | 18% | 12% | 0,07 |
| Hábitos laborales y recreativos | 12,9% | 6,3% | 0,07 |
| Hipotiroidismo | 3,6% | 3,0% | 0,63 |
| Histerectomía previa | 68,3% | 31,62% | 0,09 |
| Macrosomía fetal | 16,8% | 9,6% | 0,05 |
| Menopausia | 42,84% | 25,94% | 0,0032 |
| Multiparidad | 84% | 42% | 0,005 |
| Neumopatía crónica | 7,2% | 5,7% | 0,05 |
| Número de embarazos (≥ 3) | 69% | 54% | 0,05 |
| Obesidad | 81% | 12,9% | 0,001 |
| Parto instrumentado (fórceps) | 9% | 6% | 0,038 |
| Raza blanca | 66% | 33% | 0,001 |
| Tabaquismo | 87,83% | 36,9% | 0,036 |
Entre las 13.824 pacientes que participaron en el estudio, 3.681 (26,6%) estaban histerectomizadas y se diagnosticó prolapso genital en 2.193 (68,38%); entre las 10.143 (73,4%) no histerectomizadas se diagnosticó prolapso genital en 1.014 (31,62%). Del total de las pacientes con prolapso (n=3.207/13.824), 1.662 (57,7%) tenían prolapso de gradoi, 978 (56,5%) prolapso de gradoii, 459 (14,3%) prolapso de gradoiii y 108 (3,37%) prolapso de gradoiv.
La edad de las pacientes con prolapso genital varió entre 24 y 87años, con un promedio de 57,6±11,4 años, y de 54,9±13años en los controles (p=0,073495). En los casos, la mayoría (57%) estaban entre 40 a 60 años, el 39% eran menores de 40 y el 14% tenían más de 60 años.
El 84% de las pacientes sintomáticas consultaron por síntomas de disfunción del piso pélvico: sensación de peso vaginal (42%), masa vaginal (27%), IUE (18%), el 9% por menometrorragia e infección urinaria, y el otro 4% por otras condiciones ginecológicas.
El número de embarazos osciló entre 0 y 15, con un promedio de 6,3±4,2; el 38% con ≥6 gestaciones. Se observa que existe mayor riesgo de presentar prolapso genital en las mujeres que tienen antecedentes de más de 3 partos, independientemente de la vía del parto (OR: 6,2 [IC95%: 1,56-24;59]; p<0,05.
El número de partos estuvo entre 1 y 12, con un promedio de 4,8±3,9; la mayoría (45%) entre 1 y 3, el 39% entre 4 y 6, y el 16% restante tenían más de 7 partos. Se observa que existe mayor riesgo de presentar prolapso genital en las mujeres que tienen antecedentes de más de 3 partos vaginales (OR: 16,22 [IC95%: 1,93-136,09]; p<0,05), y también se encontró asociación en las mujeres a las que se les realizó cesárea por parto distócico (OR: 2,49 [IC95%: 1,11-5,58]; p<0,05), y en las que tenían antecedentes de parto instrumentado (OR: 6,05; [IC95%: 1,79-20,49]; p<0,05). Es decir, se encontraron diferencias estadísticamente significativas entre los casos y los controles en relación con el parto vaginal, el parto instrumentado, la episiotomía y la multiparidad, ya que fueron mayores en la proporción de mujeres en los casos con prolapso genital que en el grupo control (p<0,05).
Existe asociación estadísticamente significativa con el peso fetal por encima de 4.000g al nacer (OR: 41,89 [IC95%: 15,44-113;66]; p<0,05) y la presencia de prolapso genital (OR: 55 [IC95%: 19,27-156,99]; p<0,05). Tanto el prolapso grado iii (OR: 4,44 [IC95%: 2,12-9,32]; p<0,05) como el grado iv (OR: 4,46 [IC95%: 1,54-12,95]; p<0,05) se encontraron asociados a la macrosomía fetal y expulsivo prolongado.
La frecuencia del prolapso genital aumenta con la edad, ya que fue determinante y significativamente mayor en los casos que en el grupo control (RM: 5.77 [IC95%: 1,48-22,53]; p=0,0490).
Por lo que se refiere a las características metabólicas de la población de estudio, el porcentaje de pacientes diabéticas fue similar entre los grupos (p=0,3009); se encontraron diferencias significativas en la cantidad de fármacos utilizados (p=0,0059); no hubo diferencias significativas en cuanto al número de hipotiroideas (p=0,3181) e hiperprolactinémicas (p=0,6248).
Respecto al nivel educativo, de los 3.207 casos, 1.224 (38,2%) tenían estudios universitarios, 939 (29,3%) secundarios o primarios, y el resto, 1.044 (32,5%), eran analfabetas o no habían terminado la primaria, siendo más frecuente en el grupo mayores de 60años; de los 10.617 controles, 3.153 (29,7%) tenían estudios universitarios, 6.423 (60,5%) secundarios o primarios, y el resto, 1.041 (9,8%), eran analfabetas o no habían terminado la primaria, siendo más frecuente en el grupo mayores de 60años. Se observa que la escolaridad se constituye en un riesgo de presentar un prolapso genital en las mujeres analfabetas (OR: 2,93 [IC95%: 1,02-8,44]; p<0,05), lo que puede estar asociado a la necesidad de realizar actividades laborales de alto impacto.
No se demostraron diferencias estadísticamente significativas entre las casos y los controles en relación con el nivel de educación o instrucción entre las mujeres mayores de 9 años de estudio (RM: 3,05 [IC95%: 0,81-11,48]; p=0,16745731).
Por lo que se refiere a las neumopatías crónicas (EPOC, asma), se encontraron diferencias significativas entre los grupos; fueron significativamente mayores el asma o la EPOC en el grupo de casos (en donde fueron más frecuentes los prolapsos grados iii y iv) comparado con las controles (p<0,05). La proporción de pacientes del grupo control con incontinencia urinaria o fecal fue menor en el grupo con respecto a los casos (p<0,05).
El antecedente de cirugía pélvica fue significativamente diferente entre los grupos (3 vs 0%) (RM: 14,81 [IC95%: 1,77-123,85]; p=0,0006). La edad promedio de la histerectomía fue similar entre los grupos (p=0,1509). No se encontraron diferencias en cuanto a la aparición del prolapso menor de 12 meses después de la realización de histerectomía (p=0,5356).
La edad promedio al momento de manifestar la sintomatología del prolapso fue de 45,1 años (DE: 2,13). Se evidenciaron 135 (n=135; 4,2%) casos de prolapso genital antes de los 40 años (42%), de las que 123 (3,83%) se diagnosticaron entre los 36 y 39 años, 9 (0,343%) pacientes entre los 31 y 35 años y 3 pacientes antes de las 30 años (0,09%). El resto de las pacientes (n=3.072; 95,8%) se diagnosticaron después de los 45 años.
La frecuencia de menopausia en el grupo de pacientes con prolapso genital fue del 42,84%, y del 25,94% para las controles, sin diferencias significativas entre los grupos (p=0,6332). Los 108 casos de prolapso de grado iv (108 de 3.207) se registraron en pacientes con diagnóstico de EPOC, asma, diabetes, raza blanca, multíparas, obesas, menopaúsicas y fumadoras.
Se identificó incontinencia urinaria o fecal agregado a prolapso genital en el 27% de los casos (1.668 de 3.207), y al comparar la frecuencia de incontinencia urinaria de acuerdo con la severidad del prolapso genital, el 18,5% (577 de 3.207) de las pacientes tenían prolapso genital grado ii y el 48,81% (1.565 de 3.207) prolapso genital grado iii o iv. El prolapso genital grado iv fue un mayor factor de riesgo para el síndrome de incontinencia urinaria y/o fecal agregada manifiesta u oculta (RM: 9,36 [IC95%: 4,32-20,29]; p<0,05).
DiscusiónDurante los últimos años la mayor parte de los estudios del piso pélvico se han dirigido a profundizar en las técnicas quirúrgicas a través de la comprensión de la fisiopatología de la enfermedad, y mientras la investigación en torno a esta patología avanza en el estudio de la lesión o debilidad de la musculatura perineal y del piso pélvico en general, el prolapso genital puede estar ocasionado por diversas causas o factores aquí evaluados. Los médicos responsables del adecuado diagnóstico y tratamiento de las pacientes con prolapso genital deben mantenerse actualizados para ofrecer un adecuado manejo y mayores probabilidades de curación. Y debido a que la causa del prolapso genital sigue siendo multifactorial, es importante conocer los factores de riesgo más involucrados y estudiados en la génesis de esta enfermedad y proporcionar un cuidado más integral y adecuado.
En este estudio la incidencia de prolapso fue del 23,19%, un poco menor si la comparamos con reportes australianos, europeos y/o estadounidenses, incluyendo los latinoamericanos12,26-30, que reportan cifras entre el 30 y el 70%.
La edad promedio de 57,6 años coincide con la mayoría de las publicaciones (≥55) y representa el mayor factor de riesgo de prolapso genital31.
El promedio de embarazos fue de 6,3±4,2; la mayoría habían tenido entre 3 y 6 gestaciones (52%), y el 38%, ≥6, cifra inferior a lo reportado por la literatura32,33.
El promedio de partos (4,8±3,9) se mostró mayor que el reportado en el estudio de WHI11 y mucho menor que el reportado por un estudio venezolano33 y otro colombiano34, que registran la cifra del 20% de grandes multíparas.
Menos de la tercera parte de las pacientes presentaron prolapso apical grado iv y más de la mitad prolapso anterior grado ii solo y con prolapso posterior concomitante, cifras muy coincidentes con las reportadas por otros estudios12,26,35.
De los factores de riesgo descritos en la bibliografía del prolapso genital y que fueron evaluados en este estudio, se encontró poca diferencia en comparación con los resultados descritos por otros autores.
El antecedente de histerectomía abdominal se encontró en el 59,6% de las pacientes con prolapso, cifras altas comparadas con otros estudios; la colposuspensión de Burch se encontró en el 22,5%, y las colporrafias, en el 31,5% (para una recidiva del 18%), procedimientos que han sido nominados como factor de riesgo para prolapso genital y/o incontinencia urinaria entre el 43 y el 62%36,37.
El prolapso genital femenino se considera un problema de la mujer mayor o menopaúsica38, debido a la mayor frecuencia en que la padece este grupo de mujeres (RR: 2,91 [IC95%: 1,28-6,61]) y las mujeres multíparas con episiotomía concomitante39, que en este estudio fue del 59,6%.
En este estudio el parto vaginal fue un factor de riesgo para prolapso genital en comparación con la cesárea, independientemente del número de embarazos (RM: 1,60 [IC95%: 1,14-2,24]); sin embargo, el prolapso genital se encontró aumentado en el grupo de mujeres que habían tenido más de 3 partos, por lo que no se debe dejar de considerar que la multiparidad es un factor de riesgo importante en la génesis del prolapso genital40,41.
El tabaquismo incrementa el riesgo de prolapso genital42, y en este estudio fue posible comprobarlo porque en los 3.207 casos hubo suficientes fumadoras (2.817 de 3.207; 87,83%) de más de 3 cigarrillos diarios (RR 2,93 [IC95%: 2,04-4,21]).
El estreñimiento crónico incrementa el riesgo de prolapso genital43, y en este estudio estuvo presente en el 18% de las mujeres con prolapso y en el 12% de las controles.
La obesidad estuvo presente (81%) en mayor proporción en el grupo de prolapso genital con incontinencia urinaria de esfuerzo verdadera, lo que muestra relación con otras publicaciones44.
La raza blanca se asoció a un mayor riesgo de prolapso genital, al comparar las nulíparas de raza blanca y las de raza negra, ya que predominó con el 66% de las pacientes, lo cual podría estar en relación estrecha con la composición étnica de la población de nuestra región.
Los resultados de este estudio coinciden con anteriores en que se encontró una asociación significativa con el antecedente de cirugía por prolapso, solo que este resultado habría que tomarlo con cautela porque la variable solo se presentó en el grupo de pacientes con prolapso grado iii y iv (12 vs 4%) (RM: 14,81 [IC95%: 1,77-123,85]; p=0,0006), por lo que esta asociación no puede considerarse representativa porque el intervalo de confianza del indicador de riesgo es muy amplio.
ConclusionesCon base en los resultados de este estudio se concluye que el prolapso genital es y sigue siendo un problema de salud pública, caracterizándose por ser un fenómeno multifacético, relativamente frecuente en las mujeres a lo largo de toda su vida; ya que se observa que la mayoría de las pacientes contaba con 3 o más factores de riesgo.
El grupo de pacientes evaluadas en este estudio presentó características demográficas similares, comparado con trabajos publicados por otros autores45.
La frecuencia de la consulta por prolapso genital es creciente en este centro (57%), siendo el prolapso anterior sintomático el más frecuente en mujeres de edad avanzada, multíparas y obsesas. Los factores relacionados fueron EPOC, diabetes, raza blanca, menopáusicas, tabaquismo e histerectomía previa.
El aumento sostenido en la esperanza de vida implica un mayor número de mujeres susceptibles de desarrollar prolapso y exige mayores expectativas y exigencias en relación con su tratamiento y ausencia de molestias a la hora de la sexualidad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que no tienen conflicto de intereses.