El mareo es una consulta frecuente en Atención Primaria. La mayor parte de los cuadros de mareo pueden ser manejados en el primer nivel asistencial. El médico de familia debe saber diferenciar los casos que requieren ser derivados a un segundo nivel, aquellos potencialmente graves, así como los que precisan una atención urgente. Presentamos el caso de un paciente que consultó inicialmente por mareo de larga evolución, cuáles fueron su diagnóstico, evolución, tratamiento y pronóstico.
Dizziness is a common consultation in primary care. Most cases of dizziness can be managed in the first level of care. The family physician should be able to discriminate the cases that require referral to a second level, those potentially serious, and those requiring immediate care. We report the case of a patient with long-term dizziness and the diagnosis, clinical course, treatment and prognosis.
La sensación de «mareo» es un motivo de consulta frecuente en Atención Primaria (2-5% del total de las consultas, 7% en mayores de 60 años)1. El mareo es referido, con frecuencia, como una alteración del equilibrio. Los mecanismos más importantes que intervienen en el mantenimiento de la postura en equilibrio son tres: visual, vestibular y propioceptivo. Una lesión en cualquiera de ellos puede hacer que surja un trastorno del equilibrio, consultando el paciente por mareo. La causa más frecuente de mareo es el vértigo periférico (44%) y dentro de éste, lo más frecuente es el vértigo posicional paroxístico benigno (25% de todas las causas de mareo). Presentamos el caso de un paciente que consultó inicialmente por mareo, cómo se estableció su diagnóstico y cuáles fueron su evolución, tratamiento y pronóstico.
Caso clínicoVarón de 39 años, con hipercolesterolemia, sin otros antecedentes médicos ni quirúrgicos de interés. Fumador de 30 cigarrillos al día, consumidor de cannabis desde los 20 años. Antecedentes familiares sin interés, no tratamientos habituales. Consultó inicialmente por mareo, con sensación de inestabilidad, de 2 años de evolución. En los últimos meses, el mareo había empeorado, llegando a dificultar su actividad laboral (albañil). La inestabilidad surgía sobre todo con la deambulación, no aparecía al levantarse, ni empeoraba con los movimientos cefálicos, no refería sensación de giro de objetos. Presentaba estrés laboral, insomnio, cierto grado de astenia y en alguna ocasión había notado temblor en la mano derecha. Había sido valorado por oftalmología un mes antes, no encontrando patología visual. En la exploración, presentaba tensión arterial 120/80, frecuencia cardíaca 95 lpm, otoscopia normal, auscultación cardíaca rítmica, sin soplos. La exploración neurológica no mostraba alteraciones significativas, marcha normal, prueba de Romberg negativa, no dismetrías ni disdiadococinesias. Test de Hallpike negativo. Se solicitaron electrocardiograma y analítica (hemograma, coagulación y bioquímica básica, perfil hepático, TSH y T4 libre) que fueron normales. El paciente acudió 15 días después a la consulta. Persistía la sensación de inestabilidad con la deambulación y además había comenzado con hipoestesia y sensación de pérdida de fuerza en hemicuerpo derecho. Seguía notando además temblor en la mano derecha. En la exploración no se objetivaba pérdida de fuerza, ni datos de fatigabilidad muscular ni claudicación. Se apreciaba discreta hiperreflexia en extremidades inferiores derechas con respecto a izquierdas e hipoestesia tactoalgésica en hemicuerpo derecho. Ante la progresión de los síntomas se derivó al paciente a Neurología de forma preferente. Un mes después el paciente fue valorado en la consulta de Neurología. Había notado cierto empeoramiento clínico, asociando diplopía horizontal binocular, sobre todo al final del día. En la exploración neurológica destacaba diplopia binocular en todas las direcciones de la mirada, siendo el resto de la exploración similar a la realizada inicialmente en Atención Primaria. Se solicitaron pruebas complementarias y se citó al paciente un mes después. En esa visita posterior, presentaba mayor rigidez en hemicuerpo derecho, disfunción eréctil y problemas en la memoria inmediata. En la exploración neurológica destacaba nistagmus horizontal bilateral, dismetría en miembros derechos, ataxia truncal e imposibilidad para tándem. En cuanto a las pruebas complementarias, en la resonancia magnética nuclear (RMN) cerebral se visualizaban múltiples lesiones en sustancia blanca supra e infratentorial, inespecíficas, en probable relación con una enfermedad desmielinizante. Muchas de estas lesiones eran hipointensas en secuencias T1, sugiriendo pérdida axonal. En la RMN de columna cervical se apreciaba una probable lesión intramedular a la altura de C5-6 y otra más dudosa en C3-4, que podrían tener un origen desmielinizante. En la analítica no se observó componente monoclonal en proteinograma en suero, albúmina 65,2, alfa1: 4,1, alfa2: 10,3, beta1: 5,0, beta2: 4,5, gamma: 10,9; anticuerpos anti VIH: negativo, anticuerpos antitreponema pallidum (TPHA): negativo; anticuerpos antimicrosomales-TPO 22,40 UI/ml, anticuerpos antitiroideos-TG 31,90 UI/ml; anticuerpos anticentrómero, ADN nativo, antinucleares, anti-Sm, anti RNP, anti SS-A, anti SS-B, anti Scl-70, anti Jo 1, antihistonas negativos. Vitamina B12, ácido fólico, proteína C reactiva normales; inmunoglobulina G 742mg/dl, inmunoglobulina M 104mg/dl, inmunoglobulina A 262mg/dl, anticuerpos antireceptor de acetilcolina negativo. Se realizó además punción lumbar que mostró líquido claro con presión de apertura de 80 mmH2O. Los resultados del líquido cefalorraquídeo (LCR) fueron: glucosa 61mg/dl, proteínas 85,9mg/dl, lactato 1,6 mmol/L, recuento de leucocitos 8 cel/mm3, recuento de hematíes 1 cel/mm3, albúmina 51mg/dl, índice IgG 0.9, PCR Treponema Pallidum: no detectable. Detección de bandas oligoclonales en LCR: se insinuaba una banda en la zona gamma de la electroforesis. Tres meses después se realizó nueva RMN cerebral: hallazgos compatibles con enfermedad desmielinizante tipo esclerosis múltiple, sin cambios relevantes de las lesiones respecto al estudio previo, objetivando realce en una de las lesiones subcorticales temporales derechas, lo que sugería actividad. El paciente mostraba empeoramiento de todos los síntomas: visuales, inestabilidad, dificultades mnésicas, disfunción eréctil. Además había comenzado con incontinencia y disartria progresivas. Se estableció finalmente el diagnóstico de esclerosis múltiple de evolución monofásica (probable forma primaria progresiva). Se instauró tratamiento con amitriptilina 25mg/noche y amantadina 100mg/d.
DiscusiónLa anamnesis y la exploración física llevan al diagnóstico de la causa del mareo en la mayoría de los casos. Hay que investigar sobre antecedentes personales y preguntar por la cualidad del síntoma, su frecuencia, duración y curso, así como por los factores desencadenantes y la posición previa (un vértigo que surge con los cambios de postura de la cabeza hace pensar en un vértigo posicional benigno, el mareo que surge al levantarse puede estar relacionado con hipotensión ortostática…). Son importantes los síntomas acompañantes (cortejo vegetativo, clínica neurológica asociada, hipoacusia). La exploración física debe incluir exploración cardiovascular y general, con la toma de constantes vitales, otoscopia, valoración de audición, y una exploración neurológica minuciosa que debe valorar las funciones superiores, nivel de conciencia, habla, visión, pupilas y pares craneales, fuerza y sensibilidad de extremidades, pruebas de coordinación cerebelosas, estudio del nistagmo, test posicionales o vestibulares. En cuanto a las exploraciones complementarias, inicialmente se debe realizar una analítica que incluya hemograma, perfil hepático y renal, glucemia e iones. El electrocardiograma es imprescindible y en ocasiones puede indicarnos la etiología del mareo. Hay que derivar de forma urgente a un segundo nivel asistencial, aquellos cuadros de mareo que asocien hipotensión aguda, síntomas neurológicos agudos acompañantes o alteraciones electrocardiográficas relevantes (isquemia, bloqueo AV completo, taquiarritmias, QT alargado).
Es interesante diferenciar entre un mareo de origen central o periférico (tabla 1). Nuestro paciente presentó un mareo persistente de origen central. Ante un vértigo de origen central, se deben descartar fundamentalmente la enfermedad cerebrovascular aguda, la migraña de la arteria basilar, los tumores de fosa posterior (meningiomas, metástasis) y la esclerosis múltiple. La esclerosis múltiple es una enfermedad idiopática crónica inflamatoria del sistema nervioso central, en la que aparecen lesiones focales en la sustancia blanca, denominadas placas, en las que lo más llamativo es la pérdida de mielina, con un grado variable de destrucción axonal2,3. Estas lesiones suelen ser múltiples y están distribuidas por todo el sistema nervioso central. España es una región de prevalencia intermedia-alta4.La enfermedad suele presentarse entre los 25 y los 30 años, con mayor frecuencia en mujeres, (proporción de 1,5)5. El 90% de los pacientes presentan episodios o brotes de disfunción neurológica más o menos reversibles y sólo un 10% muestran un curso progresivo desde el comienzo (forma primaria progresiva), siendo la edad de comienzo en estos casos mayor (40 años). El síntoma de comienzo más frecuente es la alteración de la sensibilidad, seguido por las alteraciones motoras. En el curso de la enfermedad, las alteraciones motoras, sensitivas y cerebelosas son las más frecuentes. El 5% de los pacientes con esclerosis múltiple presentan mareo inicialmente y en más de la mitad de los casos puede aparecer este síntoma a lo largo de la enfermedad6. Las diversas manifestaciones clínicas de la esclerosis múltiple se resumen en la tabla 2. No existen marcadores patognomónicos. El diagnóstico clínico de la enfermedad se realiza teniendo en cuenta la existencia de criterios clínicos de diseminación espacial (síntomas y signos que indiquen la presencia de dos lesiones independientes en el sistema nervioso central) y de dispersión temporal (dos o más episodios de disfunción neurológica)3. Con la clínica y la ayuda de los métodos de investigación paraclínicos (LCR, potenciales evocados, RMN) es posible descartar otras enfermedades y llegar a un diagnóstico de certeza. El estudio del LCR es imprescindible, pudiendo ser normal o presentar pleocitosis inferior a 50 con predominio de linfocitos T, hiperproteinorraquia inferior a 110mg/dl o aumento de IgG. Las bandas oligoclonales de IgG en LCR, si no aparecen en el suero, son muy específicas de esclerosis múltiple y se observan en el 90-95% de los casos7. La alteración en los potenciales evocados no es específica de la enfermedad, siendo útiles tan sólo los potenciales evocados visuales en pacientes sin síntomas visuales y con pocas lesiones en la RMN, en formas primariamente progresivas y en pacientes con factores de riesgo cardiovascular. La RMN detecta lesiones características en el 95%, permite estudiar la evolución de la enfermedad y se utiliza como marcador de eficacia terapéutica. En la tabla 3 se exponen los criterios diagnósticos de la enfermedad. El diagnóstico diferencial incluye las enfermedades capaces de producir clínica o lesiones multifocales o recurrentes (ictus, síndrome antifosfolípido primario, vasculitis, infecciones, síndromes paraneoplásicos…). Es muy difícil establecer un pronóstico individualizado al inicio, salvo en las formas primariamente progresivas, en las que suele ser sombrío. Variables pronósticas desfavorables son: sexo masculino, edad de diagnóstico superior a 40 años, inicio motor o cerebeloso, brotes frecuentes, recurrencia precoz tras un primer brote o curso progresivo, importante carga lesional en la RMN. En cuanto al tratamiento, en las formas primariamente progresivas ninguno ha mostrado convenientemente su eficacia, aunque se pueden instaurar tratamientos sintomáticos, que mejoren la calidad de vida de los pacientes. Actualmente, nuestro paciente está pendiente de evaluación neuropsicológica, asocia un trastorno ansioso-depresivo y el tratamiento pautado apenas ha mejorado su sintomatología. Su pronóstico es desfavorable.
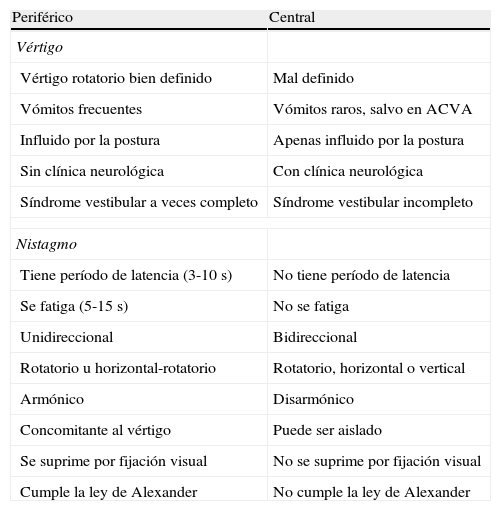
Diagnóstico diferencial entre vértigo periférico y central
| Periférico | Central |
| Vértigo | |
| Vértigo rotatorio bien definido | Mal definido |
| Vómitos frecuentes | Vómitos raros, salvo en ACVA |
| Influido por la postura | Apenas influido por la postura |
| Sin clínica neurológica | Con clínica neurológica |
| Síndrome vestibular a veces completo | Síndrome vestibular incompleto |
| Nistagmo | |
| Tiene período de latencia (3-10 s) | No tiene período de latencia |
| Se fatiga (5-15 s) | No se fatiga |
| Unidireccional | Bidireccional |
| Rotatorio u horizontal-rotatorio | Rotatorio, horizontal o vertical |
| Armónico | Disarmónico |
| Concomitante al vértigo | Puede ser aislado |
| Se suprime por fijación visual | No se suprime por fijación visual |
| Cumple la ley de Alexander | No cumple la ley de Alexander |
Tomado de Salazar Scheifler MJ1.
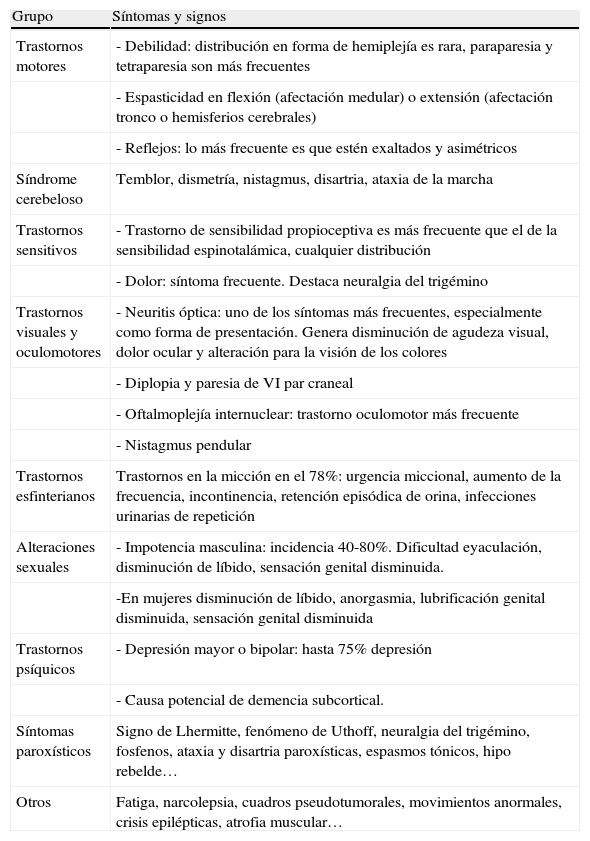
Resumen de las principales manifestaciones clínicas en la esclerosis múltiple
| Grupo | Síntomas y signos |
| Trastornos motores | - Debilidad: distribución en forma de hemiplejía es rara, paraparesia y tetraparesia son más frecuentes |
| - Espasticidad en flexión (afectación medular) o extensión (afectación tronco o hemisferios cerebrales) | |
| - Reflejos: lo más frecuente es que estén exaltados y asimétricos | |
| Síndrome cerebeloso | Temblor, dismetría, nistagmus, disartria, ataxia de la marcha |
| Trastornos sensitivos | - Trastorno de sensibilidad propioceptiva es más frecuente que el de la sensibilidad espinotalámica, cualquier distribución |
| - Dolor: síntoma frecuente. Destaca neuralgia del trigémino | |
| Trastornos visuales y oculomotores | - Neuritis óptica: uno de los síntomas más frecuentes, especialmente como forma de presentación. Genera disminución de agudeza visual, dolor ocular y alteración para la visión de los colores |
| - Diplopia y paresia de VI par craneal | |
| - Oftalmoplejía internuclear: trastorno oculomotor más frecuente | |
| - Nistagmus pendular | |
| Trastornos esfinterianos | Trastornos en la micción en el 78%: urgencia miccional, aumento de la frecuencia, incontinencia, retención episódica de orina, infecciones urinarias de repetición |
| Alteraciones sexuales | - Impotencia masculina: incidencia 40-80%. Dificultad eyaculación, disminución de líbido, sensación genital disminuida. |
| -En mujeres disminución de líbido, anorgasmia, lubrificación genital disminuida, sensación genital disminuida | |
| Trastornos psíquicos | - Depresión mayor o bipolar: hasta 75% depresión |
| - Causa potencial de demencia subcortical. | |
| Síntomas paroxísticos | Signo de Lhermitte, fenómeno de Uthoff, neuralgia del trigémino, fosfenos, ataxia y disartria paroxísticas, espasmos tónicos, hipo rebelde… |
| Otros | Fatiga, narcolepsia, cuadros pseudotumorales, movimientos anormales, crisis epilépticas, atrofia muscular… |
Modificado de González C7.
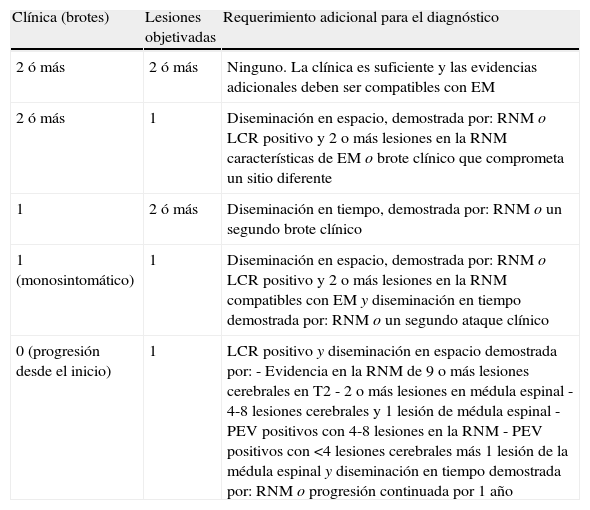
Criterios diagnósticos de esclerosis múltiple
| Clínica (brotes) | Lesiones objetivadas | Requerimiento adicional para el diagnóstico |
| 2 ó más | 2 ó más | Ninguno. La clínica es suficiente y las evidencias adicionales deben ser compatibles con EM |
| 2 ó más | 1 | Diseminación en espacio, demostrada por: RNM o LCR positivo y 2 o más lesiones en la RNM características de EM o brote clínico que comprometa un sitio diferente |
| 1 | 2 ó más | Diseminación en tiempo, demostrada por: RNM o un segundo brote clínico |
| 1 (monosintomático) | 1 | Diseminación en espacio, demostrada por: RNM o LCR positivo y 2 o más lesiones en la RNM compatibles con EM y diseminación en tiempo demostrada por: RNM o un segundo ataque clínico |
| 0 (progresión desde el inicio) | 1 | LCR positivo y diseminación en espacio demostrada por: - Evidencia en la RNM de 9 o más lesiones cerebrales en T2 - 2 o más lesiones en médula espinal - 4-8 lesiones cerebrales y 1 lesión de médula espinal - PEV positivos con 4-8 lesiones en la RNM - PEV positivos con <4 lesiones cerebrales más 1 lesión de la médula espinal y diseminación en tiempo demostrada por: RNM o progresión continuada por 1 año |
EM: esclerosis múltiple; LCR: líquido cefalorraquídeo; PEV: potenciales evocados visuales; RMN: resonancia magnética nuclear.
Adaptado de McDonald WI8.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.