Revisar la casuística de nuestro centro para determinar en cuantas pacientes hubiéramos dejado enfermedad residual en la axila si hubiéramos aplicado los criterios del estudio Z0011.
Material y métodosEstudio retrospectivo de los ganglios centinelas (GC) realizados en carcinomas infiltrantes de nuestra Unidad de Patología Mamaria entre junio de 2008 y diciembre de 2010. Se revisaron todos los GC y las linfadenectomías axilares realizadas si 2 o menos GC eran positivos.
ResultadosDe 194 GC realizados, 33 resultaron positivos en 2 o menos ganglios centinelas (12,3%). La linfadenectomía axilar fue positiva en 13 casos (39,3%). Esto se produjo de forma más frecuente en las pacientes con ≤50 años (el 53,84 frente al 30%); en los tumores T2 en comparación con los T1 (el 53,84 frente al 30%); en los que tenían un grado histológico III comparados con los que mostraban grado I y II (el 38,46 frente al 33,33%); en aquéllos con receptores hormonales positivos en comparación con los que tenían receptores hormonales negativos (el 41,9 frente al 0%), y cuando el Ki67 era ≤20% en comparación con un Ki67 > a 20% (el 50 frente al 18,18%). Ninguna de estas diferencias fue estadísticamente significativa.
ConclusiónSi hubiéramos aplicado los criterios del Z0011, un 39,3% de pacientes hubiera tenido enfermedad residual. Esto parece producirse con más frecuencia en pacientes de 50 o menos años, con tumoraciones de más de 2cm, alto grado histológico, receptores hormonales positivos y Ki67 bajo. Sin embargo, el número bajo de casos de nuestra casuística no nos permite establecer unas conclusiones definitivas.
To review the series of our centre in order to determine how many patients would have had residual disease in the axilla if we had applied the criteria of the Z0011 study.
Material and methodsRetrospective study of sentinel lymph nodes performed in T1 and T2 breast infiltrating carcinomas in our Breast Pathology Unit between June 2008 and December 2010. We reviewed all the sentinel nodes (SN) and axillary lymph node dissections (ALND) performed when 2 or less SN were positive.
ResultsOf 194 sentinel nodes reviewed, 33 were positive in two nodes or less (12.3%). ALND was positive in 13 cases of 33 (39.3%). Positive ALND occurred more frequently in patients ≤50 years old than in >50 years old patients (53.84% vs. 30%), in T2 compared toT1 tumours (30% vs. 53.84%), in grade III versus grade I and II tumours (38.46 vs. 33.33%), in hormone receptor-positive than in receptor- negative tumours (41.9 vs. 0%) and in Ki67 ≤20% compared to Ki67 >20% tumours (50% vs. 18.18%). None of these differences were statistically significant.
ConclusionIf we had applied the criteria of the Z0011 study, 39.3% of patients would have had residual disease. This seems to occur more frequently in patients 50 years or younger, with tumours larger than 2cm, with high histological grade tumours, with positive hormone receptor and low Ki67. However, the low number of cases in our series does not allow definitive conclusions to be made.
Pocas polémicas son comparables a las que ha creado la publicación del estudio conocido como Z00111 respecto al tratamiento quirúrgico de las pacientes afectadas de cáncer de mama. Ello se debe a que rompe los esquemas clásicos de la cirugía de mama en cuanto a reducción tumoral se refiere.
La cirugía de mama ha ido disminuyendo de forma progresiva su extensión y su agresividad. Ello ha afectado también a la cirugía axilar, sobre todo desde la introducción del concepto de biopsia selectiva de ganglio centinela (GC), de la que fueron pioneros Krag et al2 y Giuliano et al3. El valor terapéutico de la linfadenectomía ha sido siempre motivo de debate y el Z0011 parece confirmar su poca utilidad. Sin embargo, este estudio ha sido muy criticado por la existencia de múltiples sesgos y debilidades4.
El objetivo de nuestro estudio fue revisar la casuística de nuestro hospital para determinar en cuántas pacientes hubiéramos dejado enfermedad residual en la axila si hubiéramos aplicado los criterios del Z0011 (mujeres con tumores inferiores a 5cm, que no hayan recibido neoadyuvancia, sin adenopatías palpables y 2 o menos GC positivos) y si algún subgrupo de pacientes presentó un riesgo mayor de afectación axilar en ganglios no centinela.
Material y métodosSe analizaron de forma retrospectiva los GC realizados en carcinomas infiltrantes de nuestra Unidad de Patología Mamaria entre junio de 2008 y diciembre de 2010. Se incluyó a pacientes con neoplasias de mama T1 y T2 en las que el primer tratamiento fue la cirugía. Se determinó cuántos GC fueron positivos, y en caso de que 2 o menos lo fueran, cuántas linfadenectomías axilares (LA) fueron positivas. Se relacionó la positividad de la LA con la edad de la paciente, el tamaño tumoral, el grado histológico, la positividad para alguno de los 2 receptores hormonales (RH), el Ki67 y el subtipo molecular (SM) establecido por equivalente inmunohistoquímico. Los subtipos moleculares se definieron como luminal A (positividad para receptor de estrógeno y/o progesterona, Ki 67 ≤15), luminal B (positividad para receptor de estrógeno y/o progesterona, Ki 67 >15), triple negativo (receptores de estrógeno y progesterona negativos, c-erb B2 negativo), c-erb B2 (c-erb B2 positivo independientemente del estado de los receptores hormonales) y normal like (cadherina E negativa).
Se utilizaron como pruebas estadísticas la prueba de la χ2 y el test de Fisher, con el programa informático SPSS.
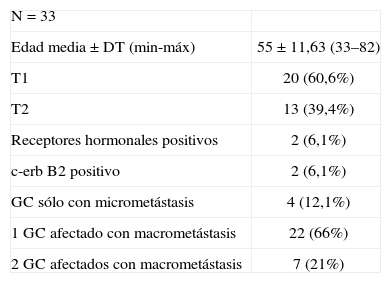
ResultadosSe revisaron 194 GC. De ellos, 33 fueron positivos en 2 o menos GC (12,3%). Después de realizar la LA, ésta fue positiva en 13 casos (39,3%). En la tabla 1 se describen las características de las 33 pacientes con GC positivo.
Características de las pacientes con 1 o 2 ganglios centinelas (GC) positivos.
| N=33 | |
| Edad media ± DT (min-máx) | 55±11,63 (33–82) |
| T1 | 20 (60,6%) |
| T2 | 13 (39,4%) |
| Receptores hormonales positivos | 2 (6,1%) |
| c-erb B2 positivo | 2 (6,1%) |
| GC sólo con micrometástasis | 4 (12,1%) |
| 1 GC afectado con macrometástasis | 22 (66%) |
| 2 GC afectados con macrometástasis | 7 (21%) |
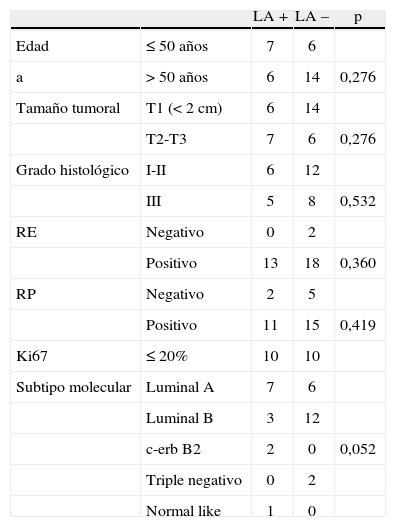
La positividad de los ganglios en la LA posterior fue más frecuente en pacientes con ≤50 años (53,8%) en comparación con aquéllas con >50 años (30%); en los tumores T2 (53,8%) en comparación con los T1 (30%); en los carcinomas de grado histológico III (38,4%) respecto a los de grado I y II (33,3%); en los tumores RH positivos (41,9%) en comparación con RH negativos (0%), y en los tumores con Ki 67 ≤20% (50%) en comparación con los carcinomas con Ki67 > a 20% (18,8%) (tabla 2). Ninguna de estas diferencias fue estadísticamente significativa.
Resultados de la linfadenectomía axilar según edad, tamaño tumoral, grado histológico, receptores hormonales, Ki67 y del subtipo molecular.
| LA + | LA – | p | ||
| Edad | ≤50 años | 7 | 6 | |
| a | >50 años | 6 | 14 | 0,276 |
| Tamaño tumoral | T1 (<2cm) | 6 | 14 | |
| T2-T3 | 7 | 6 | 0,276 | |
| Grado histológico | I-II | 6 | 12 | |
| III | 5 | 8 | 0,532 | |
| RE | Negativo | 0 | 2 | |
| Positivo | 13 | 18 | 0,360 | |
| RP | Negativo | 2 | 5 | |
| Positivo | 11 | 15 | 0,419 | |
| Ki67 | ≤20% | 10 | 10 | |
| Subtipo molecular | Luminal A | 7 | 6 | |
| Luminal B | 3 | 12 | ||
| c-erb B2 | 2 | 0 | 0,052 | |
| Triple negativo | 0 | 2 | ||
| Normal like | 1 | 0 |
LA: linfadenectomía axilar; RE: receptores de estrógeno; RP: receptores de progesterona.
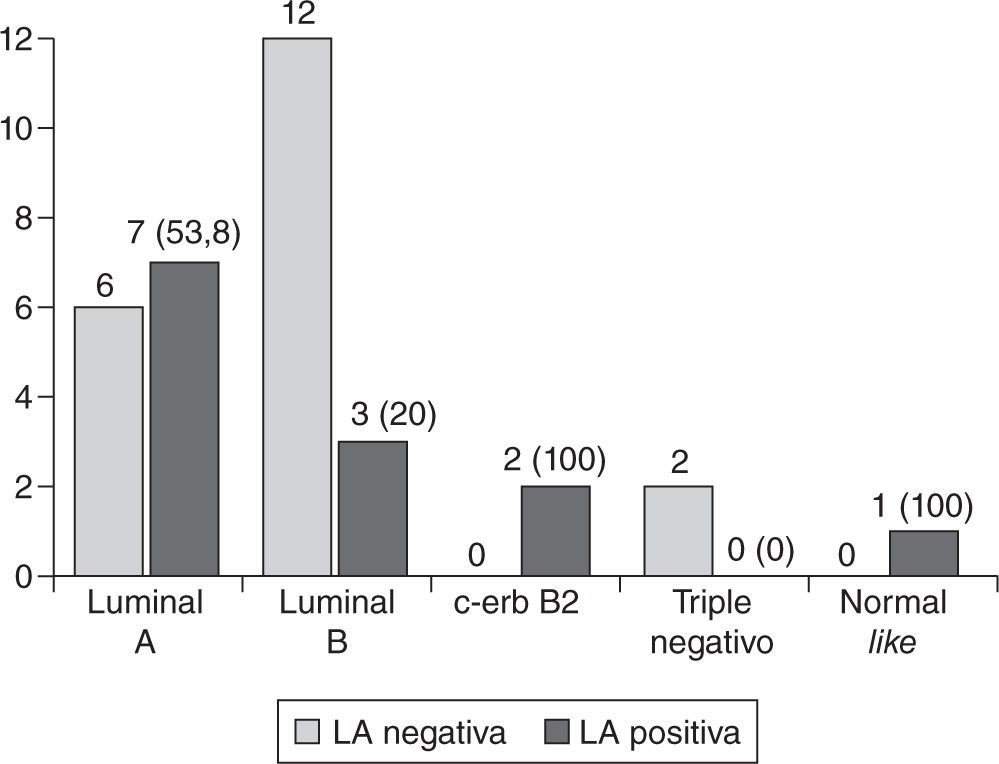
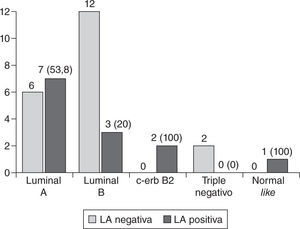
Tampoco hubo diferencias significativas en cuanto a la positividad de la linfadenectomía entre los distintos SM (tabla 2, fig. 1).
DiscusiónSi hubiéramos aplicado los criterios del estudio Z00111, un 39,3% de nuestras pacientes hubiera presentado enfermedad residual en la axila. En nuestro estudio, esto parece producirse con más frecuencia en pacientes de 50 o menos años, tumoraciones de más de 2cm, con un alto grado histológico, con receptores hormonales positivos y con un Ki67 bajo. El número bajo de casos no permite identificar un subtipo molecular (determinado por equivalente inmunohistoquímico) en el que se produzca con mayor o menor frecuencia. A pesar de que nuestro estudio no permite demostrar diferencias significativas, sí orienta hacia qué grupos de pacientes tendrían una carga tumoral residual en axila con más probabilidad. Nuevos estudios con un mayor número de pacientes serían necesarios para obtener datos más concluyentes.
El porcentaje de pacientes con enfermedad residual es más alto en nuestra casuística que en el estudio Z0011, donde se reporta un 27,3% de positividad en la linfadenectomía1. Esta diferencia se puede explicar por un porcentaje más alto de T1 en el Z0011, comparado con nuestro trabajo (el 70 frente al 60%), así como un porcentaje altísimo de micrometástasis en el GC que está alrededor de un 40%, frente al 12,1% en nuestra serie.
El ensayo clínico Z00111 ha supuesto una auténtica revolución en el mundo de la cirugía del cáncer de mama, con una polarización evidente entre los entusiastas seguidores de su trabajo y los cirujanos que piden prudencia antes de iniciar medidas que puedan resultar perjudiciales a las pacientes. Este estudio merece un protagonismo indiscutible, por ser uno de los pocos trabajos aleatorizados que existen sobre la cirugía axilar en el cáncer de mama. Sus resultados nos hacen cuestionar, sin duda, las bases de esta cirugía y debe ser el catalizador para que se prodiguen ensayos clínicos bien estructurados en esta área.
Analizado con objetividad, este ensayo presenta múltiples debilidades que no deben pasarse por alto y que han sido el motivo de que parte de la comunidad científica dude de su total validez: desequilibrio en la aleatorización con un porcentaje significativamente mayor de micrometástasis en el GC en el grupo en el que no se realizó linfadenectomía (el 44,8 frente al 37,5%); inclusión de 891 pacientes, cuando la población objetivo de la selección era de 1.900; inclusión de pacientes por parte de 115 centros en 5 años (1,4 pacientes/centro/año); media de seguimiento de 6,3 años; pérdida de seguimiento en aproximadamente un 20% de las pacientes en los dos brazos de tratamiento; 287 pacientes incluidas en el estudio sin seguir la secuencia establecida en el protocolo (aleatorizadas antes de realizar el GC), etc.
Así, por ejemplo, hay que tener en cuenta que estudios recientes confirman que el control local del cáncer de mama aumenta la supervivencia global a los 15 años del tratamiento5. Sin tener en cuenta todos los defectos metodológicos del estudio de Giuliano et al1, el seguimiento de 6 años puede aparecer ya como insuficiente para llegar a una conclusión definitiva.
A favor del estudio Z0011 cabe decir que otros ensayos demuestran que la recidiva axilar es un episodio francamente infrecuente, como el estudio ALMANAC6, en el que se aleatoriza a las pacientes para realizar GC, seguido de linfadenectomía si éste es positivo, frente a linfadenectomía axilar sistemática. Dado que el GC presenta un 7% de falsos negativos, cabría esperar un porcentaje comparable de recidivas axilares que no aparece.
A favor de los que claman prudencia a la hora de decidir qué hacemos con la axila desde el punto de vista quirúrgico, podríamos mencionar estudios como el NCIC-CTG MA.207. Bien es cierto que se trata de un estudio clínico aleatorizado de radioterapia en áreas ganglionares después de la cirugía, y no de cirugía propiamente, que incluye a pacientes con ganglios axilares positivos y pacientes con ganglios axilares negativos, pero con criterios de riesgo alto. En un primer análisis intermedio del estudio, se observa una menor recidiva locorregional y mejor supervivencia libre de enfermedad en el grupo en el que se había irradiado las áreas ganglionares (además del volumen mamario), en comparación con el grupo en el que sólo se había irradiado la mama, con una clara tendencia a una mejor supervivencia global. Ello no hace más que confirmar la importancia de reducir al máximo la carga tumoral locorregional para obtener los mejores resultados de supervivencia en estas pacientes, sea aparente o no la recidiva axilar en ellas.
Después de la aparición del ensayo clínico Z0011, ha salido a la luz un aluvión de publicaciones en las que se opina sobre la validez de sus resultados8–13. Entre esas opiniones, cabe destacar las de Caudle et al14, del MD Anderson, uno de los centros participantes en Z0011: en su artículo se alababa el trabajo realizado, pero se subrayaba que la mayoría de las pacientes incluidas en el ensayo eran de muy buen pronóstico (70% T1, 60% más de 60 años) y que los radioterapeutas de su centro valoraban modificar los campos de irradiación para tratar con seguridad el nivel I axilar en la radioterapia. Barry et al15, del Memorial Sloan Kettering Cancer Center —otro de los centros protagonistas en la inclusión de pacientes en el Z0011—, hacían otra llamada a la prudencia argumentando que son necesarios nuevos ensayos clínicos para identificar a un subgrupo de riesgo bajo que se beneficiaría de obviar la linfadenectomía axilar con GC positivo.
Se han sucedido otras múltiples opiniones y el hecho es que, en algunas guías internacionales de indiscutible influencia en las decisiones que se toman en todo el planeta en cáncer de mama, como las del National Comprehensive Cancer Network16, se contempla la opción de valorar no realizar linfadenectomía en pacientes que cumplan los criterios de inclusión del Z0011. De todas formas, esta postura no es universal, ya que sociedades como la Canadian Association of General Surgeons y el American College of Surgeons17, así como una panel de expertos multidisciplinario austríaco18, consideran la evidencia del estudio de Giulianno et al1 insuficiente para obviar la linfadenectomía en pacientes con GC positivo. Desde nuestro punto de vista, y dado el resultado de la prospección que hemos hecho de nuestra casuística, lo ideal sería esperar a que nuevos estudios aleatorizados aporten datos antes de tomar una postura definitiva sobre la cirugía axilar. Estos estudios deberían realizarse incluyendo específicamente a grupos de riesgo mayor con un pronóstico menos favorable que el 70% de pacientes incluidas en el Z0011.
Sólo avanzando con rigor evitaremos el fenómeno del “péndulo” en medicina, en el que una decisión terapéutica basada en una evidencia limitada parece ganar adeptos, como si se tratara más de un dogma de fe que de una decisión científica, para comprobar al cabo de unos años que de aquella opción no todo era cierto ni todo mentira.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.