INTRODUCCION
Uno de los rasgos más destacables del cáncer de mama es la variabilidad de su comportamiento biológico. La identificación de factores predictivos de recidiva o de supervivencia podría mejorar la selección del tratamiento de esta enfermedad.
Aún hoy día, a pesar de la evolución de las técnicas bioquímicas y de biología celular y molecular que evalúan el fenotipo del carcinoma mamario, el estudio anatomopatológico de los ganglios axilares es el parámetro más importante sobre el que basar una predicción pronóstica y proporcionar una base objetiva para la administración de tratamientos adyuvantes1,2. Por otra parte, la invasión tumoral de los ganglios axilares se correlaciona directamente con otras variables (conocidas por algunos autores como parámetros convencionales), como son el tamaño tumoral, la variedad histológica, el grado histológico y la presencia o ausencia de invasión vasculolinfática2-4.
El objetivo de este estudio es identificar los parámetros asociados con el riesgo de invasión tumoral en los ganglios axilares y revisar los factores pronósticos que están asociados a la recurrencia en el carcinoma mamario invasivo.
MATERIAL Y MÉTODOS
Fueron revisadas de modo retrospectivo las historias clínicas de 83 pacientes con carcinoma mamario infiltrante, a las que se practicó linfadenectomía axilar asociada bien a mastectomía (Patey [n = 37], Madden [n = 39] o bien a tumorectomía amplia [n = 7]) durante el período comprendido entre enero de 1980 y diciembre de 1989.
Las intervenciones quirúrgicas fueron realizadas por 12 cirujanos pertenecientes al mismo equipo de acuerdo al protocolo utilizado en el Servicio de Cirugía en dicho período.
Previamente al inicio del registro se realizaron varias reuniones de consenso entre los investigadores para garantizar la homogeneidad de las observaciones.
Se han analizado las siguientes variables:
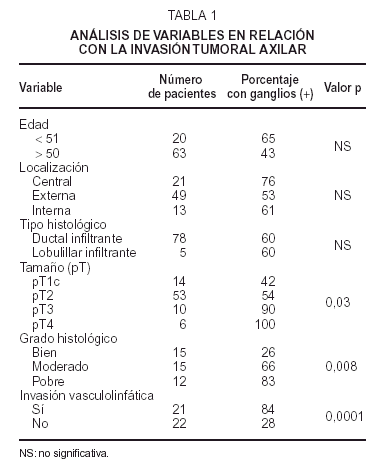
Edad, estableciendo dos subgrupos (< 50 y > 50).
Antecedentes familiares de carcinoma mamario.
Tiempo de evolución de los síntomas.
Palpabilidad tumoral.
Palpabilidad de adenopatías axilares.
Localización tumoral (cuadrantes externos, cuadrantes internos y centrales).
Tipo histológico (ductal infiltrante, lobulillar infiltrante).
Tamaño anatomopatológico del tumor (pT1, pT2, pT3, pT4).
Grado histológico (bien, moderado y mal diferenciado).
Invasión vasculolinfática.
Tipo de intervención (Petey, Madden, cirugía conservadora).
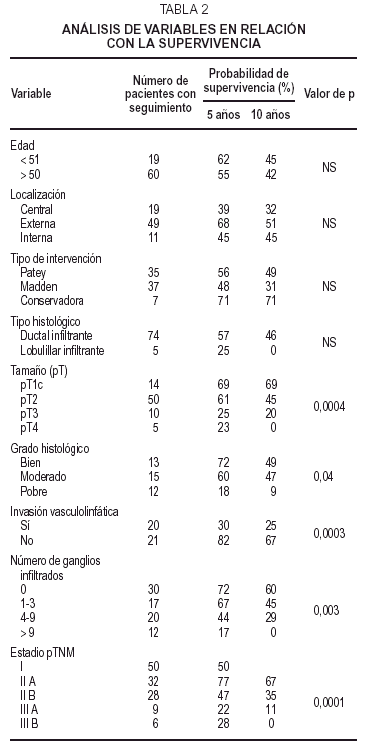
Número de ganglios infiltrados: 4 subgrupos: 0, 1-3, 4-9, > 9.
Estadio pTNM.
Tiempo de seguimiento.
Recidiva de la enfermedad (locorregional y a distancia).
Supervivencia.
En relación con la presencia o ausencia de metástasis ganglionares axilares, fueron estudiadas las variables: edad, localización tumoral, tipo histológico, tamaño tumoral, grado histológico e invasión vasculolinfática.
En relación con la supervivencia, se analizó el tipo de intervención, el número de ganglios infiltrados, el estadio pTNM y las variables estudiadas en relación con la invasión ganglionar axilar.
En el análisis estadístico, la probabilidad de recidiva y de supervivencia se estimó por el método Kaplan-Meier, para testar la existencia de diferencias entre grupos se utilizó el método de rangos logarítmicos y para la comparación de proporciones en variables cualitativas se utilizó el test exacto de Fisher.
RESULTADOS
La edad media de las pacientes fue de 58 años (rango: 26-80).
Se registraron antecedentes familiares de primer grado de carcinoma mamario en 5 pacientes (6 %).
El tiempo medio de evolución de los síntomas fue de 4 meses (rango: 7 días-2 años).
Todos los tumores eran palpables y a la exploración clínica el tamaño medio fue de 3 cm (rango: 1-6).
Se palparon adenopatías axilares en el 36 % de las pacientes (n = 30). En las 30 pacientes con ganglios axilares palpables, hubo evidencia histológica de metástasis ganglionares en 27 y de 53 pacientes sin ganglios axilares palpables, 30 no tenían metástasis ganglionares, con lo cual, la exploración clínica de la axila tuvo una sensibilidad del 69 % y una especificidad del 92 %.
En relación con la localización tumoral, 49 (59 %) eran tumores de cuadrantes externos, 13 (16 %) de cuadrantes internos y 21 (25 %) centrales.
Según el tipo histológico, 78 tumores (94 %) eran carcinomas ductales infiltrantes y 5 (6 %) eran carcinomas lobulillares infiltrantes.
Según el tamaño anatomopatológico del tumor, 14 (17 %) eran de la categoría pT1c, 53 (64 %) de la pT2, 10 (12 %) de la pT3 y 6 (7 %) de la pT4.
El grado histológico sólo fue determinado en 44 tumores: bien diferenciado (n = 15), moderadamente diferenciado (n = 15) y mal diferenciado (n = 12).
La presencia o ausencia de invasión vasculolinfática se determinó en 43 tumores: con invasión (n = 21), sin invasión (n = 22).
Tenían metástasis ganglionares axilares el 60 % de las pacientes (n = 50).
Según el estadiaje pTNM, 4 tumores (5 %) pertenecían al estadio I, 62 (75 %) al estadio II y 17 (20 %) al estadio III.
El tiempo de seguimiento osciló entre 2 meses y 18 años. En las pacientes que sobrevivieron, la media de seguimiento fue de 10 años y en las que fallecieron fue de 4 años. La mediana de seguimiento fue de 12 años para las pacientes que sobrevivieron y de 2,5 en las que fallecieron. En 4 pacientes no consta que tuvieran seguimiento.
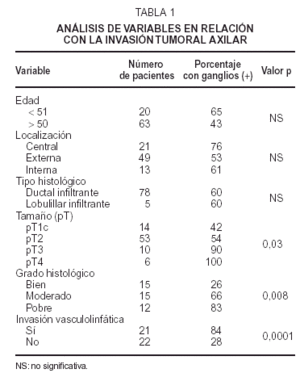
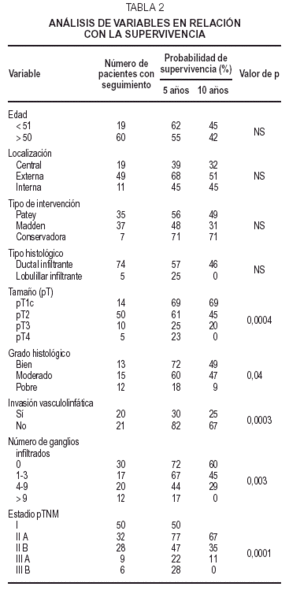
Se han relacionado de un modo significativo con la presencia de metástasis ganglionares axilares: el tamaño tumoral (p = 0,03), el grado histológico (p = 0,008) y la invasión vasculolinfática (p = 0,0001). La edad, la localización del tumor y el tipo histológico no tuvieron una relación estadísticamente significativa con la presencia de metástasis ganglionares axilares (tabla 1).
En relación con la supervivencia global, 38 pacientes fallecieron por cáncer de mama, 5 fallecieron por otras causas y 36 sobrevivieron. La probabilidad de supervivencia a los 5 años fue del 57 % y a los 10 años del 44 %.
En 40 pacientes hubo recidiva de la enfermedad (locorregional en 10, a distancia en 21 y ambas en 9), detectándose ésta entre los 2 meses y los 14 años de seguimiento (media: 30 meses). La probabilidad de estar libre de enfermedad fue de 53 % a los 5 años y de 47 % a los 10 años. Se registraron 2 recidivas (a distancia) después de los 10 años de seguimiento (una a los 12 años y otra a los 14).
De las 40 pacientes en que hubo recidiva, el tiempo medio de supervivencia tras la recidiva fue de 23 meses (rango: 1 mes-14 años). Sobrevivieron 2 pacientes en las que hubo recidiva y se trataba de recidiva local. La probabilidad de supervivencia después de la recidiva fue del 10 % a los 5 años y del 3 % a los 10 años.
De todos los factores pronósticos estudiados, se han correlacionado de modo significativo con la supervivencia: el tamaño tumoral (p = 0,0004), el grado histológico (p = 0,04), la invasión vasculolinfática (p = 0,0003), el número de ganglios con invasión tumoral (p = 0,003) y el estadiaje pTNM (p = 0,001). La edad, la localización, el tipo de intervención y el tipo histológico no tuvieron relación significativa con la supervivencia (tabla 2).
DISCUSION
El vaciamiento ganglionar axilar en el cáncer de mama fue considerado durante muchas décadas terapéutico y pronóstico. Esto fue así hasta que Fisher et al5 en la década de los 70-80 afirmaran que la linfadenectomía axilar era sólo pronóstica y no terapéutica, dado que las células tumorales no se diseminan siguiendo un patrón anatómico determinado, sino que en la mayoría de los cánceres mamarios palpables hay que pensar que en ese momento, además de la enfermedad locorregional, existe ya una enfermedad sistémica. No obstante, el parámetro más importante para predecir la evolución de la enfermedad es la presencia o ausencia de invasión tumoral en los ganglios axilares1,2,6. Ésta, por otro lado, se correlaciona con otros parámetros convencionales (denominados factores de primera generación) como son el tamaño tumoral, la variedad histológica, el grado histológico y la presencia o ausencia de invasión vasculolinfática2-4. Con la evolución de la biología molecular se han descubierto nuevos factores pronósticos basados en ella (denominados de segunda y tercera generación) que han sido relacionados con la presencia de invasión ganglionar y con el pronóstico, pero todavía ninguno de ellos ha superado al estado ganglionar axilar en el análisis de la supervivencia6,7.
En nuestro estudio, de los parámetros convencionales analizados, los únicos que se correlacionaron de un modo significativo con la presencia de metástasis ganglionares axilares fueron el tamaño tumoral, el grado histológico y la invasión vasculolinfática.
En cuanto a los parámetros pronósticos de supervivencia, se relacionaron con ésta de modo significativo el tamaño tumoral, el grado histológico, la invasión vasculolinfática, el número de ganglios con infiltración tumoral y el estadiaje pTNM.
Tamaño tumoral
A medida que el tamaño tumoral aumenta, la frecuencia de metástasis en los ganglios axilares se incrementa y la supervivencia disminuye.
La incidencia de metástasis ganglionares axilares, dependiendo de las series, varía entre el 57 y el 11 %8 para los tumores de la categoría pT1a, entre el 147 y el 20 %9 para los de la categoría pT1b, entre el 249 y el 35 %10 para los de la categoría pT1c (42 % en nuestra serie), entre el 367 y el 54 %11 para los de la categoría pT2 (54 % en nuestra serie), entre el 527 y el 75 %12 para los de la categoría pT3 (90 % en nuestra serie) y entre el 867 y el 100 %13 para los de la categoría pT4 (100 % en nuestra serie).
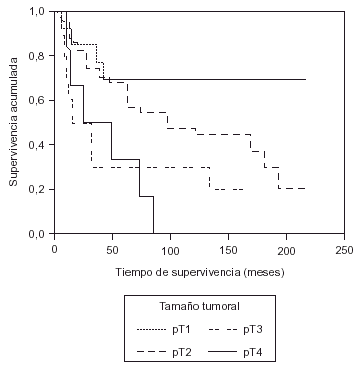
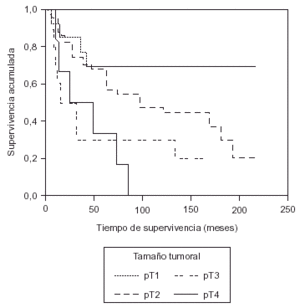
En relación con el pronóstico, existe una correlación inversa entre el tamaño tumoral y el índice de supervivencia, independientemente del estado ganglionar14, lo que es corroborado en nuestro estudio (fig. 1). Según Fisher et al14 si todos los tumores de 2 o más centímetros de diámetro hubiesen sido resecados cuando tenían entre 1 y 1,9 cm, el índice de supervivencia global a los 5 años hubiese aumentado entre un 11 y un 20 % (16 % según nuestra experiencia).
Fig. 1. Supervivencia según el tamaño tumoral.
Grado histológico
La graduación histológica se relaciona con el estado ganglionar axilar y con el pronóstico2-4,11,15,16. Los tumores bien diferenciados suelen asociarse con pacientes de mayor edad y con un menor compromiso ganglionar a diferencia de los tumores mal diferenciados16 en los cuáles el riesgo de metástasis ganglionares aumenta entre el 1411 y el 31 %4 con respecto a los bien diferenciados. En nuestro estudio la incidencia ha sido mayor.
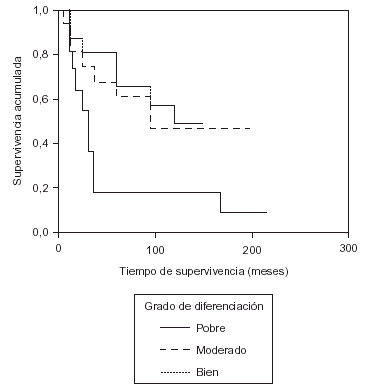
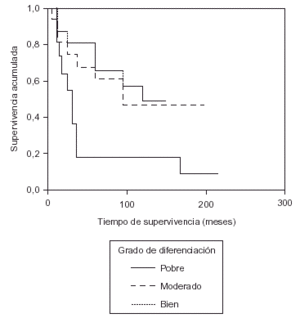
En el análisis de supervivencia realizado por Leis16 se observa que dependiendo de si el tumor es bien, moderado o mal diferenciado, la supervivencia a los 5 años es de 81, 54 y 34 %, respectivamente (datos superponibles a los de nuestra casuística [fig. 2]).
Fig. 2. Supervivencia según el grado de diferenciación tumoral.
Invasión vasculolinfática
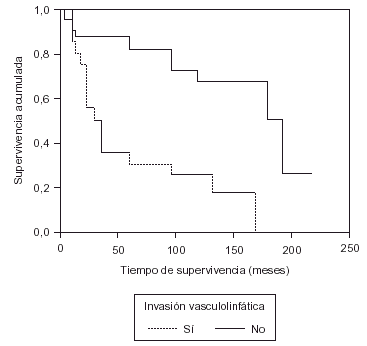
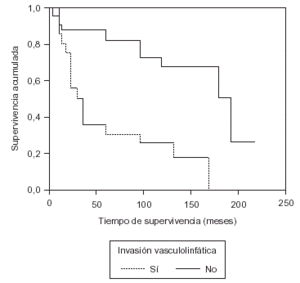
La invasión linfática, así como la invasión de venas y vénulas es un indicador de probable diseminación del tumor y por tanto factor pronóstico11,16. Según González-Vela et al17 la invasión vasculolinfática supone un incremento en el riesgo de metástasis ganglionares axilares del 41 % (56 % en nuestro estudio). Otros autores8 afirman que la invasión vasculolinfática sólo tiene valor pronóstico en presencia de metástasis ganglionares. Sin embargo, Sampat et al18 en el análisis de supervivencia de pacientes sin metástasis ganglionares observaron que la supervivencia a los 5 años disminuía un 39 % si había invasión vasculolinfática. En nuestro estudio se observa que este parámetro se correlaciona de forma significativa con la invasión ganglionar y con la supervivencia (fig. 3).
Fig. 3. Supervivencia según la invasión vasculolinfática.
Estado de los ganglios axilares
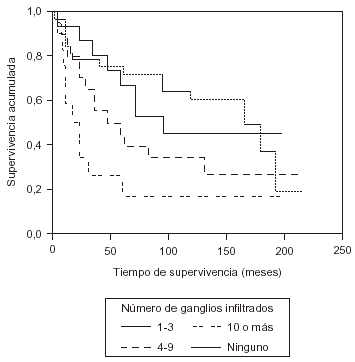
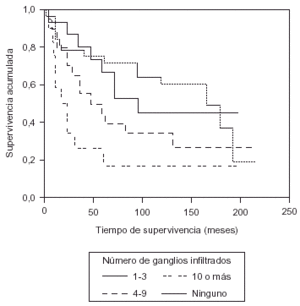
La existencia de metástasis ganglionares axilares representa una disminución en la supervivencia a los 10 años del 48-76 %1, pero también influye el número de ganglios metastatizados1,16,19,20. Con 1-3 ganglios positivos la supervivencia a los 10 años se encuentra en el rango del 38-54 %1, con 4-9 ganglios positivos es del 27-35 %1,16 y cuando hay 10 o más ganglios infiltrados varía entre 0-31 %1. Nuestros resultados son equiparables a los registrados en la bibliografía (fig. 4).
Fig. 4. Supervivencia según la invasión ganglionar axilar.
Estadio pTNM
La gran mayoría de las pacientes con cáncer de mama muestran una relación directa entre el estadio del cáncer en el momento del diagnóstico y la duración de la supervivencia. En la actualidad, con una terapéutica locorregional y coadyuvante adecuada, los índices de supervivencia a los 10 años son del 100 % para las pacientes en estadio 0, del 90-95 % en estadio I con cáncer invasor oculto, del 70-75 % en estadio I con cáncer invasor manifiesto, del 40-45 % para los tumores en estadio II, del 10-15 % para los de estadio III y prácticamente nula para los de estadio IV16.
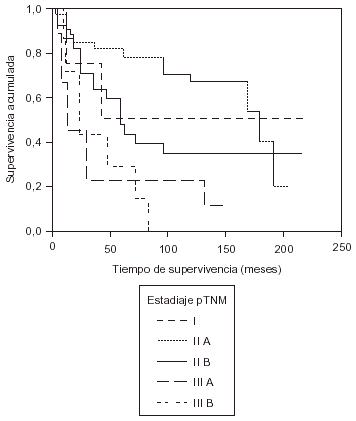
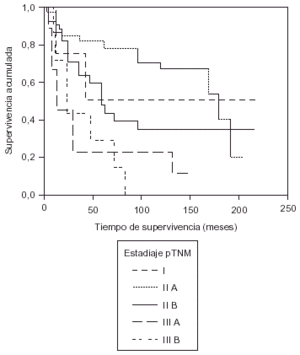
Nos sorprende que en nuestra casuística el índice de supervivencia sea mayor en el estadio II que en el estadio I, pero hay que tener en cuenta el número reducido de pacientes en estadio I (fig. 5).
Fig. 5. Supervivencia según el estadiaje pTNM.
Edad
En los estudios de Walker et al21 y Fisher et al22 se confirma que a medida que aumenta la edad, disminuye la incidencia de tumores mal diferenciados, de la invasión vasculolinfática y de metástasis ganglionares, con lo cual aumenta la supervivencia. En nuestro estudio se observa que en las pacientes mayores de 50 años disminuye el riesgo de metástasis ganglionares axilares y aumenta la supervivencia al compararlas con pacientes más jóvenes, sin embargo, no hubo una relación estadísticamente significativa.
Localización
A pesar de que el riesgo de metástasis ganglionares axilares aumenta cuando los tumores se localizan en cuadrantes externos3, esto no se confirmó en nuestro estudio. La mayoría de los datos publicados sustentan el concepto de que los tumores situados en cuadrantes externos se asocian con un mejor pronóstico que los ubicados en las zonas central e interna16. Sin embargo, en otros estudios23 no se observa relación entre la localización y la supervivencia. En nuestro estudio, a pesar de que los tumores de localización central e interna se asociaron con un peor pronóstico, esto no fue estadísticamente significativo.
Tipo histológico
Coincidimos con otros autores3,8 en que al comparar los carcinomas ductales infiltrantes con los lobulillares infiltrantes no hay diferencias significativas con el riesgo de metástasis ganglionares ni con la supervivencia.
Tipo de intervención
En nuestro Servicio la cirugía conservadora en el cáncer de mama se inició en 1989, con lo cual en este estudio disponemos de pocos datos para realizar una correcta comparación entre los resultados de la resección local con radioterapia y la mastectomía.
Como conclusiones de este estudio podemos decir que el tamaño tumoral, el grado histológico y la invasión vasculolinfática son factores predictivos de la invasión ganglionar axilar y factores pronósticos de supervivencia. El número de ganglios con invasión tumoral y el estadiaje pTNM son también factores pronósticos de supervivencia. Hemos de puntualizar que en nuestro Hospital los marcadores para el cáncer de mama basados en técnicas inmunohistoquímicas no se determinaron hasta principios de la década de 1990, por lo que en este estudio no pudieron analizarse dichos parámetros. También es un hecho relevante la baja supervivencia obtenida en relación con las series actuales. Esta baja supervivencia parece estar relacionada con que la mayoría de las pacientes fueron diagnosticadas en un estadio avanzado, de hecho el 100 % de los tumores eran palpables.