Realizar un estudio de las características clínicas de la mastitis granulomatosa tuberculosa (MGT), la utilidad diagnóstica de las pruebas complementarias y los resultados del tratamiento en un área geográfica con muy alta incidencia de tuberculosis.
Material y métodosEstudio descriptivo, prospectivo, realizado desde enero de 2010 a mayo de 2012. El diagnóstico de mastitis tuberculosa se estableció mediante la identificación o el cultivo de Mycobacterium tuberculosis, o por estudio molecular (reacción en cadena de la polimerasa) tras biopsia con Tru-cut. También se incluyeron aquellas pacientes con mastitis granulomatosa sin detección de bacilo de Koch, reactores intensos≥15mm tras la inoculación del derivado proteico purificado. El tratamiento antituberculoso se realizó en los primeros 2 meses mediante rifampicina 600mg, isoniacida 300mg, pirazinamida 1.500mg y etambutol 1.200mg. Posteriormente, durante 4 meses, 2 veces por semana con isoniacida 800mg y rifampicina 600mg, para aquellas pacientes con resección total de la lesión, y durante 7 meses para las pacientes a las que no se realizó exéresis.
ResultadosSe incluyeron 28 pacientes. Se realizó mamografía a 12 (42,8%), con lesiones BIRADS 0 (33,3%), BIRADS III (16,7%) y BIRADS IV (50%), y ecografía mamaria a todas las pacientes. El derivado proteico purificado fue realizado a 27 pacientes (96,4%), siendo el 53,6% reactores intensos y el 25% reactores francos. El diagnóstico de MGT se realizó a través de la histopatología en todas las pacientes. Se realizó tumorectomía completa de la lesión previa al inicio del tratamiento antituberculoso en 24 casos (85,8%). No hubo recidiva de la MGT en ninguna paciente.
ConclusionesEl diagnóstico definitivo de MGT debe realizarse mediante el estudio histopatológico debido a la baja precisión de las técnicas de imagen. La utilización del tratamiento antituberculoso oral unido a la cirugía logró en todos los casos la curación de la enfermedad.
To explore the clinical features of tuberculous granulomatous mastitis (TGM), the diagnostic utility of complementary tests, and the results of treatment in a geographical area with a high incidence of tuberculosis.
Material and methodsA descriptive, prospective study was performed from January 2010 to May 2012. The diagnosis of tuberculous mastitis was established by identification or culture of Mycobacterium tuberculosis, or by molecular studies (polymerase chain reaction) after Tru-cut biopsy. We also included those patients with granulomatous mastitis without detection of Koch bacillus but who were intense reactors (≥15mm) after inoculation of purified protein derivative. Tuberculosis treatment was administered in the first 2 months with 600mg of rifampicin, 300mg of isoniazid, 1,500mg of pyrazinamide, and 1,200mg of ethambutol. Subsequently, twice-weekly treatment with 800mg of isoniazid and 600mg of rifampicin was administered for 4 months in those patients with total resection of the lesion and for 7 months in patients who did not undergo resection.
ResultsWe included 28 patients. Mammography was performed in 12 patients (42.8%). The lesions were classified as BIRADS 0 (33.3%), BIRADS III (16.7%) and BIRADS IV (50%). Breast ultrasound was performed in all patients. Purified protein derivative was performed in 27 patients (96.4%); 53.6% were intense reactors and 25% were clear reactors. TGM diagnosis was made by histopathology in all patients. Complete lumpectomy was performed prior to the start of tuberculosis treatment in 24 patients (85.8%). There were no recurrences in any of the TGM patients.
ConclusionsDue to the low accuracy of imaging techniques, the definitive diagnosis of TGM should be made by histopathological study. In all patients, cure was achieved with the use of oral tuberculosis treatment together with surgery.
La mastitis crónica granulomatosa es un proceso lento, larvado, que aparece con signos inespecíficos. Puede ser de causa conocida o idiopática, en la que no se encuentra, por ninguno de los medios de estudio, el agente causal de la mastitis1–4. Es una enfermedad poco frecuente, que afecta primordialmente a mujeres en edad fértil, que están o han estado embarazas o en periodo de lactancia reciente; tiene características clínicas, mamográficas y ecográficas que pueden indicar un cáncer mamario, que se descarta mediante el estudio anatomopatológico1–4.
Entre las mastitis crónicas granulomatosas específicas tenemos las causadas por: Mycobacterium tuberculosis, reacciones ante agentes extraños, infecciones fúngicas, sarcoidosis y brucelosis.
La mastitis granulomatosa tuberculosa (MGT) es una enfermedad infecciosa benigna rara5,6. Debido a su rareza y a la ausencia de manifestaciones específicas para su diagnóstico, se requiere un alto grado de sospecha. Esta entidad fue descrita por primera vez por Sir Astley Cooper en el año de 18297–9.
La incidencia de MGT en los países desarrollados es baja, en general es menor al 0,1%, y en los países en vías de desarrollo es del 3 al 4%6,7,10–12, por lo que es razonable inferir que en países con tasas altas de tuberculosis, como en el Perú, que es de 106 por 100.000 habitantes13, la frecuencia de la tuberculosis extrapulmonar como la mastitis tuberculosa también se encuentre incrementada.
El diagnóstico de MGT se debería sospechar en cualquier mujer que presente una masa, abscesos y fístulas mamarias persistentes, sobre todo en poblaciones de alto riesgo y/o zona endémica8,11,12,14.
El tratamiento de la MGT es médico y quirúrgico. Establecer su secuencia es lo que está en controversia7,11,14.
El objetivo de este trabajo es realizar una caracterización clínica de los casos de MGT diagnosticados y tratados en un periodo de 3 años, analizando las formas de presentación clínica, la secuencia diagnóstica y la efectividad del tratamiento quirúrgico y antituberculoso.
Material y métodoEl presente estudio es un trabajo descriptivo, prospectivo, de casos recogidos en el consultorio de Patología Mamaria, aplicando el protocolo de diagnóstico y manejo para mastitis granulomatosa realizado por el servicio. Se incluyó en este estudio a toda mujer con tumor mamario de más de 15 días de evolución, con signos de flogosis, abscesificado o fistulizado. Se solicitó ecografía y mamografía si correspondía, para luego hacer la biopsia Tru-cut y en la muestra obtenida hacer estudio para gérmenes comunes, Corynebacterium, hongos, TBC, histopatológico y reacción en cadena de la polimerasa (PCR). También se les solicitó virus de la inmunodeficiencia humana (HIV), Venereal Disease Research Laboratory (VRDL), prueba de derivado proteico purificado (PPD), radiografía de tórax y bacilo de Koch (BK) en esputo.
Se incluyeron pacientes desde enero de 2010 a mayo de 2012. Se siguió a cada paciente mensualmente, evaluando la respuesta al tratamiento quirúrgico y antituberculoso hasta 6 meses después de terminado el mismo, para luego hacer controles anuales.
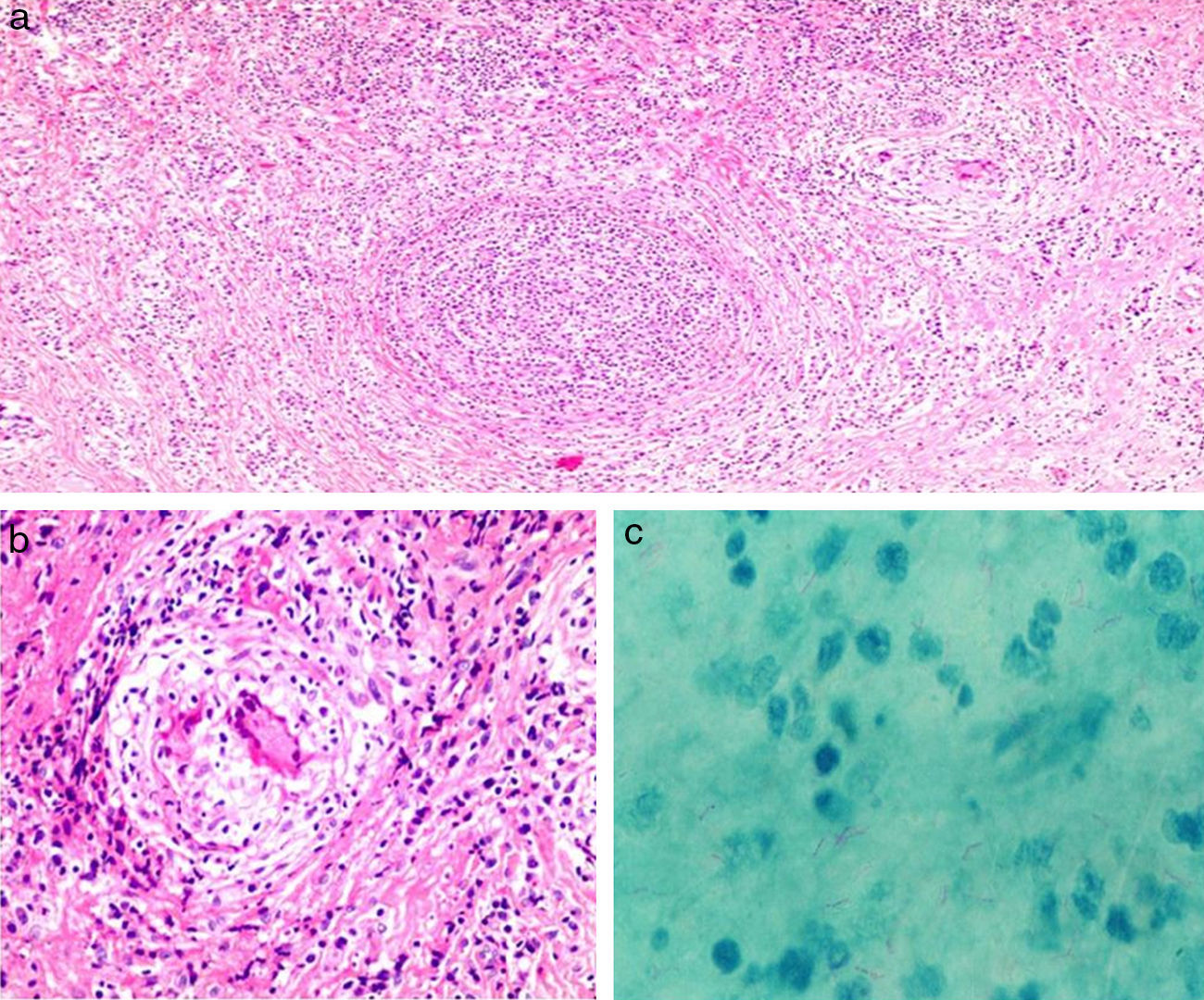
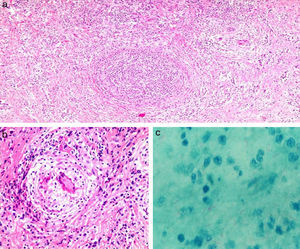
Se definió como MGT toda lesión donde histopatológicamente se encontró una lobulitis crónica, necrosante, caseificante, que presentaba formación de granulomas (fig. 1) en la que se identificó microscópicamente a los bacilos ácido-alcohol resistentes mediante la técnica de Ziehl-Neelsen, o el crecimiento de Mycobacterium tuberculosis en cultivo Löwenstein Jensen, o con la prueba de PCR. Dado que el aislamiento del bacilo en la glándula mamaria es difícil, el diagnóstico puede basarse en los hallazgos histopatológicos más la combinación de otros factores. Así, se incluyó también a aquellas pacientes que fueron informadas como mastitis granulomatosa en donde no se pudo encontrar por ningún medio el BK, y se descartó otro tipo de mastitis granulomatosa que presentaba una PPD15 como reactores intensos≥15mm. Así mismo se incluyó a mujeres con las características anteriormente mencionadas, pero que tenían, además, antecedente de importancia como: contacto directo con un familiar o compañero de trabajo BK positivo y formar parte del personal de salud que trabajaba en áreas críticas y laboratorio.
Se excluyó a las pacientes con mastitis puerperales agudas con resolución adecuada tras tratamiento estándar y no puerperales sin caracteres granulomatosos o con caracteres granulomatosos positivos a infección por hongos (PAS, Grocott), sarcoidosis o cuerpos extraños.
El tratamiento antituberculoso se realizó según el Programa Nacional de Tuberculosis en 2 fases16. Una primera fase de 2 meses con la administración diaria, de lunes a viernes, de rifampicina 600mg, isoniacida 300mg, pirazinamida 1.500mg y etambutol 1.200mg. Posteriormente, una segunda fase de 4 meses, 2 veces por semana, con 2 fármacos (isoniacida 800mg y rifampicina 600mg), para aquellas en las que la resección de la lesión fue total. Este tratamiento se extendió 7 meses más para las pacientes en quienes no hubo exéresis de la lesión por compromiso de toda la mama.
Se consideró recidiva de la enfermedad cuando las pacientes que habiendo recibido el tratamiento quirúrgico y terminado el tratamiento antituberculoso, y habiendo logrado remisión de la sintomatología, presentaron nuevamente mastitis, independientemente del intervalo de tiempo libre de enfermedad.
ResultadosSe incluyeron 28 pacientes; la media de edad fue de 35 años (rango 23-46) y el tiempo medio de sintomatología fue de 5 meses (rango 2-12).
En el momento del diagnóstico de MGT hubo una paciente (3,6%) gestante que se encontraba en su séptimo mes de embarazo y 2 pacientes (7,1%) que se encontraban dando de lactar. El resto de las pacientes habían dejado de dar de lactar hacía más de 4 años. Dos (7,1%) de las pacientes tenían diabetes mellitus como morbilidad asociada. Una paciente tenía antecedente de tuberculosis pulmonar (con tratamiento completo 10 años antes del diagnóstico de MGT).
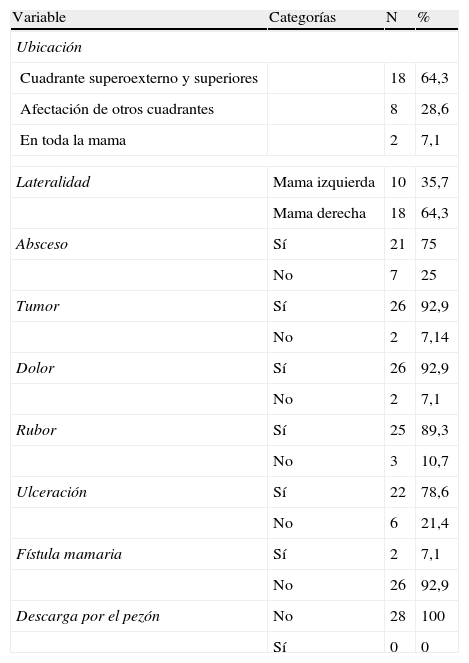
La ubicación más frecuente de la lesión fue a nivel del cuadrante superior externo y en cuadrantes superiores, en 18 (64,3%) pacientes. La afectación fue unilateral en todos los casos y la mama derecha fue la más afectada en 18 (64,3%) pacientes.
La forma de presentación más frecuente fue tumor mamario y dolor en 26 (92,9%) pacientes, seguido por absceso mamario en 21 (75%). Dos pacientes (7,1%) comenzaron con fístula mamaria. Ninguna de las pacientes presentó secreción por el pezón y no se constataron adenopatías axilares en el examen físico (tabla 1).
Ubicación de la lesión, lateralidad y forma de presentación
| Variable | Categorías | N | % |
| Ubicación | |||
| Cuadrante superoexterno y superiores | 18 | 64,3 | |
| Afectación de otros cuadrantes | 8 | 28,6 | |
| En toda la mama | 2 | 7,1 | |
| Lateralidad | Mama izquierda | 10 | 35,7 |
| Mama derecha | 18 | 64,3 | |
| Absceso | Sí | 21 | 75 |
| No | 7 | 25 | |
| Tumor | Sí | 26 | 92,9 |
| No | 2 | 7,14 | |
| Dolor | Sí | 26 | 92,9 |
| No | 2 | 7,1 | |
| Rubor | Sí | 25 | 89,3 |
| No | 3 | 10,7 | |
| Ulceración | Sí | 22 | 78,6 |
| No | 6 | 21,4 | |
| Fístula mamaria | Sí | 2 | 7,1 |
| No | 26 | 92,9 | |
| Descarga por el pezón | No | 28 | 100 |
| Sí | 0 | 0 | |
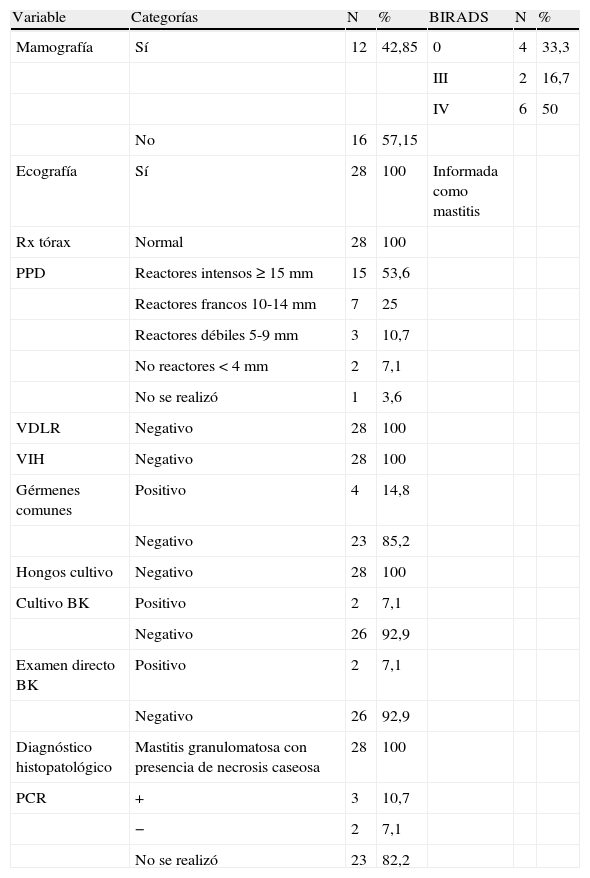
En relación con los estudios de imagen, se realizó mamografía solo a 12 (42,85%) pacientes, que fueron informadas como lesiones BIRADS 0 en 4 (33,3%) de ellas, que requirieron una evaluación adicional, lesiones BIRADS III en 2 (16,7%) pacientes, y lesiones BIRADS IV en 6 (50%). La ecografía mamaria fue realizada en las 28 (100%) pacientes, mostrando colecciones y/o procesos inflamatorios de tipo inespecífico. Las 28 (100%) pacientes tuvieron radiografías de tórax normales y no tenían sintomatología respiratoria.
El PPD fue realizado en 27 (96,4%) pacientes. De estos, 15 (53,6%) fueron reactores intensos, 7 (25%) reactores francos, 3 (10,7%) reactores débiles y 2 (7,1%) no reactores. No se realizó en uno (3,6%) paciente por haber presentado anteriormente TBC pulmonar.
A todas las pacientes se les hizo la prueba de venereal disease research laboratory y virus de la inmunodeficiencia humana, siendo negativas en todas ellas.
Las que comenzaron con absceso mamario recibieron en otros hospitales, en múltiples ocasiones, tratamientos para gérmenes comunes. A todas las pacientes se les realizó cultivo para gérmenes comunes, (aerobios y anaerobios), identificándose Staphylococcus aureus multirresistente en 4 (14,8%) casos, que no mejoraron tras tratamiento. En este estudio no se identificó en ningún caso Corynebacterium.
A todas las pacientes se les extrajo muestra para cultivo de hongos PAS y Grocott, siendo todos negativos. El cultivo para BK fue positivo en 2 (7,1%) casos. El examen directo para BK con tinción de Ziehl-Neelsen fue positivo en 2 (7,1%) casos (tabla 2).
Pruebas de imágenes y otros exámenes diagnósticos
| Variable | Categorías | N | % | BIRADS | N | % |
| Mamografía | Sí | 12 | 42,85 | 0 | 4 | 33,3 |
| III | 2 | 16,7 | ||||
| IV | 6 | 50 | ||||
| No | 16 | 57,15 | ||||
| Ecografía | Sí | 28 | 100 | Informada como mastitis | ||
| Rx tórax | Normal | 28 | 100 | |||
| PPD | Reactores intensos≥15mm | 15 | 53,6 | |||
| Reactores francos 10-14mm | 7 | 25 | ||||
| Reactores débiles 5-9mm | 3 | 10,7 | ||||
| No reactores<4mm | 2 | 7,1 | ||||
| No se realizó | 1 | 3,6 | ||||
| VDLR | Negativo | 28 | 100 | |||
| VIH | Negativo | 28 | 100 | |||
| Gérmenes comunes | Positivo | 4 | 14,8 | |||
| Negativo | 23 | 85,2 | ||||
| Hongos cultivo | Negativo | 28 | 100 | |||
| Cultivo BK | Positivo | 2 | 7,1 | |||
| Negativo | 26 | 92,9 | ||||
| Examen directo BK | Positivo | 2 | 7,1 | |||
| Negativo | 26 | 92,9 | ||||
| Diagnóstico histopatológico | Mastitis granulomatosa con presencia de necrosis caseosa | 28 | 100 | |||
| PCR | + | 3 | 10,7 | |||
| − | 2 | 7,1 | ||||
| No se realizó | 23 | 82,2 |
En todos los casos se contó con estudio de histopatología, a través del cual se definió la MGT (fig. 1).
Solo se pudo realizar la PCR a 5 (17,8%) de las pacientes, de las que 3 fueron positivas para MGT (tabla 2).
El estudio histopatológico se realizó mediante biopsia Tru-cut en todas las pacientes, y en los casos en que se realizó la cirugía con extracción total de la lesión se volvió a repetir el protocolo.
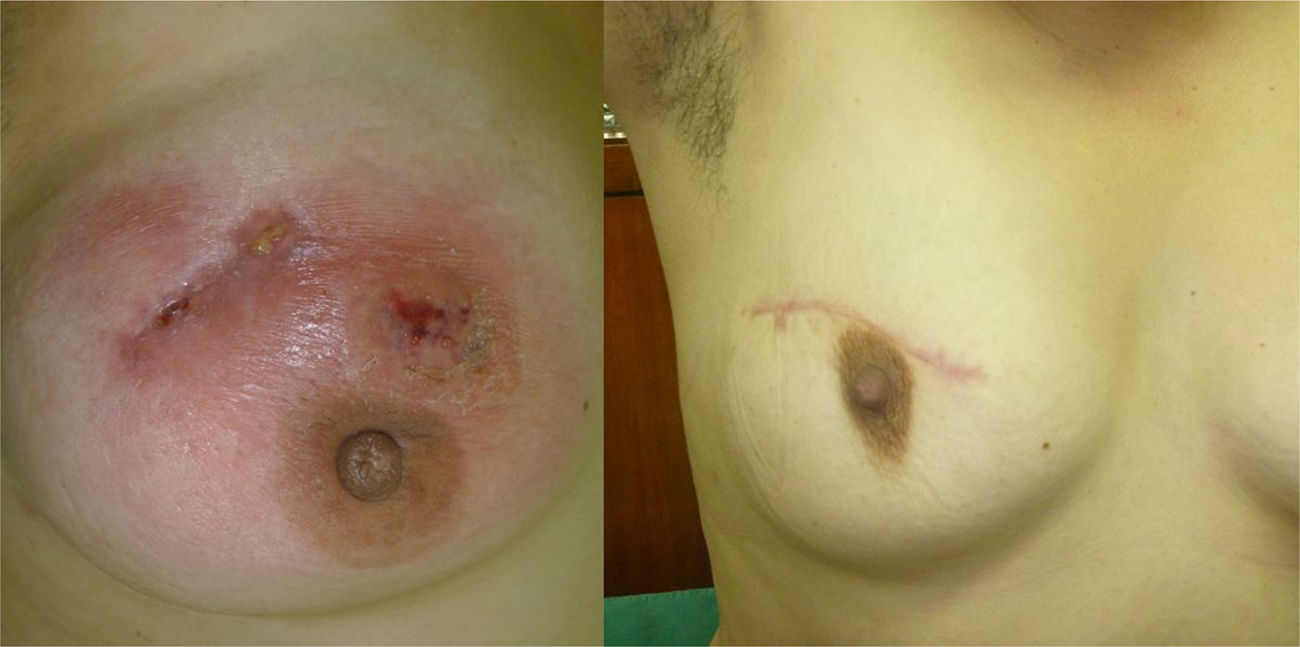
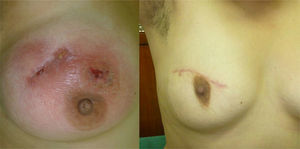
En 2 (7,1%) casos en los que la lesión comprometía toda la glándula mamaria se inició tratamiento médico y la respuesta al mismo fue buena, no requiriendo luego resección quirúrgica de la lesión. Otros 2 (7,1%) casos tuvieron abscesos gigantes que requirieron biopsia Tru-cut y drenaje del mismo, iniciando tratamiento antituberculoso. En estos casos el tratamiento duró 9 meses17. Se realizó tumorectomía con resección completa de la lesión previa al inicio del tratamiento antituberculoso en 24 (85,8%) pacientes (fig. 2).
No hubo recidiva en ninguna de las 28 (100%) pacientes tratadas de MGT con los tratamientos expuestos.
DiscusiónLa tuberculosis mamaria es rara en los países desarrollados, con una incidencia menor del 0,1%7,8,10,12,17, pero está en aumento por la presencia del HIV17,18. En los países en vías de desarrollo como Perú, que es el segundo estado con más alta incidencia de tuberculosis y donde se notificaron 31.000 casos en el año 2010, que representa el 12% de la carga total para América y el quinto lugar en incidencia más alta (106 por 100.000 habitantes) después de Haití, Surinam, Bolivia y Guyana13, no se tiene el registro exacto de la frecuencia de tuberculosis mamaria, pero por la alta incidencia de tuberculosis pulmonar se infiere que esta también está aumentada.
Los factores de riesgo de la mastitis tuberculosa son multiparidad, lactancia, trauma mamario, historia de mastitis supurativa, gestación y HIV10,11,17. En nuestro estudio encontramos una paciente que desarrolló la enfermedad cuando estaba en su séptimo mes de gestación y 2 que estaban en periodo de lactancia cuando se les diagnosticó. Shinde et al.19 encontraron la asociación de estos factores en el 7%, y esto probablemente se deba al estrés de la maternidad, el aumento de la vascularización en la glándula y la dilatación de los conductos terminales, que hace que la bacteria llegue con facilidad.
Esta enfermedad afecta a las mujeres en edad reproductiva, por los cambios periódicos que sufren con la menstruación, y son más suceptibles a trauma e infección11. En nuestro estudio, encontramos pacientes con una media de edad de 35 años (rango 23-46). Es rara en mujeres prepúberes, mujeres mayores y en hombres6,11,12.
La afectación de la glándula mamaria puede ser de forma primaria o secundaria4,6,7. En nuestro trabajo todas las pacientes presentaron la forma primaria.
La forma de presentación más frecuente es una masa mamaria unilateral con o sin ulceración, asociada o no con dolor, retracción del pezón y, en algunas ocasiones, linfoadenopatías axilares6–9,12. Puede estar en forma de tumor indoloro durante mucho tiempo para luego fistulizarse o ulcerar la piel, provocando entonces mucho dolor. Generalmente está ubicada fuera del complejo aréola-pezón, siendo la afección bilateral infrecuente. Son los cuadrantes superiores y superoexterno los más afectados, probablemente por su proximidad a los ganglios axilares10. Estas mismas características son las que se encontraron en nuestro trabajo: 92,9% tumor, 64,3% ubicación en cuadrantes superiores y externos y 75% de mamas con abscesos, que es a menudo una forma común de presentación en mujeres jóvenes11.
La mamografía tiene un valor limitado en la tuberculosis mamaria6,7,10,12,20, porque sus hallazgos son inespecíficos6,20. Habitualmente lleva a sospechar una lesión maligna y no es muy rentable en gente joven por tener mamas densas, y cuando hay signos de flogosis es muy dolorosa realizarla6,20. En nuestro trabajo solo se pudo realizar en 12 (42,85%) de las pacientes, y en 6 (50%) fue informada como lesiones BIRADS IV. Nuestros resultados confirmaron que la MGT puede confundirse mediante técnicas de imagen con un carcinoma. La ecografía mamaria fue realizada en todos los casos y desempeñó un papel muy importante en el diagnóstico diferencial, ya que pudo hacer la distinción de lesiones sólidas y de abscesos con tractos sinuosos y masas circunscritas hipoecoicas con ecos internos móviles y reforzamiento posterior11,20. La utilidad de la resonancia magnética en el estudio de esta entidad es escasa11,20.
El diagnóstico definitivo se basa fundamentalmente en la identificación microscópica de los bacilos ácido-alcohol resistentes6,7,9,11,12, o el crecimiento del Mycobacterium tuberculosis en cultivo6,7,10,12, los cuales tienen una importante limitación no solo por la frecuencia de resultados negativos, sino por el tiempo necesario para tener el resultado (2 a 8 semanas). La PCR6,7,21 solo se pudo realizar en 5 (17,8%) pacientes, en las que en 3 fue positiva. Esta prueba tiene una alta sensibilidad y especificidad en cultivos negativos paucibacilares, con tasas de positividad de 40 a 90%, y es una buena herramienta para distinguirla de otros tipos de mastitis granulomatosas. Sin embargo, una PCR negativa no descarta absolutamente una tuberculosis mamaria, ya que hay falsos negativos7,11,22. Dado que el aislamiento del bacilo es difícil, el diagnóstico según Martín et al.23 puede basarse en los hallazgos histopatológicos y en la respuesta positiva al tratamiento antituberculoso.
Para lograr el diagnóstico de esta enfermedad se requiere de biopsia Tru-cut, que se realizó en todas las pacientes. Histopatológicamente (fig. 1), la MGT se caracteriza por la presencia de lobulitis crónica, necrosante, caseificante con formación de granulomas. El proceso inflamatorio incluye leucocitos polimorfonucleares, células epitelioides, células plasmáticas y células gigantes tipo Langhans o tipo cuerpo extraño5,7,8,20,22. El diagnóstico diferencial se plantea con otros procesos granulomatosos como la tuberculosis mamaria por Mycobacterium avium en pacientes inmunocomprometidas e infección por hongos del tipo Histoplasma capsulatum. El Perú es área endémica de Histoplasma capsulatum, por lo que es el principal diagnóstico diferencial.
El PPD es una prueba utilizada para el diagnóstico de esta enfermedad, que suele ser positiva en adultos en zonas endémicas de tuberculosis y donde se aplica la vacuna Bacillus Calmette-Guérin)7. Demuestra que en algún momento de su vida la persona fue expuesta al bacilo de la tuberculosis7. Según la Organización Mundial de la Salud, un PPD≥15mm reactor intenso es un paciente infectado o enfermo de tuberculosis15. Por eso esta variable se asoció a contacto positivo para ser incluido en el presente estudio.
Los primeros reportes sobre el tratamiento de la MGT recomendaban la resección quirúrgica completa del proceso inflamatorio mamario buscando erradicar la enfermedad. Como resultado se producían defectos cosméticos importantes y el porcentaje de recidivas era alto, con la consiguiente formación de abscesos y fístulas6,7,14,20,22. Parece razonable que siendo la MGT una enfermedad mamaria benigna, deba privilegiarse el tratamiento quirúrgico conservador asociado a medicación antituberculosa.
El tratamiento médico de la MGT con los medicamentos antitubeculosos es por 6 meses16. Fue de 9 meses en las pacientes en las que no se pudo lograr la excisión quirúrgica de la lesión.
En nuestra serie, 24 (85,8%) pacientes fueron operadas previamente con resección completa de la lesión, volviéndose a examinar la pieza quirúrgica para la identificación del bacilo de la tuberculosis. Se tomó en cuenta el tamaño de la lesión en relación con el tamaño de la mama para la resección quirúrgica, y posteriormente recibieron tratamiento antituberculoso. En todas se logró la remisión de la enfermedad y no hubo recidiva, y con buenos resultados cosméticos.
En conclusión, el diagnóstico definitivo de MGT es difícil de conseguir. La radiología tiene un valor escaso en el diagnóstico de esta enfermedad. El examen directo y el cultivo son frecuentemente negativos en estas enfermas, por lo que el diagnóstico definitivo de MGT debe realizarse habitualmente mediante el estudio histopatológico. La utilización secuencial del tratamiento antituberculoso oral unido a la cirugía es efectiva ya que logró la curación de la enfermedad en todos los casos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
AutoríaLos autores declaran que han leído y aprobado el manuscrito y que los requisitos para la autoría se han cumplido.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.