Revisión de la bibliografía sobre la mastectomía profiláctica contralateral a nivel de riesgos y costes, así como su probable efecto en la supervivencia.
Material y métodoSe realizó una estrategia de búsqueda bibliográfica de mastectomía profiláctica con los siguientes descriptores: cirugía reductora de riesgo, cáncer de mama, incidencia, complicaciones, supervivencia libre de enfermedad, supervivencia global, mortalidad por cáncer de mama y costes.
ResultadosExiste una tendencia general al aumento de la mastectomía profiláctica como cirugía reductora de riesgo contralateral en el cáncer de mama. Los principales factores que influyen en este proceso son: edad joven, raza blanca, estadio inicial de la enfermedad, expresión de receptores hormonales, uso de la RMN, nivel educacional alto, acceso a la reconstrucción, historia familiar de cáncer de mama y/o susceptibilidad genética para la mutación BRCA1 y 2. Esta cirugía puede presentar comorbilidades que pueden dar lugar a reintervenciones y/o retraso del tratamiento adyuvante, además de la probabilidad de un impacto psicosocial al influir en variables como la imagen corporal y la sexualidad. La mastectomía profiláctica podría reducir el riesgo de cáncer de mama contralateral favoreciendo la simetría pero sin beneficios evidentes en la supervivencia. Las mejoras en el tratamiento adyuvante han favorecido la supervivencia de este tipo de pacientes con una tendencia a una menor proporción de cánceres de mama contralaterales. En pacientes portadoras de mutación BRCA1/2 la mastectomía profiláctica contralateral ha resultado coste-efectiva.
ConclusionesLa mastectomía profiláctica parece reducir el riesgo de aparición de cáncer de mama contralateral pero no está exenta de complicaciones. Es necesario un proceso de toma de decisiones donde se facilite una información realista de la cirugía, de la enfermedad individual de la paciente y de la posibilidad de un consejo genético.
To conduct a literature review of contralateral prophylactic mastectomy in unilateral breast cancer as risk reducing surgery and its probable effect on survival.
Material and methodWe performed a systematic search of the literature on prophylactic mastectomy by using the following keywords risk reducing surgery, breast cancer, incidence, complications, disease-free survival, overall survival, mortality due to breast cancer, and costs.
ResultsThere is a general trend to increased use of contralateral prophylactic mastectomy to reduce the risk of contralateral breast cancer. The main factors influencing this process are young age, Caucasian race, early-stage breast cancer, estrogen receptor positivity, the use of magnetic resonance imaging at diagnosis, high educational level, access to immediate breast reconstruction, and family history of breast cancer and/or genetic testing for the BRCA1 and BRCA2 mutations. This surgery may have complications, which can lead to reoperation and/or delay adjuvant therapy and may also have a psychosocial impact, influencing body image and sexuality. Mastectomy may reduce the risk of contralateral breast cancer, favoring symmetry, but with no apparent survival benefit. Improvements in adjuvant treatments have improved survival in these patients with a lower proportion of contralateral breast cancers. Contralateral prophylactic mastectomy is clearly cost-effective in patients carrying the BRCA1/2 mutation.
ConclusionProphylactic mastectomy appears to reduce the risk of contralateral breast cancer, although this procedure should be reconsidered because it is not free of complications. Realistic information on the intervention and the disease, as well as genetic counseling, are required for proper decision-making.
En 1990, el National Institutes of Health Consensus Statement1 indicó que el tratamiento quirúrgico conservador de mama es un método adecuado para el tratamiento del cáncer de mama primario en mujeres en estadios iniciales de la enfermedad (estadioi y ii), equiparando los rangos de supervivencia a la mastectomía y preservando la mama.
La incidencia de cáncer de mama metacrónico es relativamente baja, con una incidencia de 0,25-1%/año, en estadios iniciales y altas tasas de curabilidad. El cáncer de mama sincrónico oculto se presenta aproximadamente entre el 1 y el 3% de las pacientes y es detectado de forma incidental. El pronóstico de la paciente está determinado por el primer cáncer, debido a que el tiempo hasta el diagnóstico puede influir en la formación de metástasis1.
Sin embargo, a partir de 1998-2003 se han incrementado las cifras de mastectomías profilácticas contralaterales en un 150% en Estados Unidos2. Así mismo, Metcalfe et al.3 han encontrado un incremento de esta cirugía del 49 y del 10% en Europa e Israel, respectivamente. Este incremento es mayor en mujeres más jóvenes, y esta tendencia parece estar influenciada por diferentes factores: una sobreestimación del riesgo por parte de la propia paciente, el equipo médico, el consejo genético (test BRCA) y el entorno social4,5.
El objetivo principal de la cirugía profiláctica es la reducción del riesgo. Para la cuantificación del riesgo existen diferentes modelos, y el más usado es el modelo de Gail. La mastectomía podría reducir el riesgo de cáncer de mama contralateral en un 96% y favorecer la simetría6, pero en términos absolutos el beneficio en supervivencia a 20años es menor del 1% en cualquier grupo de edad y con independencia de la expresión de receptores hormonales y del estadio de la enfermedad7.
A continuación se presenta una revisión de la reducción de riesgo, supervivencia y costes de la mastectomía profiláctica contralateral en el cáncer de mama unilateral en estadios precoces de la enfermedad.
Material y métodoSe realizó una estrategia de búsqueda de mastectomía profiláctica como cirugía reductora de riesgo en el cáncer de mama unilateral en el registro de la Cochrane, Medline, Embase, Sciencedirect, PubMed, Medscape, National Comprehensive Cancer Network (NCCN) Versión 2.2014, Early Breast Cancer Trialists’ Collaborative Group (EBCTCG) y los resúmenes de las reuniones (incluida la Sociedad Estadounidense de Oncología Clínica y el Simposio sobre cáncer de mama de San Antonio). Se utilizaron los siguientes descriptores:
- –
Mastectomía profiláctica y cirugía reductora de riesgo.
- –
Mastectomía profiláctica y su incremento.
- –
Mastectomía profiláctica y complicaciones a corto y a largo plazo.
- –
Mastectomía profiláctica y supervivencia libre de enfermedad, supervivencia global y mortalidad específica por cáncer de mama.
- –
Mastectomía profiláctica y costes.
Los 23 estudios principales identificados y revisados se clasificaron en 4 categorías:
- 1.
Aumento de mastectomías profilácticas.
- 2.
Complicaciones de las mastectomías profilácticas.
- 3.
Influencia en la supervivencia y en la mortalidad por cáncer de mama.
- 4.
Costes.
Según los datos del Surveillance Epidemilogy and End Results5 (SEER), existe un incremento en el número de mastectomías desde 1998, registrándose un 15,8% en Estados Unidos (2003-2010) en mujeres con cáncer de mama unilateral y edades inferiores a los 45años. En esta línea, Kurian et al.8 observaron un incremento en las tasas de mastectomías bilaterales del 14%/año, siguiendo la siguiente proporción: 2% en 1998 y 12,3% en 2013.
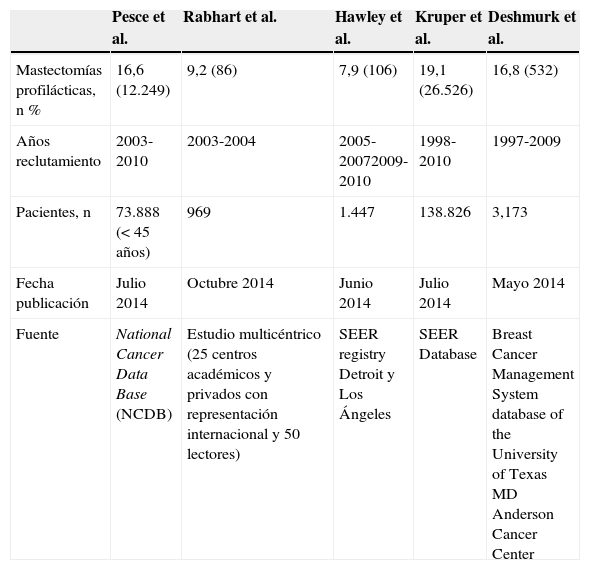
En la tabla 1 se exponen 5 estudios9-13 que analizan dicho aumento. El grupo de Kruper et al.12 registró hasta un 19,1% de mastectomías profilácticas de una muestra recogida del SEER (n=26.526) durante un período de reclutamiento superior a los 10años (1998-2010).
Incremento de la mastectomía profiláctica
| Pesce et al. | Rabhart et al. | Hawley et al. | Kruper et al. | Deshmurk et al. | |
|---|---|---|---|---|---|
| Mastectomías profilácticas, n % | 16,6 (12.249) | 9,2 (86) | 7,9 (106) | 19,1 (26.526) | 16,8 (532) |
| Años reclutamiento | 2003-2010 | 2003-2004 | 2005-20072009-2010 | 1998-2010 | 1997-2009 |
| Pacientes, n | 73.888 (< 45 años) | 969 | 1.447 | 138.826 | 3,173 |
| Fecha publicación | Julio 2014 | Octubre 2014 | Junio 2014 | Julio 2014 | Mayo 2014 |
| Fuente | National Cancer Data Base (NCDB) | Estudio multicéntrico (25 centros académicos y privados con representación internacional y 50 lectores) | SEER registry Detroit y Los Ángeles | SEER Database | Breast Cancer Management System database of the University of Texas MD Anderson Cancer Center |
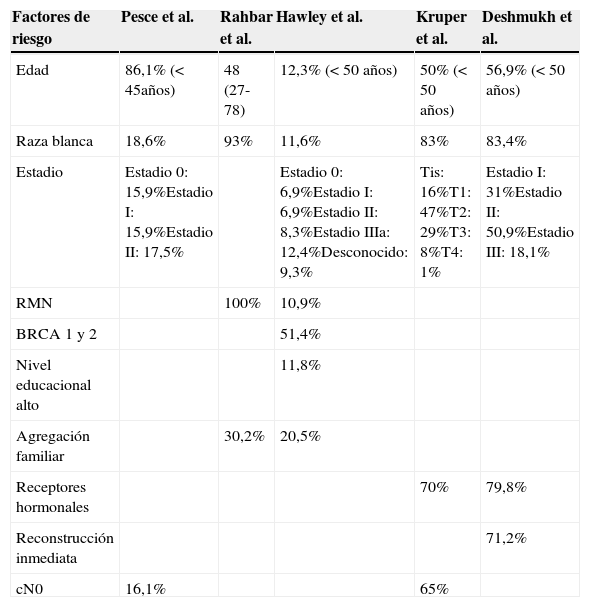
En la tabla 2 se desglosan de los estudios anteriores los principales factores que influyeron en la realización de dichas mastectomías profilácticas contralaterales.
Factores que influyen en la realización de mastectomía profiláctica
| Factores de riesgo | Pesce et al. | Rahbar et al. | Hawley et al. | Kruper et al. | Deshmukh et al. |
|---|---|---|---|---|---|
| Edad | 86,1% (< 45años) | 48 (27-78) | 12,3% (< 50 años) | 50% (< 50 años) | 56,9% (< 50 años) |
| Raza blanca | 18,6% | 93% | 11,6% | 83% | 83,4% |
| Estadio | Estadio 0: 15,9%Estadio I: 15,9%Estadio II: 17,5% | Estadio 0: 6,9%Estadio I: 6,9%Estadio II: 8,3%Estadio IIIa: 12,4%Desconocido: 9,3% | Tis: 16%T1: 47%T2: 29%T3: 8%T4: 1% | Estadio I: 31%Estadio II: 50,9%Estadio III: 18,1% | |
| RMN | 100% | 10,9% | |||
| BRCA 1 y 2 | 51,4% | ||||
| Nivel educacional alto | 11,8% | ||||
| Agregación familiar | 30,2% | 20,5% | |||
| Receptores hormonales | 70% | 79,8% | |||
| Reconstrucción inmediata | 71,2% | ||||
| cN0 | 16,1% | 65% |
Para el equipo de Pesce et al.9, el factor más influyente fue la edad de la paciente. Se realizaron un 86,1% de mastectomías profilácticas contralaterales en mujeres menores de 45años y estadios precoces de su cáncer de mama, sin que se identificaran diferencias entre estos estadios (0,i,ii). En la misma línea, los datos del grupo de Rabhart et al.10 mostraron una media de edad de 48años (27-78años), presentando el 30,2% de la muestra agregación familiar para el cáncer de mama. Con respecto a la realización de mastectomía profiláctica y agregación familiar, el grupo de estudio de Hawley et al.11 realizó un 20,5% de las mismas en pacientes con agregación familiar y un 51,4% en pacientes portadoras de la mutación BRCA1/2. También parecieron influir factores como el tamaño tumoral, la expresión de receptores hormonales y el estadio ganglionar12. La raza blanca resultó importante para la realización de esta cirugía, y el grupo de Deshmukh et al.13 realizó un 83,4% de mastectomías profilácticas en pacientes de raza blanca, más de la mitad de las pacientes menores de 50años y diagnosticadas en estadios precoces de la enfermedad, principalmente estadiosi y ii (31 y 50,9%, respectivamente). El 79,8% de las pacientes padecían cánceres de mama hormonodependientes y el 71,2% tuvieron acceso a la posibilidad de reconstrucción inmediata.
Complicaciones de las mastectomías profilácticasEn relación al segundo tipo de trabajos revisados, los datos del grupo de Dustin et al.14 compararon a 2 grupos de pacientes: el 58% de las pacientes con mastectomía unilateral frente a un 42% de ellas con mastectomía bilateral, y estudiaron complicaciones mayores y menores. Entre las complicaciones mayores estudiaron: infarto agudo de miocardio, trombosis venosa profunda, pérdida del implante o expansor, pérdida del flap autólogo, necrosis de la piel o abscesos que requirieron cirugía; y las complicaciones menores contempladas fueron: hematomas, celulitis que requirió antibioterapia y seromas. Se registraron un 27% de complicaciones: el 31% en pacientes con mastectomía bilateral frente a un 23% en pacientes con mastectomía unilateral (p=0,11). No se produjeron infartos de miocardio ni trombosis venosa profunda en la muestra estudiada. El 80% de las complicaciones derivaron de la propia cirugía y en el 39% de ellas fueron necesarias reintervenciones quirúrgicas. Miller et al.15 también encontraron más complicaciones en las pacientes que se sometieron a mastectomías profilácticas, teniendo 2,7 veces más posibilidades de complicaciones mayores. Burke et al.2 mostraron un 20% de complicaciones en las mastectomías ahorradoras de piel y un 5% de necrosis de pezón en las conservadoras del complejo aréola-pezón, además de un impacto psicosocial en este tipo de procedimiento basado principalmente en el grado de satisfacción en las relaciones sexuales y la imagen corporal. A este respecto, Frost et al.16 reflejaron que la insatisfacción se deriva del proceso quirúrgico, distribuyéndose del siguiente modo: 31% problemas en la imagen corporal, 24% disminución de la feminidad y 23% con disminución del deseo sexual.
Influencia en la supervivencia y reducción de la mortalidad por cáncer de mamaEl tercer grupo de trabajos se muestran en la tabla 3. Kurian et al.8 realizaron un estudio de cohorte observacional comparativo de mujeres con cáncer de mama unilateral estadios0-iii. Estudiaron la supervivencia a 10años según la cirugía empleada (mastectomía bilateral, cirugía conservadora con radioterapia adyuvante o mastectomía simple unilateral) y obtuvieron los siguientes resultados: la mastectomía bilateral consiguió un 23% más supervivencia que la mastectomía simple, pero un 6% menos supervivencia que la cirugía conservadora combinada con radioterapia adyuvante. La cirugía conservadora de mama y radioterapia adyuvante mostró un 13% más supervivencia que la mastectomía bilateral, sin alcanzar la significación estadística, y resultó ser un 27% superior a la mastectomía unilateral con significación estadística (HR:1,27; IC95%: 1,23-1,31). La mastectomía simple unilateral fue la que consiguió una menor tasa de supervivencia a 10años frente a las 2 cirugías alternativas. Otros estudios, como el de Jatoi et al.17 analizaron la supervivencia a 5 años basados en la estadificación según el American Joint Committee on Cancer (AJCC). Los datos de la mastectomía profiláctica contralateral mostraron mejoras en la supervivencia global (HR:0,83; IC95%: 0,80-0,88), en la mortalidad por cáncer de mama (HR:0,84; IC95%: 0,79-0,89) y en la mortalidad debida a otras causas (HR:0,71; IC95%: 0,64-0,80). Kruper et al.12, en su diseño univariado no encontraron mayores tasas de supervivencia global ni en el tiempo libre de enfermedad en el grupo de mastectomías profilácticas realizadas, excluyendo las pacientes diagnosticadas de cáncer de mama contralateral. En su estudio multivariado (controlando el efecto edad, tiempo hasta el diagnóstico, raza/etnia, clasificación tumoral, grado tumoral, estatus ganglionar y expresión de receptores de estrógenos), los resultados que obtuvieron tampoco reflejaron mejoras en la supervivencia con este tipo de cirugía. Otro grupo, como es el de Burke et al.2, no encontró evidencia en la mejora de la supervivencia con la posibilidad de un retraso en el tratamiento adyuvante. Como excepción a lo anteriormente expuesto, contemplaron la posibilidad de cirugía reductora de riesgo en pacientes portadoras de la mutación BRCA1/2, porque la posibilidad de cáncer de mama contralateral se aproxima al 40% tras 10años de aparición del primer cáncer.
Mastectomía profiláctica y supervivencia
| Kurian et al. | Jatoi et al. | Kruper et al. |
|---|---|---|
| Estadificación 0-III | Estadificación I-III | Estadificación 0-III |
| Reclutamiento: 1998-2011 | Reclutamiento: 1998-2010 | |
| Tipo de tratamiento quirúrgico y supervivencia a 10 años | Mastectomía profiláctica contralateral en cáncer de mama unilateral y supervivencia a 5 años | Análisis univariado y multivariado (edad, tiempo hasta diagnóstico, raza/etnia, clasificación T, grado tumoral, estado ganglionar y receptores estrógenos)-supervivencia a 5 y 10 años excluyendo pacientes cáncer de mama contralateral |
| HR (IC 95%) | HR (IC 95%) | HR (IC 95%) |
| Mastectomía bilateralvs mastectomía simple: 1,23 (1,13-1,33)vs cirugía conservadora + radioterapia: 0,94 (0,86-1,02)Cirugía conservadora + radioterapiavs mastectomía bilateral: 1,13 (1,00-1,28)vs mastectomía simple: 1,27 (1,23-1,31)Mastectomía simplevs mastectomía bilateral: 0,93 (0,83-1,04)vs cirugía conservadora + radioterapia: 0,81 (0,78-0,84) | Mortalidad global: 14,3%; 0,83 (0,80-0,88)Mortalidad por cáncer de mama: 7,9%; 0,84 (0,79-0,89)Mortalidad no debida a cáncer de mama: 5,7%; 0,71 (0,64-0,80) | Mastectomía simple (n=25.924)Mastectomía contralateral (n=26.299)Análisis univariadoSupervivencia libre de enfermedad: 0,84 (0,77-0,91)Supervivencia global: 0,74 (0,70-0,80)Análisis multivariadoSupervivencia libre de enfermedad: 0,87 (0,80-0,94)Supervivencia global: 0,76 (0,71-0,81) |
Entre estos estudios cabe citar el de Deshmukh et al.13, donde observaron que la mastectomía profiláctica contralateral, en términos económicos, supuso un gasto mayor; y que el aumento de este tipo de cirugía parecía venir determinado por diversos factores: el centro en el que se realizó (público o privado), el acceso a la cirugía plástica y una preferencia por la mastectomía profiláctica contralateral por parte de la paciente/médico. La mayor parte de los costes derivados de esta cirugía se asociaron principalmente a los cuidados médicos. Otros estudios, como el de Barton et al.18 y el de Crosby et al.19, identificaron un aumento de costes debido a las complicaciones postquirúrgicas que oscilaron en el 27 y el 66%. En su análisis multivariado este tipo de procedimiento supuso un aumento de costes del 16,9% (IC95%: 9,9-24,3; p<0,0001) comparado con el grupo de pacientes en el que no se realizó la mastectomía profiláctica. Este subgrupo de pacientes con mastectomía profiláctica contralateral produjo un incremento en los costes de forma inmediata y tardía del 18,9 y del 12,8%, respectivamente. Para Zendejas et al.20, el mejor coste-beneficio de este tipo de práctica, en cuanto a una mejora en la supervivencia libre de enfermedad, lo encontraron en pacientes menores de 70años y portadoras de la mutación BRCA1 y BRCA2.
DiscusiónExiste un incremento generalizado del número de mastectomías profilácticas, y se han encontrado diferentes variables que han influido de manera notable en este tipo de procedimiento, como son: uso habitual de la RMN de mamas, edad joven, raza blanca, obesidad, alto nivel sociocultural, centro médico privado, legislación del país (diferencias entre Estados Unidos y Canadá)1,2, historia familiar para el cáncer de mama, histología lobulillar, acceso a la reconstrucción inmediata y una sobreestimación del riesgo de cáncer de mama contralateral por parte de la paciente6, a pesar que parece existir una disminución en la incidencia de cáncer de mama contralateral. En esta línea, el grupo de Kruper et al.12 cuantificó un riesgo de cáncer de mama contralateral bajo, en un 0,5-1%/año, con una disminución progresiva del mismo y un menor riesgo de muerte por cáncer de mama, a excepción de las pacientes portadoras de la mutación BRCA, donde el riesgo se incrementaría a un 4%/año21. Este número de cánceres de mama contralaterales aumentaría si aumentara el tiempo de cohorte, pero sin producir un impacto en la supervivencia, probablemente debido a los avances y mejoras del tratamiento adyuvante. Burke et al.2 ofrecieron el tratamiento endocrino como alternativa al quirúrgico en pacientes con cánceres de mama hormonodependientes. El equipo de Bedrosian et al.21 encontró una mejora en la supervivencia asociada a la mastectomía profiláctica tras 5años de seguimiento, en pacientes jóvenes, receptores de estrógenos negativos y estadios iniciales de la enfermedad, pero tomaron un riesgo alto para padecer cáncer de mama contralateral en este grupo de pacientes. Al igual que Portschy et al.22, que encontraron una mayor tasa de supervivencia con la mastectomía profiláctica contralateral en el mismo tipo de pacientes, donde la cirugía reductora de riesgo en términos de supervivencia sería del 0,09 y del 0,31% a los 5 y 10años de seguimiento, respectivamente, asumiendo una efectividad del 100% con la mastectomía profiláctica. Estos resultados no fueron aplicables a pacientes portadoras de BRCA, donde existe la mayor tasa acumulada de cáncer de mama contralateral. El análisis realizado fue únicamente de supervivencia libre de enfermedad y global sin evaluar otros ítems importantes como son las complicaciones quirúrgicas, un probable retraso en el tratamiento adyuvante y la calidad de vida. La importancia del tratamiento adyuvante viene determinada por el Early Breast Cancer Trialists’ Collaborative Group (EBCTCG), de tal forma que las pacientes tras la quimioterapia tendrían un beneficio absoluto a los 5-10años postratamiento del 5 y del 8% en términos de supervivencia. Otros grupos de estudio, como los de Bedrosian et al.21, Boughe et al.23 y Peralta et al.24, también asignaron a la mastectomía profiláctica un probable aumento en la supervivencia global sin tomar en cuenta el efecto de este tratamiento adyuvante y tomando como referencia una gran incidencia acumulada de cáncer de mama contralateral. Jatoi et al.17 también encontraron mejoras en la supervivencia en las pacientes que fueron sometidas a mastectomía profiláctica basándose principalmente en la estadificación al diagnóstico. Pero los propios autores reflejaron en su estudio que esta estadificación podría actuar como factor de confusión, debido a que se realizaron un menor número de mastectomías profilácticas en pacientes en estadioiii de la enfermedad. Los datos en su regresión multivariada no fueron depurados totalmente al no tener en cuenta el tipo de cirugía propuesta al inicio (cirugía conservadora versus mastectomía) y su afectación axilar, y realizándose un mayor número de mastectomías profilácticas en largas supervivientes. El tratamiento de las pacientes incluyó solo el primer año tras el diagnóstico y no se controlaron covariables como el estado socioeconómico, el estado de salud y el acceso a los cuidados médicos. Todos ellos pudieron actuar como factores contaminantes, y para evitar dichos sesgos propusieron la posibilidad de un estudio aleatorizado prospectivo con el fin de minimizar el efecto de factores de confusión que pudieron influir en la asociación de mastectomía profiláctica y supervivencia. Teniendo en cuenta esta importancia del tratamiento adyuvante, y que las complicaciones derivadas de la propia cirugía podrían producir un retraso en el mismo, Dustin et al.14 no encontraron diferencias estadísticamente significativas en la supervivencia en el caso de un probable retraso del tratamiento adyuvante derivadas de las complicaciones con este tipo de cirugía. Sin embargo, Cuzick et al.25 puntualizaron que existe una disminución de estos cánceres de mama contralaterales teniendo en cuenta las mejoras del tratamiento adyuvante que también pudiera influir en la supervivencia. Además, estos cánceres de mama contralaterales se diagnosticaron en etapas iniciales debido al control y a la vigilancia de la enfermedad26. Otro punto a tener en cuenta es que en ocasiones el riesgo de metástasis sistémicas pudiera ser superior al de cáncer de mama contralateral27. El estudio de Pesce et al.9 no encontró beneficio en la supervivencia global en modelos de ajuste de riesgo, pero debido a las limitaciones del estudio no se pudo analizar la supervivencia libre de enfermedad y muerte específica por cáncer de mama. Estos autores contemplaron el uso de la cirugía reductora de riesgo contralateral en pacientes de alto riesgo de cáncer de mama contralateral: mujeres jóvenes, receptores hormonales negativos y con agregación familiar importante para el cáncer de mama, incluso sin ser portadoras de BRCA, aunque hay estudios que especifican que hasta en pacientes de alto riesgo el beneficio en la supervivencia de la mastectomía contralateral solo se hace evidente a los 20años de seguimiento en mujeres BRCA positivas y estadios iniciales de la enfermedad28. Resumiendo lo anteriormente expuesto, Tuttle et al.29 hablaron de una sobreestimación de los rangos de mortalidad y un pequeño impacto en las curvas de supervivencia, además de que los modelos hipotéticos utilizados en diferentes estudios de supervivencia solo son aplicables a mujeres sin mutación BRCA. Estos autores recomendaron la posibilidad del consejo genético y/o test genético en mujeres de riesgo moderado-alto para cáncer de mama. La importancia de los test genéticos también fue contemplada por Burke et al.2, al concluir que la mastectomía profiláctica bilateral redujo la incidencia de cáncer de mama contralateral en mujeres de riesgo moderado-alto, con una disminución en la tasa de muerte por cáncer de mama en mujeres portadoras de BRCA. Y a nivel de costes y mastectomía profiláctica contralateral, dicha cirugía en pacientes que presentaran mutación BRCA resultaría coste-eficaz20. Para evitar esa sobreestimación de riesgo por parte de la paciente, a pesar de que la mayor parte de ellas están satisfechas con la cirugía, se debe proveer de información adecuada y realista del procedimiento, así como la práctica de estrategias de seguimiento, tratamiento adyuvante y cambios en el estilo de vida2.
Por último, la Cochrane30, en una revisión de 22 estudios, concluyó que la evidencia de la mastectomía profiláctica como cirugía reductora de riesgo contralateral en el cáncer de mama en términos de supervivencia es insuficiente.
En conclusión, la mastectomía profiláctica parece reducir el riesgo de aparición del cáncer de mama contralateral, pero se debe reconsiderar esta técnica quirúrgica puesto que es irreversible y no está exenta de complicaciones. Es precisa una información adecuada y real de la cirugía y de la enfermedad: riesgo de aparición de cáncer de mama contralateral, riesgos y beneficios de la mastectomía contralateral, opciones de tratamiento adyuvante y consejo genético, para una adecuada toma de decisiones y un mejor manejo de la enfermedad.
No existen estudios exhaustivos metodológicamente que evidencien que esta cirugía impacte en el supervivencia de las mujeres con cáncer de mama, exceptuando en las pacientes portadoras de la mutación BRCA1/2, donde este tipo de práctica quirúrgica resultaría coste-eficaz.
Son necesarias nuevas líneas de investigación en las que se incluyan una mejor calidad muestral, períodos de seguimiento más prolongados y diseños prospectivos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.