La mayoría de las personas diagnosticadas de esquizofrenia presentan déficit cognitivos. No obstante, la percepción subjetiva de esos déficit no siempre coincide con la evaluación neuropsicológica ni con la evaluación clínica de aquéllos.
MetodologíaEn este trabajo se evaluó el rendimiento cognitivo de 46 pacientes con esquizofrenia que acuden a un centro de rehabilitación psicosocial, mediante tres pruebas diferentes: una batería neuropsicológica, el test Barcelona (evaluación objetiva), una escala de síntomas cognitivos, el factor cognitivo de la PANSS (evaluación clínica) y una escala subjetiva de cognición, la SSTICS (autoevaluación del paciente). También se estudiaron las relaciones entre la percepción subjetiva de síntomas cognitivos y el insight de la enfermedad, evaluado mediante la SUMD.
ResultadosLa puntuación total de la SSTICS se correlacionó sólo con algunos de los subtests del Barcelona, pero no con el factor cognitivo de la PANSS. La evaluación clínica se corresponde con los tests neuropsicológicos en mayor medida que con la percepción subjetiva. No hay relaciones entre la percepción sujetiva de los déficit cognitivos y el insight.
ConclusionesDada la falta de correspondencia entre las diferentes medidas, se plantea si podrían estar evaluando ámbitos diferentes del deterioro cognitivo. Se valora la importancia de considerar todas las opciones de evaluación con vistas a elaborar programas de rehabilitación cognitiva. La percepción de déficit cognitivos parece ser independiente del insight.
Individuals diagnosed with schizophrenia have significant cognitive deficits. However, the subjective perception of these deficits do not always coincide with the neuropsychological test and clinical ratings.
MethodologyThis study evaluates the cognitive performance of 46 outpatients with schizophrenia, in a Psychosocial Rehabilitation Program, by three different measures: neuropsychological tests (objective assessment), cognitive factor of PANSS (clinical ratings), and subjective scale of cognition, SSTICS (patient self-report). Also studies the possible relationship between subjective assessment of cognitive symptoms and insight of the mental disorder (SUMD).
ResultsSSTICS total score correlated only with some neuropsychological subtest, but not with cognitive factor of PANSS. The clinical ratings is more consistent with neuropsychological test than the cognitive complaints. No relationship between SUMD and SSTICS.
ConclusionsBecause of the lack of correspondence among several measures, it is possible to think that have been evaluated different cognitive areas. So, it is important to consider all options of assessment in order to create cognitive rehabilitation programs. Cognitive complaints seems to be an independent variable of insight.
Las personas diagnosticadas de esquizofrenia muestran deterioro en su funcionamiento cognitivo, principalmente en áreas como la atención, la memoria, la velocidad de procesamiento y el funcionamiento ejecutivo1. Algunos estudios encuentran que este deterioro afecta al 98% de los pacientes2, lo que hace que se plantee incluso como criterio diagnóstico en esquizofrenia3,4. Asimismo, el deterioro cognitivo es uno de los principales predictores de funcionamiento psicosocial5–7, y parece tener una influencia importante en variables relevantes para el tratamiento, como el insight8 y las estrategias de afrontamiento9.
Actualmente se conocen numerosas pruebas y baterías neuropsicológicas estandarizadas que valoran de forma objetiva el funcionamiento en diferentes áreas cognitivas, así como escalas que permiten la valoración, basada en el criterio del clínico, del grado de deterioro observado en los pacientes. No obstante, las evaluaciones realizadas por uno u otro método no siempre coinciden. Si bien Bell et al10 encontraron correlaciones entre diversos tests cognitivos y el factor cognitivo de la Escala de los Síndromes Positivo y Negativo (PANSS)11, estudios posteriores como los de Harvey et al12 y Hofer et al13, ambos utilizando también la PANSS, concluyen, dadas las escasas correlaciones entre ambas medidas, que la valoración del clínico no se corresponde con la objetiva y, por lo tanto, no puede sustituir a las medidas obtenidas mediante test. Asimismo, Moritz et al14, evaluando atención y memoria mediante ambos métodos, encontraron alguna correlación principalmente en la valoración de la memoria; sin embargo, al clasificar posteriormente a los pacientes entre deteriorados y no deteriorados, encontraron grandes discrepancias, con un desacuerdo entre ambas medidas que alcanzaba la mitad de los casos.
Otro área de estudio que se está desarrollando recientemente se refiere a la evaluación de los déficit cognitivos con base en valoraciones subjetivas de los pacientes sobre sus propios déficit. Se considera un aspecto importante que tener en cuenta en la rehabilitación del paciente, ya que la percepción subjetiva de los síntomas cognitivos es una variable relacionada con la calidad de vida15 y predice deterioro sintomático16. Son varias las escalas utilizadas a tal efecto en los últimos años. No está claro, sin embargo, si estas medidas subjetivas se relacionan o no con las valoraciones de los clínicos y con los resultados de los tests neuropsicológicos y, por lo tanto, si aportan una visión ajustada de las disfunciones cognitivas reales de los pacientes.
Con el fin de valorar esta cuestión, diferentes investigaciones han analizado la relación de la percepción de los pacientes con las medidas objetivas y con la valoración de los clínicos. Medalia et al17 encontraron que la evaluación de los pacientes de sus propios déficit no era un indicador válido de sus alteraciones neuropsicológicas (evaluadas mediante test), y aunque las valoraciones de los clínicos eran más ajustadas, tampoco mostraron ser un buen indicador; la valoración clínica, sin embargo, se correlacionó, aunque moderadamente, con la valoración subjetiva del paciente. Moritz et al14 encontraron que la valoración subjetiva no coincide con los tests objetivos ni con la valoración clínica. La misma falta de relación entre la valoración de los pacientes y los resultados de tests objetivos constató Marková18, al igual que Chan et al19 centrándose en la evaluación de la memoria, Zanello et al20 valorando funcionamiento ejecutivo y Van der Bosch et al21 evaluando atención. En contra de estos datos, Prouteau et al22 hallaron algunas correlaciones, aunque moderadas, entre diversas medidas objetivas del funcionamiento cognitivo y la percepción subjetiva de los pacientes. Schultze-Lutter et al23 matizaron estos resultados, ya que sólo encontraron esta relación en los estadios prodrómicos de la enfermedad, donde hay menos afección cognitiva.
Por último, Lecardeur et al24 encontraron también correlaciones entre el deterioro cognitivo experimentado por los pacientes utilizando la SSTICS25, y en este caso la valoración del clínico (usando el factor cognitivo de la PANSS); resultados que, usando los mismos instrumentos, no coinciden con los encontrados por Bayard et al26.
Lee27, pese a encontrar bajas correlaciones entre los déficit cognitivos objetivos y los subjetivos, sí encontró que pruebas neuropsicológicas como la memoria visual, junto con variables como la ansiedad y la depresión, predicen la percepción del paciente sobre su funcionamiento cognitivo. Dada la disparidad de resultados, plantea no obstante que quizá los déficit cognitivos objetivos y los subjetivos sean en realidad dos constructos diferentes.
Los diferentes resultados obtenidos no permiten extraer conclusiones claras, aunque sí parece que falta correspondencia entre las diferentes medidas cognitivas14.
Para algunos autores, estos resultados son coherentes con el hecho de que las personas con esquizofrenia presentan problemas relacionados con la conciencia de enfermedad o insight14. Por otra parte, las medidas de percepción subjetiva del funcionamiento cognitivo, comparadas con otras valoraciones, ya se deriven de tests objetivos, evaluaciones clínicas o incluso las impresiones de los familiares o cuidadores18,28, podrían representar medidas de un insight específico de este tipo de déficit.
Aunque en la mayoría de los estudios sobre el insight se utiliza una perspectiva multidimensional29, que incluye aspectos como la conciencia de sufrir una enfermedad, de los síntomas, de la atribución de los síntomas al trastorno, de la necesidad de tratamiento, y de las consecuencias sociales de la enfermedad, cuando se trata de valorar la conciencia de los síntomas, habitualmente se valoran los síntomas psicóticos, pero en menos ocasiones el objetivo se centra en valorar la conciencia específica de los síntomas o las alteraciones cognitivas. Sin embargo, mantener conciencia de algunos aspectos de la enfermedad no tiene por qué equipararse a tener conciencia de otros, y no está claro si las personas con esquizofrenia tienen insight específico de sus déficit cognitivos17.
La relación entre la percepción subjetiva de déficit cognitivos y el insight acerca de otros aspectos de la enfermedad está por determinar. Lecardeur et al24 no encontraron relación entre percepción subjetiva valorada mediante la SSTICS y una medida general del insight (el ítem 12 de la PANSS), resultados que discrepan con los encontrados por Stip et al25 utilizando los mismos instrumentos. En un estudio similar, usando también la escala SSTICS, pero realizando una valoración multidimensional del insight mediante la escala SUMD26, se encontró relación solamente entre la puntuación total de la SSTICS y el factor medicación de la SUMD.
Los objetivos de este estudio son: a) valorar la correspondencia entre la evaluación objetiva del rendimiento cognitivo y la valoración por parte del clínico; b) evaluar las discrepancias existentes entre la percepción subjetiva del déficit y el rendimiento cognitivo valorado con medidas tanto clínicas como objetivas; c) determinar el valor predictivo que las pruebas objetivas y las valoraciones clínicas puedan tener sobre las subjetivas, y d) estudiar la relación entre percepción subjetiva e insight. Por último, se revisa el papel de las variables sociodemográficas en la percepción subjetiva de déficit cognitivos.
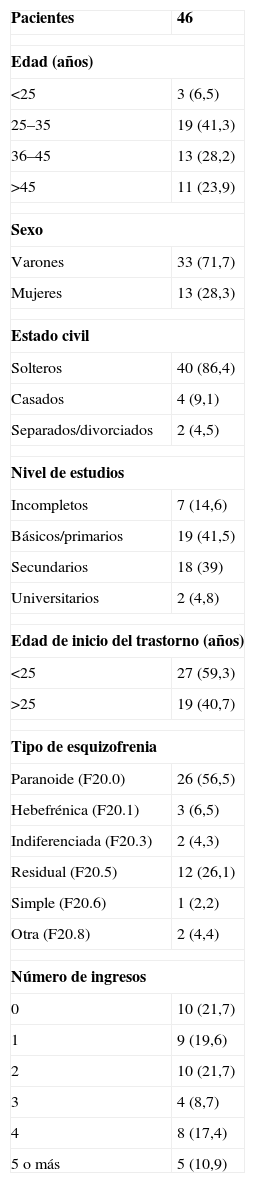
Material y métodoLa muestra está compuesta por 46 pacientes diagnosticados de esquizofrenia según criterios CIE-10 por su psiquiatra de referencia de la red pública de salud mental, que acuden a un centro de rehabilitación psicosocial perteneciente al Centro Hospitalario Padre Menni de Santander. En el momento del estudio, todos los pacientes tomaban medicación antipsicótica. Las características de la muestra se especifican en la tabla 1.
Características sociodemográficas de la muestra
| Pacientes | 46 |
| Edad (años) | |
| <25 | 3 (6,5) |
| 25–35 | 19 (41,3) |
| 36–45 | 13 (28,2) |
| >45 | 11 (23,9) |
| Sexo | |
| Varones | 33 (71,7) |
| Mujeres | 13 (28,3) |
| Estado civil | |
| Solteros | 40 (86,4) |
| Casados | 4 (9,1) |
| Separados/divorciados | 2 (4,5) |
| Nivel de estudios | |
| Incompletos | 7 (14,6) |
| Básicos/primarios | 19 (41,5) |
| Secundarios | 18 (39) |
| Universitarios | 2 (4,8) |
| Edad de inicio del trastorno (años) | |
| <25 | 27 (59,3) |
| >25 | 19 (40,7) |
| Tipo de esquizofrenia | |
| Paranoide (F20.0) | 26 (56,5) |
| Hebefrénica (F20.1) | 3 (6,5) |
| Indiferenciada (F20.3) | 2 (4,3) |
| Residual (F20.5) | 12 (26,1) |
| Simple (F20.6) | 1 (2,2) |
| Otra (F20.8) | 2 (4,4) |
| Número de ingresos | |
| 0 | 10 (21,7) |
| 1 | 9 (19,6) |
| 2 | 10 (21,7) |
| 3 | 4 (8,7) |
| 4 | 8 (17,4) |
| 5 o más | 5 (10,9) |
Duración media de la enfermedad, 12,83±8,29 años.Los datos expresan n (%).
La valoración subjetiva de lo síntomas psicóticos se realizó mediante la Escala Subjetiva para Investigar Cognición en Esquizofrenia (SSTICS)25, en su traducción y adaptación al castellano30; consta de 21 ítem sobre quejas cognitivas planteadas en el contexto de eventos diarios. Los diferentes ítems de la SSTICS se dividen en cinco factores que hacen referencia a dificultades relacionadas con la función ejecutiva, la memoria, la conciencia de esfuerzo, la vida diaria, la distracción y la vigilancia. Asimismo, se obtiene una puntuación total de la escala.
Para la evaluación clínica de los déficit cognitivos se utilizó la Escala de los Síndromes Positivo y Negativo (PANSS), en adaptación al castellano31. Es uno de los instrumentos más utilizados para valorar los síntomas en pacientes con esquizofrenia. Se trata de una escala heteroaplicada que se cumplimenta a partir de una entrevista semiestructurada. En su versión original, la PANSS está compuesta por 30 ítems agrupados en tres factores. Estudios posteriores proponen un modelo de cinco o más factores. En este estudio utilizamos el modelo propuesto por Gil et al32 de seis factores (desorganización, excitación, ansiedad/depresión, cognitivo, positivo y negativo) donde el factor cognitivo estaría integrado por los ítems: dificultades en el pensamiento abstracto (N5), desorientación (G10) y atención deficiente (G11).
La valoración neuropsicológica de los déficit se realizó usando el Programa Integrado de Exploración Neuropsicológica Test Barcelona, de Peña-Casanova33. Se eligieron los siguientes subtests, por ser los más relacionados con el deterioro cognitivo en esquizofrenia: clave de números, dígitos directos, dígitos inversos, memoria verbal (inmediata), memoria visual (inmediata), evocación categórica, abstracción verbal (comprensión) y cubos; como medidas de atención, memoria operativa, memoria visual y verbal, función ejecutiva y razonamiento verbal y no verbal, respectivamente.
La capacidad de insight se valoró mediante la escala SUMD de evaluación de la conciencia de enfermedad mental34, en su adaptación española35. Se trata de una escala estandarizada basada en una entrevista semiestructurada que permite la valoración de la conciencia del trastorno mental con respecto a cinco dimensiones diferentes: conciencia de tener una enfermedad mental, de los efectos de la medicación, de las consecuencias de la enfermedad y de los síntomas y la atribución de esos síntomas a la enfermedad mental.
Análisis estadísticosPara valorar la relación entre las puntuaciones del test Barcelona y el factor cognitivo de la PANSS, así como la relación de cada una de ellas con la percepción subjetiva de los déficit (SSTICS), se usó la correlación de Pearson y para estudiar el valor predictivo que ambas pudieran tener sobre los resultados de la SSTICS, la regresión lineal.
Para el estudio de la relación entre la percepción subjetiva y el insight, se utilizó la prueba de la t de Student, categorizando las puntuaciones de la SUMD (1-2, conciencia de trastorno; 3-5, sin conciencia) y utilizando como variable continua la puntuación total y la de los diferentes factores de la SSTICS.
Para estudiar las relación de la percepción subjetiva con variables sociodemográficas, se utilizó nuevamente la correlación de Pearson.
Los análisis estadísticos se realizaron con el programa estadístico SPSS versión 13.0 para Windows36.
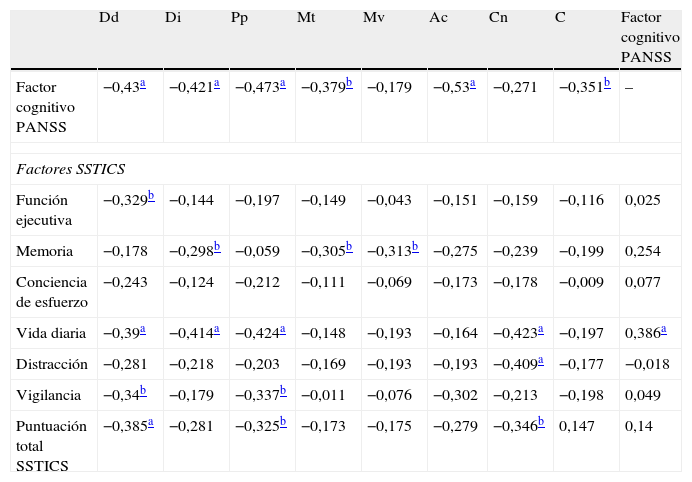
ResultadosEl factor cognitivo de la PANSS (valoración del clínico) se correlaciona con la mayoría de los subtests del Barcelona (evaluación objetiva), salvo memoria visual y clave de números. En cuanto a la SSTICS, tanto el factor vida diaria como la puntuación total se correlacionan con los subtests atención y función ejecutiva del Barcelona, y sólo el factor vida diaria, no la puntuación total, se correlaciona con el factor cognitivo de la PANSS. Los resultados se exponen en la tabla 2.
Correlaciones de Pearson entre el factor cognitivo de la PANSS, las puntuaciones del test Barcelona y la puntuación total de la SSTICS
| Dd | Di | Pp | Mt | Mv | Ac | Cn | C | Factor cognitivo PANSS | |
| Factor cognitivo PANSS | −0,43a | −0,421a | −0,473a | −0,379b | −0,179 | −0,53a | −0,271 | −0,351b | – |
| Factores SSTICS | |||||||||
| Función ejecutiva | −0,329b | −0,144 | −0,197 | −0,149 | −0,043 | −0,151 | −0,159 | −0,116 | 0,025 |
| Memoria | −0,178 | −0,298b | −0,059 | −0,305b | −0,313b | −0,275 | −0,239 | −0,199 | 0,254 |
| Conciencia de esfuerzo | −0,243 | −0,124 | −0,212 | −0,111 | −0,069 | −0,173 | −0,178 | −0,009 | 0,077 |
| Vida diaria | −0,39a | −0,414a | −0,424a | −0,148 | −0,193 | −0,164 | −0,423a | −0,197 | 0,386a |
| Distracción | −0,281 | −0,218 | −0,203 | −0,169 | −0,193 | −0,193 | −0,409a | −0,177 | −0,018 |
| Vigilancia | −0,34b | −0,179 | −0,337b | −0,011 | −0,076 | −0,302 | −0,213 | −0,198 | 0,049 |
| Puntuación total SSTICS | −0,385a | −0,281 | −0,325b | −0,173 | −0,175 | −0,279 | −0,346b | 0,147 | 0,14 |
Ac: Abstracción-comprensión; C: Cubos; Cn: Clave de números; Dd: Dígitos directos; Di: Dígitos inversos; Mt: Memoria de textos; Mv: Memoria visual; Pp: Palabras por «p».
La regresión lineal, usando las puntuaciones de la SSTICS como variable dependiente, mostró por un lado una relación significativa entre el conjunto de subtests del Barcelona y el factor vida diaria de la SSTICS (r=0,612; F=2,769; p<0,05), que explica un 37,4% de la varianza. Al igual que el factor cognitivo de la PANSS, que también mostró una relación significativa con el factor vida diaria de la SSTICS (r=0,374; F=6,995; p<0,05), con un 14% de la varianza.
En cuanto a la relación entre insight y la percepción subjetiva de deterioro cognitivo, no se encontraron relaciones significativas entre la SUMD y los resultados de la SSTICS, salvo la conciencia general de tener una enfermedad, que se relacionó con el factor vida diaria de la SSTICS (t=−1,628; F=7,354; p<0,05).
Por último, los resultados entre percepción subjetiva de déficit cognitivos y factores sociodemográficos fueron los que siguen: la edad de inicio de la enfermedad se correlacionó con dos factores de la SSTICS: vigilancia (r=−0,402; p<0,05) y distracción (r=−0,314; p<0,05), y los años de evolución se correlacionaron con vigilancia (r=0,425; p<0,01).
DiscusiónLos resultados muestran correlaciones significativas, aunque moderadas, entre la evaluación objetiva y la clínica, en pruebas de atención, memoria verbal, funcionamiento ejecutivo y razonamiento verbal y no verbal. Resultados similares encontraron Bell et al10 con atención y función ejecutiva y Moritz et al14 en memoria, aunque en ambos casos se utilizaron pruebas de evaluación diferentes a las de este estudio, por lo que se hace difícil la comparación de resultados, que requerirían más confirmación. Sin embargo, los datos obtenidos indicarían que el instrumento de valoración del clínico utilizado, el factor cognitivo de la PANSS, puede ser un instrumento válido para valorar los déficit cognitivos en esquizofrenia, aun siendo recomendable realizar una evaluación más amplia basada en tests neuropsicológicos, ya que son las pruebas objetivas las que más relación y valor predictivo muestran con la percepción subjetiva de los pacientes, quizá porque aporten la evaluación de un mayor número de áreas cognitivas.
Los resultados también indican que al menos en alguna medida los pacientes son conscientes de muchos de sus problemas cognitivos, aun cuando no tengan conciencia de otros aspectos de la enfermedad. Esto apoya la utilidad de una valoración dimensional del insight, dado que los mecanismos que operan en la percepción de unos y otros problemas pueden no ser los mismos; de hecho, quizá sea más fácil asumir, por ejemplo, dificultades de memoria, más fáciles de manejar con estrategias compensatorias, que aceptar otros aspectos de la enfermedad como delirios o alucinaciones.
El hecho de que, sobre los demás factores de la SSTICS, sea el de vida diaria el que más relaciones mantiene con las demás medidas cognitivas nos indica que quizá los ítems que forman parte de este factor son los de mayor validez ecológica y, por lo tanto, más fáciles de detectar por los pacientes y los que más se corresponden con las medidas de los tests. En este sentido, Keefe et al37 abogan por que los instrumentos utilizados para valorar los déficit subjetivos se centren en problemas específicos y facilitar respuestas precisas de las dificultades reales con las que el paciente tropieza en su experiencia diaria. No obstante, se requeriría cierta capacidad de conciencia de tener un trastorno para evidenciar esas dificultades cotidianas, como muestra el hecho de que este factor se correlacione con el ítem más general de la SUMD.
En todo caso, parece importante considerar todas las opciones (medidas objetivas, criterio clínico y quejas de los pacientes) con vistas a elaborar los programas de rehabilitación cognitiva. El esfuerzo por valorar cómo los déficit cognitivos detectados influyen en las actividades habituales del paciente y por ajustar los programas de rehabilitación a sus quejas y experiencia diaria podría ser fundamental para la adherencia a dichos programas y para una mejora real del bienestar del paciente.
Por lo que respecta a los factores sociodemográficos, parece que se perciben mayores déficit cuanto más temprano haya sido el inicio de la enfermedad y más sean los años de evolución de la enfermedad, resultados que ya han aparecido en otros estudios26.
Es importante señalar que este trabajo no soluciona el problema de la falta de correspondencia entre las diferentes medidas, que sigue siendo un aspecto sin resolver en este tipo de estudios. Esto hace que, como mostraron Zanello et al20, problemas de atención y funcionamiento ejecutivo el paciente los sufra como dificultades de memoria, y nos habla de la falta de correspondencia entre los constructos teóricos que subyacen a las diferentes medidas y de que, con determinadas pruebas, lo que estamos valorando no es una función específica, sino una superposición de diferentes dominios cognitivos, lo que hace difícil la interpretación. Por otro lado, hay muchas diferencias individuales en cuanto a las demandas del entorno que pueden hacer variar la percepción que se tiene de los problemas cognitivos. En este sentido, Lecardeur et al24 planteaban que quizá las quejas cognitivas no se asocien tanto a los déficit cognitivos del paciente como a su percepción de sus dificultades funcionales o su falta de estrategias de afrontamiento de esas dificultades. Sería interesante, por lo tanto, analizar también la relación entre estas quejas subjetivas y aspectos emocionales y de afrontamiento del paciente en futuros estudios.
Asimismo, dado que se trata de pacientes que acuden a un centro de rehabilitación psicosocial, los resultados obtenidos no son generalizables al conjunto de pacientes con esquizofrenia. Todo ello hace que se deba tomar con precaución los resultados obtenidos y estudiarlos más a fondo.
Por otro lado, sería importante, en futuras investigaciones y con independencia de los instrumentos de evaluación cognitiva utilizados, abordar el estudio de otras variables, aparte de las sociodemográficas, que pudieran estar implicadas en la percepción subjetiva de su deterioro, como pudieran ser el tratamiento farmacológico, los síntomas y variables del entorno, entre otras ya mencionadas, así como seguir incidiendo, por su relevancia clínica, en las posibles relaciones entre la percepción subjetiva de síntomas cognitivos y la percepción de otro tipo de síntomas que acompañan a la enfermedad.