Actualmente existe evidencia suficiente que avala la importancia de las intervenciones en fases tempranas de la psicosis. El retraso en la detección y el tratamiento del primer episodio psicótico se asocia con una recuperación menor y más lenta, así como con un riesgo mayor de recaídas. A pesar de ello, todavía no se han implementado de forma regular programas de intervención temprana en los servicios de salud mental en España. En este artículo de opinión se revisarán los principales argumentos que nos permitan defender la necesidad de la implementación de estos programas y las estrategias a seguir para cumplir con este objetivo. Existen actualmente programas de intervención temprana para la psicosis bien establecidos en otros países que incluyen intervenciones farmacológicas y psicosociales, junto con actividades de sensibilización al público, de colaboración entre familias y profesionales y de difusión de información. Los datos publicados acerca de la experiencia de estos programas ya instaurados indican que esta atención es eficiente no solo en términos de salud, sino también desde el punto de vista económico. Se resumen en este artículo las principales acciones y estrategias para la implementación de servicios de atención temprana en nuestro país.
There is now sufficient evidence to support the importance of interventions in the early stages of psychosis. The delay in the detection and treatment of the first-episode psychosis is related to a lower and slower recovery, as well as a higher risk of relapse. Despite this fact, early intervention units or teams are still not regularly implemented in mental health service settings in Spain. In this opinion article, a review is presented of the main arguments for defending the need to implement these programs and strategies in order to achieve this aim. There are a number of programs for early intervention for psychosis currently working in other countries, with a therapeutic program that includes pharmacological and psychosocial interventions, together with public awareness, information dissemination, and family-professional collaboration activities. Published literature on the experience of these programs indicates that early intervention is not only effective in terms of the improvement of health status, but is also economically efficient. The main steps and recommendations needed to implement such early intervention programs in our country are described.
La prevalencia-vida de trastornos psicóticos en la población general es del 3%, con un comienzo habitual al final de la adolescencia o adultez temprana, lo que implica importantes costes personales, sociales y asistenciales1. Las psicosis en sentido amplio vienen definidas por un cuadro de ruptura con la realidad, repercusión en el funcionamiento de la persona y presencia de síntomas psicóticos que principalmente incluyen delirios y alucinaciones, y de forma más variada otros como las alteraciones formales del pensamiento, las alteraciones de la afectividad y la presencia de signos motores2. El concepto de psicosis engloba múltiples combinaciones sintomatológicas, lo que conlleva clasificar los pacientes en varios diagnósticos, tal y como se recoge en la última Clasificación Internacional de Trastornos Mentales y del Comportamiento, elaborada por la OMS3, distinguiendo entre esquizofrenia, trastorno esquizoafectivo, trastorno por ideas delirantes persistentes y trastorno bipolar, entre otros.
En las últimas dos décadas ha crecido el interés por el estudio de las fases tempranas de los trastornos psicóticos y otros trastornos psiquiátricos, ya que la evidencia científica ha puesto de manifiesto que un diagnóstico y una intervención tempranos podrían mejorar notablemente los resultados terapéuticos4-6 y mejorar la eficiencia de los tratamientos instaurados7.
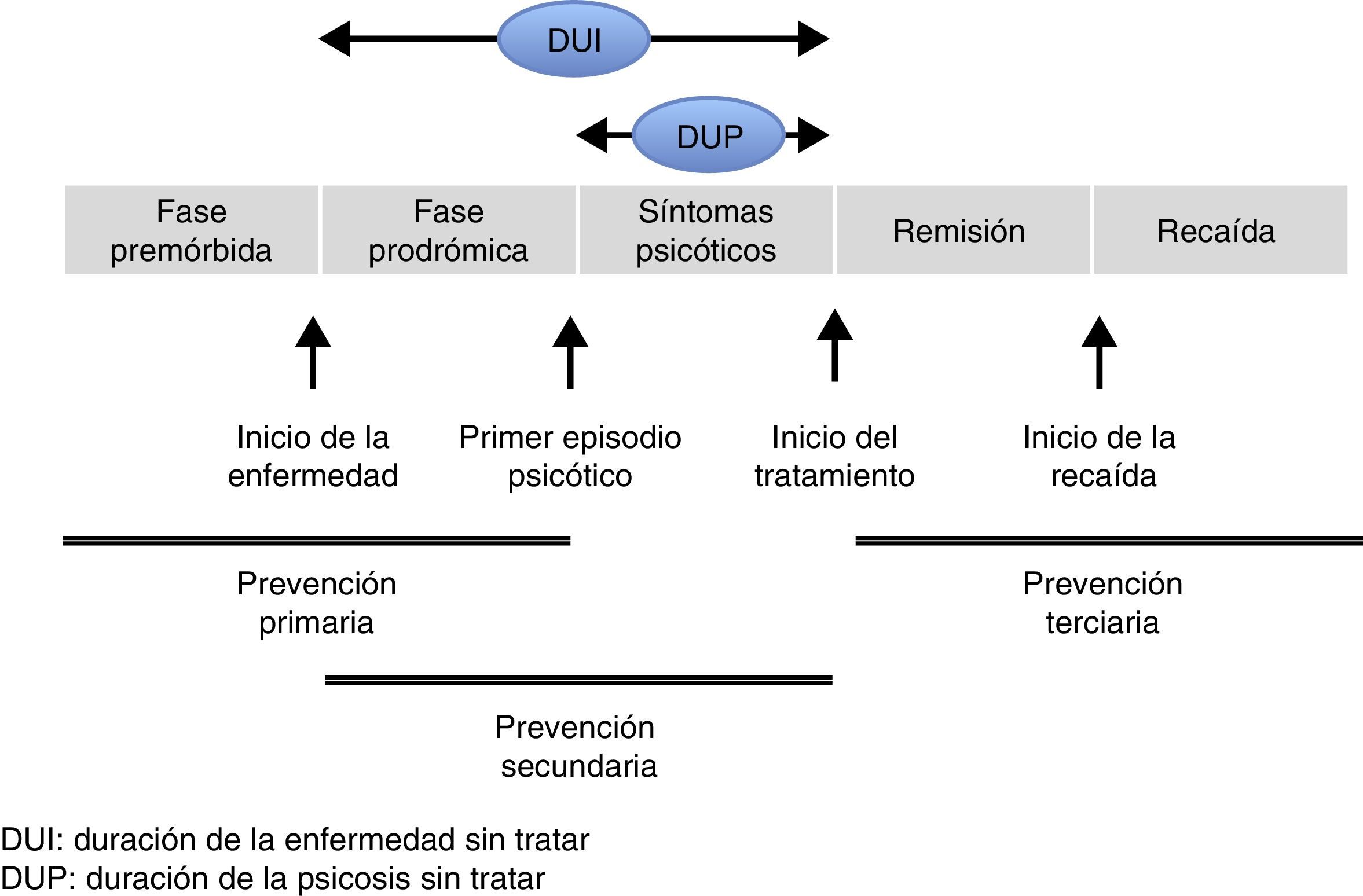
Aunque la aparición de un primer episodio psicótico (PEP) puede darse de forma brusca, la mayor parte de personas presentan una fase prodrómica que se manifiesta por un desarrollo lento y gradual de diversos signos y síntomas. La fase premórbida representa un período anterior al comienzo de los síntomas prodrómicos (fig. 1). La fase prodrómica en los trastornos psicóticos marca el inicio de la sintomatología y precede a un PEP, es decir, a la aparición por primera vez de sintomatología psicótica franca8. Se considera la fase prodrómica una forma atenuada de la psicosis que conforma un factor de riesgo para su desarrollo, especialmente si se combina con otros factores de riesgo como por ejemplo antecedentes familiares de psicosis. En esta fase se suelen presentar, además de los síntomas psicóticos atenuados, síntomas inespecíficos afectivos y cambios conductuales. Es necesario tener en cuenta que la presencia de síntomas prodrómicos no siempre se sucede de la transición a un PEP. Después del PEP, se considera que los primeros 2 a 5años son cruciales para el devenir posterior de los trastornos psicóticos9-11. La existencia de este periodo crítico, que condiciona el pronóstico a largo plazo, respalda la intervención optimizada en los primeros estadios tras el PEP. Las intervenciones en estos estadios iniciales deben centrarse no solo en los síntomas, sino también en los aspectos psicológicos y psicosociales12.
Varios estudios centrados en las fases iniciales de la psicosis han demostrado la importancia de la duración de la enfermedad no tratada (Duration of Untreated Illness [DUI]) y la duración de la psicosis no tratada (Duration of Untreated Psychosis [DUP]). La DUP hace referencia al periodo de tiempo transcurrido entre los primeros síntomas psicóticos evidentes y el inicio del tratamiento, mientras que la DUI hace referencia al tiempo que media entre el inicio de los síntomas prodrómicos hasta el inicio del tratamiento de los síntomas psicóticos. Estos intervalos de tiempo son decisivos en el pronóstico y en la evolución de la enfermedad. Por esta razón se han propuesto estrategias para reducir la DUP y fomentar el inicio temprano de los programas de intervención precoz, así como la detección de los síntomas prodrómicos y la valoración de factores de riesgo13-20.
En psiquiatría, así como en otras áreas de salud, se distinguen tres niveles de prevención clásicos21. La denominada prevención primaria se centra en la reducción de la incidencia de la enfermedad. Este tipo de prevención se puede entender como universal, selectiva e indicada22. La prevención universal se refiere a la disminución de la incidencia de las enfermedades independientemente de los factores de riesgo. La prevención selectiva tiene el objetivo de focalizar la prevención sobre poblaciones cuyo riesgo de desarrollar un trastorno mental es considerablemente superior a la media debido a la concurrencia de factores biológicos, sociales o de interacción entre ambos. La prevención indicada se dirige a las personas que manifiestan signos o síntomas incipientes de una enfermedad mental, pero que todavía no cumplen con los criterios diagnósticos para el trastorno. En el caso de los trastornos psicóticos, la prevención primaria incluye aquellas intervenciones que se realizan antes de la aparición del PEP, o bien disminuyendo los factores de riesgo o centradas en la intervención de personas de alto riesgo (estas intervenciones no serían coste-eficientes en la población general por la relativa baja prevalencia de los trastornos psicóticos)23-25. El no disponer hasta el momento de marcadores claros y específicos que puedan servir como indicadores seguros de la presencia incipiente de un trastorno psicótico dificulta aún más la prevención primaria. Por otro lado, la prevención secundaria está orientada a la detección temprana de la enfermedad para evitar su progresión o para disminuir su gravedad. Como se ha comentado anteriormente, existe un periodo ventana que marca en muchos casos el pronóstico de la psicosis que es inmediatamente posterior a la presentación de un PEP. Los primeros años de la enfermedad suponen una ocasión extraordinaria para intentar impedir o limitar el potencial deterioro de las psicosis, a través de los programas de intervención temprana en psicosis (ITP), y aumentar las posibilidades de una mayor recuperación. Finalmente, la prevención terciaria tiene como objetivo reducir la discapacidad y prevenir las recaídas, centrándose en la rehabilitación social y la resocialización. La mayor parte del énfasis en psiquiatría ha estado tradicionalmente centrada en la prevención terciaria.
Resumiendo los puntos anteriores, la prevención primaria se realizaría a través de la disminución de factores de riesgo e identificación de personas en la población general con factores de riesgo para el desarrollo de psicosis (p.ej., antecedentes familiares, factores perinatales, consumo de sustancias, etc.), mientras que la intervención temprana después de un PEP sería una forma de prevención secundaria. A pesar de que la identificación de síntomas atenuados podría verse como una medida de prevención primaria, debemos tener presente que los síntomas de esta fase prodrómica se solapan fácilmente con otros trastornos, como por ejemplo la depresión, y en caso de no progresar a un PEP, la mayor parte de las personas tienen ya algún diagnóstico psiquiátrico. Por este motivo la detección temprana de estos cuadros para evitar su evolución a un PEP se debería considerar en la mayor parte de los casos como prevención secundaria26. La ITP es un modelo de atención que se dirige a promover la recuperación de la psicosis a través de la detección temprana y los tratamientos más efectivos desde el inicio de la sintomatología psicótica. Implica la participación de equipos de salud mental multidisciplinarios que valoran y tratan a las personas con un PEP, y durante los años siguientes, hasta que la persona presente una recuperación estable. Los servicios de intervención temprana también tienen en cuenta los síntomas negativos de la psicosis, como la apatía emocional, la falta de motivación, el empobrecimiento del lenguaje, el retraimiento social y la auto-negligencia, y deben asegurar su accesibilidad a todas las personas con estos síntomas. Siguiendo las recomendaciones de la guía del National Institute for Health and Care Excellence (NICE), el tratamiento temprano dirigido a estos pacientes debe incluir todo tipo de intervenciones y evaluaciones que se resumen en un total de siete estándares de calidad: terapia psicológica, intervenciones familiares, educación y programas de apoyo al empleo, evaluaciones de salud física, apoyo al bienestar y a la educación27. Además, según señala el NICE, la derivación de las personas con un PEP a los servicios de atención temprana se debe realizar inmediatamente, de tal manera que puedan comenzar el tratamiento en un periodo que no sea superior a las 2semanas27.
En resumen, los principales objetivos de la ITP son la detección temprana de la enfermedad y la utilización de tratamientos específicos del PEP28-30. Con ello se pretende conseguir una recuperación sintomática y funcional máxima. La recuperación funcional tiene en cuenta un adecuado funcionamiento psicosocial, funcionamiento cognitivo y calidad de vida, aunque también se ha propuesto como recuperación funcional estar libre de sintomatología psicótica, realizar actividades productivas de la vida cotidiana, vivir de manera independiente y tener relaciones sociales31. Con la ITP también se pretende disminuir la incidencia de recaídas y hospitalizaciones posteriores, la prevención del suicidio, evitar la estigmatización y abordar las necesidades sociales, de educación y de empleo.
Existen programas de ITP ya implementados en otros países que demuestran la eficacia y la eficiencia de la atención temprana, suponiendo un ahorro de costes económicos a largo plazo27,32-36. De hecho, la detección y la intervención precoces son estrategias muy desarrolladas en el ámbito de la medicina que han conllevado importantes avances en la reducción de la morbimortalidad de las enfermedades. En este artículo de opinión se detallan los argumentos a favor de este tipo de intervención y se defiende la instauración de estos dispositivos asistenciales en nuestro país. Asimismo, se proponen una serie de estrategias y planes de acción para llevar a cabo la implementación de estos programas de ITP en España, de la misma forma que están funcionando en otros países de Europa, América y Australia.
Necesidad de crear programas de intervención temprana en psicosis en EspañaLa realización de estudios longitudinales en pacientes con un primer episodio posibilita estudiar los factores asociados al pronóstico, la monitorización de la respuesta a una intervención terapéutica y la evolución de los mismos37. Los diversos estudios realizados demuestran que aunque el pronóstico se ve mediado por factores premórbidos38, la identificación temprana y el adecuado tratamiento del PEP producen un mejor pronóstico a largo plazo. Una mayor duración de la DUP se traduce, por ejemplo, en una peor respuesta al tratamiento en diversas áreas de sintomatología clínica13,14,39. Otras consecuencias del retraso en el tratamiento de aquellos pacientes con estados iniciales de trastornos psicóticos incluyen una recuperación más lenta, un peor pronóstico, deterioro funcional y cognitivo en los procesos de atención y memoria, peor funcionamiento general, interferencia en el desarrollo psicológico y social, interrupción de los estudios o actividad laboral, abuso de sustancias, pérdida de la autoestima y de la confianza15-20,40. Además, se ha demostrado una relación entre la DUI y la DUP y cambios morfológicos en imágenes de resonancia magnética, concretamente una correlación inversa entre la duración de estos periodos y la densidad de la materia gris41-44. De la misma forma que el retraso en el tratamiento influye negativamente en la evolución de los pacientes con psicosis, también se han podido demostrar las ventajas de un tratamiento antipsicótico adecuado45 y temprano en el pronóstico de la enfermedad46. Además, otros estudios longitudinales han podido determinar el establecimiento de predictores de recuperación en seguimientos de hasta 10años, demostrando que la identificación temprana de la psicosis en adultos jóvenes y el inicio temprano del tratamiento, orientado especialmente a los síntomas negativos, confiere beneficios a largo plazo sobre estos pacientes47.
No solamente se han estudiado los factores asociados a la duración de la DUP y la DUI, sino que también se ha tenido en cuenta el denominado retraso en un tratamiento psicosocial intensivo (DIPT), definido como el primer contacto con el psiquiatra en relación al primer episodio y el momento de admisión del paciente a la consulta especializada. Mayores DUP y DIPT se han asociado a peores resultados en sintomatología negativa48. Una mayor DUP se asoció a mayor número de recaídas, mientras que un mayor DIPT estuvo vinculado a mayores estancias en el hospital48.
Por último, pero no menos importante, disponemos de estudios que demuestran que la ITP es coste-efectiva en comparación con el tratamiento estándar, suponiendo un ahorro de costes asociados a la enfermedad tanto a corto como a largo plazo34-36,49,50. Por ejemplo, McCrone et al.36 estimaron un ahorro de £4.814 por paciente en niños y adolescentes que fueron tratados durante 6meses por los servicios de atención temprana, en comparación con el tratamiento estándar. El ahorro de costes fue debido principalmente a una menor duración de estancias en el hospital. En otro estudio a largo plazo se calculó un ahorro de £2.087 por persona a lo largo de 3años, con mejores tasas de empleo en los pacientes que recibieron ITP. Además, la disminución de los suicidios en este grupo de pacientes supuso un ahorro anual de £95735. Así, la ITP supone un ahorro para el sistema de salud al menos a medio y a largo plazo. Aunque la mayor parte de estudios provienen de los servicios de atención temprana ofrecidos en Inglaterra, otros programas de atención temprana implementados en Australia también han demostrado ser altamente rentables51.
No solamente el tratamiento debe ofrecerse de forma temprana, sino que este debe ser de carácter integrador, como señala la revisión sistemática de evaluación de tecnologías sanitarias realizada por OSTEBA en colaboración con el Ministerio de Sanidad52. Según los resultados del programa OPUS, implementado en Dinamarca, una intervención multidisciplinar integradora (tratamiento asertivo, psicoeducación y habilidades sociales) a lo largo de los 2 primeros años después de un PEP facilita una mayor recuperación tanto sintomática como funcional, así como una carga familiar menor53. Además, tras 5años de tratamiento integral los pacientes presentaron mayor autonomía y un menor número de hospitalizaciones54.
Además de los estudios existentes que apoyan una intervención temprana, debemos tener en cuenta que la salud física de estos pacientes está comprometida desde las primeras fases de la enfermedad. Las intervenciones centradas en la salud física que prevengan el tabaquismo, el sedentarismo y la obesidad e introduzcan hábitos saludables de vida pueden incidir favorablemente sobre los parámetros de salud global, minimizar los efectos adversos del tratamiento y contribuir a prevenir posteriores comorbilidades comunes en pacientes con trastornos psicóticos55. Una elevada proporción de la población con patología mental grave sufre comorbilidad con problemas de salud física56, y las comorbilidades entre diversas patologías mentales son muy frecuentes en los pacientes crónicos de salud mental (alrededor de un 50%).
En base a lo anteriormente expuesto, podemos deducir que la relación existente entre la duración de la psicosis no tratada y las consecuencias clínicas, sociales y económicas que pueden observarse lleva a la necesidad de implementar intervenciones tempranas inmediatamente después del inicio de un cuadro de psicosis, que podrían llevarse a cabo desde programas de ITP.
Existen en la actualidad guías internacionales y consensos acerca de la intervención temprana en esquizofrenia y otros trastornos psicóticos. De acuerdo con la International Early Psychosis Association (IEPA) y a la Organización Mundial de la Salud (OMS) en su conferencia Ministerial (Helsinki, 2005), se recomienda la conveniencia de un abordaje precoz y preventivo dirigido a las poblaciones en alto riesgo (EMAR) de psicosis o que han tenido el PEP.
Obstáculos y situación de la intervención temprana en psicosis en EspañaA pesar de los beneficios anteriores, en España todavía no son frecuentes medidas de atención temprana que ya funcionan en otros países. Nuestros servicios están sobre todo centrados (y dedican más tiempo) a la asistencia de la enfermedad cronificada y trastornos mentales de larga evolución. La actividad preventiva es baja y los profesionales que más están en contacto con la población de riesgo de esquizofrenia y otras psicosis carecen de las herramientas o de un mayor apoyo para posibilitar la detección precoz. Antes de que se produzca el PEP es frecuente que hayan existido señales del mismo en el contexto de atención primaria (AP), de educación y/o de los servicios sociales, pero que seguramente no fueron adecuadamente evaluadas y/o atendidas. En este sentido, no existe, salvo alguna excepción57, una coordinación suficiente y un enlace entre los especialistas de salud mental con los profesionales de AP, servicios sociales y de educación a modo de estrategia asistencial establecida e implementada de manera generalizada. En algunas comunidades autónomas existen programas incipientes de detección precoz, con una desigual implementación. Aun así, incluso las comunidades con un mayor desarrollo y mejores ratios en salud mental carecen de muchos de los elementos que deben incluirse en programas de ITP.
Por otro lado, las modalidades de tratamiento ofertadas desde salud mental tienen poco en cuenta las características de las fases iniciales de la enfermedad y el contexto en el que se dan: personas jóvenes con gran reticencia a consultar, prejuicios contra la psiquiatría, con gran prevalencia del consumo de tóxicos, con insuficiente atención psicológica e información de cómo recibir ayuda. Los servicios no responden a las necesidades de evolución y atención adecuadas. Por ejemplo, la reorganización de recursos no es apropiada: largas listas de espera y largos espacios de tiempo entre visitas. Además, se tienen en cuenta solamente recursos sanitarios y no psicosociales. Existe también una tendencia a minimizar la gravedad de los trastornos mentales en población adolescente, con un importante desconocimiento y estigma sobre los mismos por parte de la población. La ITP debería incidir en aspectos vocacionales y laborales58, lo que no sucede en parte por la escasa coordinación de los servicios sanitarios con los sociales en las distintas comunidades autónomas. Tampoco se ofrece, salvo raras excepciones, la intervención integral necesaria, ni se asegura una continuidad asistencial: los tratamientos están fragmentados en servicios (asistenciales, de hospitalización, de toxicomanía, psicosociales, etc.). Los espacios físicos deben adaptarse a personas jóvenes y evitarse que resulten estigmatizantes, integrándose en un sistema médico moderno y adecuado a las necesidades de esta población. Por último, los servicios no contemplan el uso de herramientas basadas en software para telefonía móvil o redes y plataformas sociales que son hoy en día puertas de acceso indispensables para esta población59.
Las unidades de agudos, donde con frecuencia son atendidos los pacientes con un PEP (en ocasiones como ingresos forzosos), tienen en general como objetivo prioritario la rápida reducción de la sintomatología más aguda. En ocasiones no es fácil reconducir la vivencia traumática que puede suponer un ingreso hospitalario, lo que incrementa las dificultades de la necesaria continuidad de cuidados, incluida la adherencia terapéutica. La transición tan pronto como sea posible o el tratamiento desde el principio en programas específicos para psicosis adaptados a población joven y a su necesidades y preferencias suponen una ventaja añadida en la continuidad de cuidados y reducción de abandonos terapéuticos.
Dadas las transferencias de la organización sanitaria, las condiciones y los recursos de que se dispone varían enormemente entre las diferentes comunidades autónomas y hospitales de nuestro país, e incluso dentro de los distritos de una misma ciudad, dificultando también la implementación de programas de ITP. Existe también en muchos casos un desconocimiento sobre las bondades de estos programas entre los profesionales de la salud mental, posiblemente mediada en parte por falta de información sobre los resultados de estudios discutidos en este artículo, en que una intervención precoz puede ayudar significativamente al paciente con psicosis incipiente. Se acentúa así el problema no resuelto respecto a cuánto tiempo deben acudir los pacientes a estos programas de primeros episodios. Debe existir una excelente coordinación entre dichos programas y los centros de salud mental del área en el momento de la transferencia de los pacientes. A todo ello se añade la falta de compromiso e interés político en medidas preventivas cuyos beneficios se observan en un plazo superior a la duración de las legislaturas, sin una política sanitaria que tome las decisiones en base a la evidencia científica, de manera que los conocimientos derivados de la investigación puedan utilizarse para mejorar la salud de la población.
Los estigmas asociados a las enfermedades mentales siguen muy arraigados en España y pueden suponer otra importante barrera para que acudan de forma temprana a los servicios de salud mental, además de provocar situaciones discriminatorias en diversos ámbitos de su vida diaria que afectan a su integración social y a su calidad de vida56,60.
Propuesta de programas de intervención temprana y estrategias básicas a seguir para su implementaciónEs indiscutible que los procedimientos que suponen una mejoría en el tratamiento y la evolución de la enfermedad deben incorporarse a los sistemas de salud. Por ello es necesario el diseño de programas de intervención y detección temprana en psicosis, reduciendo el periodo de enfermedad sin tratar y ofreciendo programas de intervención multidisciplinar integradora e intensiva en los primeros años.
Creemos que las adaptaciones o incorporaciones necesarias para que aumenten los servicios de ITP y para que el tiempo de espera hasta recibir el tratamiento sea menor (actualmente el tiempo transcurrido entre la aparición de síntomas y el primer contacto terapéutico puede superar los 2años en los pacientes con esquizofrenia61) pueden suponer un ahorro para nuestro sistema actual de salud. Así, debemos tomar como referencia aspectos como una evaluación especializada del problema, el establecimiento de la correspondiente alianza terapéutica, el diseño del plan de abordaje integral y el inicio de su implementación.
Por todo ello, proponemos una serie de estrategias y propuestas dirigidas hacia la ITP que garanticen que la ITP y los tratamientos basados en la evidencia sean públicos y estén disponibles para todas las personas hasta los 60años de edad que experimentan un PEP, sin importar la duración de la psicosis no tratada.
Para poder cumplir con este objetivo consideramos necesarias una serie de acciones en las líneas siguientes, entre las que destacamos: 1)la creación de grupos de presión y estrategias de sensibilización, y 2)la participación tanto de los pacientes como de las familias en los servicios de intervención temprana.
Consideramos también importantes otras acciones que podrían llevarse a cabo para mejorar e implementar en nuestro sistema programas de ITP (tabla 1).
Acciones y estrategias para la implementación de servicios de atención temprana
| Formación de grupos de presión y estrategias de sensibilización |
| Participación de pacientes y familias en los servicios de IT |
| Estrategias de información y educación a la población en general |
| Formación para la detección precoz de los profesionales en contacto con adolescentes y jóvenes |
| Formación a los profesionales de la Red de Salud Mental |
| Formación específica a los profesionales de AP |
| Intervención social, mediante tratamiento asertivo en domicilio/entorno habitual |
| Facilitar el acceso y derivación a recursos de IT |
| Mayor coordinación entre servicios sanitarios, sociales y de educación |
Debemos recalcar que todas las intervenciones deberían incluir enfoques individuales, grupales, vocacionales y familiares.
Modelos existentes de programas de intervención temprana en psicosisEn países de Europa, de América y en Australia se están llevando a cabo programas de ITP, siguiendo las recomendaciones de guías y organismos internacionales32,49,62. La experiencia aportada por estos países sobre la puesta en marcha de estos programas puede facilitar la implementación en otros países, como España, donde los servicios de ITP todavía no están bien establecidos. Algunos de los más relevantes, entre muchos otros, son: Tratamiento Temprano de la Psicosis (TIPS) en Noruega y Dinamarca63-66; Iniciativa para la Reducción del Impacto de la Esquizofrenia (IRIS) en Gran Bretaña, y Centro de Prevención de Intervención Precoz para la Psicosis Temprana (EPPIC) en Australia67. Todos ellos llevan a cabo intervenciones tanto a nivel social como a nivel clínico. Las intervenciones tienen como objetivo reducir el estigma asociado a los trastornos psicóticos y educar a la población en la correcta utilización de los servicios. A la vez se incluyen programas educativos y de entrenamiento a colectivos que están en contacto directo con la población de riesgo y podrían realizar la detección y derivación, como los médicos de AP, profesores y otros profesionales. Una vez se produce la detección de casos, los programas de ITP ofrecen la asistencia adecuada a nivel clínico.
Algunos de los componentes comunes de los programas más relevantes de ITP se detallan a continuación:
- -
Educación al público en general sobre los signos que pueden preceder a la psicosis y formación específica para profesores y médicos generales.
- -
Equipos clínicos dedicados principalmente a la detección precoz de personas con PEP no tratados. Los equipos de tratamiento son interdisciplinares, formados por psiquiatras, psicólogos, enfermeras, trabajadores sociales y terapeutas ocupacionales. Los programas EPPIC y OPUS disponen también dentro de su equipo un especialista para la implementación del modelo de intervención temprana (Individual Placement and support Specialist [IPS]).
- -
Tratamiento integrado, con la participación de todo el equipo terapéutico, con reuniones periódicas para la discusión del plan terapéutico.
- -
Ratio de profesionales/paciente es de 10-15 casos/profesional.
- -
Intervención familiar, con talleres psicoeducativos, terapia familiar individual y grupos de apoyo a familiares. Además de incluir a la familia en la discusión del tratamiento.
- -
Atención domiciliaria, considerando la estructura y el funcionamiento del entorno familiar, y el nivel de gravedad sintomática y psicosocial del paciente.
- -
Visión no restrictiva del concepto de PEP, que en ocasiones es considerado erróneamente sinónimo de esquizofrenia, cuando puede en realidad ser aplicado a todos los trastornos y enfermedades que se inician con un episodio psicótico68.
- -
Actitud y capacitación de los profesionales para relacionarse con los pacientes en situaciones de psicosis incipiente. Por un lado no se centran en el diagnóstico (en un momento de gran variabilidad clínica) sino en la sintomatología y sus repercusiones funcionales. Por otro lado, presentan la capacidad para flexibilizar (tipo de apoyos, horarios, espacios de atención…) la atención a las necesidades.
Finalmente, cabe destacar la importancia en los procesos de intervención temprana de los movimientos asociativos sin ánimo de lucro, impulsados por pacientes y familiares, como la Federación Europea de Asociaciones de Familiares de Personas con Enfermedad Mental (EUFAMI). Estas entidades suponen una herramienta de acogida, apoyo y representación a las personas con trastorno mental y familiares, además de formar voluntarios y sensibilizar sobre salud mental. Una de sus socias fundadoras, la Confederación Salud Mental España, surgió en 1983 y actualmente integra 19 federaciones autonómicas y asociaciones uniprovinciales, las cuales agrupan a cerca de 300 asociaciones y suman más de 44.000 socios y socias en todo el territorio estatal. Sin duda, estas asociaciones deberán tener cada día un papel más importante dentro del contexto sanitario del país, y desde ellas se pide que los profesionales sanitarios promuevan su conocimiento a los pacientes y familiares una vez se ha producido el PEP.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesDr. Arango ha sido consultor, ha recibido honorarios o becas de Abbot, AMGEN, AstraZeneca, Bristol-Myers Squibb, Caja Navarra, CIBERSAM, Fundación Alicia Koplowitz, Forum, Instituto de Salud CarlosIII, Janssen Cilag, Lundbeck, Merck, Ministerio de Ciencia e Innovación, Ministerio de Sanidad, Ministerio de Economía y Competitividad, Mutua Madrileña, Otsuka, Pfizer, Roche, Servier, Shire, Schering Plough y Takeda.
Dr. Bernardo ha sido consultor, ha recibido ayudas para la investigación y/o ha participado como conferenciante y/o asesor de AB-Biotics, Adamed, Boehringer, Eli Lilly, Ferrer, Forum Pharmaceuticals, Janssen-Cilag, Lundbeck, Otsuka, Pfizer, Instituto de Salud CarlosIII, Ministerio de Ciencia e Innovación, Ministerio de Educación, Cultura y Deporte, Ministerio de Economía y Competitividad, CIBERSAM, Secretaria d’Universitats i Recerca del Departament d’Economia i Coneixement (2014SGR441), Foundation European Group for Research In Schizophrenia (EGRIS) y 7th Framework Program of the European Union.
Dña. Ana Cabrera ha recibido honorarios o ayudas de Janssen Cilag, la alianza Otsuka Lundbeck y CIBERSAM.
Prof. Benedicto Crespo-Facorro ha recibido honorarios por consultoría o asesoría y honorarios por ponencias de Janssen Johnson & Johnson, Lundbeck y Otsuka Pharmaceuticals. Ha recibido fondos para investigación del Instituto de Salud CarlosIII, MINECO, Gobierno de Cantabria, Centro de Investigación Biomédica en Red de Salud Mental (CIBERSAM), del 7th Framework Program de la Unión Europea y Lundbeck.
Dr. Vieta ha recibido financiación para proyectos de investigación y/o honorarios como consultor o ponente de las siguientes compañías e instituciones: AB-Biotics, Allergan, AstraZeneca, Bristol-Myers Squibb, Dainippon Sumitomo, Elan, Eli Lilly, Ferrer, Forest Research Institute, Gedeon Richter, Glaxo-Smith-Kline, Janssen, Lundbeck, Otsuka, Pfizer, Roche, Sanofi-Aventis, Servier, Shire, Solvay, Sunovion, Takeda, el Instituto de Salud CarlosIII, el Séptimo Programa Marco (ENBREC), la Brain and Behaviour Foundation (NARSAD) y el Stanley Medical Research Institute.