El sueño forma parte de un ciclo circadiano (vigilia/sueño), proceso fisiológico necesario para el organismo. Durante la adolescencia, un período de importantes cambios fisiológicos, se producen en forma frecuente una serie de alteraciones en dicho proceso. Algunas de las principales causas son el cambio de hábito y la regulación de las normas sociales. El principal trastorno en esta edad es la privación crónica de sueño, que provoca trastornos en el aprendizaje, en la conducta y hor- monales. En el presente artículo se comentan además otros trastornos frecuentes como el insomnio, Síndrome de la Fase Retardada de Sueño e hipersomnias.
The sleep is circadian rhythms (wake/sleep), physiologic process necessary for the organism. The Adolescence, it's a very important time of physiologic changes. As with most sleep behaviors, these trends reflect the physiologic- chronobiologic, developmental, and social-environmental changes. The chronic sleep deprivation is the principal sleep problem in this age. Psychiatric, learning and hormonal disturbances can result from chronic sleep deprivation. Furthermore, another sleep problem can be insomnia, delayed sleep phase syndrome and hypersomnia.
“No veo esperanza en nuestro futuro si nosotros dependemos de la frívola juventud de hoy, pero ciertamente toda la juventud es temeraria más allá de las palabras. Cuando yo era niño se enseñaba a ser respetuoso y discreto en relación a los mayores, pero la presente juventud es extremadamente impaciente con las normas” (Aristóteles).
La adolescencia es un período de importantes cambios biológicos hormonales y de crecimiento; acompañado de un amplio rango de cambios emocionales, psicológicos y sociales, que pueden producir en algunos adolescentes una serie de trastornos adaptativos. Es la época inicial de la maduración sexual, es el paso de niño a adulto.
El sueño forma parte de un ritmo circadiano entre dos estados: vigilia/sueño. Se puede definir como un estado del organismo, regular, recurrente y fácilmente reversible, que se caracteriza por una relativa tranquilidad y por un gran aumento del umbral o de la respuesta a los estímulos externos en relación con el estado de vigilia. El sueño es un proceso fisiológico necesario, durante el cual el sujeto no está fácilmente en contacto con el entorno, a nivel consciente1. Desempeña un papel crítico tanto en el desarrollo precoz del cerebro, en el aprendizaje y en la consolidación de la memoria. Durante la pubertad el cerebro presenta una segunda curva de exuberancia en relación a crecimiento y creación de redes neuronales, que ocurre entre los 10 y 13 años de edad y que continua hasta mediados de la década de los 20 años. El cerebro es altamente receptivo a nueva información y está receptivo a adquirir nuevas habilidades; para que este proceso se desarrolle adecuadamente, es necesario un buen dormir.
Diversos estudios han examinado la prevalencia de quejas sobre trastornos del sueño de los padres y niños (escolares y adolescentes) en grandes series de encuestas de salud; muchos de los cuales tienden a asociar sueño fragmentado o alterado con problemas conductuales. Los problemas del sueño son más prevalentes en niños y adolescentes con enfermedades crónicas y alteraciones del neurodesarrollo y psiquiátricas2,3.
Es importante considerar que la definición de patrones normales de sueño, tanto requerimientos de sueño y alteraciones del sueño en niños y adolescentes, necesariamente incorpora una amplia gama de cambios maduracionales y de desarrollo normal a través del escolar a la adolescencia, asociado a influencias sociales, culturales y ambientales.
Para definir anormal, problemático o patológico es importante conocer qué significa un sueño normal en niños y adolescentes. No hay suficientes estudios o investigaciones con un “n” importante, usando monitorización objetiva de medición de calidad y cantidad de sueño (polisomnografía o actigrafía)2
RITMO CIRCADIANO DE VIGILIA SUEÑOTodos los seres vivos, incluido el hombre, presentan oscilaciones periódicas en su bioquímica, fisiología y conducta. Los ritmos biológicos son variaciones temporales, periódicas y previsibles de todos los niveles de la organización biológica de los organismos vivos. Algunos de los ritmos biológicos siguen una periodicidad circadiana, es decir, se repiten cada 24 horas. Es el caso del ciclo vigilia/sueño.
El ciclo diario de vigilia/sueño permite organizar nuestra conducta en el tiempo y sincronizar internamente la regulación de muchos procesos biológicos, como el ritmo de la temperatura corporal, el ritmo del cortisol y el ritmo de la secreción de la hormona de crecimiento, entre otros.
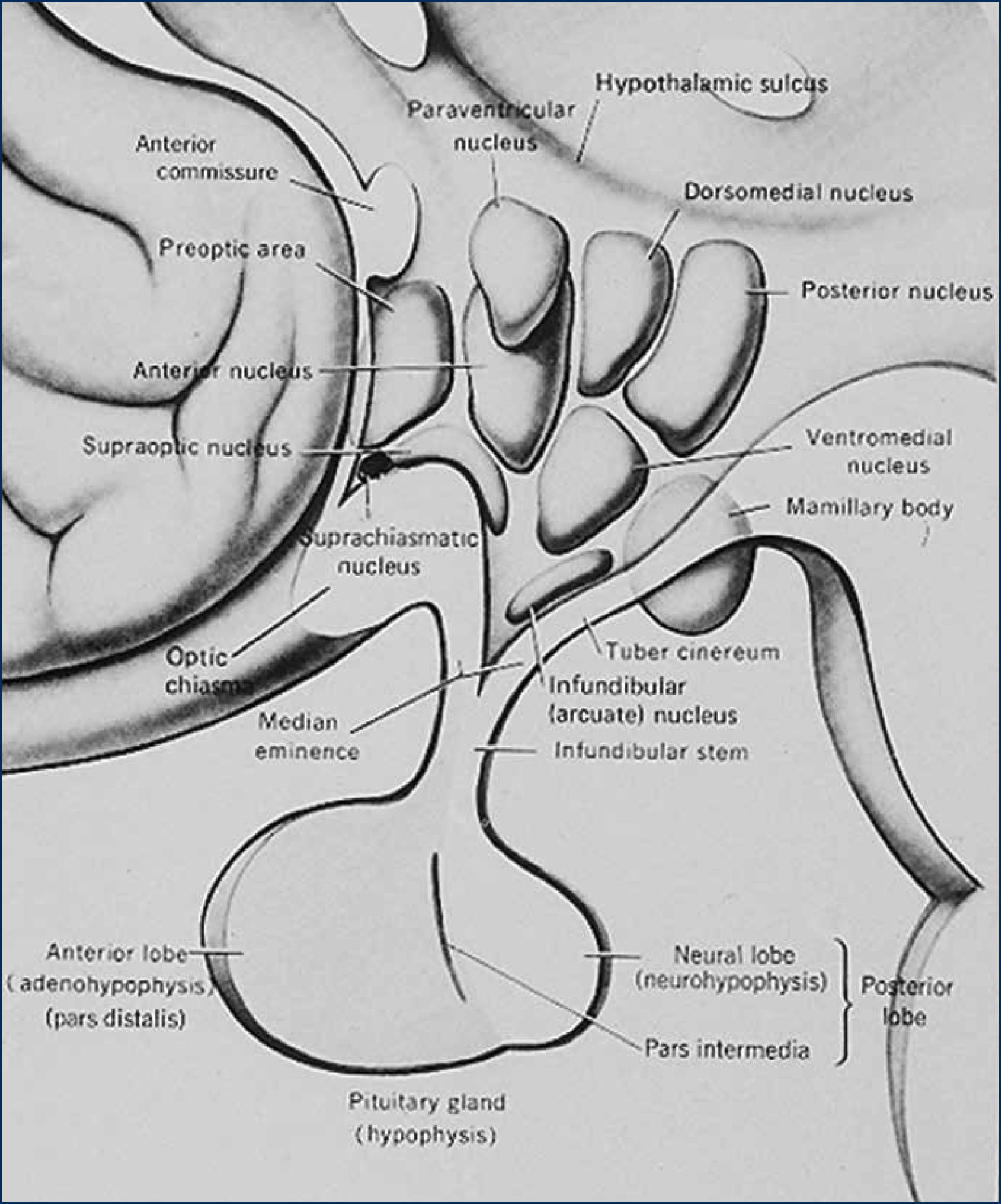
El ritmo vigilia/sueño está regulado por el núcleo supraquiasmático del hipotálamo, que actúa como nuestro reloj biológico, el cual requiere de sincronizadores externos e internos que ayudan a mantener el ritmo encarrilado.
Sincronizadores externos más importantes:
- •
Luz
- •
Las normas o hábitos sociales
Sincronizadores internos:
- •
Secreción de melatonina
- •
Ritmo de la temperatura y ritmo de secreción de cortisol (figura 1) El ritmo de vigilia sueño del recién nacido no tiene una periodicidad circadiana sino que es de tipo ultradiano (repetición de las fases cada tres o cuatro horas). A los seis meses de vida, el núcleo supraquiasmático del hipotálamo adquiere la periodicidad circadiana ayudado por los sincronizadores externos e internos. Las hipótesis actuales apuntan a que el ritmo circadiano de 24 horas sufre un retardo durante la adolescencia, es decir, que la necesidad de sueño aparece más tarde.
Se postula que el ritmo de vigilia/sueño tendría una periodicidad de 25/26 horas. Esto podría ser una de las características del sueño en los adolescentes, que nunca encuentran el momento de acostarse y casi siempre retrasan el momento de levantarse.
Muchos de los cambios en el sueño tienden a reflejar cambios fisiológicos, cronobiológicos, del desarrollo y del medioambiente social que ocurren desde el escolar al adolescente. Esto incluye lo siguiente:
- 1.
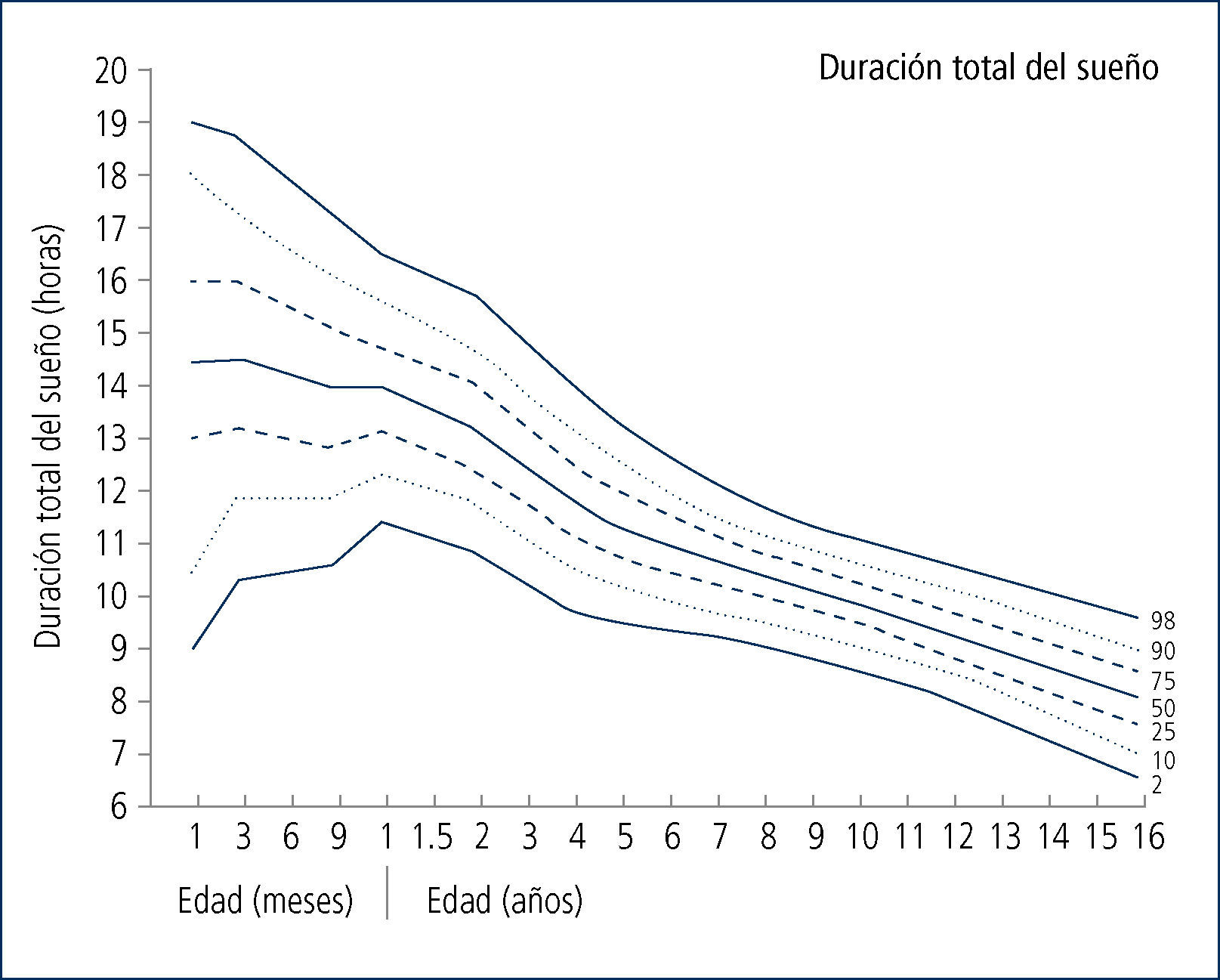
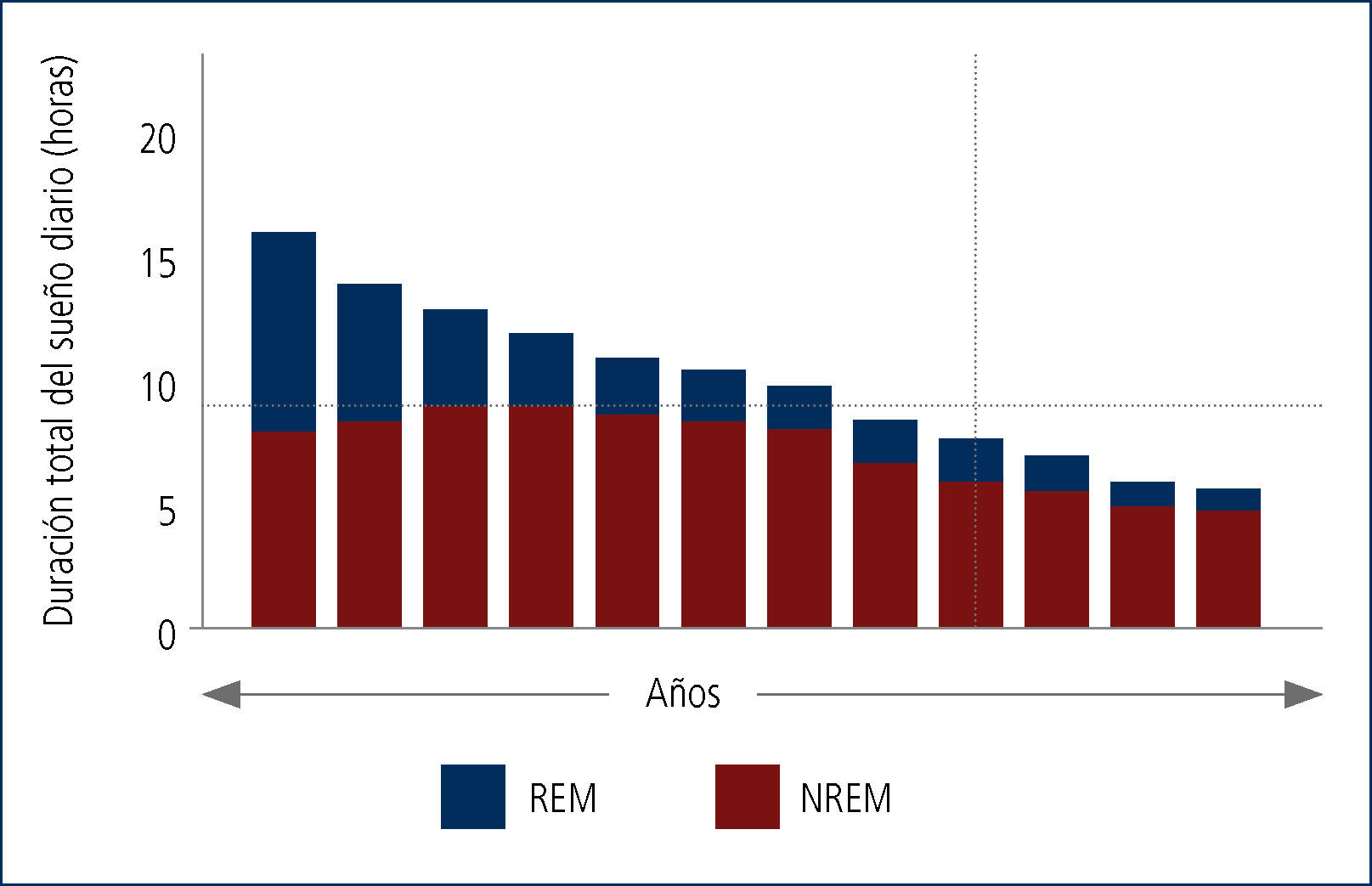
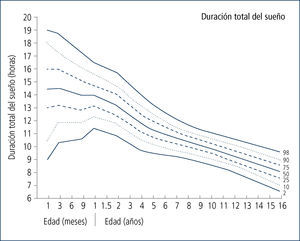
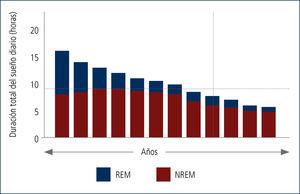
- El tiempo total de sueño se va modificando desde el período de recién nacido hasta la edad adulta, disminuyendo su relación con la vigilia (figura 2). Además, la estructura de sueño va cambiando, evolucionando desde un 50% REM/NoREM a alrededor de un 20% de sueño REM en el adolescente/adulto (figura 3)
- 2.
- Un retardo gradual de la ida a acostar y de la hora de inicio de sueño comienza en la edad escolar y se acelera en la adolescencia
- 3.
- Irregularidad en los patrones de sueño/vigilia por el incremento en la discrepancia de las horas vigilia/sueño de días con colegio y sin colegio2
Hoy en día, una gran mayoría de adolescentes disponen de un espacio solo para ellos. Normalmente en su habitación tienen su computador, equipo de música, teléfono, televisión, mesa de estudio y sobretodo, su intimidad. Es el “reducto de paz que le protege del agobio familiar”. Muchos se refugian en este espacio con el consentimiento explícito de los padres, que cansados de insistir en conseguir una conducta adecuada, permiten, casi como autodefensa, que el adolescente haga su vida aislado en su habitación. Esto ayuda a desconocer de forma exacta los horarios reales de acostarse
Debido a la alteración reiterada en los sincronizadores externos (sobretodo el descubrimiento de nuevas normas sociales y horarios de sueño irregulares) y la costumbre actual de demorar en sobremanera los horarios de acostarse en los fines de semana, es más difícil la sincronización del ritmo biológico vigilia/sueño (tabla 1).
ASPECTOS SOCIALES QUE INFLUYEN EN LOS HÁBITOS DEL SUEÑO
| Aspectos de organización familiar |
| Mayor libertad en la organización de los horarios |
| El adolescente crea su propia dinámica y tiene un espacio de tiempo solo para él/ella |
| La frecuente “intromisión” de la familia en la estructura de su vida hace que el adolescente rechace de forma espontánea el orden necesario para mantener un buen ritmo de vigilia/sueño |
| La necesidad de autoafirmación lleva a rehusar de forma sistemática todos los consejos que se le dan |
| Horarios de escuela, trabajo y sueño |
| Liberación de horarios escogidos |
Otro factor importante es el menosprecio del sueño por parte del adolescente, cuya opinión sobre el sueño es totalmente peyorativa. Es el grupo de población que menos aprecia la necesidad de sueño, aunque curiosamente son los que más horas pueden pasar durmiendo los fines de semana. Para ellos dormir es una pérdida de tiempo, una imposición más de los adultos.
Existen además aspectos de organización como grupo con el inicio del consumo de alcohol y tóxicos, especialmente como conductas imitativas. También se sabe que el consumo de café y bebidas cola es alto en la adolescencia, en parte para compensar la falta de sueño. El promedio de los adolescentes necesita nueve horas de sueño por noche. Muchos duermen seis horas o menos.
Sincronizadores internosDurante la adolescencia se produce un cambio en el ritmo circadiano o reloj biológico, donde los niveles de melatonina tienen un peak alrededor de las 23 horas a medianoche. Se ha visto además que el despertar ideal para el adolescente es alrededor de las 9 a 10 de la mañana. El resultado es que la mayoría de los estudiantes llega a clases privado de sueño4.
La cantidad de horas dormidas repercute directamente en el rendimiento escolar4. Uno de los propósitos del sueño aparece en la última parte del sueño que lleva a revisar y guardar lo aprendido durante el día (mayor proporción de sueño REM en ese período). El tener una buena noche de sueño después de una experiencia de aprendizaje es crítica para la retención de lo vivido.
Consecuencias de la privación de sueño crónicaUna de las principales consecuencias de la privación de sueño es la tasa de accidentabilidad. En conductores menores de 25 años causa el 50% de los accidentes automovilísticos.
Privación de sueño en la juventud lleva a:
- •
Elevar los niveles de cortisol
- •
Alteración de la homoestasis de la glucosa (obesidad y diabetes tipo 2 precoz)
- •
Menor control de emociones y aumento de las conductas ansiosas o depresivas
- •
Bajo rendimiento académico y baja capacidad de memoria
- •
Ánimo negativo
- •
Síntomas tipo similares al déficit atencional
- •
Aumento en el abuso de nicotina, cafeína, alcohol y otras sustancias
Diferentes estudios ha encontrado una alta prevalencia de insomnio tanto en niños sanos como en niños con comorbilidad psiquiátrica, como ansiedad, depresión y desórdenes del espectro autista. Esto hace necesario entender la causa y naturaleza de los factores que producen insomnio para manejarlo mejor5,6.
La principal característica de esta alteración consiste en una persistente dificultad en la iniciación, duración o calidad del sueño. Para poder hablar de insomnio el paciente debe presentar las siguientes situaciones:
- A.
El síntoma predominante es la dificultad para iniciar o mantener el sueño, o la falta de sueño reparador (sueño aparentemente adecuado en cantidad, pero que deja al sujeto con la sensación de no haber descansado).
- B.
La alteración se presenta por lo menos tres veces a la semana durante un mes y es lo suficientemente grave como para dar lugar a cansancio diurno o a la observación por parte de los demás, de otros síntomas atribuibles a una alteración del sueño, como irritabilidad o deterioro de la actividad diurna.
- C.
El trastorno no aparece solamente en el curso de untrastorno del ritmo sueño/vigilia o de una parasomnia.
Hay tres tipos básicos de insomnio, basado en la duración de los síntomas, crónico, de corta duración y otros, o subdividido en la causa del insomnio, diferenciándolos en idiopáticos, afectivo (Ansiedad, aprendido o por mal hábito (cambios ambientales y de fase) y secundario a comorbilidad médica o psiquiátrica. En este último subtipo hay que descartar:
Otras posibles causas del insomnio pueden ser:
- •
Dolor o malestar
- •
Factores dietéticos
- •
Efectos medicamentosos directos
- •
Efectos de la retirada de fármacos
- •
Disfunción tiroidea
- •
Lesiones del tallo cerebral e hipotalámicas
- •
Depresión
Los puntos clave del tratamiento del insomnio incluyen:
- •
Hábitos pre-sueño que interfieren con la transición vigilia/sueño y el inicio del sueño
- •
Creencias erróneas asociadas con el sueño
- •
Despertares patológicos asociados con la estadía en cama
- •
Otras conductas negativas que afectan la continuidad del sueño y las funciones del día a día en el adolescente
Existen diversos cuestionarios para niños o adultos que permiten medir la calidad del sueño, los cuales se pueden utilizar en una consulta. Sin embargo, llevar y completar un calendario o diario de sueño por una o dos semanas aporta y objetiviza el real trastorno de sueño. Siempre es necesario investigar las causas secundarias y sólo su adecuado manejo, mejorará el trastorno de sueño.
El manejo de las rutinas y rituales previos al acostarse son fundamentales para una buena transición entre la vigilia y el sueño, al igual que la educación y realización de una higiene adecuada de sueño. El uso de fármacos es menor y actualmente la melatonina solo tiene su indicación en aquellos insomnios de conciliación y permite hacer el período de transición menor2,7.
Síndrome de Fase Retrasada del SueñoEl Síndrome de Fase Retardada es un desorden prevalente en los adolescentes (1,7% en la población general y un 7% de los pacientes con insomnio), que está inserto dentro de las alteraciones del ritmo circadiano. Requiere de tratamiento, ya que en los niños genera consecuencias en el área afectiva, académica y alteraciones en la conducta. El diagnóstico incluye monitoreo (actígrafo, diario) y una detallada historia de sueño. Es un desorden común en adolescentes que lleva a ausentismo escolar. La causa no es clara, pero habría cierta predisposición genética. Polisomnografía, actígrafo y cuestionarios de sueño, pueden ofrecer información adicional.
Solicitar al paciente que complete un calendario de sueño durante una semana puede proveer evidencia de:
- 1.
Retraso en la hora de sueño estable, en conflicto con las normas sociales (días de colegio)
- 2.
Sueño normal cuando están libres de obligaciones sociales (fines de semana)
- 3.
Se asocia a insomnio de conciliación
Este calendario no entrega el dato de la somnolencia diurna, por lo cual debiera ser insertado.
El tratamiento involucra cronoterapia, retrasando cada día la hora de acostarse hasta que se vuelve a coincidir con el horario deseado; luminoterapia (10,000 lux fuentes de luz); estricta higiene del sueño y administración de melatonina. El último recurso es el trabajo conjunto con el sistema escolar. Una vez logrados los horarios adecuados, son imprescindibles rutinas sociales estrictas y hábitos de sueño.
En los casos resistentes, además de la administración de melatonina, podría considerarse el uso de un sedativo en la noche y activante diurno, para romper el ciclo por lo menos por tres meses8,9.
La efectividad a largo plazo del uso de melatonina ha sido estudiada en este grupo. En un trabajo que evaluó la efectividad a las seis semanas de estar tomando melatonina a las 22 horas, el 97% refirió cambios y el 80% de ellos a las dos semanas. Los efectos adversos fueron menores (54% no refirió ninguno) mientras que el 34% refirió cansancio en la mañana. La recaída con la suspensión de melatonina fue en un 91% (30% a los siete días; 15% en el primer mes; y 42% entre los dos y seis meses)10.
Criterios para el diagnóstico de las hipersomnias
- A.
El síntoma predominante es 1) o 2):
- 1)
Excesiva somnolencia diurna o crisis de sueño no explicables por una falta de sueño
- 2)
Transición prolongada al estado completo de vigilia (borrachera de sueño)
- 1)
- B.
La alteración en A tiene lugar diariamente por lo menos durante un mes o episódicamente durante períodos prolongados de tiempo y es lo suficientemente grave como para provocar un deterioro en la actividad laboral, en las actividades sociales más frecuentes o en las relaciones con los demás
- C.
La alteración no aparece únicamente en el curso de un trastorno del ritmo sueño/vigilia
Aunque su prevalencia es muy baja, este trastorno se inicia mayoritariamente en la adolescencia o adulto joven y por eso, la importancia de conocerlo.
Se caracteriza por la tétrada:
- a)
Ataques de sueño: Se presentan en un 77% de los casos y se manifiestan por la persistencia de siestas después de los cuatro años, conducta hiperactiva, pobre expresión y concentración y deterioro en el rendimiento y el aprendizaje
- b)
Parálisis del sueño: En 50% de los casos aparece durante la transición entre vigilia y sueño, o entre sueño lento y sueño REM
- c)
Alucinaciones hipnagógicas: 50%
- d)
Cataplejía: 33%; se manifiesta por caídas bruscas al suelo ante un estímulo, lo que genera dificultades en la actividad deportiva y en la relación con los demás
Se debe investigar la presencia de antecedentes familiares de narcolepsia, porque la historia familiar positiva aumenta la probabilidad de presentar este cuadro. Se plantea que tiene una herencia de tipo autosómico dominante, con baja penetrancia y expresividad variable, poligénica, asociada con el haplotipo HLA DQw6. Se ha mostrado la presencia de una anomalía en la interacción colinérgica-dopaminérgica y alteración en la secreción de hipocretina11,12.
La atonía del REM se debe a una hiperpolarización de las alfa motoneuronas de la cuerda espinal y del tronco a través de la inhibición de las neuronasmotoras gamma y del tracto retículo espinal y retículo bulbar. La narcolepsia se entiende como una intromisión del REM en la vigilia13.
Se han realizado diversos estudios. Los primeros hallazgos se realizaron en la narcolepsia canina, encontrando una mutación en el receptor 2 del gen de la hipocretina. Los niveles de orexina en LCR <110 pg/ml tienen un >95% especificidad en el diagnóstico de narcolepsia con catalepsia; y >50% en narcolepsia sin catalepsia. En pediatría, en la cual los síntomas de catalepsia comienzan más tarde, bajos niveles de orexina en un niño narcololéptico pueden ser predictivos de desarrollar catalepsia en el futuro. Los niveles también son bajos en otras hipersomnias14.
- •
Alelo HLA DR2 y narcolepsia, está relacionado a la etnia
- •
HLA DQ1*0602 aparece en:
- •
Narcolepsia con catalepsia (76-90%)
- •
Narcolepsia sin catalepsia (40-57%)
- •
Población normal (12-38%)15,16
- •
La manera de hacer diagnóstico es en el laboratorio a través del Test de Latencias Múltiples, posterior a una polisomnografía. Este estudio consiste en que el individuo realice cuatro o cinco siestas de 20 minutos de duración, separadas entre sí por dos horas17.
El comienzo precoz del sueño o la presencia de sueño REM durante esos 20 minutos de siesta diurna permiten hacer el diagnóstico de narcolepsia. La polisomnografía previa permite descartar otras patologías y asegura la efectividad del sueño la noche anterior.
La medición de hipocretina en LCR es menos utilizado, pero confirma el diagnóstico.
El tratamiento actual es la mantención de la alerta mediante una buena higiene de sueño, uso de micro-siestas durante el día y activantes del sistema nervioso central (Modafinilo).
SÍNTESISLuego de revisar los trastornos de sueño más frecuentes en el adolescente, algo importante a concluir es que una gran mayoría se debe a malos hábitos de sueño y a una estructura de vida y organización de los horarios no apropiada en muchos casos. A veces, sólo basta sentarse a conversar en el seno de la familia con calma, para ver cómo poder ordenar sus horarios y con ello mejorar en forma importante el trastorno. Sin embargo, muchas veces ni ellos mismos ni su familia, toman en cuenta la real importancia del buen dormir en todos los aspectos de la vida diaria. En esta situación juega un rol importante tanto el pediatra como el mundo escolar. El primero debe incluir dentro de la rutina de la consulta preguntas dirigidas a los hábitos de sueño, ya que la mayoría de las veces no es un problema detectado. El mundo escolar por su parte debe favorecer, dentro de los horarios de trabajo en clases y en casa, que los adolescentes respeten sus horas de sueño y avisar a los padres si notan que está con sueño durante las horas escolares.
La autora declara no tener conflictos de interés, en relación a este artículo.