La diabetes es una enfermedad epidémica, con más de 400 millones de personas diagnosticadas en la actualidad. Las úlceras del pie son una de las complicaciones crónicas más frecuentes de esta población, con un riesgo acumulado de desarrollarla a lo largo de la vida de 15%. La neuropatía y la enfermedad vascular son las principales causas de su aparición. Las amputaciones no traumáticas en diabéticos son 15 veces más frecuentes que en la población general, superando en 2 a 3 veces la tasa en hombres que en mujeres. El 80% se puede prevenir. La clave para ello incluye un examen periódico del pie a todo diabético al menos 1 vez al año, educación del paciente en autocuidado, para que logre identificar precozmente la aparición de lesiones evitando mayores complicaciones, un zapato adecuado y un buen control metabólico.
Diabetes is an epidemic disease, with more than 400 million people diagnosed today. Foot ulcers are one of the most common chronic complications of this population, with a cumulative risk of developing it throughout the life of 15%. Neuropathy and vascular disease are the main causes of its appearance. Nontraumatic amputations in diabetics are 15 times more frequent than in the general population, exceeding 2-3 times the rate in men than in women. 80% is preventable. The key to that includes a periodic review of all diabetic foot at least one time a year, patient education in self-care, to achieve early identification of the occurrence of injuries preventing further complications, proper shoe and a good metabolic control.
Llamamos PIE DIABÉTICO a aquel pie que presenta una alteración anatómica o funcional, determinada por anomalías neurológicas y/o diversos grados de enfermedad vascular periférica en un paciente diabético, que le confiere a éste una mayor susceptibilidad de presentar infección, ulceración y/o destrucción de tejidos profundos 1. Denominamos ÚLCERA a una solución de continuidad que abarca todo el espesor de la piel. Según su profundidad y tejidos subyacentes afectados puede clasificarse en distintos grados (Clasificación de Wagner). Por otro lado se define AMPUTACIÓN a la separación de una extremidad del cuerpo o parte de ella. En nuestro caso, consideramos la amputación de origen no traumático, en personas con diabetes 14.
2. MAGNITUD DEL PROBLEMAActualmente más de 400 millones de personas en el mundo tienen diabetes y se proyectan más de 500 millones para el año 2030. Nuestro país no se aleja de esta realidad mundial. La prevalencia estimada en Chile es de 9,4% en población mayor de 15 años y de 26% en mayores de 65 años 2. Las úlceras del pie son una de las complicaciones crónicas más frecuentes de ésta población; se estima que el riesgo acumulado de desarrollar una úlcera del pie a lo largo de la vida en ellos es de un 15% al menos. Por otro lado, las amputaciones no traumáticas en diabéticos son 15 veces más frecuentes que en la población general, superando en 2 a 3 veces la tasa en hombres que en mujeres. Ambas constituyen un serio problema de salud que genera un alto costo social y económico para el paciente, sus familiares y los sistemas de salud 3.
Lo más interesante de estos datos es que el 80% de las úlceras y amputaciones del pie se podrían prevenir con educación y un examen clínico frecuente. Lamentablemente, los profesionales de salud no siempre estamos habituados a una correcta y periódica evaluación de los pies de nuestros diabéticos, lo que lleva a un importante subdiagnóstico e inadecuada clasificación y manejo. En la última Encuesta Nacional de Salud el 48% de los diabéticos informó que nunca se le había realizado un examen de los pies. Es por ello que el MINSAL inició hace unos años un plan de reforzamiento en la prevención del pie diabético mediante la evaluación al menos anual en la atención primaria, lográndose hasta ahora cerca del 80% de las metas.
En la medida que se logre una atención más integral del diabético, con énfasis en la educación del autocuidado de los pies y la revisión periódica de ellos por parte del médico, podremos bajar las altas cifras de amputación, consecuencia en gran parte de un diagnóstico tardío.
3. ¿CUÁL ES LA FRECUENCIA RECOMENDADA PARA EVALUAR LOS PIES DEL PACIENTE DIABÉTICO?El Ministerio de Salud recomienda que todo paciente diabético debe ser evaluado de los pies al menos 1 vez al año 4. Cuando el paciente ya presenta algún factor de riesgo (neuropatía, enfermedad vascular, amputaciones etcétera) debe ser evaluado al menos cada 3 meses. Es importante tener presente que la ausencia de síntomas no significa tener los pies sanos.
4. ETIOLOGÍA Y PATOGENIA DEL PIE DIABÉTICOLos factores que pueden favorecer la aparición del pie diabético son múltiples (Tabla 1). De todos ellos, la Neuropatía diabética es lejos la principal causa de pie diabético (70 a 100%); la pérdida de sensibilidad de la extremidad reduce la percepción de dolor y de la presión, asocia desbalance muscular, con pérdida de la protección del pie, lo que lleva a deformidades anatómicas, riesgo mayor de fisuras o grietas y alteración de la microcirculación. La enfermedad vascular arterial periférica está presente en el 15 a 30% de las personas diabéticas con úlceras de los pies. El 50% de ellos no tendrá ningún síntoma, probablemente por asociar neuropatía, lo que determina que muchas veces se pesquise recién cuando el paciente presenta una isquemia aguda crítica. Detallaremos brevemente el rol que cumplen en este proceso ambas condiciones.
FACTORES DE RIESGO PARA ULCERACIÓN DEL PIE
| Género masculino |
| Historia de úlceras previas |
| Tabaquismo |
| Diabetes de más de 10 años de diagnóstico |
| Neuropatía diabética |
| Enfermedad arterial oclusiva distal |
| Deformidades estructurales del pie: Hiperqueratosis, Charcot, dedos en garra, pie plano o pie cavo, pie equino varo (estrechamiento tendón de Aquiles) |
| Mal control glicémico |
| Sedentarismo |
| Cambios en la calidad de la piel: fisuras, sequedad, dishidrosis, micosis |
| HTA |
| Retinopatía, Nefropatía |
• Neuropatía diabética
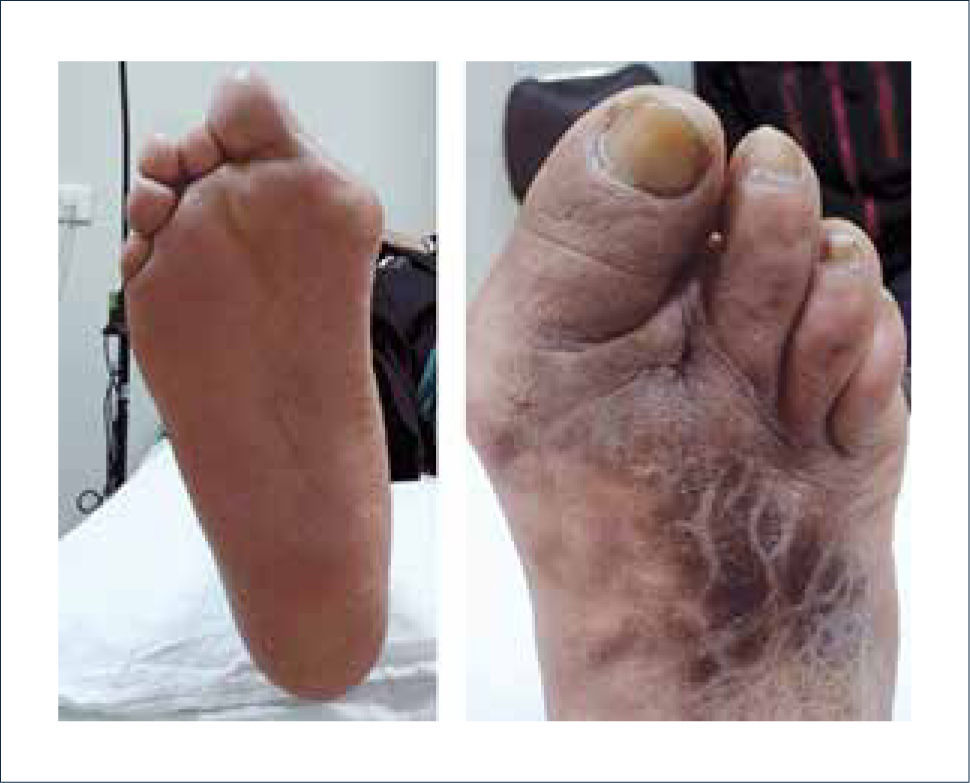
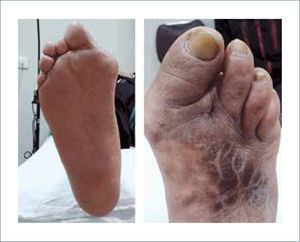
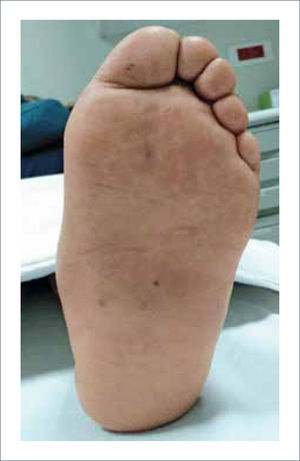
El 60% de los pacientes diabéticos presentaran en algún momento neuropatía en las extremidades inferiores. Un 8% tendrá neuropatía objetiva ya al momento del diagnóstico. La neuropatía es la principal causa de dolor de pies en diabéticos, y es más prevalente a mayor edad y duración de la diabetes 5. Puede presentarse con compromiso sensitivo, motor y/o autonómico. La neuropatía sensitiva es generalmente quien precipita los síntomas de dolor, pero el 50% puede ser asintomático. Compromete fibras cortas y largas. Clínicamente podemos encontrar: dolor, ardor, sensación de quemazón en las plantas de los pies, cambios de temperatura, alteración en la vibración, en el tacto, aparición de lesiones plantares espontáneas (Figura 1). La neuropatía motora, por su parte, podrá manifestarse con atrofia muscular y debilidad, que puede llevar a alteración en la estabilidad de la marcha. Producirá traumatismo interno, responsable de la hiperpresión plantar que se manifiesta por la hiperqueratosis (callos). La neuropatía autonómica implica pérdida de la función de las glándulas sudoríparas, lo que lleva a piel seca, predisponiendo al agrietamiento de la piel e infecciones. También se puede manifestar con un pie falsamente caliente por pérdida de tono vascular simpático periférico, que aumenta el flujo arterial distal y puede conducir a edema, osteopenia y en un grado mayor, a neuroartropatía de Charcot. A medida que pasa el tiempo, pese a los tratamientos que son más bien sintomáticos, el paciente presentará una pérdida notable y progresiva de la sensación de protección distal. Este problema es irreversible y puede elevar significativamente el riesgo de pérdida de la extremidad. Los pacientes llegan a ser incapaces de detectar un traumatismo en el pie y, por lo tanto, no hay respuesta al dolor. Esto hace que incluso una pequeña ampolla puede progresar a úlcera crónica y amputación en corto tiempo si no es pesquisada a tiempo.
• Enfermedad vascular periférica
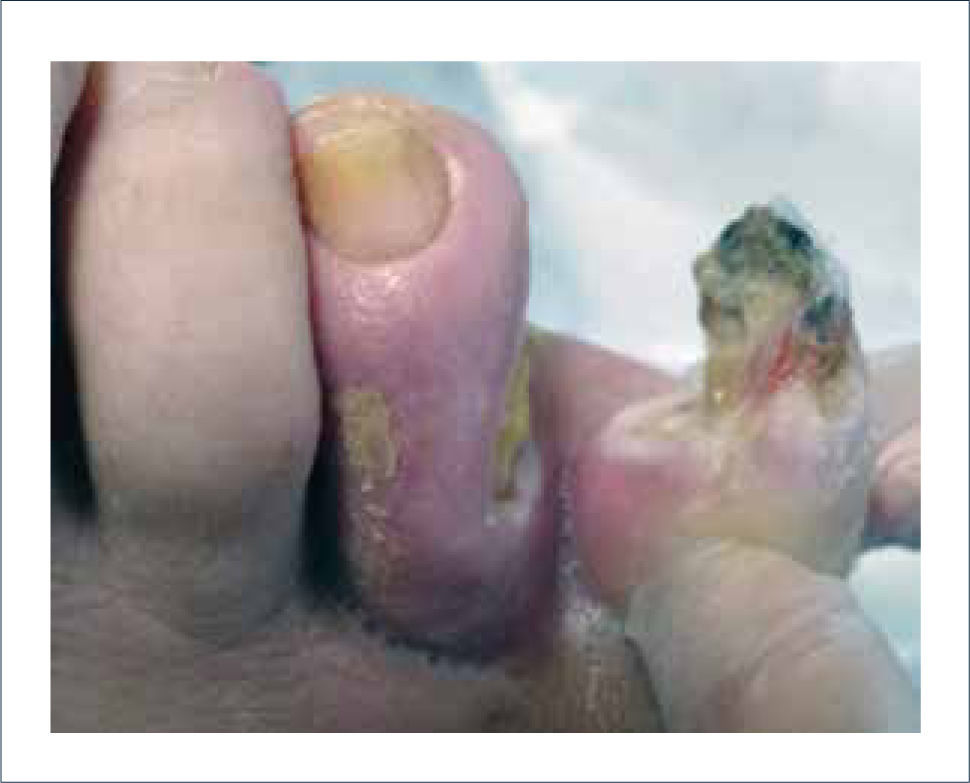
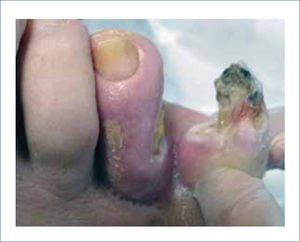
La enfermedad arterial periférica oclusiva (EAOC) inducida por diabetes afecta a los pequeños y grandes vasos de las extremidades (Figura 2). La reducción del flujo limita el aporte de sangre distal y exacerba los cambios producidos por la neuropatía. Las grandes arterias encargadas de otorgar este flujo distal son la arteria tibial posterior, arteria tibial anterior y la arteria peronea. La incidencia de EAOC es 4 veces más frecuente en diabéticos que en no diabéticos, aumenta con la edad y la duración de la diabetes. La hipertensión, la dislipidemia y el tabaquismo, factores de riesgo clásicos para la enfermedad cardiovascular, favorecen aún más el daño.
En la EAOC no sólo se afectan las grandes arterias; los diabéticos con frecuencia desarrollan enfermedad microarterial. Se produce lesión endotelial con posterior esclerosis, que lleva a un capilar limitado, con pérdida en la capacidad de la función autorregulatoria del tono. La migración de leucocitos y la difusión de oxígeno se deteriora 6. El aumento de la derivación arteriovenosa asociado con neuropatía autonómica, lleva a hiperemia e inflamación, aumento de la permeabilidad capilar y formación de edema, disminuyendo la capacidad de respuesta a una lesión. Además, la íntima y la media de las arterias de diabéticos con frecuencia contienen un exceso de calcio (esclerosis de Monckeberg), haciéndolas rígidas y no compresibles. Por todo esto, la intervención macrovascular exitosa no necesariamente se correlaciona con una adecuada perfusión del tejido y su microvasculatura. Por lo tanto, se debe intentar pesquisar el daño en forma precoz, antes de la formación de úlceras. Se puede observar atrofia de la piel, piel delgada y brillante, pérdida de vello, piel fría. La claudicación intermitente no siempre está presente, pero debe buscarse.
• Daño microvascular en el pie diabético
La hiperglicemia crónica lleva a un aumento en la actividad de la vía de los polioles, con incremento de sorbitol y posterior a ello de fructosa, generando estrés oxidativo. Así, aumenta la producción de superóxidos en la mitocondria que inactivan el óxido nítrico y contribuyen a disfunción vascular, impidiendo una correcta reparación y promoción de la angiogénenesis, migración y proliferación de fibroblastos, células epiteliales, endoteliales y queratinocitos. Por otro lado, favorece la acumulación de productos de glicación avanzada (AGEs), implicados en la patogénesis de las complicaciones diabéticas incluyendo alteración de la cicatrización de heridas. Estos AGEs se acumulan en las heridas diabéticas y conducen a la expresión de promoléculas inflamatorias (endotelina-1, factor de necrosis tumoral alfa y metaloproteasas). Esta condición de estrés oxidativo en diabéticos a nivel vascular puede aumentar diacilglicerol y proteína quinasa C, todo lo cual contribuye a mayor disfunción vascular, inflamación e injuria celular 7.
5. EXAMEN DEL PIEPara un correcto diagnóstico de las complicaciones del pie, la mejor herramienta es una correcta anamnesis y un profundo examen físico. En conjunto, dan el 80% de certeza diagnóstica. La radiografía de ambos pies, el cintigrama óseo y en el último tiempo, la resonancia nuclear magnética, permiten un acercamiento más exacto del compromiso óseo e infecciones de las lesiones encontradas al examen clínico.
• Anamnesis. Ante todo, debe ser detallada, consultando por:
- -
Años de diabetes.
- -
Control metabólico.
- -
Presencia de complicaciones macro o microvasculares (retinopatía se asocia en más del 80%).
- -
Tabaquismo, HTA, dislipidemia, alcoholismo.
- -
Condición social y económica, red de apoyo familiar.
- -
Antecedente de úlceras o amputaciones.
- -
Presencia de calambres, parestesias, dolor urente, claudicación intermitente.
De forma dirigida podemos ayudar al paciente a identificar tempranamente factores de riesgo preguntándole: ¿se le duermen o le arden los pies, principalmente en las tardes o en la noche? (polineuropatía), ¿qué distancia logra caminar sin presentar dolor en piernas o pies? (claudicación) ¿examina sus pies con frecuencia? ¿qué zapatos usa? ¿quién corta sus uñas? ¿camina descalzo en la playa?
• Inspección general
Observando color de la piel, estado de la piel, temperatura, presencia de callos, úlceras, deformidades, dedos en garra, micosis, piel seca o agrietada, atrofia muscular, movilidad, alteraciones del apoyo.
• Evaluación del zapato
El calzado inadecuado es la causa del 21 al 76% de las amputaciones. Se debe evaluar las características del zapato, punta, deformidades, buscar sitios de apoyo y puntos de presión inadecuados, plantilla. Idealmente, todo paciente diabético que ya tiene alteraciones neuropáticas o vasculares del pie, debiera utilizar un zapato ultraprofundo y sin costuras internas, ancho, que le permita movilizar el pie sin presiones (Figura 3).
• Evaluación vascular
Búsqueda de pulsos pedios y tibiales posteriores, temperatura de la piel, pérdida de vello, alteraciones tróficas, pérdida de uñas, eritrocianosis, llene capilar lento, índice tobillo-brazo. Importante recordar que un 8% de la población sana tiene ausencia de pulso pedio al examen clínico. No obstante, la palpación de pulsos es el examen recomendado como tamizaje de primera línea en las distintas guías clínicas, antes de ir a estudios más invasivos o de segunda línea.
El índice tobillo-brazo (ITB) es una de las pruebas no invasivas más confiables para evaluar la presencia de enfermedad arterial periférica 8. Se calcula el cuociente entre la presión sistólica máxima de arteria tibial posterior y pedia en relación a la de arteria braquial. Requiere un transductor doppler, por lo que no es de utilidad en la atención médica primaria como rutina.
ITB >0,9 es normal
ITB <0,9: sugiere isquemia, mayor riesgo de ulceración
ITB >1,3: sugiere arterias poco compresibles (calcificadas) y no es útil como examen
• Evaluación neurológica
Evaluar atrofia muscular, sensibilidad táctil (monofilamento) y vibratoria (diapasón), sequedad de piel, deformidades neuropáticas de los dedos, reflejos.
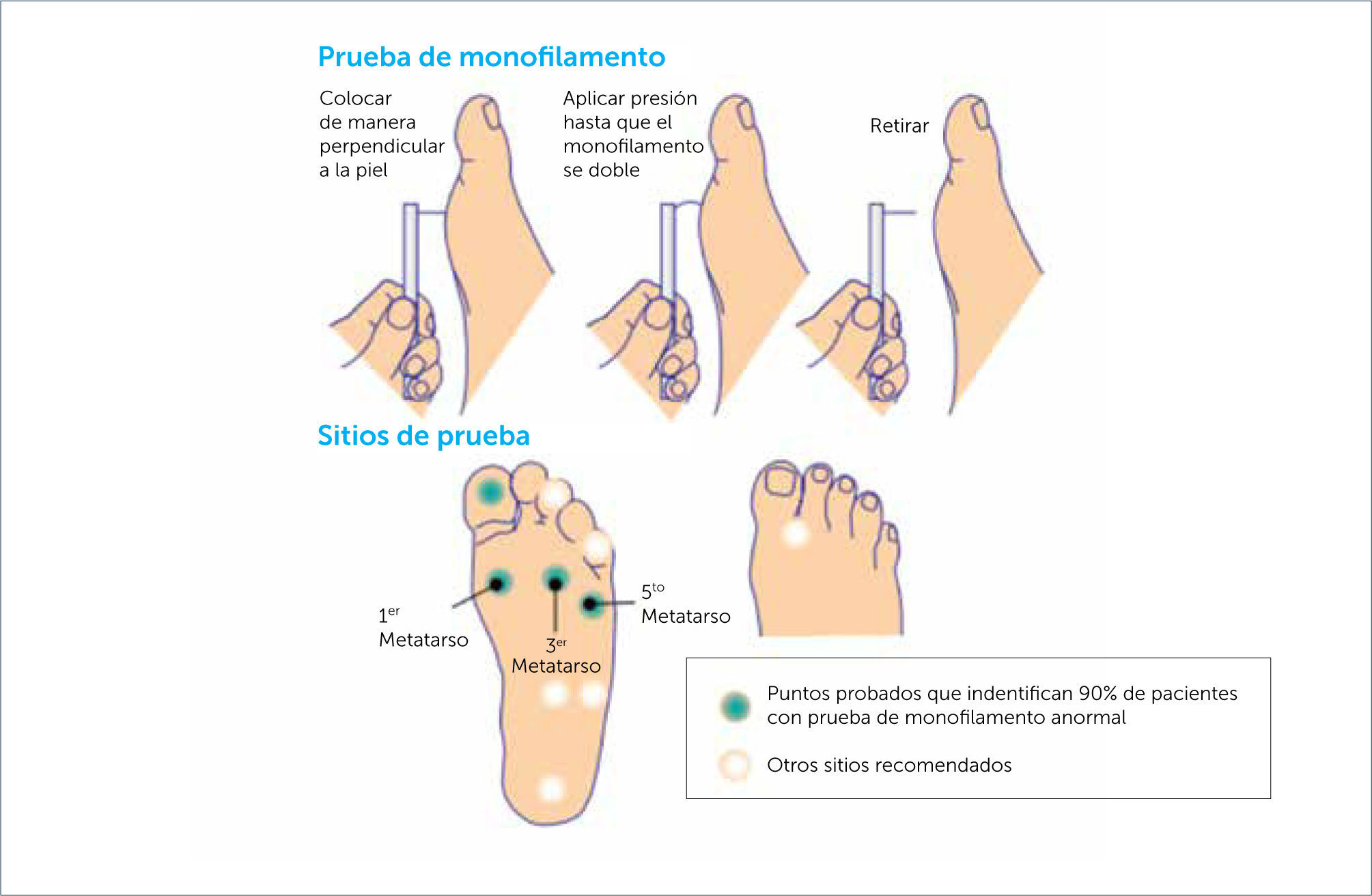
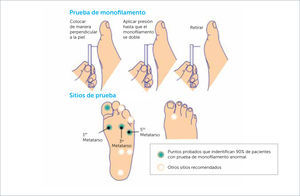
a. Sensibilidad táctil: Se realiza con un monofilamento de Semmes-Weinstein 5,07 (10grs), instrumento simple que se utiliza para detectar pérdida de sensibilidad protectora (Figura 4). Evalúa la sensación de presión superficial en 4 puntos de cada pie: pulpejo ortejo mayor, cabeza de 1er, 3° y 5° metatarsianos. Su sensibilidad varía entre 66 a 91%, y su especificidad entre 34 y 86% según distintas series.
b. Sensibilidad vibratoria: Se utiliza el diapasón de 128 hz, que también permite detectar pérdida de sensibilidad protectora. Evalúa la sensación vibratoria. Se apoya el diapasón en el dorso del 1er ortejo, bajo la uña, o en el maléolo si hay amputación. Se le pide al paciente que avise cuando ya no tiene percepción de vibración y se correlaciona con la sensación del propio examinador en su mano. Tiene una sensibilidad que va del 55 al 69% y una especificidad entre 59 y 90%. El Biothesiómetro busca el mismo objetivo, pero es más preciso ya que determina el umbral de amplitud al que la vibración se hace perceptible para el paciente. Es anormal un umbral sobre 25V, y se asocia a mayor riesgo de ulceración. Es poco asequible por su alto costo.
c. Reflejo aquiliano: Evalúa el circuito de las raíces S1S2. Su ausencia se asociaría a mayor riesgo de ulceración, pero está ausente en un importante número de adultos mayores, por lo que no se considera de gran valor.
Tanto el monofilamento de 10 grs como el diapasón como prueba única son útiles para el diagnóstico de neuropatía sensitiva, pero la asociación americana de diabetes (ADA) y la asociación latinoamericana de diabetes (ALAD) apoyan la utilización de ambas pruebas, en conjunto, para diagnosticar en base a opinión de expertos más que en evidencia 9.
HALLAZGOS CLÍNICOS PARA DIFERENCIAR ÚLCERAS NEUROPÁTICAS DE ISQUÉMICAS
| ÚLCERA NEUROPÁTICA | ÚLCERA ISQUÉMICA |
|---|---|
| Pérdida de sensibilidad | No siempre pérdida de sensibilidad |
| Pulsos presentes | Ausencia de pulsos |
| Subluxaciones cabezas de metatarsianos | Estructura del pie mantenida |
| Úlcera en puntos de presión plantar | Úlcera en bordes del pie o zonas de poca presión |
| Hiperqueratosis en bordes de la úlcera | Ausencia de hiperqueratosis en bordes de úlcera |
Basado en la anamnesis, inspección y el examen clínico. Existen varios modelos internacionales para hacer categorización de riesgo. En Chile se utiliza el sistema de la IWGFD (International Working Group in Diabetic Foot) por ser simple y de fácil aplicación (Tabla 3, Figura 5).
CATEGORIZACIÓN DE RIESGO. MINISTERIO DE SALUD
| GRADO DE RIESGO | CARACTERÍSTICAS Y CONDUCTA |
|---|---|
| Sin riesgo | Examen normal, educación en autocuidado, revisión anual. |
| Riesgo leve | Algún grado de alteración sensitiva, sin enfermedad vascular, sin deformidades. Revisión semestral, autocuidado. |
| Riesgo moderado | Neuropatía, vasculopatía o deformidades, revisión trimestral, calzado a medida, intensificar educación en autocuidado. |
| Riesgo severo | Ulceración o amputación previa, daño severo neurológico o vascular, revisión mensual. Calzado y plantilla especial, manejo multidisciplinario. |
| Hiperqueratosis en bordes de la úlcera | Ausencia de hiperqueratosis en bordes de úlcera |
Corresponde a una complicación del pie diabético, que se presenta en paciente con severa neuropatía, que lleva a destrucción ósea, pero que conserva buena vasculatura distal. Sinha y cols indican que 1 de cada 680 pacientes diabéticos padecerán esta condición 10. Su desconocimiento en clínica lleva a un importante subdiagnóstico. La presencia de cambios radiológicos en el pie (desplazamientos, fracturas espontáneas, deformidades) asociados a neuropatía SIEMPRE debe hacer pensar en Charcot (Figura 6). Son factores de riesgo la neuropatía sensitiva y autonómica, la osteopenia y la falla renal. El trauma se reporta en 25% de los casos.
¿Cómo reconocerlo?
- -
Brusco aumento de volumen del pie, eritema y calor local, SIN fiebre asociada
- -
Recuento de glóbulos blancos, PCR y VHS normal
- -
Al elevar la extremidad el eritema desaparece
- -
Diagnóstico diferencial debe establecerse con esguince, celulitis y osteomielitis
- -
La afección motora produce cambios de integridad del arco del pie
- -
La afección sensorial favorece la osteopenia y destrucción progresiva, microfracturas, deformidad ósea y subluxación, ya que el paciente pisa sin percibir dolor
- -
Puede ser unilateral o bilateral
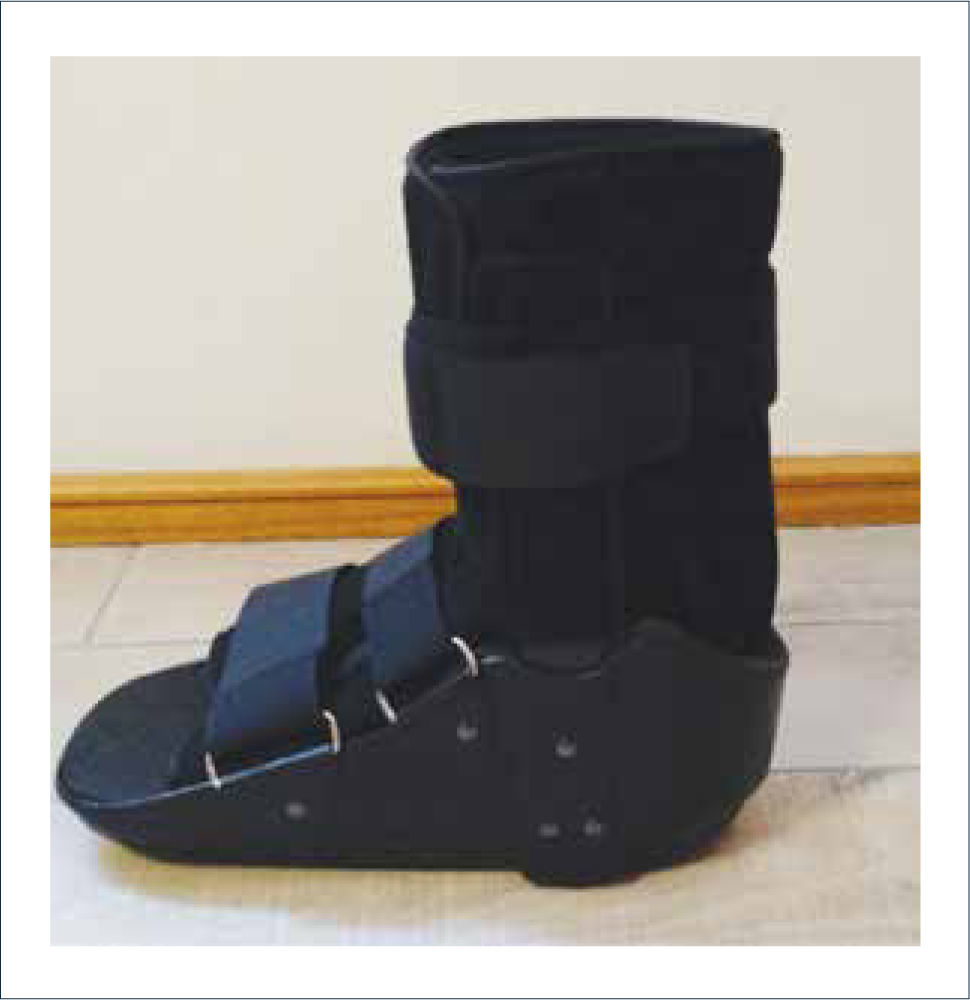
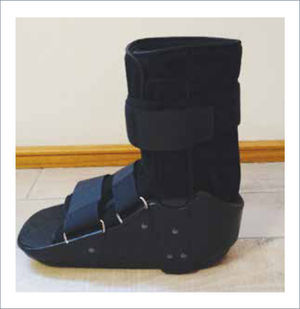
La mayoría de las veces la lesión se produce en la articulación tarsometatarsiana o articulación de Lisfranc 11. La clínica puede ser aguda, con calor local y edema; o crónica con progresiva deformidad del pie, entre 2 y 3 años. En la etapa aguda, el tratamiento de elección es el yeso de contacto total o uso de bota Walker (Figura 7) por un promedio de 6 meses a 1 año 12. En los casos crónicos, es necesario el uso de calzados ortopédicos evitando el apoyo por descargas inapropiadas. El tratamiento quirúrgico se reserva para situaciones de desplazamientos severos o úlceras crónicas recurrentes.
8. INFECCIONES en el PIEEl daño resultante de la neuropatía, la isquemia, o ambos predispone a la infección del pie. La infección siempre se presenta como un factor agravante sobre una úlcera ya existente, que cambia el tratamiento y el pronóstico de la lesión. Cerca del 50 a 60% de ellas son severas y se pueden complicar con osteomielitis generando un mayor riesgo de amputación. La infección puede ser bacteriana (en asociación con úlceras) o fúngica, especialmente en las uñas de los pies. Las úlceras del pie diabético pueden presentar infección activa y/o pasiva. La infección activa incluye los signos clásicos de eritema ascendente, edema, purulencia, aumento del drenaje y mal olor. Los pacientes diabéticos no sienten la progresión de ulceración, los signos y síntomas de las infecciones (fiebre, taquicardia, elevación del recuento de leucocitos) no se manifiestan hasta tarde. El primer signo de infección puede ser la descompensación de las glicemias. Estas infecciones suelen ser polimicrobianas e incluir gérmenes aeróbicos cocos positivos (Staphylococcus aureus), bacilos gram negativos (Escherichia coli, proteus y Klebsiella especies) y anaerobios (Bacteroides sp. y Peptostreptococcus sp.) 13. Toda úlcera infectada debe ser debridada en forma precoz para evitar una complicación mayor como la osteomielitis.
9. EDUCACIÓN EN HIGIENE DE LOS PIESSe debe educar de forma dirigida al paciente diabético, aun cuando no haya presentado heridas ni ulceraciones, con el fin de prevenir su aparición:
- -
Inspeccionar los pies todos los días antes de dormir para pesquisar aparición de ampollas, cortes, rasguños o zonas de piel enrojecida. Revisar entre los dedos.
- -
Lavarse los pies todos los días con un jabón suave, probar la temperatura con la mano antes de bañarse; debe enjuagarse y secar bien, especialmente entre los dedos.
- -
Evitar temperaturas extremas.
- -
En su cama, no utilizar manta eléctrica o los llamados “guateros”.
- -
Nunca debe caminar descalzo.
- -
No cortar callos, ni utilizar agentes químicos para su eliminación, ya que pueden macerarse y provocar una herida, o infectarse.
- -
Recomendar recortar las uñas con bordes ligeramente redondeados si su visión lo permite, ojalá usando lima de cartón solamente.
- -
Visitar al podólogo al menos cada 4 semanas.
- -
Para la piel seca, debe tratar de lubricar con cremas humectantes, ojalá sin aromas, al menos 2 veces al día, excepto entre los dedos de los pies.
- -
No usar sandalias o zapatos en que los dedos queden expuestos; recordar que el trauma externo es el principal factor gatillante de lesiones en de los pies.
La diabetes mellitus constituye una epidemia mundial y la úlcera del pie diabético es una de las complicaciones más graves y costosas de la enfermedad, que conduce a graves pérdidas económicas y personales en el futuro. El 80% de estas lesiones se pueden prevenir. La clave para ello es proporcionar amplia información a los profesionales de la salud en cómo evaluar correctamente el pie de un diabético, signos de alarma a tener en cuenta y por otro lado, educar al propio paciente en el autocuidado de los pies, en un adecuado corte de uñas, en consultar ante cualquier aparición de lesión o ulceración, y a mantener un buen control metabólico de la enfermedad. Indudablemente que la neuropatía periférica y la enfermedad vascular son los principales factores en crear un entorno propicio para la aparición de lesiones, y es por ello que debe incluirse su evaluación en controles periódicos.
En la medida que logremos dar una atención integral al paciente diabético, que incluya la evaluación del pie además de un muy buen control metabólico, podremos reducir las cifras de ulceración y amputación en nuestro país.
Las autoras declaran no tener conflictos de interés, en relación a este artículo.
Las imágenes de este artículo han sido autorizadas por el paciente o sus padres para su publicación.