El autocuidado en epilepsia se define como el comportamiento que debe tener un paciente para optimizar el control de crisis y manejar los efectos de vivir con la enfermedad.
Consta de tres áreas: la adherencia al tratamiento, el manejo de las crisis y el manejo psicosocial.
Los pacientes que no logran comprender su enfermedad y manejo presentan malos resultados en salud. En cambio, un mayor conocimiento influye positivamente en la autoeficacia, capacidad para controlar su condición, mejorando su bienestar y pronóstico.
Los aspectos en los cuales se debe educar a los pacientes con epilepsia son la importancia de la adecuada adherencia al tratamiento, siendo la estrategia más efectiva la simplificación del régimen posológico; primeros auxilios en crisis epilépticas y en el manejo de aspectos de la vida diaria tal como la privación de sueño, consumo de alcohol, la importancia de llevar un diario de crisis y la conducción de vehículos motorizados.
Self-managment in epilepsy is defined as the behavior that a patient should have to optimize seizure control and manage the effects of living with the disease.
It consists of three areas: adherence to treatment, seizures management and psychosocial management.
Patients who fail to understand their disease and management perform poorly on health, however, a greater knowledge positively influences self-efficacy, ability to control their condition, improving their wellbeing and prognosis.
The aspects which should educate patients with epilepsy, are the importance of adherence to treatment, and the most effective estrataegia simplifying the dosing regimen; seizure first aid and handling aspects of daily life such as sleep deprivation, alcohol consumption and the importance, keeping a seizures diaries and driving.
El autocuidado en epilepsia se ha definido como las actividades y/o comportamientos que debe adoptar una persona con epilepsia para optimizar el control de las crisis y manejar los efectos de vivir con la enfermedad (1).
El autocuidado en epilepsia está compuesta por tres áreas que interactúan entre sí:
- •
Adherencia al tratamiento médico.
- •
Manejo de las crisis, lo que incluye estrategias de control de las crisis y manejo de sus consecuencias.
- •
Manejo psicosocial. Incluye técnicas para el manejo de las situaciones que surgen como resultado de tener epilepsia. (2)
Los factores que influyen el autocuidado son (3):
- •
Nivel de confianza en las propias habilidades
- •
Nivel de satisfiacción con el cuidado recibido
- •
Relación médico/equipo de salud - paciente
- •
Redes de apoyo
- •
Bienestar emocional
- •
Estigma
- •
Sensación de control
- •
Objetivos y tratamiento individualizados
Todos los pacientes con enfermedades crónicas necesitan recibir educación y apoyo psicosocial para entender y manejar mejor su enfermedad, esto fomenta la adquisición de conductas de autocuidado.
El concepto de autocuidado en enfermedades crónicas supone una interrelación entre el paciente y el proveedor de salud. En donde el paciente requiere de servicios médicos y de asistencia por parte del equipo de salud y que además se convierta en un experto en el manejo del día a día de su enfermedad. Un efectivo manejo requiere completa e igual participación de cada uno de los lados de la relación médico y/o equipo de salud - paciente.(1)
Alrededor del 20% de los pacientes con epilepsia continúa teniendo crisis pese a tomar medicamentos antiepilépticos, esto sugiere que van a necesitar un mayor conocimiento de su enfermedad, aumentar sus habilidades en autocuidado, modificar algunas conductas en salud, para así, reducir su frecuencia de crisis y mejorar su calidad de vida (4).
Los pacientes con epilepsia desean recibir información educativa. Sin embargo, frecuentemente indican que están insatisfechos con la cantidad y calidad de información proporcionada por los profesionales de la salud (4).
La evidencia sugiere que las personas con epilepsia no reciben apoyo educativo adecuado del personal de salud. Estos pacientes necesitan comprender su enfermedad, necesario para desarrollar y mantener las habilidades de manejo de su patología. Los pacientes que no logran entender su enfermedad y manejo son mucho más propensos a presentar pobres resultados en salud. Un mayor conocimiento por parte del paciente influirá positivamente en su auto-eficacia y capacidad para controlarla, mejorando así su bienestar y pronóstico (4).
Se realizó una revisión sistemática en la literatura existente de la efectividad de la educación en autocuidado en mejorar los resultados en salud de niños y adolescentes con epilepsia. Esta revisión mostró que programas estructurados en educación en autocuidado pueden mejorar el conocimiento en relación a la epilepsia, mejorar algunos comportamientos y reducir la frecuencia de crisis en niños y jóvenes con epilepsia. Sin embargo, según la evidencia existente, no se podría determinar cuan efectivo es, ni cuáles son los componentes que un programa debería tener (18).
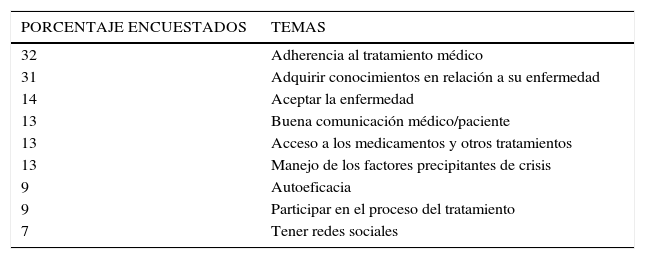
Se consultó a profesionales de la salud que trabajan directamente con pacientes con epilepsia, sobre cuales son las principales necesidades de autocuidado de estos pacientes. Un tercio de los encuestados nombró como las dos principales, la adherencia al tratamiento médico y adquirir conocimientos en relación a su enfermedad (Tabla 1).
Principales necesidades de autocuidado en los pacientes con epilepsia (n = 101)
| PORCENTAJE ENCUESTADOS | TEMAS |
|---|---|
| 32 | Adherencia al tratamiento médico |
| 31 | Adquirir conocimientos en relación a su enfermedad |
| 14 | Aceptar la enfermedad |
| 13 | Buena comunicación médico/paciente |
| 13 | Acceso a los medicamentos y otros tratamientos |
| 13 | Manejo de los factores precipitantes de crisis |
| 9 | Autoeficacia |
| 9 | Participar en el proceso del tratamiento |
| 7 | Tener redes sociales |
Los expertos indican que las principales dificultades para el autocuidado de los pacientes son:
- •
La calidad y la accesibilidad de los proveedores en salud.
- •
Los efectos psicológicos de la epilepsia (negación, desesperación y depresión, entre otros).
- •
El estigma y la falta de conocimiento de la comunidad sobre esta enfermedad.
- •
El alto costo del tratamiento farmacológico (1).
Otra dificultad que presentan los pacientes está relacionada con el empleo. La combinación de crisis, dificultades cognitivas, imposibilidad de conducir vehículos y otras comorbilidades asociadas a la epilepsia pueden reducir o limitar las opciones de trabajo para los pacientes con epilepsia (1).
La adherencia al tratamiento, también fue reportado por los profesionales de la salud como una de las principales dificultades para el autocuidado en epilepsia. Diversos factores pueden disminuir la motivación de los pacientes para seguir con el tratamiento, tal como lo son los efectos secundarios molestos, que pueden reducir la voluntad de los pacientes para seguir un determinado tratamiento (1).
Las dificultades cognitivas son mencionadas como otra dificultad para los pacientes con epilepsia. Las personas con algún déficit cognitivo tienen muchas más dificultades para comprender y por lo tanto adherir a las indicaciones médicas.
Lo impredecible de las crisis epilépticas también afectaría las capacidades de autocuidado de los pacientes, ya que significa para ellos una fuente de miedo y estrés, lo que limita su capacidad de planificar su futuro a corto y largo plazo (1).
A continuación se grafica las principales dificultades para el autocuidado en pacientes con epilepsia reportadas por los profesionales entrevistados (Tabla 2).
Principales dificultades para el autocuidado en epilepsia (n = 100)
| PORCENTAJE ENCUESTADOS | TEMAS |
|---|---|
| 45 | Calidad y accesibilidad de los proveedores en salud |
| 26 | Efectos psicológicos y emocionales de la epilepsia |
| 20 | Estigma y desconocimiento de la comunidad |
| 15 | Disponibilidad de medicamentos |
| 15 | Aspectos laborales |
| 14 | Adherencia al tratamiento |
| 13 | Dificultades cognitivas |
| 12 | Impredictibilidad de las crisis |
| 12 | Lograr control de la crisis |
La adherencia al tratamiento es una de las medidas de autocuidado más importantes. Se debe educar a los pacientes ya que, muchas veces, de esto depende el éxito del tratamiento médico.
La adherencia al tratamiento se define como el grado en que el comportamiento del paciente coincide con las recomendaciones dadas por el profesional de la salud. Esto supone una participación activa por parte del paciente y una responsabilidad del médico de establecer un diálogo que permita la toma de decisiones compartidas (5).
La falta de adherencia al tratamiento es un problema prevalente y de relevancia en la práctica clínica, especialmente en el tratamiento de las enfermedades crónicas, presentándose en un 20 a un 50% de los pacientes que las padecen, lo que varía dependiendo del tipo de patología (6).
En el caso de la epilepsia, los estudios muestran resultados muy variados, reportando que aproximadamente entre el 30 al 60% de los pacientes presentan falta de adherencia al tratamiento farmacológico indicado (7), siendo en el grupo de los adultos mayores (mayores de 65 años) donde se presenta más frecuentemente (8). Probablemente la falta de adherencia al tratamiento es una de las causas más importantes del mal control de la epilepsia y corresponde al principal factor precipitante de crisis (9).
Por otro lado, estudios muestran que la falta de adherencia a los fármacos antiepilépticos estuvo fuertemente asociada a mayores números de hospitalizaciones, días cama, visitas al servicio de urgencia; representando mayores costos en salud en comparación con los pacientes con buena adherencia (16).
Existen varios métodos para medir la adherencia, que se dividen en directos e indirectos. Los métodos directos son todos aquellos que miden los niveles de droga, ya sea en sangre, cabello, saliva, entre otros.
Los métodos indirectos son todos aquellos no biológicos, dentro de los que encontramos los autorreportes, el conteo de pastillas, la frecuencia de crisis, asistencia a controles, uso de pastilleros (10)
En epilepsia el método directo más ampliamente utilizado es la determinación de niveles plasmáticos de antiepiléticos, siendo éste muy efectivo en casos en que la falta de adherencia es extrema.
Muchos factores pueden influir en la concentración sérica del fármaco en un mismo paciente, incluyendo la edad, tipo de alimentación recibida y las múltiples interacciones farmacológicas que en estos pacientes suelen ser muy factor muy importante debido a la politerapia (10).
También se debe considerar que la adherencia no se mantiene necesariamente estable durante todo el tiempo. Los pacientes pueden tomar sus medicamentos en forma irregular por lo que, en caso de sospecha de falta de adherencia, una sola determinación del nivel plasmático de antiepiléticos en rango terapéutico no la descartaría, siendo necesaria la toma seriada de niveles plasmáticos en que si se muestran fluctuaciones de la concentración de antiepiléptico en sangre en un periodo donde la indicación y las condiciones se han mantenido constantes, puede sugerir que el paciente está tomando sus fármacos en forma irregular (10, 17).
Los factores que influyen en la falta de adherencia se pueden dividir en los relacionados con el paciente, la patología, el sistema sanitario, la relación médico-paciente y con el tratamiento propiamente tal.
Los pacientes toman decisiones sobre su medicación basándose en su conocimiento sobre la patología y posible tratamiento, en su percepción sobre la necesidad de usar medicación y sus preocupaciones sobre la misma. La decisión de tomar un medicamento y continuar tomándolo a través del tiempo debe considerarse un comportamiento complejo por lo que el profesional de la salud debe considerar el deseo de los pacientes de minimizar la cantidad de remedios que toman, preguntar a los pacientes en relación a sus inquietudes acerca de la medicación, tal como efectos adversos; y discutir con los pacientes sobre cómo incorporar la toma de medicación a su rutina diaria.
Estrategias para mejorar la adherencia al tratamiento. Podemos mencionar (5):
- •
Simplificar el régimen posológico. Siendo ésta una de las intervenciones con mayor evidencia de eficacia, en donde la adherencia es mayor en regímenes de tratamiento con tomas de una vez al día frente a las de dos veces al día y tres veces al día.
- •
Educar al paciente y su familia en relación a su enfermedad y tratamiento.
- •
Si se detecta en un paciente falta de adherencia, indagar si es intencionada o no.
- •
Preguntar sobre las creencias y preocupaciones del paciente sobre su medicación.
- •
Sugerir a los pacientes llevar un registro de las tomas de su medicamento.
- •
Hacer partícipe al paciente de la monitorización de su enfermedad. Por ejemplo solicitar que lleve un registro de crisis.
- •
Utilizar pastilleros, sistemas personalizados de dosificación, etc.
- •
Discutir con el paciente sobre los beneficios y desventajas del tratamiento, así como los efectos a largo plazo de la medicación.
- •
Incorporar la toma del medicamento a rutina diaria del paciente.
- •
Uso de alarma de reloj para recordar el momento de administración.
- •
Considerar ajuste de dosis, el cambio a otro medicamento y otras estrategias, como el cambio de hora en la administración.
- •
Preguntar al paciente si el costo de la medicación supone un problema y considerar opciones para reducirlo.
Otro aspecto sobre el cual es necesario educar a los pacientes es la importancia que tiene una adecuada higiene del sueño y los riesgos de la privación de sueño.
La evidencia existente reconoce a la privación de sueño como un factor precipitante de crisis epilépticas y que facilita la aparición de descargas epileptiformes interictales.
Características del electroencefalograma después de una privación de sueño sugiere que ésta podría activar crisis primariamente generalizadas, siendo el riesgo más alto dentro de las primeras 48 horas después de la privación de sueño (11). Además se debe considerar que la privación de sueño comúnmente se asocia a otras condiciones, tales como el stress físico y mental; y el abuso de sustancias, que son por sí solas, precipitantes de crisis.
Se recomienda a los pacientes que adopten hábitos regulares de sueño de modo de adquirir una rutina saludable, en donde se privilegie el sueño nocturno, durmiendo la cantidad de horas para obtener la sensación de haber descansado. Indicando que siempre se debe evitar el trasnoche, pero en caso de ser necesario, se debe dormir una siesta previa y en la mañana siguiente no se debe levantar temprano (12).
En el caso de pacientes adultos, siempre es importante evaluar el tipo de trabajo que realizan, ya que existen algunas actividades que requieren la realización de turnos de noche, por lo que sería necesario recomendar el cambio de tipo de trabajo o la solicitud al empleador de realización sólo de turnos diurnos.
Primeros auxilios en crisis epilepticasLos primeros auxilios en crisis epilépticas son básicamente muy simples. Sin embargo, las personas que están involucradas en el cuidado de los pacientes que pueden presentarlas, incluyendo padres, profesores, enfermeras escolares, compañeros de trabajo y la comunidad en general, presentan una falta de conocimiento y un nivel alto de ansiedad en relación al hecho de enfrentarse a un paciente con una crisis convulsiva, en muchas ocasiones, siendo desproporcionado a la severidad de la situación (13).
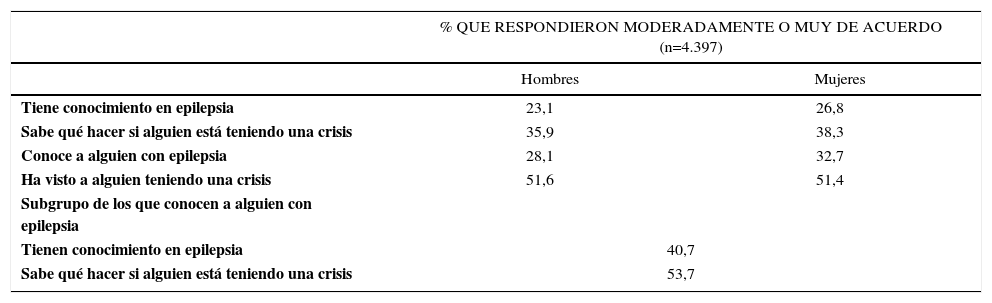
En el 2002, en una encuesta sobre epilepsia y primeros auxilios, un tercio de los encuestados indicaron conocer a una persona con epilepsia y de ellos, sólo entre el 35% y el 40% dicen que sabrían qué hacer en caso de crisis (13) (Tabla 3).
Resultados del 2002 del centro de control de enfermedades y prevención: encuesta de estilos saludables relacionada con epilepsia y primeros auxilios en crisis
| % QUE RESPONDIERON MODERADAMENTE O MUY DE ACUERDO (n=4.397) | ||
|---|---|---|
| Hombres | Mujeres | |
| Tiene conocimiento en epilepsia | 23,1 | 26,8 |
| Sabe qué hacer si alguien está teniendo una crisis | 35,9 | 38,3 |
| Conoce a alguien con epilepsia | 28,1 | 32,7 |
| Ha visto a alguien teniendo una crisis | 51,6 | 51,4 |
| Subgrupo de los que conocen a alguien con epilepsia | ||
| Tienen conocimiento en epilepsia | 40,7 | |
| Sabe qué hacer si alguien está teniendo una crisis | 53,7 | |
De acuerdo con un estudio realizado en Estados Unidos, en donde se encuestaron 654 padres o tutores que asistieron durante el año 2002 al servicio de urgencia, aproximadamente el 71% sabía que el aspecto más importante de los primeros auxilios es proteger a la persona que está teniendo una crisis. En Taiwán, un trabajo donde se entrevistaron a 216 padres de niños con convulsiones febriles, se encontró que muchos de ellos tenían ideas equivocadas sobre los primeros auxilios, tales como que es apropiado sacudir o intentar despertar al niño durante la convulsión o que uno debe mantener los dientes separados o es necesario introducir objetos en la boca del niño durante la crisis (13).
Independiente del tipo de crisis que presente una persona, el aspecto fundamental en el que se debe hacer hincapié en la educación en primeros auxilios es que se debe proteger al paciente de daños producto de las crisis. Las crisis pueden provocar alteración del nivel de conciencia o inconciencia, por lo que el paciente está vulnerable a daños. Un adecuado manejo de una crisis va a depender del tipo de crisis, del contexto y de si hay o no compromiso de conciencia. La gran mayoría de las crisis son autolimitadas y cesarán por sí mismas, por lo que no corresponden a una emergencia médica que requiera de asistencia en forma inmediata. Sin embargo, una crisis prolongada o que se repita pueden indicar que se está en presencia de un estatus epiléptico. En este caso la intervención educativa tiene como objetivo que la persona que asiste a un paciente, actúe antes del desarrollo del status, y esto requiere una rápida administración de fármacos antiepilépticos de emergencia y educación acerca de cómo responder frente a este tipo de eventos. La ventana recomendada para la administración de medicamentos para abortar las crisis es de 5 a 10 minutos de crisis continuas; por lo tanto, la administración de fármacos antiepilépticos antes de que el paciente llegue al hospital corresponde al manejo óptimo. La administración de diacepam rectal en el hogar por los padres y/o cuidadores que han sido educados en relación al adecuado manejo de las crisis es una estrategia importante para prevenir el status epiléptico (13).
La educación en primeros auxilios mejora los conocimientos, las actitudes, disminuye el nivel de ansiedad y promueve un adecuado manejo de los padres y familiares de pacientes con epilepsia. Y, el entrenamiento en relación al uso en el hogar del diazepam rectal y antiepilépticos de emergencia, empodera a los pacientes y sus cuidadores entregándoles más sensación de control sobre su condición.
Diario de crisisEl diario de crisis es una forma de auto reporte que consiste en un registro escrito que lleva el paciente o sus cuidadores de las crisis que presenta. Este registro permite tanto al paciente como a su médico tratante contar con información, lo más objetiva posible, sobre la frecuencia de crisis y entrega la posibilidad de contar con un registro de la evolución de las crisis en el tiempo, permitiendo así, evaluar la respuesta a un determinado tratamiento, conocer el transcurso natural de la enfermedad en el paciente, determinar los factores precipitantes de crisis e identificar los distintos tipo de crisis presentes.
Los diarios de crisis dependen primero del reconocimiento que tengan tanto el paciente como su familia del tipo de las crisis que presenta el paciente y de lo constante que sean con el registro. Aproximadamen te la mitad de las crisis registradas durante un monitoreo vídeo-EEG no son conocidas por el paciente o su familia (14).
Lo primero que se debe hacer al educar a un paciente en relación a la confección de un diario de crisis, es ayudarlo a identificar correctamente las crisis y diferenciar los distintos tipos que presenta. En muchas oportunidades los pacientes sólo identifican como crisis las convulsiones; por lo tanto, no registran los otros tipos.
Otro aspecto importante es indicar al paciente que deben registrar los eventos que pudieran precipitar alguna crisis o el aumento de éstas, ya sea olvido de alguna dosis de su antiepiléptico, privación de sueño, fiebre, infección, etc. Esto le permite al médico identificar los precipitantes de crisis específicos del paciente de modo de modificar estilos de vida o, en algunos casos, podría contribuir a la identificación de síndrome epiléptico, tal como en epilepsias reflejas, epilepsias fotosensibles, epilepsias catameniales, etc.
Consumo de alcoholEl consumo moderado de alcohol no aumentaría la frecuencia de las crisis y no afectaría significativamente los niveles séricos de los fármacos antiepilépticos. Por lo tanto, los pacientes adultos con epilepsia deberían poder consumir alcohol en cantidades limitadas. Sin embargo, se debería restringir en pacientes con un historial de abuso de alcohol y/o de sustancias y en los que tienen antecedentes de crisis relacionadas con la ingesta de alcohol (15).
El riesgo más grave de presentar crisis en relación con el consumo de alcohol es durante la privación. La abstinencia del alcohol reduce el umbral convulsivo, un efecto que puede estar relacionado con la dosis de alcohol, la rapidez de la retirada y la cronicidad de la exposición. Las personas que abusan de alcohol en forma crónica están en riesgo significativamente mayor de desarrollar convulsiones, que pueden ocurrir durante la abstinencia o intoxicación. El abuso de alcohol predispone a trastornos médicos y metabólicos que pueden disminuir el umbral convulsivo o provocar síntomas parecidos a convulsiones. Por lo tanto, en la evaluación de una convulsión en un paciente que está borracho o ha abusado del alcohol, se debe investigar cuidadosamente para determinar la causa (15).
Conduccion de vehiculos motorizadosLas crisis epilépticas que ocurren durante la conducción de vehículos significan un alto riesgo de accidentes, secuelas importantes y muerte para la persona que conduce el vehículo y para terceras personas involucradas.
La legislación prohibió, en un comienzo, en forma absoluta la conducción de vehículos por personas con epilepsia. A partir de la década del 40, en la cual se produce un avance importante en el tratamiento farmacológico de estos pacientes, esto comenzó a revertir paulatinamente. Llegando a la década del 70, en algunos estados de Estados Unidos, a otorgarse licencia a personas con un adecuado control de crisis.
Actualmente en Estados Unidos existen diferentes normas, según el estado, que autorizan la conducción de vehículos con un tiempo mínimo de libertad de crisis que va desde los tres a 12 meses, con un promedio de 6 meses. En el Reino Unido y Canadá se requiere un año sin crisis y en Australia dos años (19).
En Chile la ley del tránsito establece que “no se otorgará licencia de conductor a quien carezca de aptitudes físicas o psíquicas que lo habiliten para conducir un vehículo motorizado o hagan peligrosa su conducción”.
- -
Para todo tipo de licencias se consideran todas aquellas patologías que produzcan crisis de compromiso de conciencia, cualquiera sea su causa.
- -
Todas aquellas enfermedades que produzcan incapacidad de efectuar movimientos voluntarios que impidan actuar con la rapidez y precisión que la conducción de vehículos requiere.
En la ley se establece una excepción para los solicitantes de licencias no profesionales: “No obstante lo señalado anteriormente, se podrá otorgar licencia de conducción restringida, con la presentación del informe correspondiente del médico tratante, en que se certifique bajo su responsabilidad y acompañado de los exámenes pertinentes, que la deficiencia está compensada y que el postulante se encuentra en condiciones de salud normal y controles periódicos”.
En la práctica lo que sucede es que declarar tener cierta enfermedad no es obligatorio y la omisión no está castigada por la ley (20).
Se ha propuesto una nueva legislación que incluya restricciones permanentes en algunos tipos de epilepsia con daño estructural del cerebro. Y entrega de licencias para pacientes con un año sin crisis y EEG normal, o dos años sin crisis después de suspendido el tratamiento con EEG sin actividad epileptiforme, en la mayoría de los casos (19).
La autora declara no tener conflictos de interés, con relación a este artículo.