La Ultrasonografía tiene un rol relevante en la evaluación del paciente grave tanto en la emergencia médica como frente a la evaluación de su curso clínico.
Debido al desarrollo tecnológico en la actualidad se cuenta con máquinas transportables, más baratas y fáciles de usar que permiten evaluar al paciente en el lugar donde se encuentra.
Es así como médicos intensivistas y de servicios de urgencia están familiarizados con el uso de la Ecocardiografía en situaciones específicas sobre las cuales hay un importante apoyo en la literatura.
El peri-operatorio es un período en el que puede haber complicaciones que pueden ser evaluadas por el anestesiólogo mediante el uso de la ecocardiografía transtorácica como son, hipovolemia, tamponamiento, embolia pulmona, falla cardiaca y sepsis. Es muy importante establecer el tipo de entrenamiento y guías prácticas para usar la ecocardiografía transtorácica así como definir las situaciones clínicas en que se debe usar es un campo en desarrollo.
Ultrasound-based assessment of critically ill patients has a paramount role.
In the approach to the medical unstable patient as to follow his clinical course.
The advances in ultrasound technology including reduced equipment size and price have had a major role in the expansion of its use outside the cardiology laboratory to the point of care ultrasound.
To date ICU and Emergency Phisicians are confident to use it in focus cardiac ultrasound with an important diagnostic and clinical support.
The perioperative period is a source of complications that
anesthesiologist can evaluate with ultrasound as hypovolemic states, tamponade, pulmonary embolism, cardiac failure and sepsis. To date, to establish the training and to develop practice guidelines for non-cardiologist-performed transthoracic echocardiography is a growing issue.
La utilización del Ultrasonido (US) en medicina, data de unos 60 años. Inicialmente se practicó con inmensas máquinas confinadas a laboratorios de imágenes y su uso estuvo reservado a radiólogos, cardiólogos y obstetras.
Debido al desarrollo tecnológico y al diseño y comercialización de máquinas más baratas y portátiles, su práctica se fue extendiendo desde la consulta del especialista -ya sea radiólogo o cardiólogo- a la evaluación del paciente en sala tanto de UCI como de Emergencia por médicos intensivistas y de urgencia con el fin de resolver interrogantes concretas y tomar decisiones inmediatas en el manejo agudo.
Las razones de por qué su uso se ha extendido más que otros métodos de imagen han sido porque es seguro (no hay efectos colaterales descritos dañinos para el paciente), es fácil de usar, es portátil y rápido. Básicamente provee imágenes en tiempo real, que pueden ser interpretadas incluso online, con impacto inmediato en la terapia.
Hay evidencia que apoya la superioridad del US a través de la evaluación dirigida a metas concretas por sobre el examen físico y la clínica tanto para diagnóstico como apoyo en procedimientos como la instalación de una vía venosa central 1.
Surge el concepto de “point of care ultrasonography”, es decir un examen mediante el US hecho e interpretado por el operador en tiempo real y en el lugar donde se encuentra el paciente. Esta evaluación puede estar enfocada a algún aspecto en concreto por ejemplo volemia y puede ser repetido según el curso clínicos.
ANESTESIA Y ULTRASONOGRAFÍAEl acercamiento de los anestesiólogos al US ha sido diferente al de los médicos de UCI y de urgencia. Se inicia con la compleja evaluación en la sala de operaciones mediante el estudio Ecocardiográfico Trans-esofágico (ETE) de los anestesistas cardio-vasculares en los años 90, hasta el desarrollo de la anestesia regional y punciones vasculares guiada por US durante los últimos 15 años. La extensión del estudio con US a un nivel más básico y dirigido a un enfoque sistémico hecha por anestesistas con foco en corazón, pulmones y abdomen no lleva más de 10 años.
Este cambio en la manera de usar el US en situaciones de descompensación aguda ha hecho que los médicos de UCI como los anestesiólogos lo hayan incorporado en su práctica clínica 2.
¿Por qué anestesiólogos e intensivistas deberían dominar el US?Aunque anestesiólogos y médicos de UCI pueden no ser expertos en US tienen la ventaja, mediante un examen dirigido, de incorporar de inmediato los hallazgos al diagnóstico y manejo del paciente.
¿Qué tipo de entrenamiento debería ser implementado?Ya que no se pretende hacer el examen completo como el del laboratorio de ecocardiografía, el grado de competencia promedio de los operadores debe estar claramente definido así como las situaciones en que este debe llamar por ayuda a un cardiólogo especialista. Diversas experiencias en diferentes centros han mostrado niveles de competencia y entrenamiento con bastante sustento en la literatura 3.
¿Qué beneficio obtiene el paciente?Una vez definido el entrenamiento y los objetivos de competencia, se establece tipo de protocolo y dónde se va a poner el énfasis, es decir en que situaciones clínicas y de qué manera. Por ejemplo, en estudios trans-torácicos de pacientes en shock hay que descartar tamponamiento, falla de bomba, dilatación de cámaras o hipovolemia 4,5.
Este enfoque ha llevado a tomar medidas más precoces y probadamente con mayor certeza que con la sola evaluación clínica.
Hay protocolos abreviados (Focus Cardiac Ultrasound) realizados por médicos no cardiólogos cuya utilidad ha sido mostrada para ciertas entidades y en ciertas ocasiones y sobre lo cual ya existe una pronunciación de la Sociedad Americana de Cardiología 6.
Existe un importante número de publicaciones al respecto con metodología variada, diferentes grados de preparación de los operadores, variedad de poblaciones de estudio y diferente tipo de máquinas. Aún así con probada consistencia en la detección de disfunción sistólica de ventrículo izquierdo (VI), dilatación e hipertrofia de VI, dilatación de aurícula izquierda (AI), dilatación de ventrículo derecho (VD), derrame pericárdico y medición de la vena cava inferior (VCI)7–9.
En la práctica anestésica se puede hacer evaluaciones ecocardiográficas en el preoperatorio, por ejemplo para evaluar volemia en el paciente de urgencia que va a ser intervenido y también se pueden evaluar pacientes hipotensos en el pabellón y posoperatorio cuando no hay respuesta esperada a las medidas habituales.
Revisar este último aspecto de la utilización del ultrasonido es el foco de revisión bibliográfica.
ECOCARDIOGRAFÍA Y SHOCKLa forma de evaluar con ecocardiografía a un paciente hipotenso debe estar orientada a descartar:
- -
Falla de bomba
- -
Hipovolemia
- -
Sepsis
- -
Tamponamiento cardiaco
- -
Sospecha de embolía pulmonar (EP)
Para este estudio el operador tiene que tener un nivel de entrenamiento para obtener las ventanas requeridas, estar familiarizado con el uso del Doppler tanto continuo como pulsado y poder evaluar con modo M la vena cava inferior.
Las visiones requeridas para estas evaluaciones con US de superficie son las estándar Para-esternal (PE) eje largo y eje corto, la apical de 4 y 5 cámaras (A4C y A5C) y la subcostal (SC) eje largo y grandes vasos.
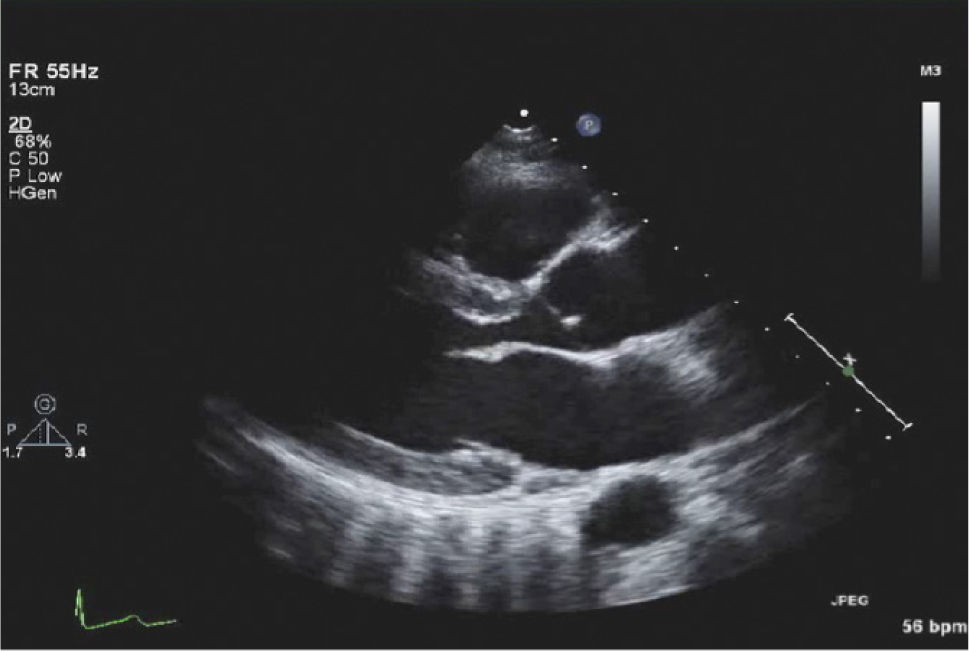
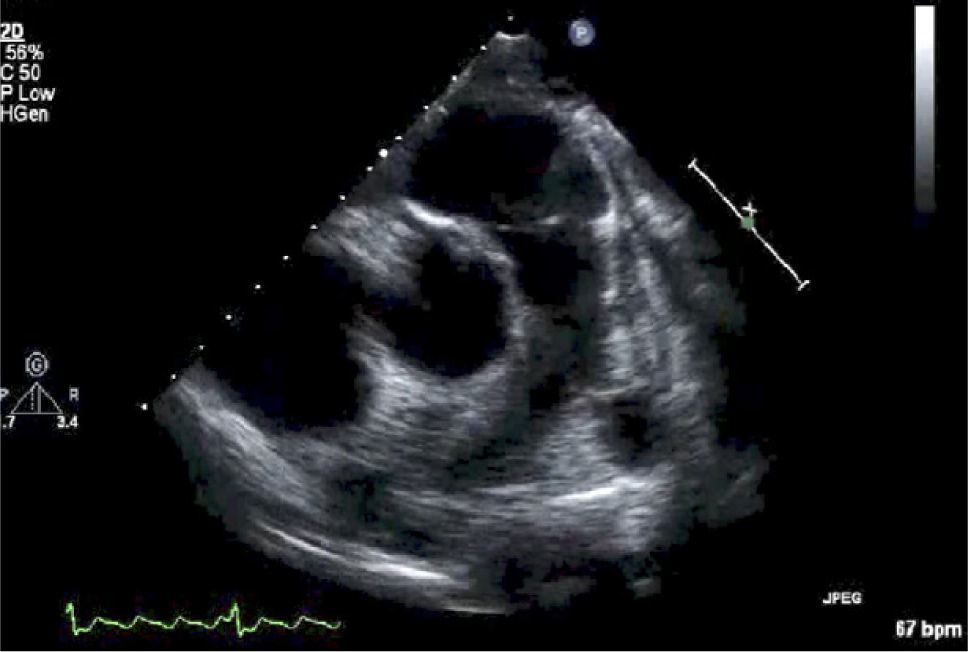
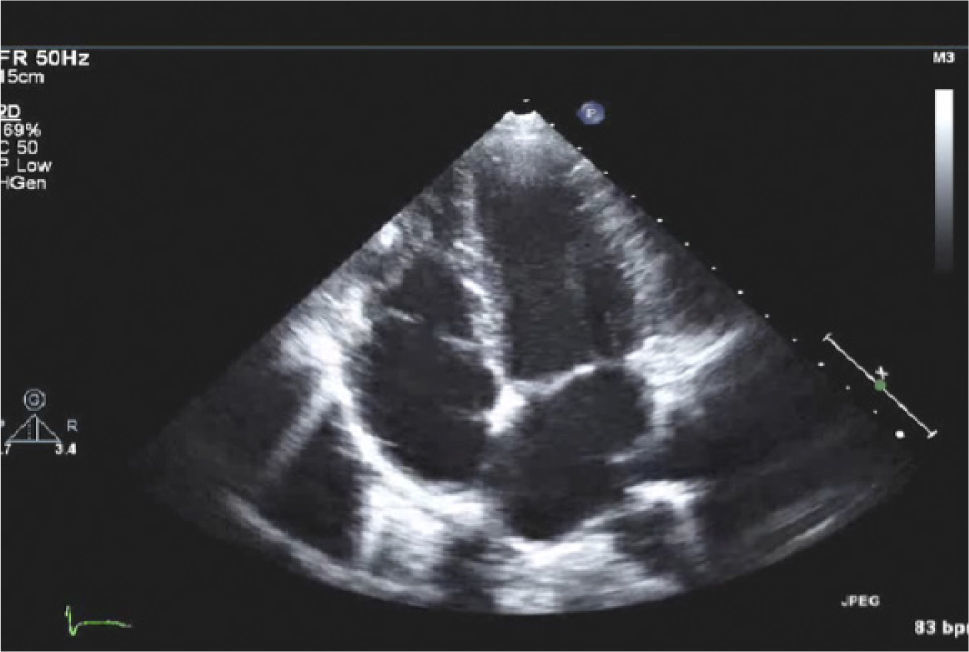
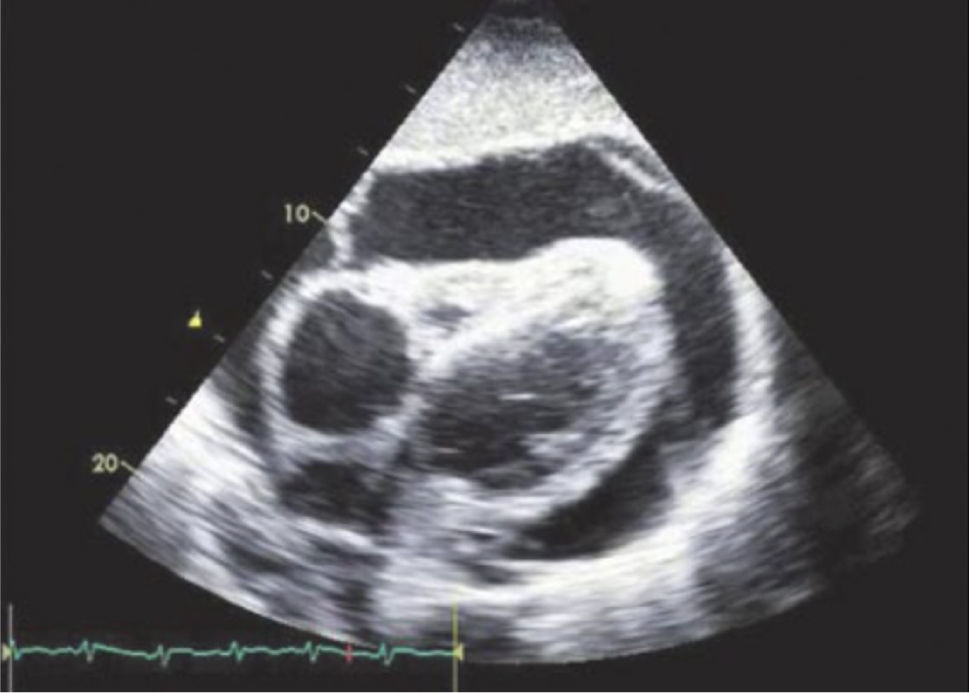
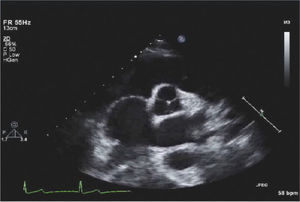
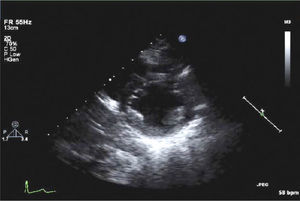
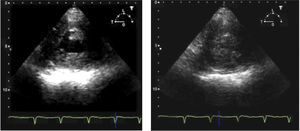
Para-esternal (PE) Eje LargoCorresponde a la primera ventana en un ETT y es la ventana estándar para mediciones con modo M y 2D del VI de raíz aórtica y aurícula izquierda (Figura 1).
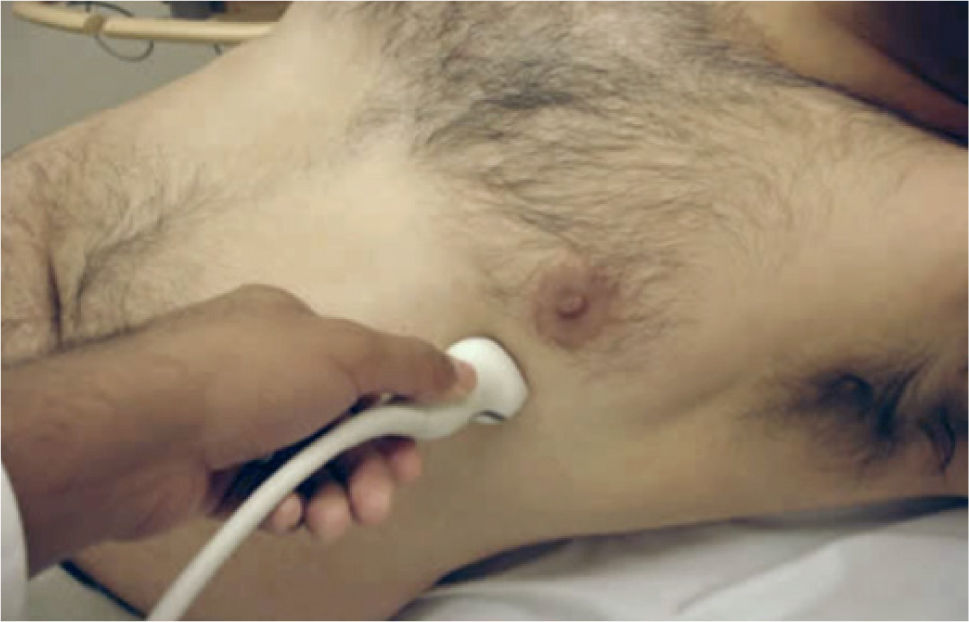
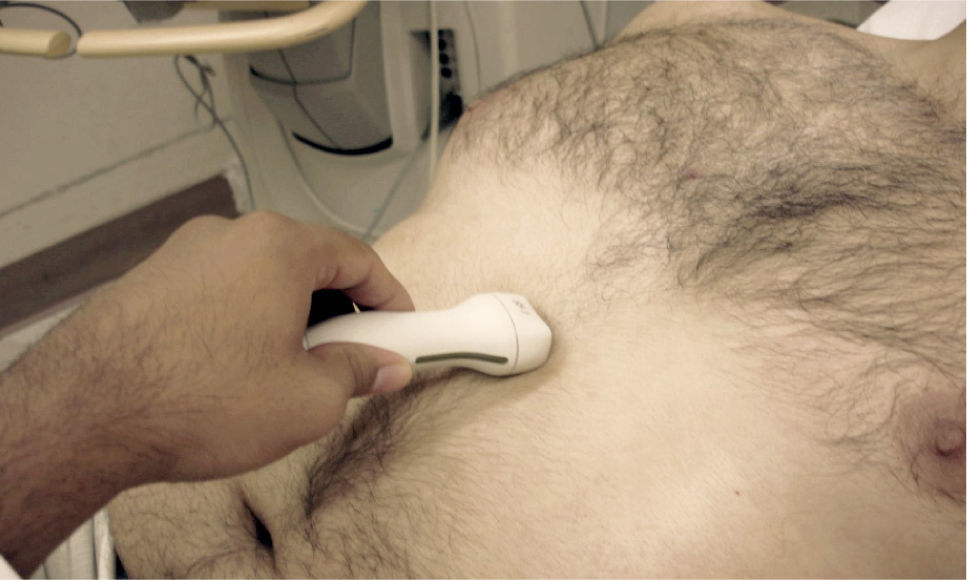
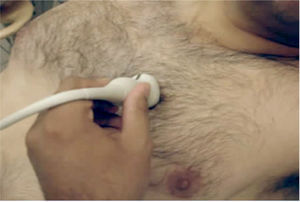
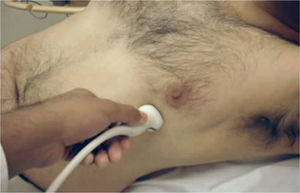
El transductor se ubica de 5 a 8cm. a la izquierda del esternón en el 4° espacio intercostal. El marcador del transductor dirigido hacia el hombro derecho (Figura 2).
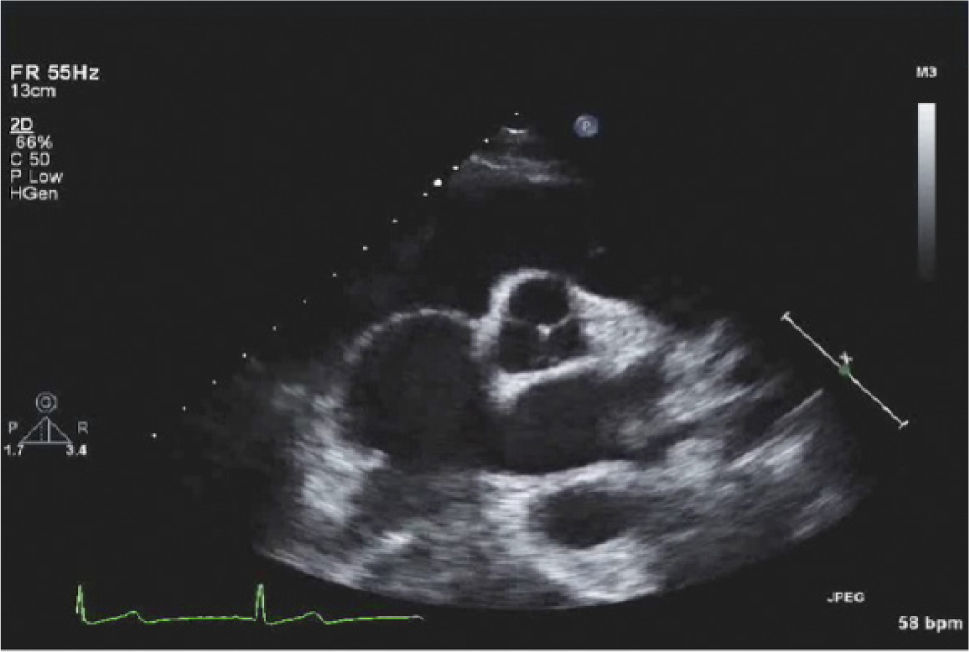
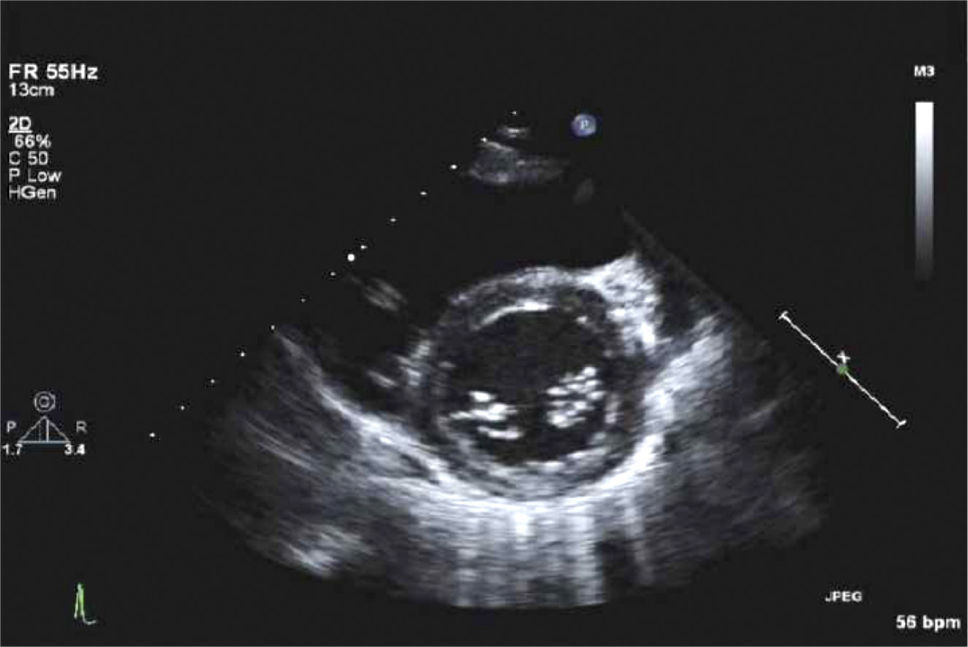
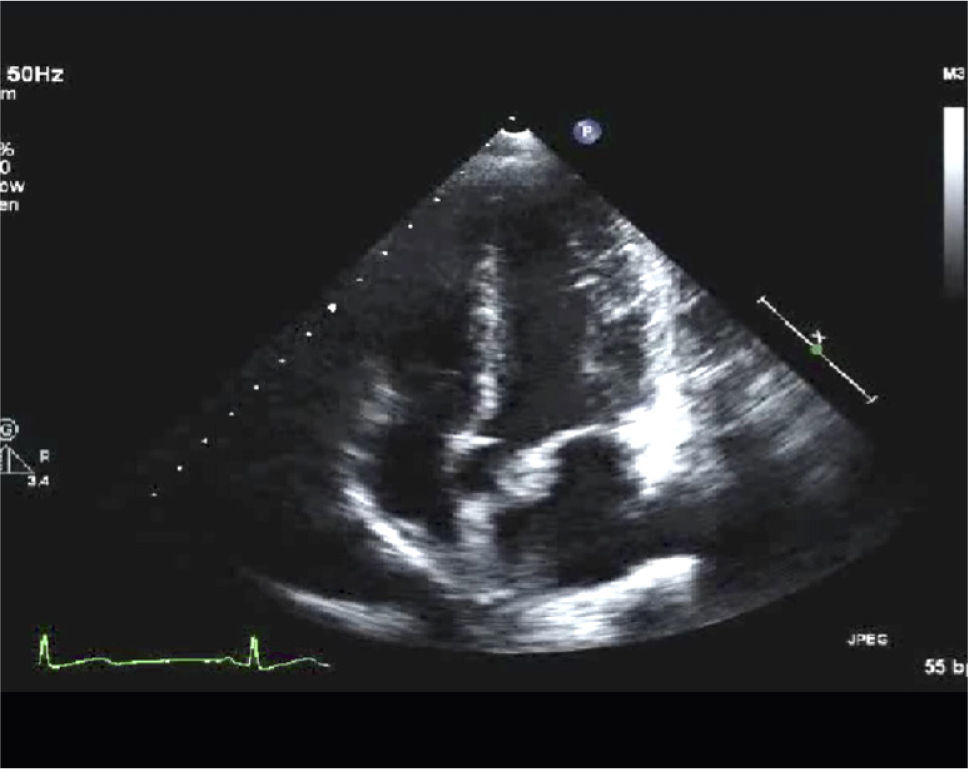
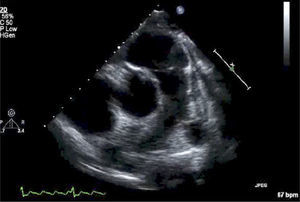
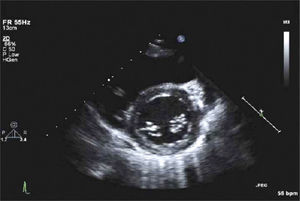
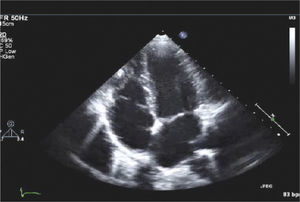
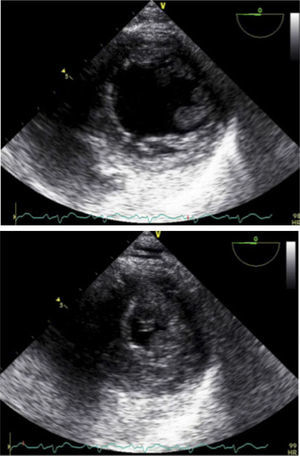
Para-Esternal Eje CortoPara lograr esta ventana se debe, partiendo de posición eje largo PE, rotar el transductor en sentido horario, el indicador queda orientado hacia el hombro izquierdo (Figura 3) y tenemos eje corto de V. Aórtica (Figura 4).
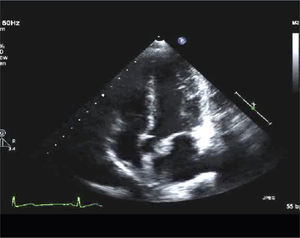
Inclinando el transductor hacia abajo se obtiene visión de arteria pulmonar (Figura 5).
Inclinando el transductor hacia arriba se obtienen las visiones media y apical de VI (Figura 6 y 7)
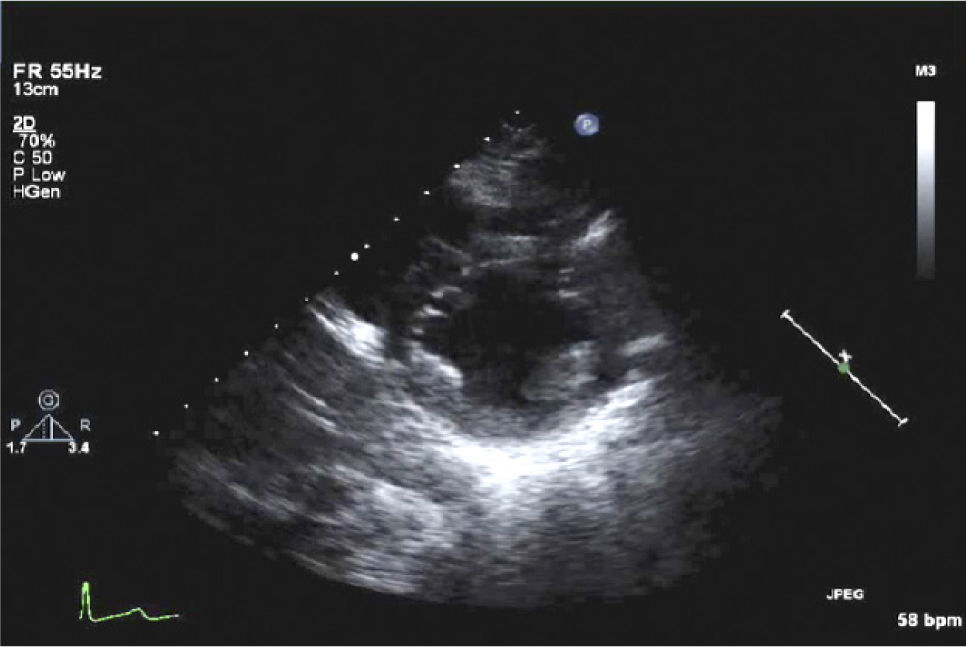
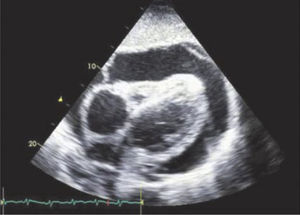
Apical 4 cámaras.Puede ser obtenido ubicando el transductor en el punto del latido de la punta del corazón y con el indicador hacia la izquierda. (Figura 8 y 9).
Apical 5 CámarasCon el transductor en posición de Apical 4 cámaras se inclina el transductor hacia abajo para obtener un corte más anterior y se obtiene el tracto de salida del VI y la válvula aórtica (Figura 10).
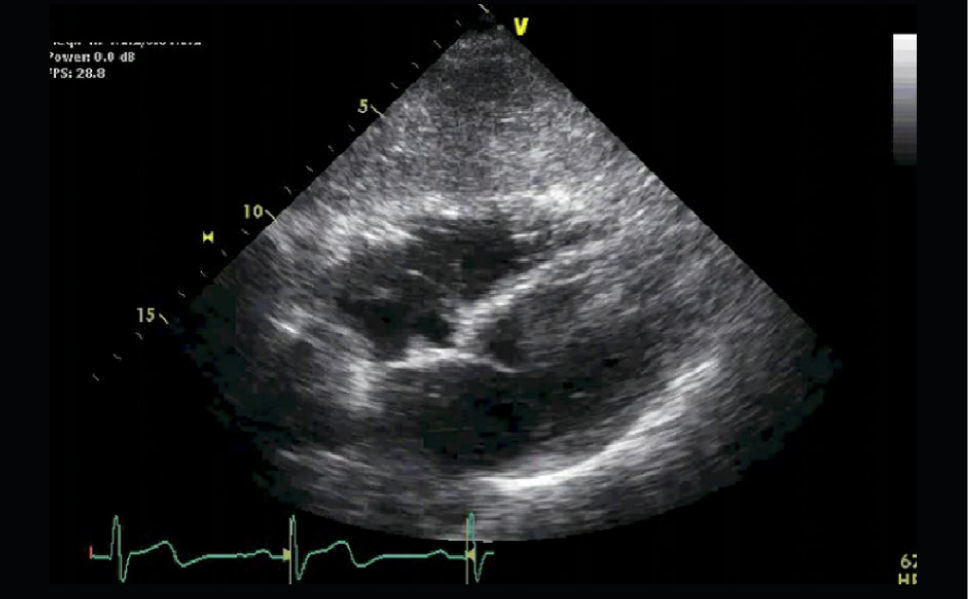
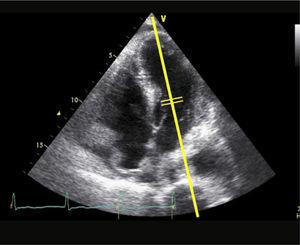
Ventana SubcostalEl transductor se localiza bajo el xifoides con el indicador dirigido a la izquierda (Figura 11), así se logra la ventana subcostal de 4 cámaras (4C SC) (Figura 12).
Rotando el transductor desde la visión 4CSC en 90° anti horario se logra la ventana de Grandes Vasos SC donde se puede medir vena cava inferior (VCI) (Figura 13).
Una vez revisadas las ventanas básicas para el estudio del corazón mediante el ECO de superficie veremos los hallazgos más relevantes según la etiología del shock.
1. FALLA DE VI
Independiente de las causas de falla de bomba que pueden ser por miocardiopatía, sepsis, isquemia y miocarditis o trauma, la evaluación con US está orientada a parámetros cualitativos como cuantitativos de la función sistólica.
Evaluación CualitativaLa evaluación cualitativa es una estimación visual de la fracción de eyección. En múltiples proyecciones (PE, A4C, SC) evaluar el movimiento del endocardio y el engrosamiento sistólico de la pared ventricular. Es una evaluación descriptiva llevada a porcentaje de la fracción de eyección (FE) como se ve en la Tabla 1.
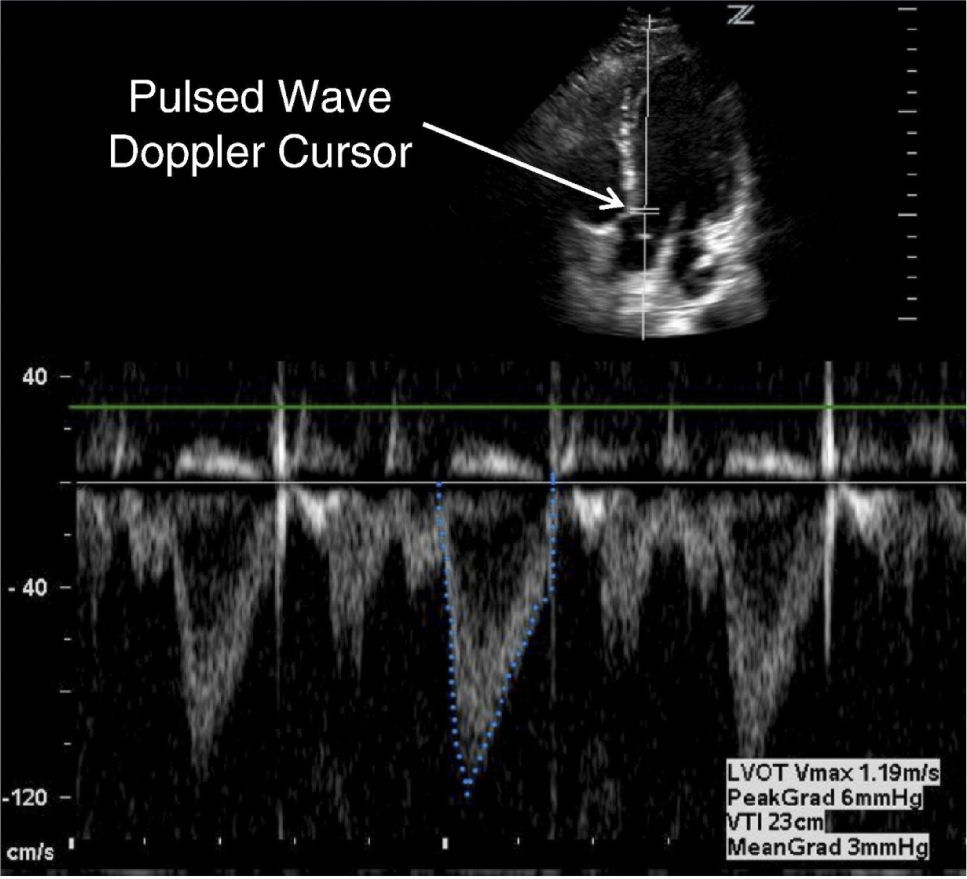
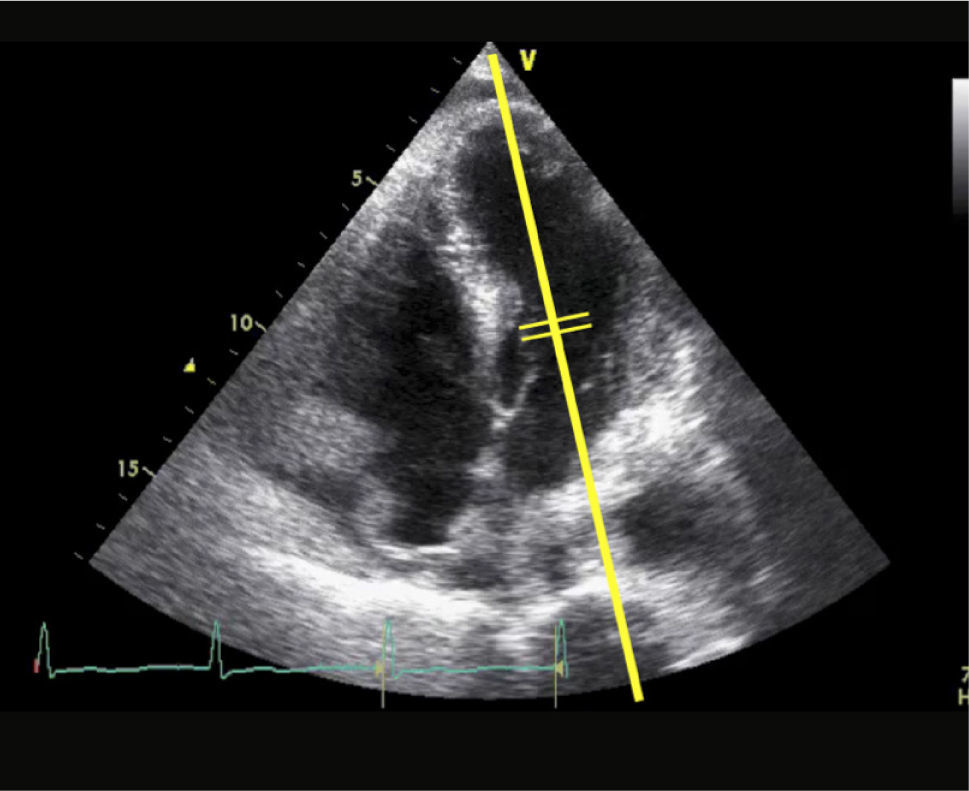
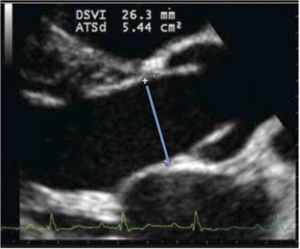
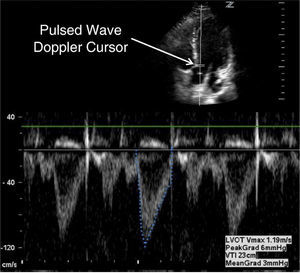
Evaluación Cuantitativa (medición de Débito Cardiaco)Dentro de la evaluación cuantitativa de función sistólica está el cálculo de débito cardiaco (DC). El DC se obtiene con información aportada por ECO 2D y doppler. Del 2D se obtiene el valor en cm. del tracto de salida del VI (TSVI) (Figura 14).
Y con doppler pulsado en ventana Apical de 5 cámaras (Figura 15) se mide el TVI del tracto de salida del VI (TVI= integral tiempo velocidad).
De esta manera con el ECO 2D se puede determinar visualmente si hay dilatación o no del VI, se puede estimar la FE y el grado de compromiso y finalmente complementado con el doppler pulsado del tracto de salida del VI se puede obtener el Débito e Índice Cardiacos (Figura 16).
2. HIPOVOLEMIA
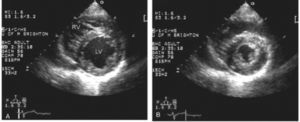
Para determinar el estado de volemia se debe evaluar en 2D en PE Eje corto de VI y Subcostal con foco en vena cava inferior (VCI).
Al detener el ciclo en fin de sístole y fin de diástole va a quedar en evidencia que las paredes del VI se tocan en fin de sístole.
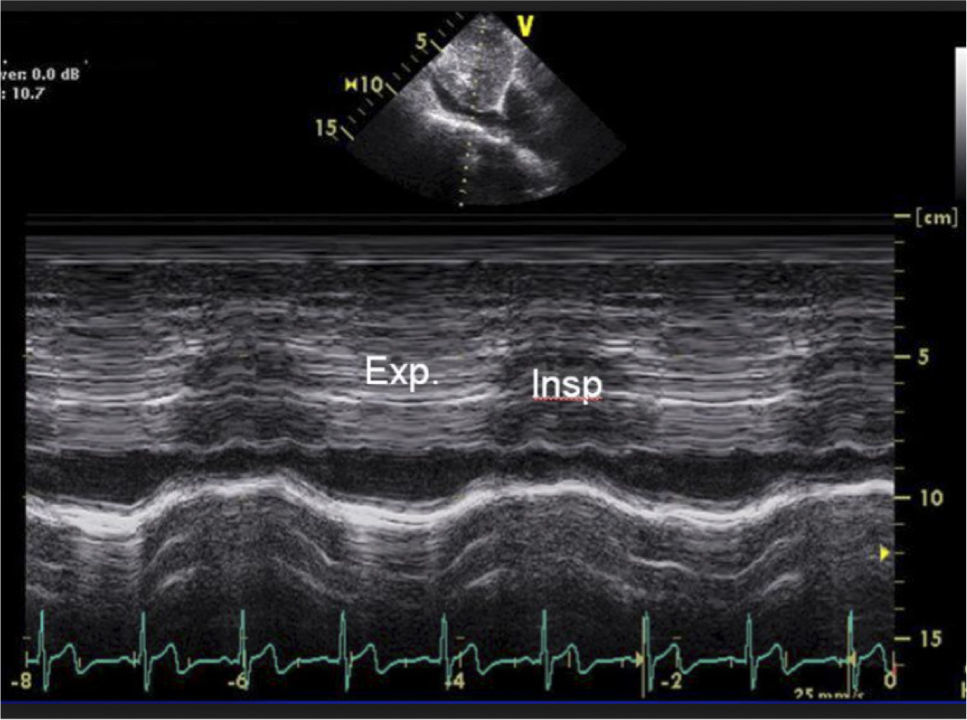
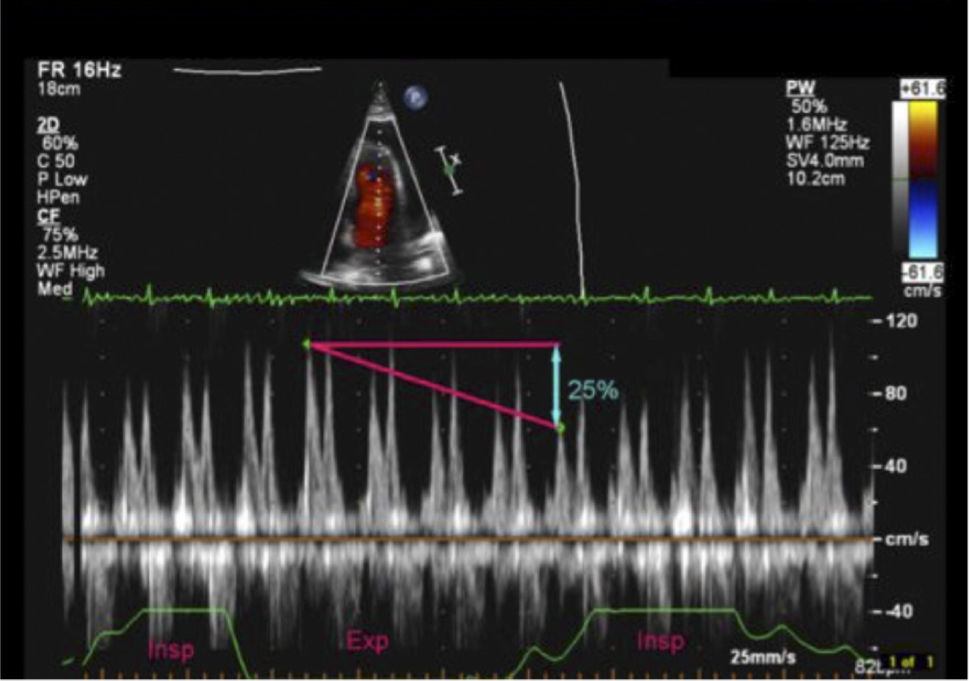
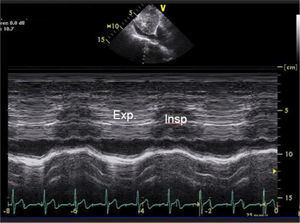
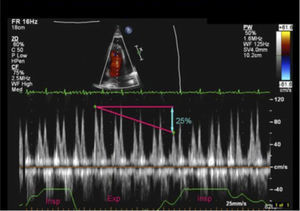
Evaluación de VCIEn el paciente en ventilación espontánea en la ventana subcostal de VCI se puede hacer en modo M el trazado y la variación inspiratoria (Figura 17) y en base a diámetro de VCI y porcentaje de colapso al inspirar se pueden estimar las presiones de la aurícula derecha como se ve en la siguiente tabla 2 (Figura 18 y19).
BASADO EN OTTO CM. ECHOCARDIOGRAPHIC EVALUATION OF LEFT AND RIGHT VENTRICULAR SYSTOLIC FUNCTION
| VCI | GRADO DE COLAPSO EN INSPIRACIÓN | P°A DERECHA MM HG |
|---|---|---|
| <1.5 | 100% | 0-5 |
| 1.5-2.5 | >50% | 5-10 |
| 1.5-2.5 | <50% | 10-15 |
| >2.5 | <50% | 15-20 |
| >2.5 | No cambia | >20 |
In: Otto CM, Editor. Textbook of clinical echocardiography.
3. SEPSIS
Para determinar si la hipotensión se debe al estado hiperdinámico por baja de la resistencia vascular periférica característica del shock séptico se debe descartar hipovolemia y conseguir calcular el débito cardiaco (índice cardiaco >4 litros por minuto es hiperdinamia).
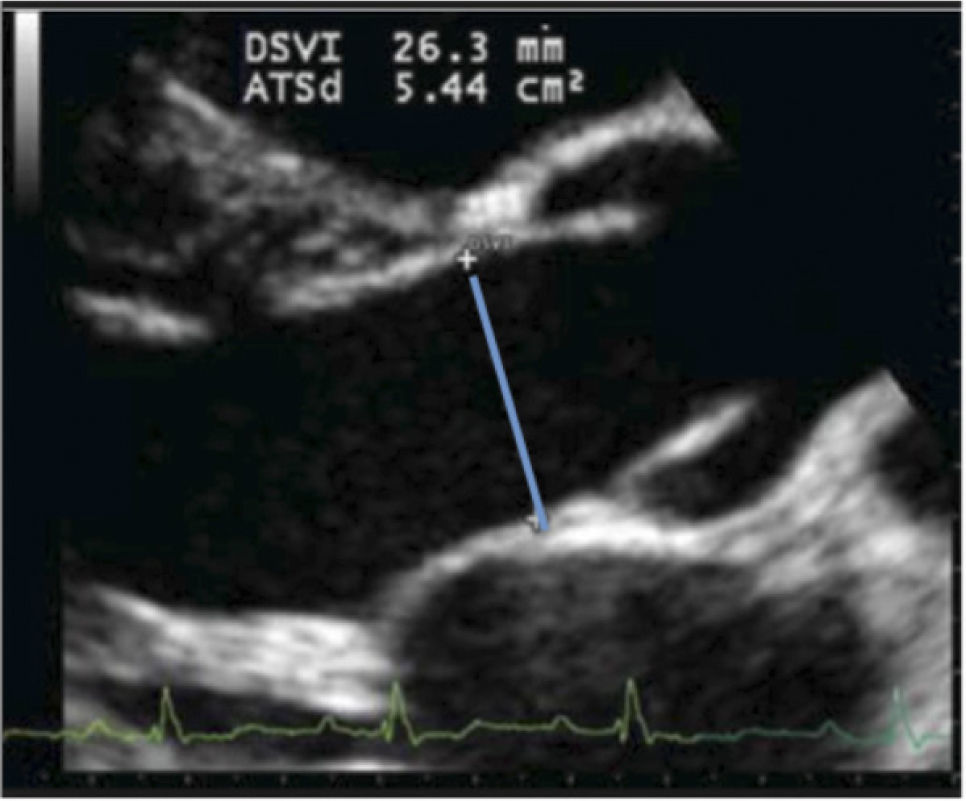
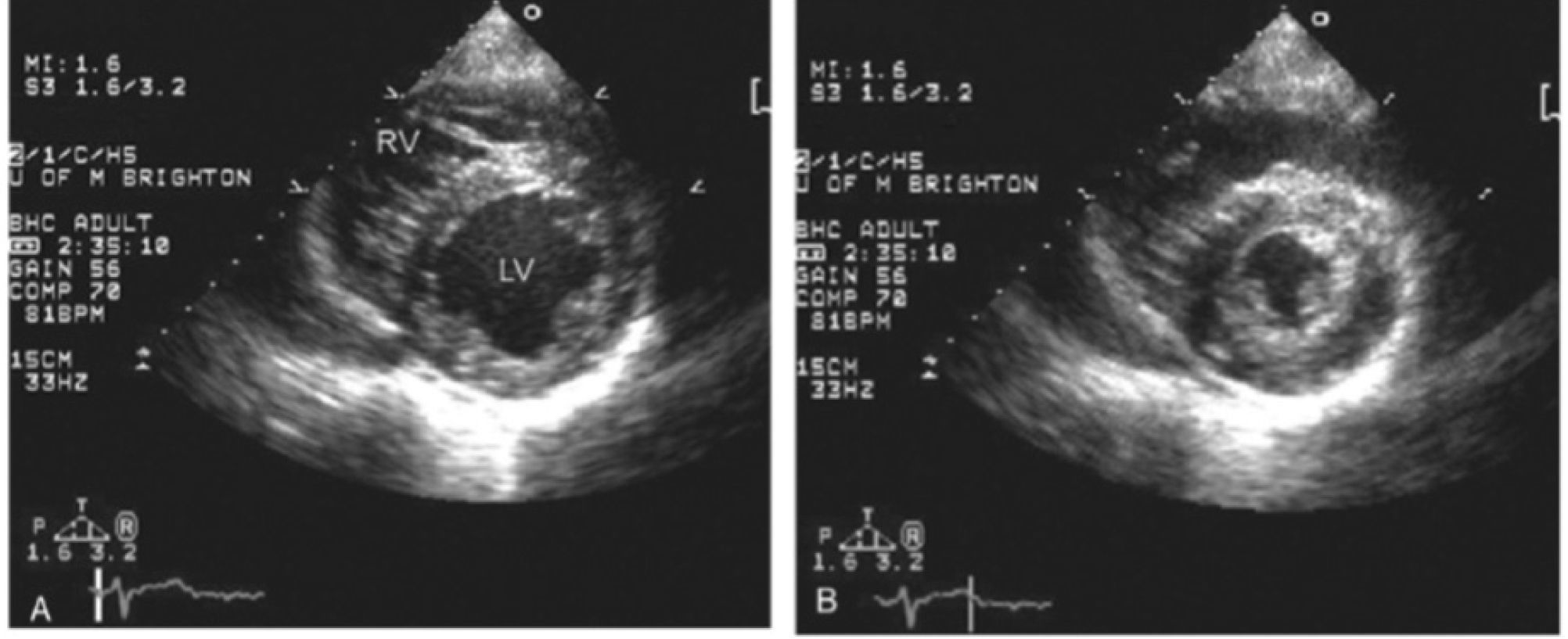
Para diferenciar hipovolemia de hiperdinamia cuando no se puede evaluar VCI hay que evaluar el área de fin de diástole en eje corto para-esternal de VI.
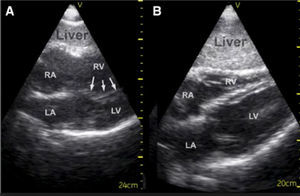
En los estados hipovolémicos el área de fin de diástole es inferior a lo normal en cambio en estados hiperdinámicos es normal. A continuación en la figura 20 se observan un VI con hipovolemia y un VI hiperdinámico.
4. TAMPONAMIENTO
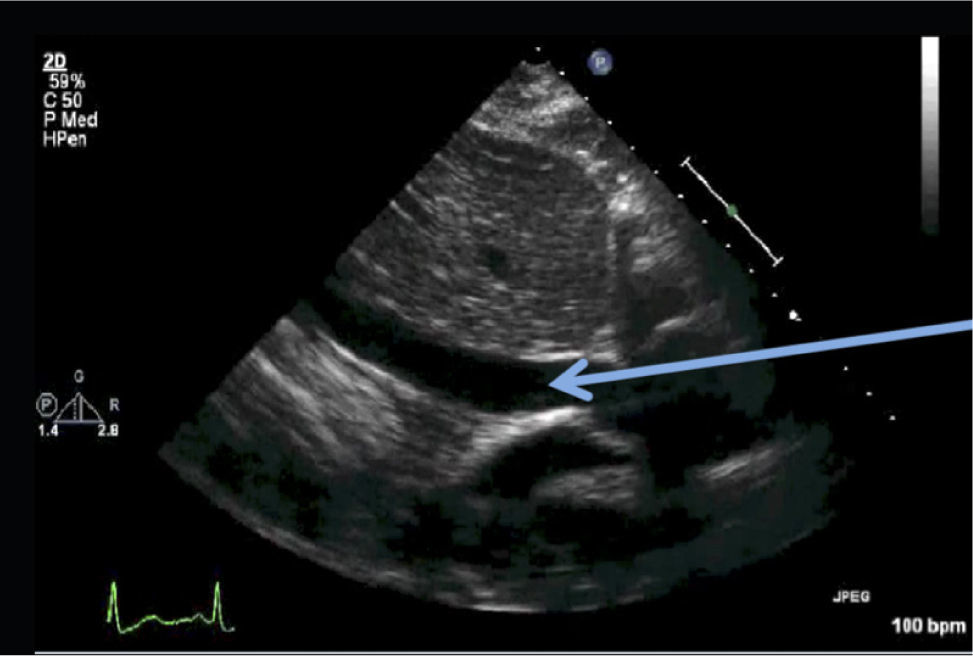
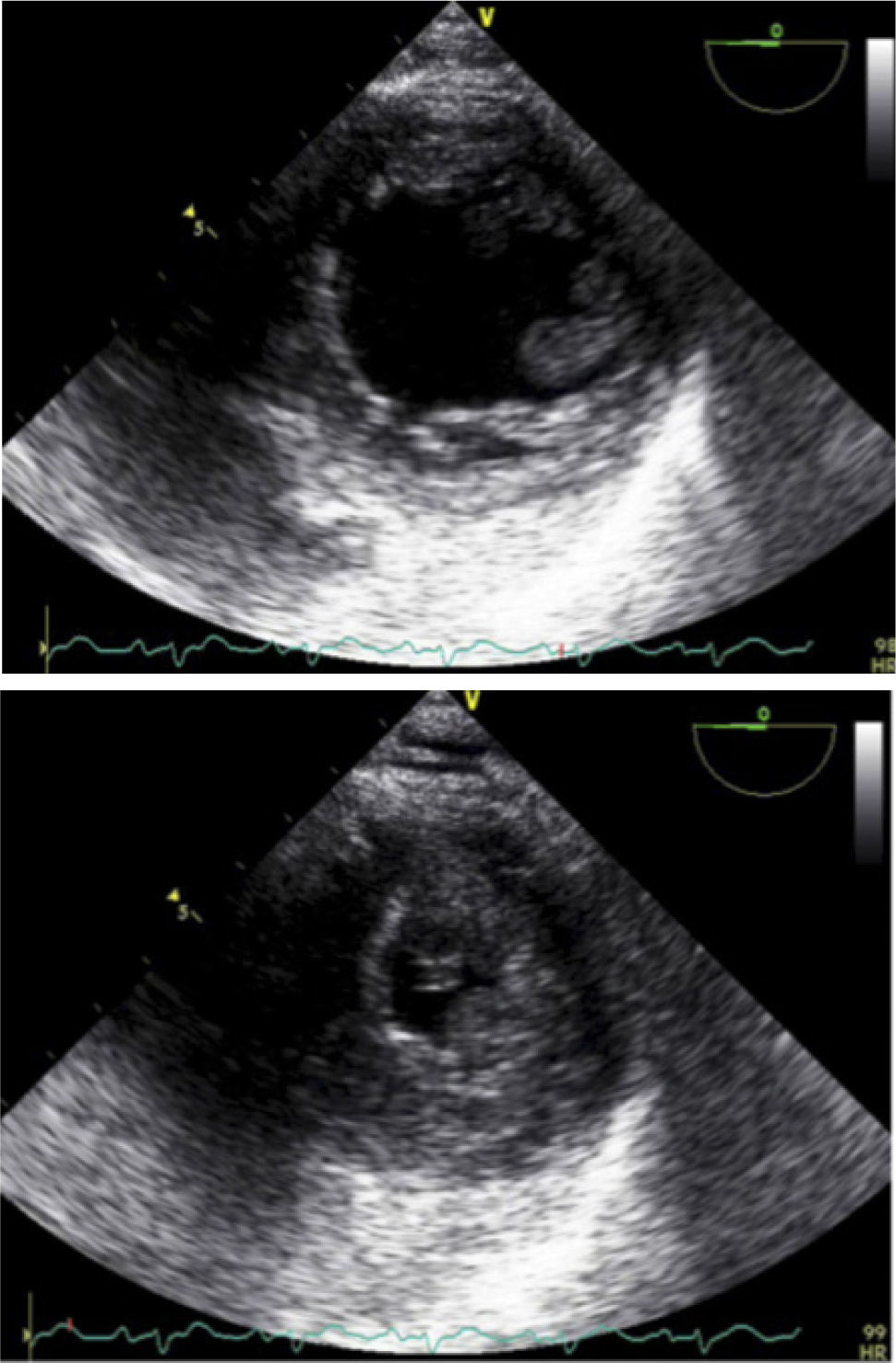
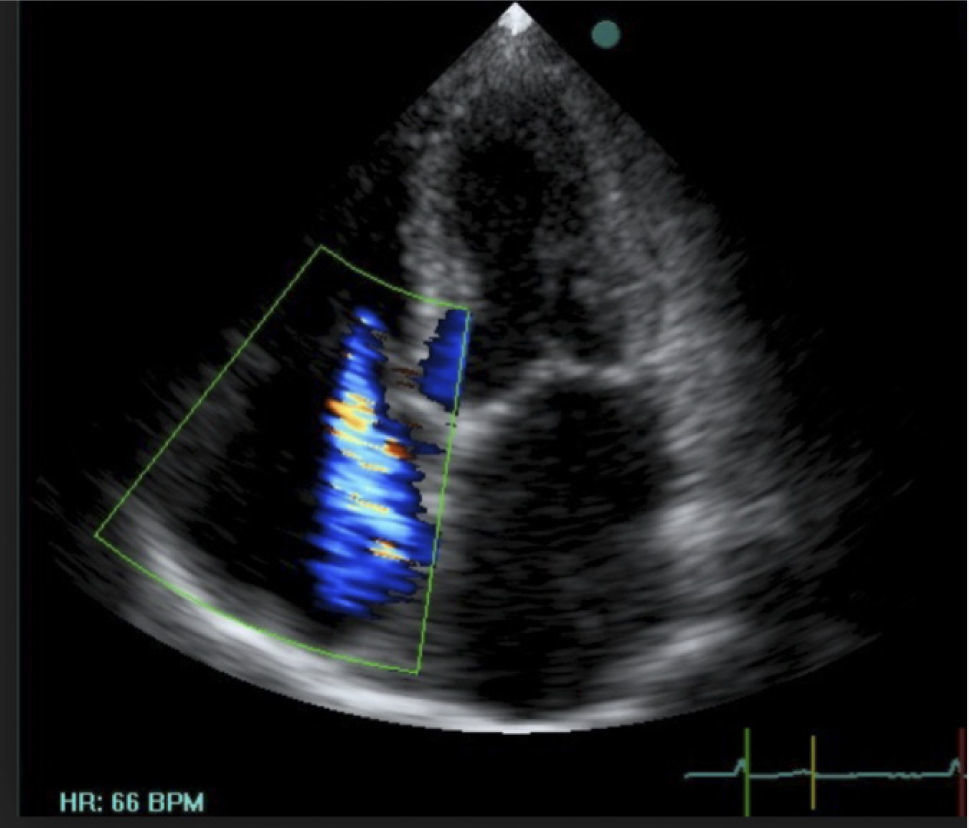
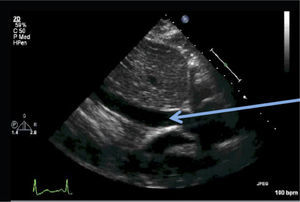
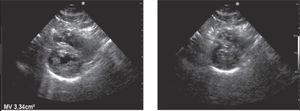
El hecho de encontrar líquido pericárdico no significa que esto sea la causa del shock. Para que el derrame pericárdico produzca inestabilidad hemodinámica tiene que existir fisiopatología de tamponamiento. Si la cantidad de líquido presente en el saco pericárdico es suficiente para colapsar las cámaras cardiacas van a aparecer signos de tamponamiento (Figura 21).
En forma secuencial conforme aumenta la presión del saco pericárdico se produce,
- -
Compresión de la aurícula derecha (AD)durante el sístole.
- -
Compresión del ventrículo derecho (VD)durante la diástole.
- -
Compresión de la aurícula izquierda (AI) durante el sístole (y AD en diástole).
- -
Compresión de ventrículo izquierdo durante diástole (tardío).
La disminución del llenado ventricular produce aumento de la presión venosa tanto sistémica como pulmonar y reduce el volumen sistólico y el DC.
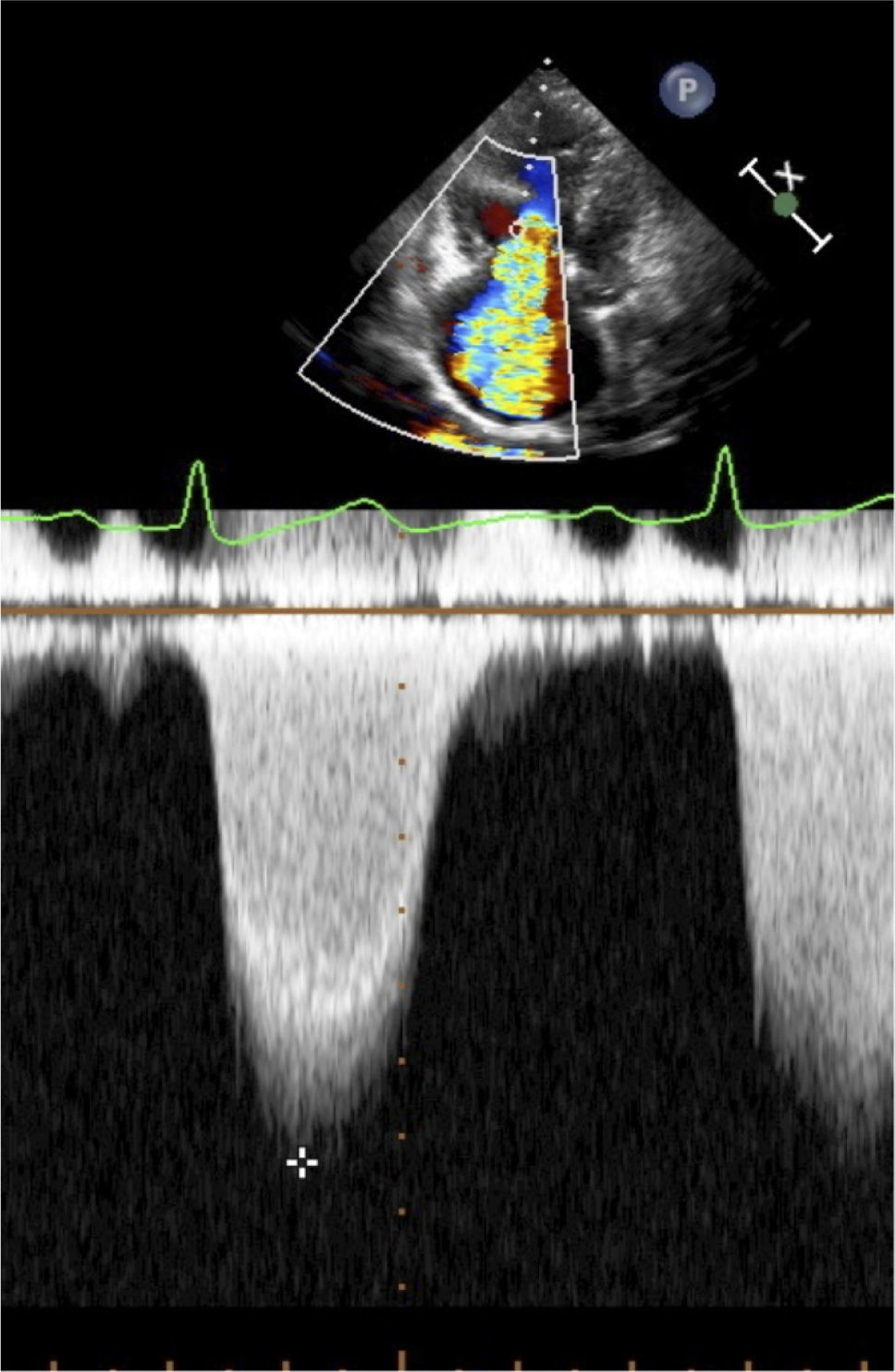
Una manifestación de la clínica del tamponamiento es el pulso paradojal. El pulso paradojal se ve cuando la inspiración aumenta el retorno venoso y el llenado en el VD que por interdependencia ventricular restringe a su vez el llenado del VI con la consiguiente caída del volumen sistólico del lado izquierdo en inspiración.
Todas las ventanas sirven para ver el compromiso de las cavidades cardiacas según el ciclo, pero es importante determinar la repercusión de la respiración en el comportamiento del corazón izquierdo.
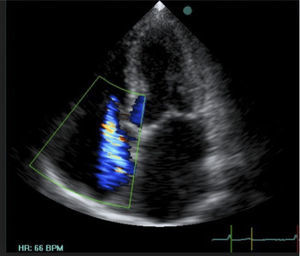
En ventana apical de 4 cámaras se puede estudiar con doppler pulsado la variación respiratoria del flujo trans-mitral (Figuras 22 y 23).
5. TEP
La Ecocardiografía no es la modalidad de examen que diagnostica un TEP. Pero cuando el TEP es de consideración produce sobrecarga de presión en el VD la que produce manifestaciones visibles al ECO.
Esta sobrecarga de presión puede producir:
Dilatación del VD.
Hipokinesia de la pared libre del VD.
Movimiento paradójico del septum interventricular.
La presentación de la disfunción del VD (signo de McConnell) consiste de aquinesia de la porción media de la pared libre pero con movilidad del ápex normal, 77% sensibilidad y 94% especificidad para diagnostico de embolia pulmonar 10. Se puede buscar en ventana de 4 cámaras apical.
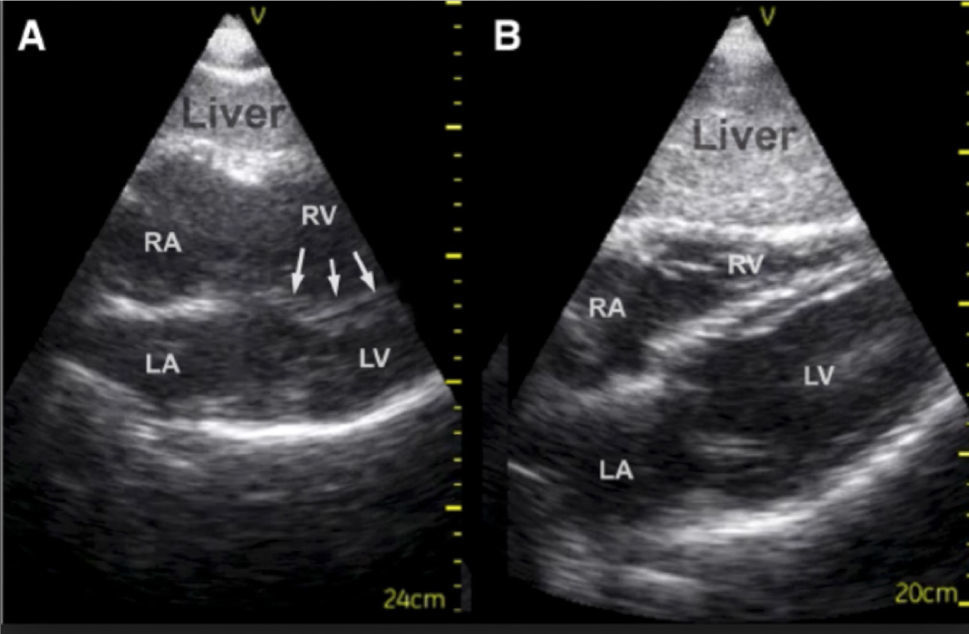
La dilatación del VD se puede ver en visión para-esternal eje largo. Un diámetro de fin de diástole mayor de 30mm. Es dilatación de VD. También cuando en la visión subcostal el VD se ve más grande que el VI Figura 24.
Se puede ver un movimiento paradójico del septum interventricular y dilatación de la vena cava inferior con ausencia de colapso respiratorio.
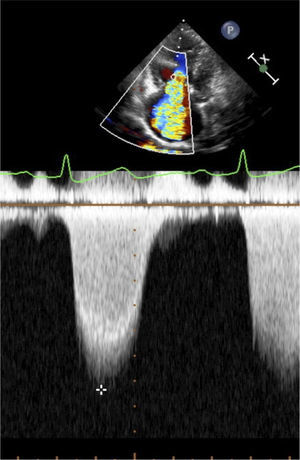
Por último se puede detectar hipertensión pulmonar al obtener con doppler continuo la velocidad máxima del reflujo de la válvula tricúspide. Multiplicando la velocidad máxima del jet de insuficiencia tricuspidea por 4 y elevando ese resultado al cuadrado se obtiene en mmHg el gradiente de presión entre el VD y la A. Si a ese gradiente de presión le sumamos el valor de la PVC estimada por la evaluación de la VCI tenemos la presión de arteria pulmonar. Y si esta presión supera los 30mmHg hay hipertensión pulmonar.
En la figura 25 se aprecia un jet de reflujo tricuspideo. Y en la figura 26 se ve marcada con una cruz la velocidad máxima del reflujo tricuspídeo.
CONCLUSIONESExiste un espectro dentro de la estudio ecocardiográfico que va desde el completo examen hecho por un cardiólogo especialista en el laboratorio de ecocardiografía hasta la evaluación al lado de la cama del paciente hecha por un médico no cardiólogo frente a inestabilidad hemodinámica.
La emergencia de esta última modalidad de ultrasonografía para evaluar hemodinamia y hacer diagnóstico diferencial en el paciente inestable ha derivado en una serie de estudios acotados, enfocados a obtener información para tratar situaciones puntuales con impacto inmediato.
La sociedades científicas hacen revisión cada cierto tiempo de cuanto y cómo se expande la práctica de la ecocardiografía y con esta información surgen las recomendaciones en cuanto al entrenamiento de quienes practican el examen con el fin de establecer un mínimo aceptable para acreditar su uso.
El estudio Ecocardiográfico Transtorácico (ETT) practicado e interpretado por anestesistas es un campo en desarrollo que sin duda tendrá impacto en la evaluación del pacientes desde la pre-anestesia, durante el acto quirúrgico y en el postoperatorio cuando sea requerido.
El futuro de la ultrasonografía estará dado por los resultados de su uso como de la adaptación de la práctica médica al desafío de incorporarla en forma responsable a la evaluación física del paciente.
El autor declara no tener conflictos de interés, en relación a este artículo.