La sustitución de los dientes ausentes mediante implantes dentales es una modalidad terapéutica demostrada y aceptada1-3. Sin embargo, en los pacientes edéntulos con maxilares superiores extremadamente reabsorbidos, a menudo no es posible el tratamiento implantario simple. Muchos de estos pacientes no pueden llevar prótesis de forma satisfactoria, lo que supone una desventaja social y funcional que puede tener un impacto negativo en su calidad de vida4. El patrón clase V o VI de Cawood5 de pérdida severa de hueso en el maxilar superior, complicado por la presencia de estructuras anatómicas como el canal nasopalatino, la cavidad nasal y el antro maxilar, limita la cantidad de hueso disponible para la colocación satisfactoria del implante. En estos casos se requiere la reconstrucción preliminar del maxilar superior con injerto óseo para permitir la colocación del implante6.
El injerto óseo permite el tratamiento satisfactorio de los pacientes que tiempo atrás hubiesen sido considerados inadecuados para el tratamiento implantológico7. La eficacia de las técnicas de injerto se describe en la literatura, y fue presentada por primera vez por Boyne y James8 como método predecible en el maxilar superior posterior9. La combinación de la elevación de seno con un injerto onlay anterior es una estrategia común en reconstrucciones amplias en maxilares superiores con una reabsorción importante10, y muchos autores han descrito tasas de éxito buenas de los implantes colocados en injertos con elevación de seno11. Hace muchos años se describieron por primera vez varios métodos para el tratamiento de injerto óseo onlay12-14, pero apenas existen evaluaciones en curso sobre el remodelado de dichos injertos. Un grupo de autores describió resultados a los 2, 5 y 10 años en pacientes tratados con injertos onlay, asegurado con la colocación simultánea del implante, que progresaron del 88,3 % al 85,8 % y hasta el 83,1 %15-17, y revisaron el grado de pérdida ósea alrededor de los implantes. Se han descrito porcentajes de éxito más favorables utilizando implantes arenados y grabados al ácido18,19. Existen evidencias de que las tasas de superviviencia de los implantes colocados en hueso injertado son similares a las descritas en el hueso nativo20.
Se sabe que el hueso extraído de una zona donante intraoral está menos asociado a reabsorción que el hueso ilíaco debido a que los injertos donantes membranosos generalmente revascularizan de forma más rápida que los injertos de hueso endocondral21. Los datos objetivos obtenidos por Kusiak y cols.22 demostraron una mejoría de la vascularización de los injertos membranosos y una mejora de la supervivencia. La revascularización del injerto se produce a partir del espacio esponjoso y del periostio. La importancia del periostio en la revascularización con injerto óseo y con osteogénesis de distracción se ha descrito con anterioridad23-25. Si bien la aproximación estrecha y la fijación del injerto a la zona receptora sigue siendo de suma importancia, inevitablemente seguirán existiendo espacios y es en estas zonas donde la presencia de periostio es más importante26.
Se han comparado diferentes zonas con respecto a la cantidad, volumen e idoneidad del hueso que puede extraerse para facilitar la colocación del implante27. Se sabe que el hueso de la cresta ilíaca se reabsorbe rápidamente, de manera que se han utilizado otras zonas como el cráneo o la sínfisis mandibular28. No obstante, se ha demostrado en estudios experimentales que todos los tipos de injertos óseos, tanto intramembranoso como osteocondral, pueden presentar una reabsorción significativa de forma impredecible cuando se utilizan como injertos onlay29-31. El levantamiento del periostio a partir del hueso en un colgajo mucoperióstico de espesor total generalmente causa cierta pérdida ósea32. Se ha demostrado que el periostio desempeñaría un papel primordial en los primeros estadios de la osteogénesis en el maxilar inferior de las ratas33. Además se ha demostrado en cirugía ortopédica que el periostio contribuye a la perfusión ósea y que es importante para preservar esta fuente en fracturas en las que el aporte sanguíneo está comprometido de forma significativa34. Por lo tanto, puede ser ventajoso mantener el periostio intacto en casos de injertos alveolares amplios para evitar una mayor reabsorción ósea como consecuencia del traumatismo quirúrgico. Esto ha llevado a que la colocación de los implantes se realice sin la utilización de colgajo.
La colocación de implantes sin colgajo en el maxilar superior ya ha demostrado ser factible cuando se utilizan férulas quirúrgicas de forma precisa35,36, pero se requiere el uso de tomografia computarizada (TC) para planificar la colocación del implante. Sin embargo, la dosis de radiación es significativamente más elevada en comparación con las técnicas radiológicas convencionales y esto comporta un riesgo hipotético de mortalidad37,38. Así pues, es necesario considerar el cociente riesgo/beneficio para el paciente. Se han sugerido recomendaciones específicas para varias situaciones clínicas39, y existen requerimientos para la prescripción y administración de exámenes que requieren la exposición a radiaciones ionizantes40,41. Las técnicas de imagen simples siguen siendo adecuadas en la mayoría de las situaciones y ofrecen un grado satisfactorio de exactitud en la planificación de implantes estándar con una dosis de radicación significativamente baja42. Si bien cada vez es más fácil disponer de las nuevas técnicas de imagen, como la tomografía volumétrica digital de colimación cónica, es importante reservar los procedimientos de imagen avanzados para aquellas situaciones en las que existe un efecto beneficioso claro para el paciente al utilizar la información tridimensional (3D), y eso supone transferir de forma exacta la información a la situación clínica43. Se han descrito técnicas que utilizan modelos estereolitográficos44. Sin embargo, las plantillas quirúrgicas producidas gracias a estas técnicas están diseñadas para ser colocadas directamente en la superficie ósea, y requieren el levantamiento de un colgajo perióstico amplio. Esto puede no ser deseable en pacientes con zonas injertadas recientemente debido a la interrupción del aporte sanguíneo perióstico, como se ha mencionado.
El objetivo de este estudio piloto fue examinar el uso de instrumental especial para transferir de forma exacta los datos de los modelos «virtuales» de colocación de implantes, disponibles en los paquetes populares de software de planificación dental, a la situación clínica. El objetivo fue evaluar los procedimientos clínicos que pueden facilitar la colocación de los implantes con tal precisión que estaría indicada una cirugía sin colgajo, evitando así la necesidad de exponer una zona injertada recientemente.
Materiales y métodos
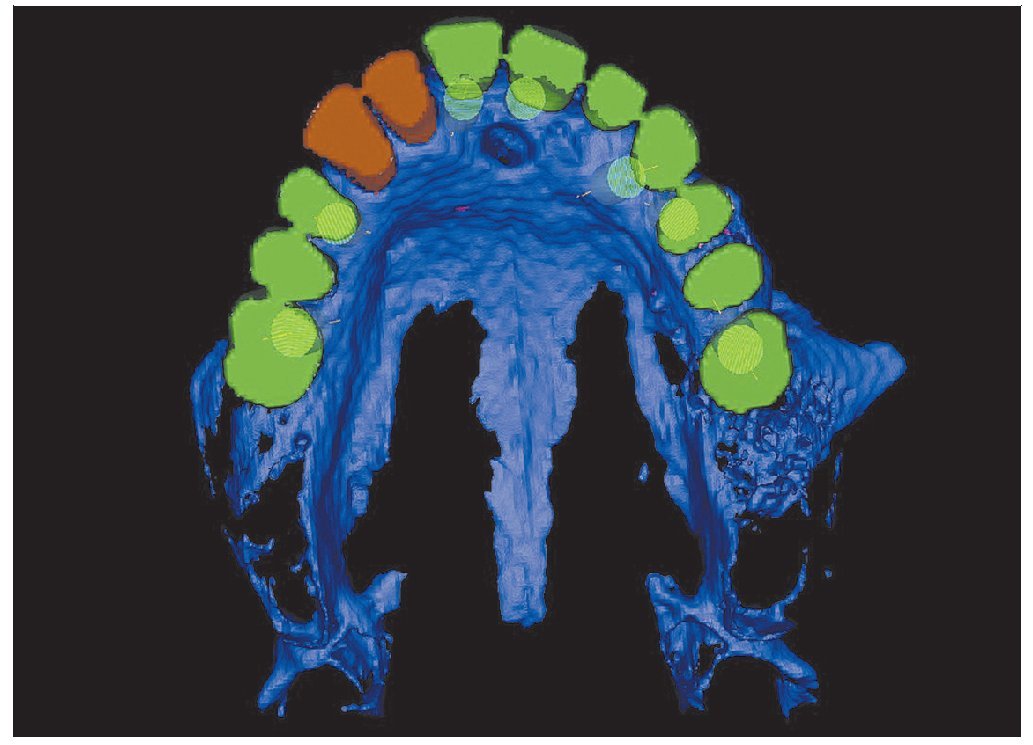
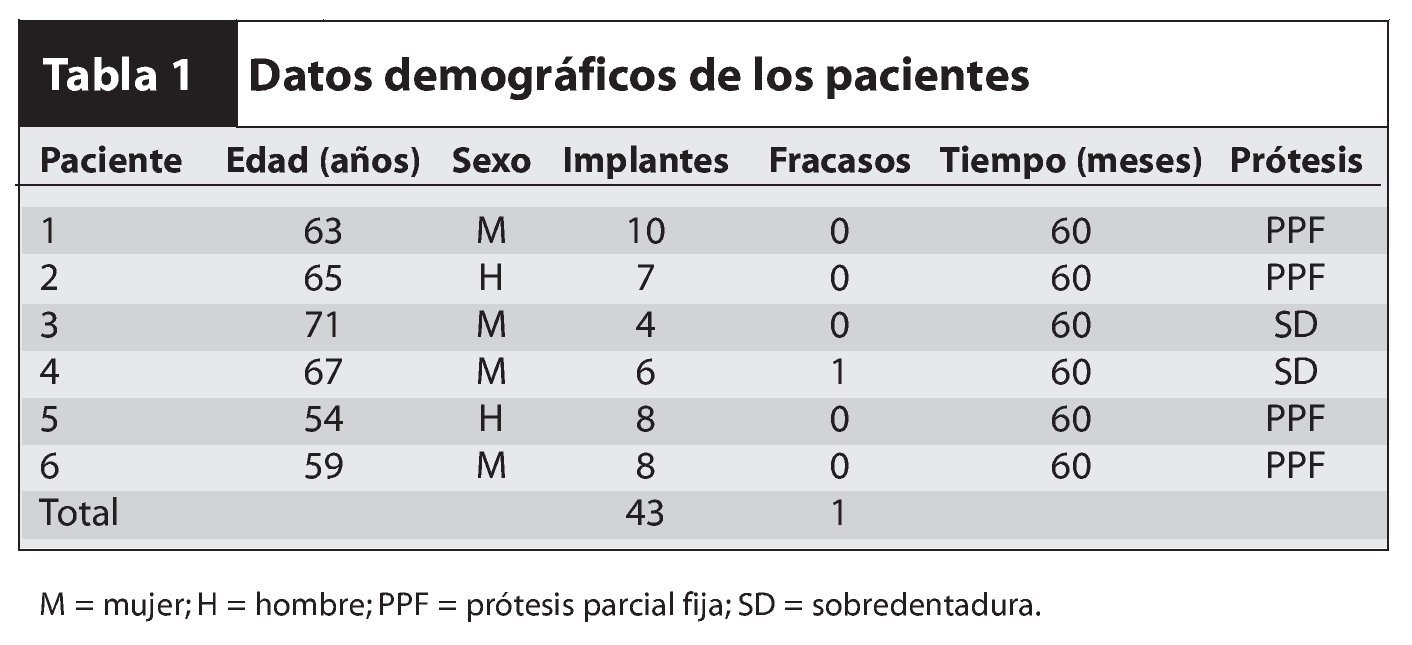
En este estudio se incluyeron 6 pacientes (dos hombres, cuatro mujeres; promedio de edad: 63 años; rango: 54 a 71) con reabsorción importante del maxilar superior que requirieron intervenciones de injerto óseo. Ningún paciente era fumador y no presentaban antecedentes clínicos relevantes. La necesidad de injerto óseo se estableció tras un examen clínico normal y radiografías panorámicas topográficas dentales simples. Por lo tanto, exceptuando un caso extremo (figura 1), no se obtuvieron TC preoperatorias.
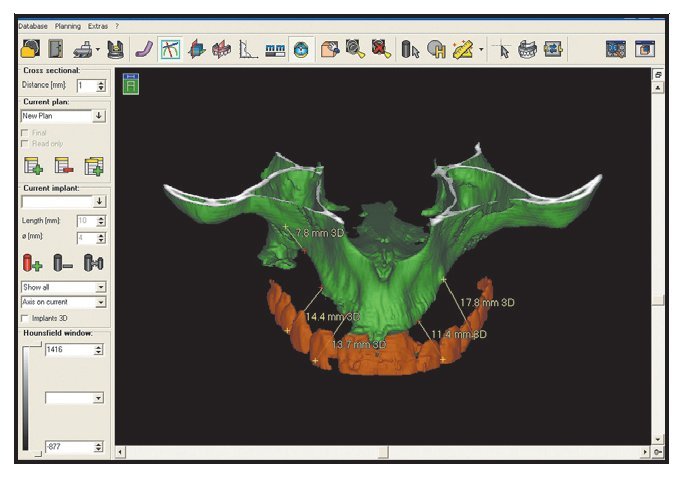
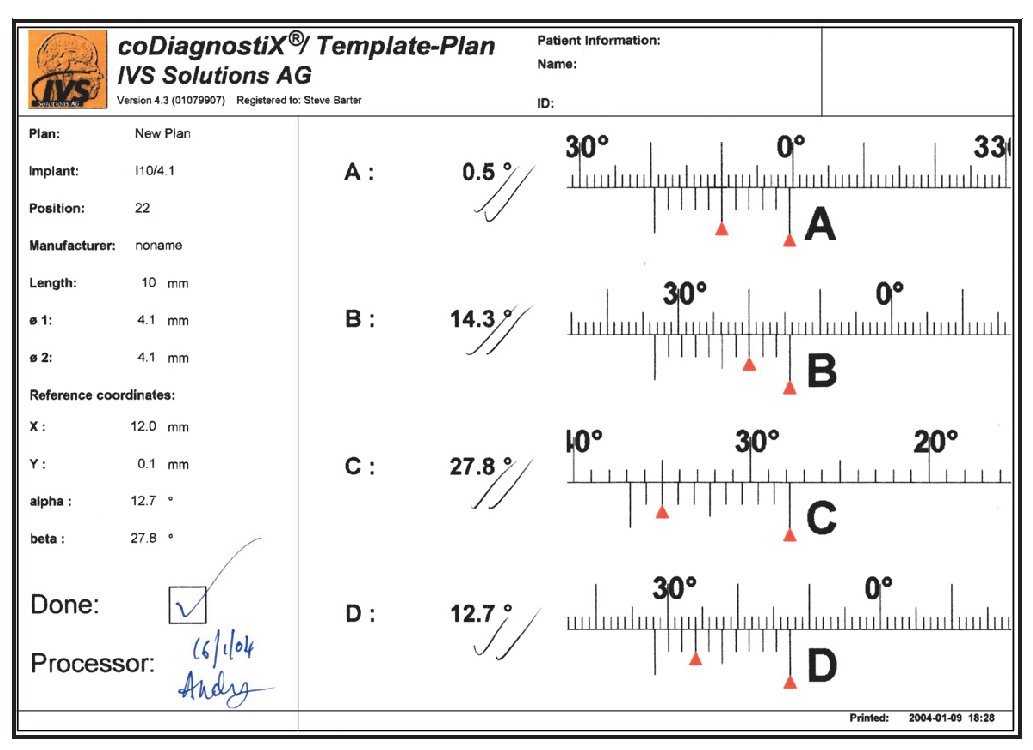
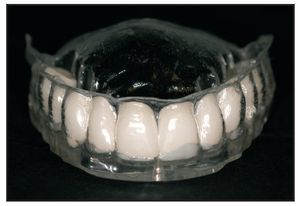
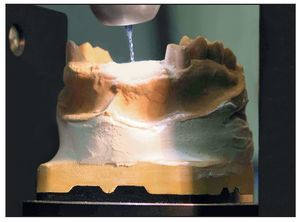
Figura 1 Modelo generado por orenador que muestra el plan terapéutico para un paciente con una amplia reabsorción del maxilar superior.
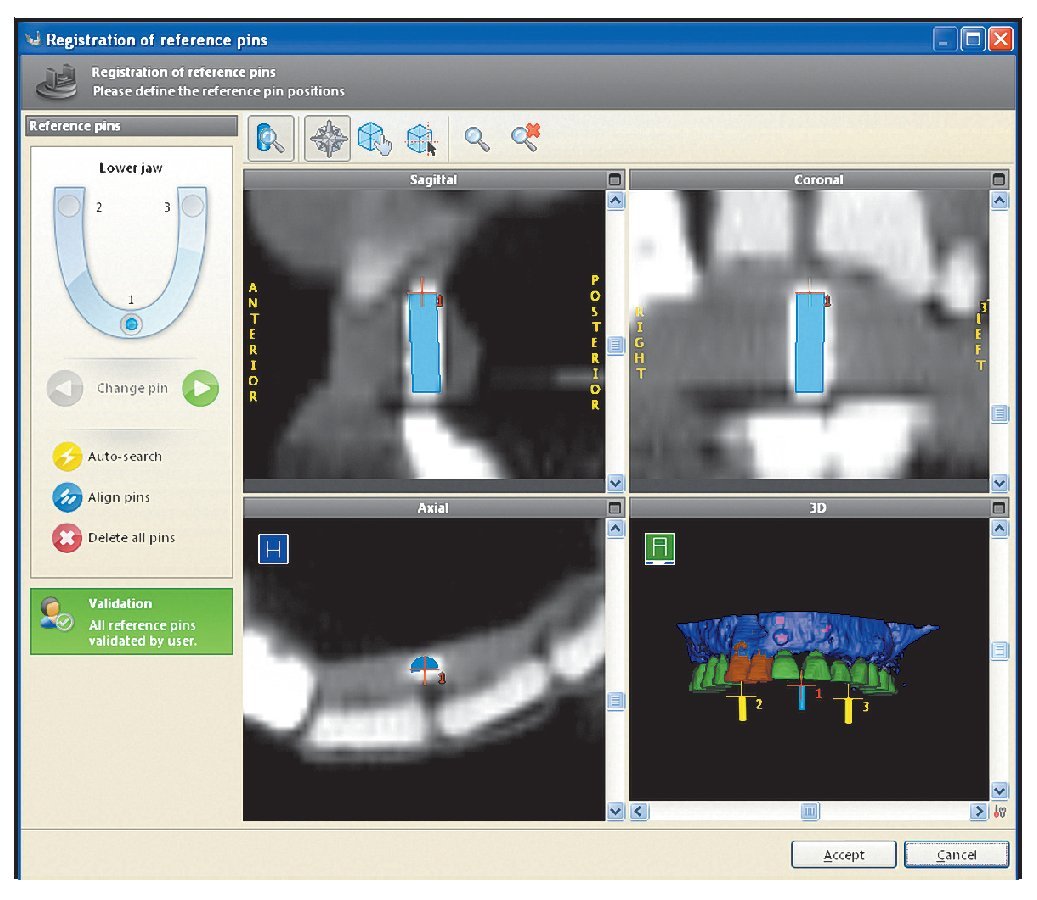
Cada paciente fue sometido a un injerto onlay bilateral y elevación de seno bajo anestesia general. Se extrajo hueso autógeno formado por material esponjoso y hueso cortical de la cresta ilíaca superior anterior. Se colocaron los injertos en bloque y se realizó la elevación de seno a través de una ventana lateral. Las zonas injertadas se cubrieron con una membrana reabsorbible de colágeno porcino (Bio-Gide, Geistlich) y se realizó un cierre primario sin tensión. Tres meses después del injerto se obtuvieron imágenes mediante TC. Durante la TC cada paciente llevó una plantilla (figura 2) creada a partir de un modelo de la zona reconstruida con dentición radio-opaca (SR Vivo TAC, Ivoclar Vivadent) en la posición protética correcta. La férula se perforó para mostrar el acceso ideal para la retención mediante tornillos. Se colocaron tres pins de titanio en la placa de base (en la línea media detrás de los incisivos centrales y palatales a cada primer molar) como marcadores de referencia (figura 3). Estos marcadores de referencia fueron situados según el software utilizado en el estudio (coDiagnostiX, IVS Solutions).
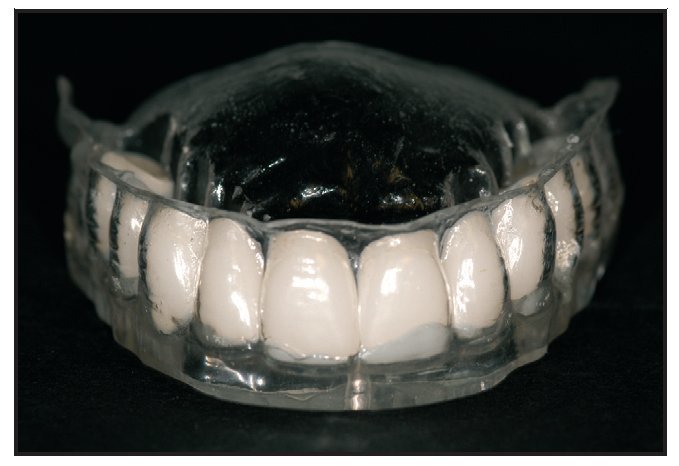
Figura 2 Plantilla de la TC con dientes radioopacos en las posiciones planificadas para la reconstrucción.
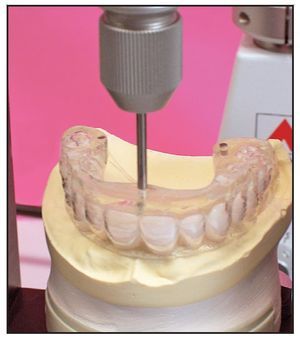
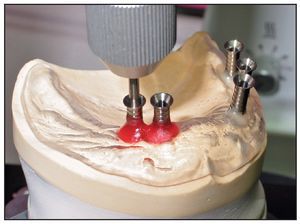
Figura 3 Se colocaron pins de referencia de titanio en la palntilla de la TC en posiciones determinadas para actuar como marcadores.
Se utilizó una mesa de coordenadas especializada (GonyX, IVS Solutions) para construir las plantillas para la tomografía con los pins de referencia. La plantilla diagnóstica se unió con adhesivo acrílico o de cianoacrilato criocurado a una placa de referencia acrílica prefabricada. Este ensamblaje se colocó en la posición cero de la plancha en la mesa GonyX (figura 4), que se aseguró utilizando una placa base y yeso, estableciendo así una posición cero de referencia (figura 5). La placa de referencia se recortó para que se pudiese llevar durante la TC y se colocaron los pins de referencia en tres zonas utilizando una base de perforación (figura 6). Estos pins fueron identificados en la imagen de la TC por el software (figura 7) y se utilizaron para calcular las coordenadas espaciales de cada implante individual utilizando un software comercial (coDiagnostiX). Se calculó la posición 3D de cada implante y se obtuvo una hoja de planificación detallando las coordenadas espaciales de cada posición implantaria (figura 8). Este dato se envió al técnico, junto con la plantilla de la TC para construir la férula quirúrgica.
Figura 4 Modelo con la plantilla colocada en la posición cero de la plancha en la mesa GonyX.
Figura 5 Ajuste de la posición de referencia cero.
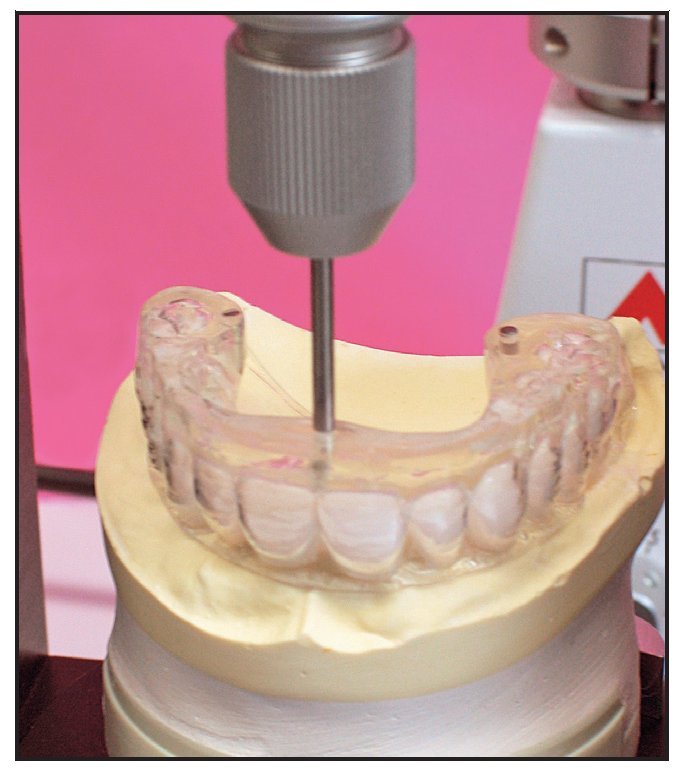
Figura 6 Se utilizó una plataforma de perforación fija para colocar los pins de referencia y posteriomente situar los tubos guía para colocar los implantes.
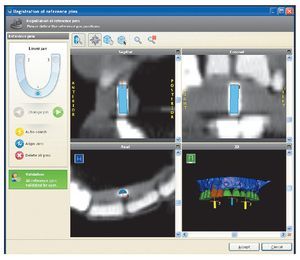
Figura 7 Identificación de los pins de referencia por el software informático.
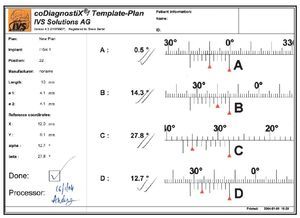
Figura 8 El software informático calculó los datos de la posición detallada para cada implante.
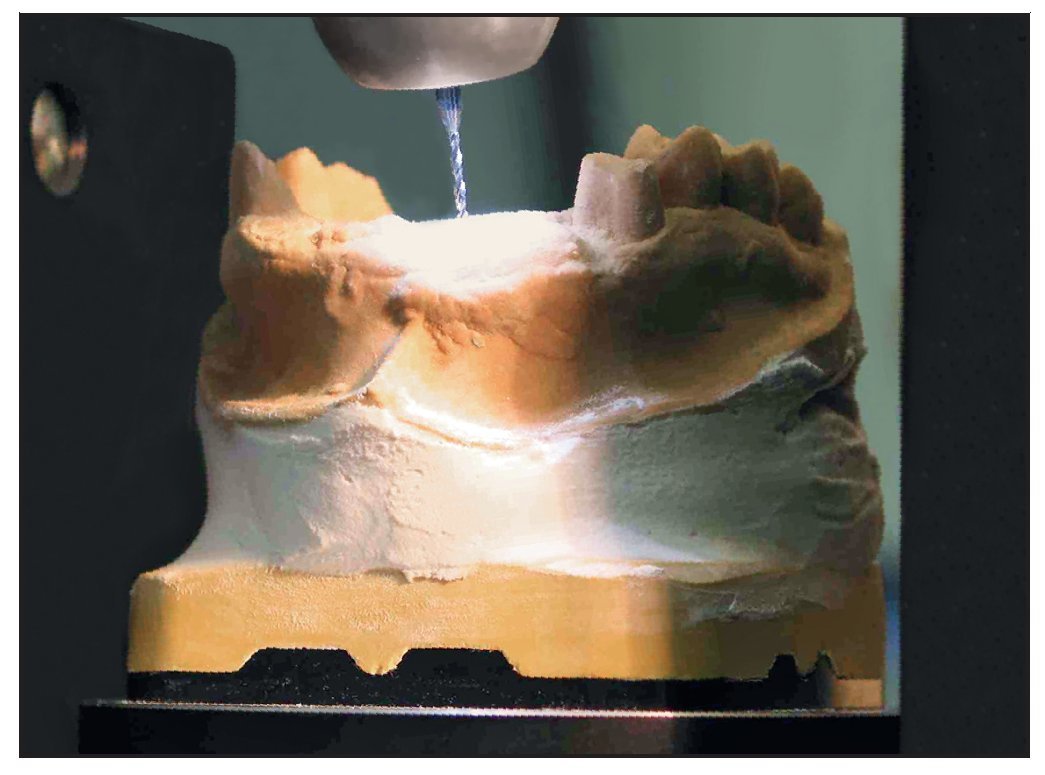
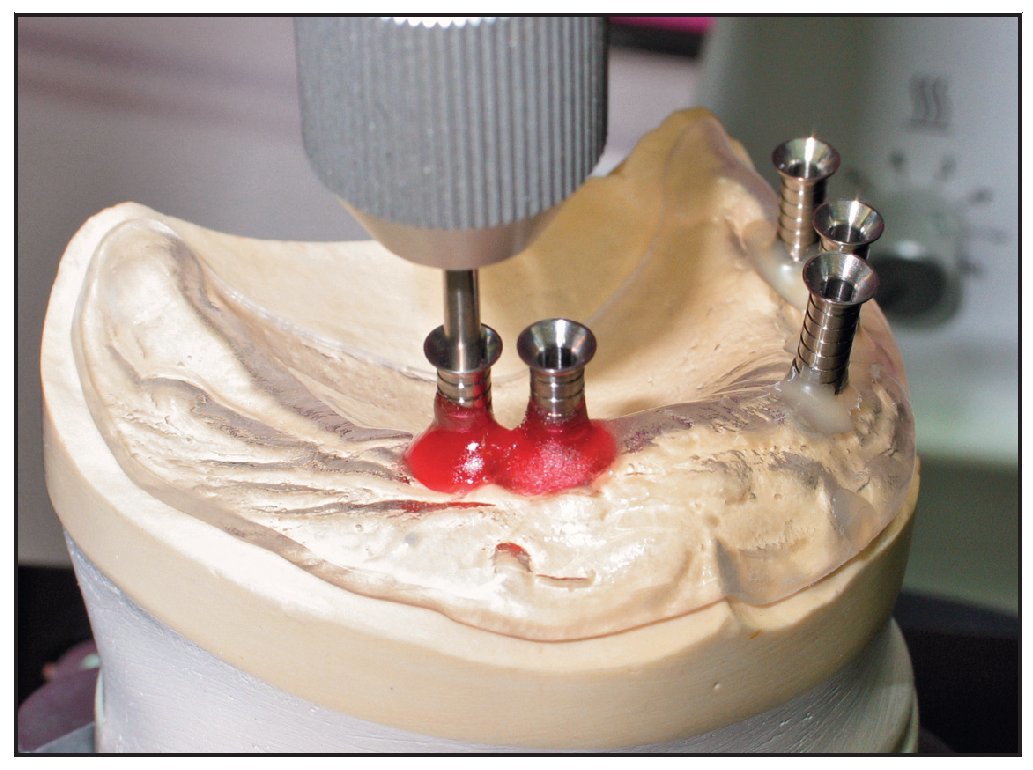
Los pins de referencia de titanio se retiraron y se colocó la plantilla de la TC en el modelo, que se ajustó en la mesa GonyX con las escalas a cero y se colocó bajo la máquina perforadora fija (figura 6). La fresadora se situó en el agujero de referencia de la línea media para confirmar que la posición cero estaba ajustada y el brazo de la máquina se fijó en su posición (véase la figura 3). La plantilla de la TC se retiró del modelo y los parámetros de cada hoja de referencia se transfirieron a la mesa GonyX. Esta mesa inclina, ladea y rota el modelo en la orientación espacial correcta para el implante planificado y el modelo se perfora en esa posición (figura 9). Este proceso se repitió en todas las posiciones planificadas para los implantes. Posteriormente se colocaron pins de guía en las zonas perforadas y se colocaron tubos de perforación de titanioo sobre los pins de guía hasta que tocaron el modelo de yeso (figura 10). Entonces se preparó la plantilla quirúrgica de forma convencional. Es preferible utilizar resina acrílica termopolimerizable para fabricar la plantilla y reducir así la contracción y el posible movimiento de los tubos. Las plantillas se estabilizaron en la boca del paciente colocando dos tornillos paramedianos en el paladar, evitando así el movimiento no deseado de la plantilla durante la cirugía, que provocaría una pérdida de precisión. El supuesto grado de precisión de la mesa GonyX por sí mismo es de 0,1 mm. La precisión del procedimiento completo utilizando la mesa se supone que es de 0,5 mm.
Figura 9 Movimiento de la mesa GonyX para asegurar la orientación espacial correcta de cada pin guía.
Figura 10 Se colocaron tubos de perforación de titanio sobre los pins guía en el modelo de yeso.
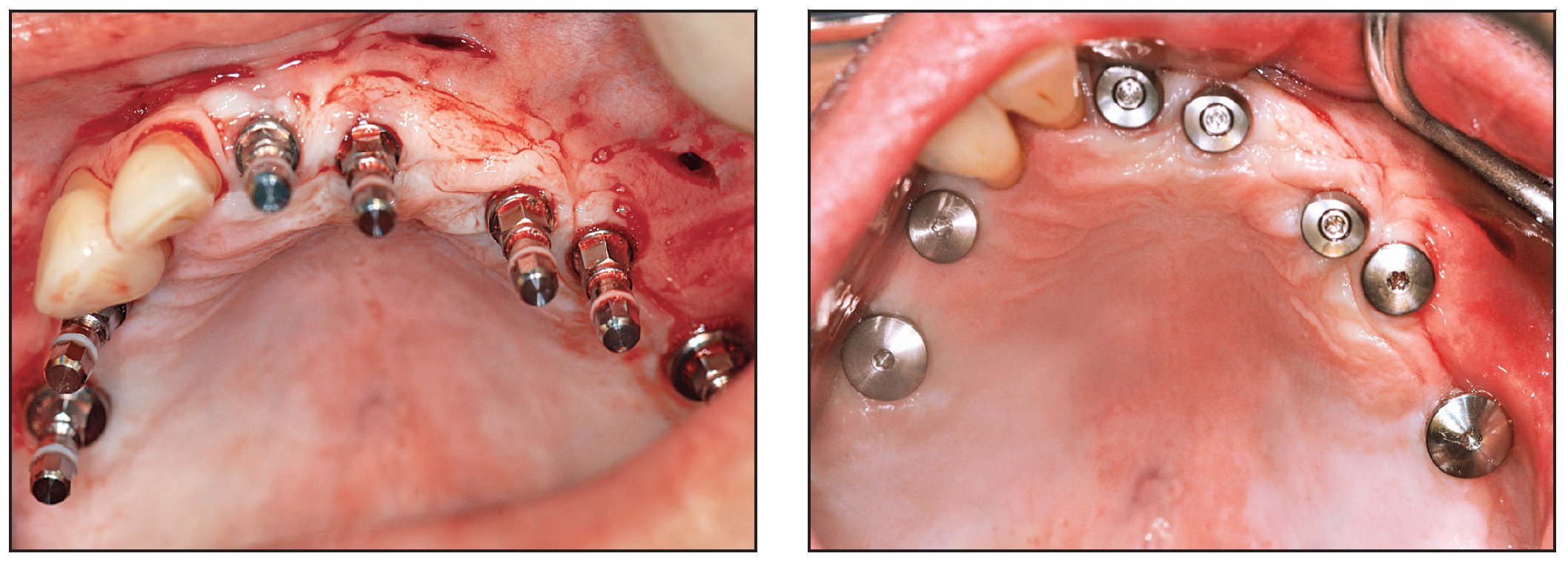
Los implantes se colocaron en un abordaje sin colgajo bajo anestesia local 4-5 meses después del injerto. Se utilizaron pequeñas incisiones para retirar los tornillos óseos. El grosor del tejido blando fue compensado en la profundidad del fresado midiendo preoperatoriamente a través de la mucosa con una sonda calibrada. Los implantes se colocaron según el protocolo Straumann estandarizado utilizando un abordaje transmucoso (figura 11). No se produjeron cambios en ninguna de las posiciones establecidas para los implantes como consecuencia de hallazgos o complicaciones inesperados. La cicatrización de la herida transcurrió generalmente sin problemas y ningún paciente necesitó analgesia en los días posteriores a la intervención. La única molestia descrita fue la resultante de la presión sobre la mucosa por los pilares de cicatrizacón en los dos primeros pacientes. En los siguientes pacientes se utilizó un punch de biopsia de tamaño pequeño (General Medical) para crear el grado aproximado de descarga mucosa y este problema no volvió a presentarse. Un paciente sufrió una parestesia del nervio cutáneo lateral tras la extracción de hueso de la cresta ilíaca anterior.
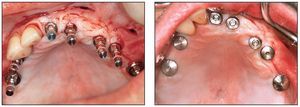
Figuras 11a y 11b Colocación de los implantes según el protocolo Straumann estándar.
Resultados
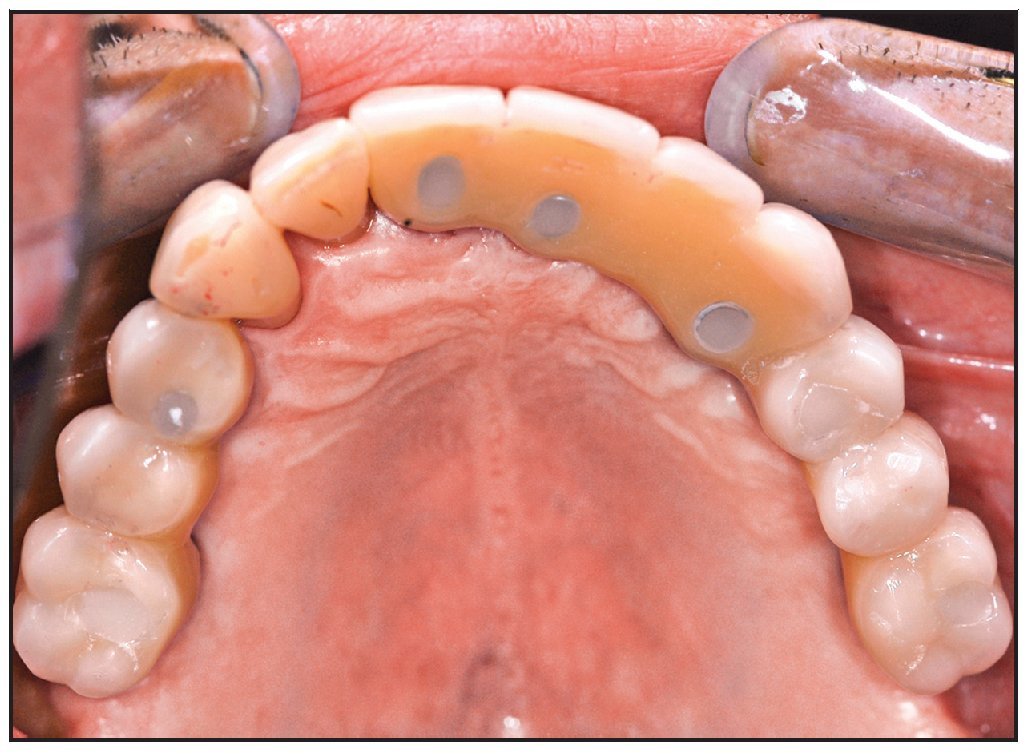
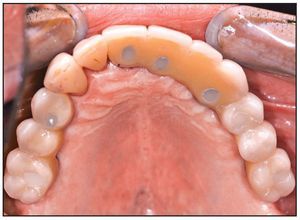
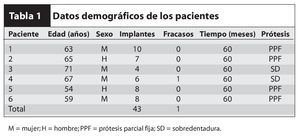
Se colocaron 43 implantes (Straumann) (promedio por paciente: 6,5). En cuatro pacientes se realizaron restauraciones fijas y en dos se colocaron sobredentaduras superiores implantorretenidas, según el plan pretratamiento (figuras 12 y 13). Un implante no se integró y tuvo que retirarse. En este caso, la causa del fracaso fue una descarga inadecuada de la prótesis provisional, que provocó una carga prematura. El implante que fracasó fue el situado más distalmente en la arcada. Los resultados mostraron una tasa de supervivencia acumulativa global del 97,7 %, aunque el tamaño de la muestra fue limitado (tabla 1). Todos los implantes planificados se colocaron con éxito utilizando la plantilla quirúrgica como se ha descrito. Se pudieron restaurar todos los implantes supervivientes según el plan protético predeterminado.
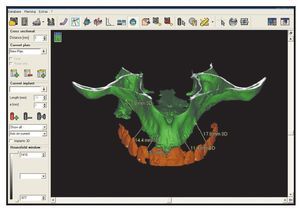
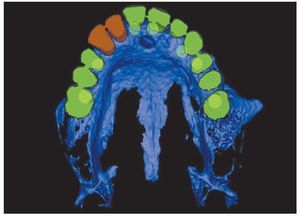
Figura 12 Planificación computarizada de una reconstrucción fija implantosoportada.
Figura 13 Restauración protésica colocada.
Resultados clínicos
La necesidad de una medición, en cierto modo, del grosor de la mucosa resta mérito a la naturaleza precisa de este procedimiento quirúrgico. En la actualidad esto se ha obviado gracias al desarrollo de un software para el cálculo de una «profundidad de fresado hasta el plano cero», que proporciona la profundidad total del nivel externo de la plantilla.
Discusión
Autores anteriores han hecho énfasis en que la cirugía sin colgajo solamente debe utilizarse con datos obtenidos mediante TC45, pero también existen limitaciones con esta técnica42. Dado que la dosis de radiación aumenta de una radiografía simple a la TC, debe existir un claro beneficio para elegir la TC como modalidad de diagnóstico por la imagen sobre la radiografía convencional46. Este beneficio debe existir a nivel clínico, así como a nivel diagnóstico, para asegurar que el beneficio diagnóstico no se pierde en el procedimiento clínico.
Las plantillas quirúrgicas utilizadas en la colocación de los implantes deben ser precisas, rígidas y estables para no interferir en el procedimiento quirúrgico ni permitir una posición inadecuada del implante. La plantilla debe estabilizarse sobre los dientes naturales cuando están presentes, pero en la arcada edéntula, las plantillas de tejido blando no pueden ajustarse con un levantamiento de colgajo mucoperióstico, y las plantillas de tejidos duros requieren el levantamiento de un colgajo mucoperióstico amplio. Esto puede no ser deseable en pacientes con zonas injertadas de forma reciente dada la interrupción del aporte sanguíneo perióstico, como ya se ha comentado.
Un injerto óseo obtiene un aporte sanguíneo inicial a partir de la zona hospedadora en la que está injertado, iniciándose la angiogénesis en el lecho óseo receptor. Los estudios han investigado la función del periostio en la osteogénesis y el aporte sanguíneo cortical. En cirugía ortopédica es bien conocida la importancia del potencial osteogénico del colgajo perióstico vascularizado47. Ciertemente, los estudios han demostrado que los tornillos intramedulares apenas tienen efecto sobre el aporte sanguíneo cortical debido a que el aporte perióstico se mantiene mejor que la circulación medular48.
Se ha descrito que existe una predominancia de circulación sanguínea perióstica a la corteza ósea (70-80 % del aporte arterial y 90-100 % de retorno venoso) en comparación con la vascularización medular49. Si se interrumpe, el hueso puede necrosarse y se reabsorberá en un grado que dependerá de la zona quirúrgica. No obstante, existe una clara ventaja en levantar un colgajo perióstico, y esto puede ser más desable en pacientes con hueso recién injertado. Una ventaja de la técnica descrita es que la construcción de una plantilla postaumento a partir de las posiciones de los implantes planificadas de forma precisa con los datos 3D proporciona la capacidad para colocar los implantes en un abordaje sin colgajo y con una precisión completa. Dado que la carga desfavorable de los injertos por las prótesis provisonales es un posible factor en la rápida reabsorción del injerto, la colocación temprana de los implantes también puede ayudar a un mejor mantenimiento del volumen del injerto50,51.
Existen muchos factores que afectan al porcentaje de éxito de los implantes colocados en un maxilar superior con una amplia reabsorción, como la técnica quirúrgica, el uso de injertos óseos autógenos, otros materiales utilizados, el diseño del implante, efectos específicos del hospedador como factores médicos y tabaquismo52, y, más recientemente, la superficie del implante. Las tasas de supervivencia en esta pequeña muestra de pacientes con implantes colocados predominantemente en hueso injertado coincidieron con otros datos publicados7,53.
No todos los pacientes pudieron recibir una prótesis fija, lo que fue aceptado tanto por el paciente como por el cirujano con anterioridad a la intervención quirúrgica. En los casos más graves de reabsorción del maxilar superior, el injerto onlay vertical de la región posterior no es práctico, de forma que el aumento se realiza utilizando una técnica de elevación de seno convencional. Esto, por supuesto, no reconstruye el alvéolo ausente, que se ha reabsorbido en dirección apicolingual. La elevación de seno meramente crea un nuevo volumen óseo para la colocación del implante. Esto significa inevitablemente que los implantes deben colocarse en una posición más palatal. Incluso la combinación del aumento de seno con un injerto onlay lateral posterior no siempre puede compensar esto por completo en un maxilar superior con una amplia reabsorción. Por consiguiente, no siempre puede colocarse una prótesis fija y puede proporcionarse una sobredentadura retenida mediante barra. Una ventaja significativa de este tipo de prótesis es que se logra una mayor sustitución del volumen alveolar ausente a través de los rebordes de la propia prótesis, permitiendo una mejoría considerable del perfil facial.
Conclusiones
El tiempo de seguimiento es razonable en este estudio; los implantes de todos los pacientes seguían en funcionamiento más de 60 meses después de finalizar la restauración y cumplían con los criterios de supervivencia habituales54. Este estudio piloto de tamaño reducido muestra una técnica para el diseño sencillo de las plantillas que facilita la colocación precisa de los implantes en un abordaje sin colgajo. Esto tiene varios efectos beneficiosos, como la reducción de los costes, la rapidez del tratamiento y la evitación de un desprendimiento perióstico a partir de un injerto no vascularizado de colocación reciente. Considerando la gravedad de la reabsorción y la complejidad del injerto requerido, el porcentaje de éxito obtenido es aceptable.
Es importante apreciar que la técnica descrita está destinada a aplicaciones clínicas específicas. La colocación de implantes sin colgajo tiene el riesgo de no ser aceptable sin una planificación 3D y sin la transferencia adecuada de dicha planificación a la situación quirúrgica. La técnica también está contraindicada en situaciones de elevada demanda estética. Son necesarios más estudios para refinar esta técnica y aumentar el número de implantes colocados y la duración del período de seguimiento. La disponibilidad cada vez mayor de la tomografía volumétrica digital de colimación cónica es una oportunidad ideal para obtener imágenes con una dosis de radiación significativamente reducida.
Nota de los autores: Todos los implantes de este estudio se colocaron entre 2003 y 2004; la restauración del último paciente se produjo en 2005. El software coDiagnostiX se ha ido desarrollando desde entonces. La profundidad de fresado se controla de forma precisa mediante manguitos en la plantilla y el uso de guías de fresado calibradas de diferente diámetro de manera que el fresado puede controlarse por la plantilla en todos los diámetros de fresas; también es posible la colocación guiada de los implantes. Los manguitos guía se colocan en el software y se calculan sus coordenadas espaciales en el mismo momento que las de los implantes. La técnica para escanear y transferir las coordenadas espaciales de cada implante y manguito guía a la plantilla de fresado, utilizando la mesa GonyX, es la misma.
Agradecimientos
El autor desea agradecer a Keith Altman su ayuda con la extracción extraoral y a Andy Williams por el trabajo de laboratorio. También quiere dar las gracias a IVS Solutions por proporcionar el software para este estudio.
Correspondencia: Dr. Stephen Barter,
Perlan Specialist Dental Centre, Eastbourne, East Sussex, BN21 2AL, United Kingdom;
fax: +44 1323 432193;
e-mail: sb@perlan.co.uk.