A propósito de 2 casos clínicos sobre el tratamiento coadyuvante de la disfunción temporomandibular (DTM) con acupuntura que se publican en RevistaInternacional de Acupuntura (el primero de ellos se publica en este número1 y el segundo en el próximo2), parece oportuno realizar una puesta al día de la situación del tratamiento con acupuntura en la DTM.
La DTM es un trastorno frecuente, con una repercusión importante sobre la productividad laboral y la calidad de vida. Comprende una variedad de afecciones que conciernen a la anatomía y las características funcionales de la articulación temporomandibular (ATM) y ocasiona una clínica variada, que incluye dolor en la ATM y en los músculos masticatorios, ruidos articulares, trastornos auditivos, dolor de cabeza, dificultad para masticar y limitación para la apertura de la boca3. En un estudio retrospectivo de 4.528 pacientes con DTM, la sintomatología más prevalente fue el dolor, con un 96,1%, seguido de los trastornos auditivos (82,4%), las cefaleas (79,3%) y el dolor o molestia a nivel de la ATM, con un 75%4. La prevalencia se encuentra entre el 3,7 y el 12% y es de 2 a 8 veces más frecuente en la mujer5,6.
Existen pocos estudios de calidad que evalúen el tratamiento de la DTM7–16. Se sugiere que el abordaje terapéutico de la DTM debe ser multidisciplinario, combinando medidas no farmacológicas (tratamiento conductual, técnicas de relajación, fisioterapia, equilibrado oclusal, férulas de descarga, educación del paciente, acupuntura y autocuidados) y farmacológicas. La cirugía solo se considera en los casos donde el tratamiento conservador ha fracasado17.
Respecto al tratamiento conservador, se podrían incluir medidas no farmacológicas y farmacológicas18. Dentro de las medidas no farmacológicas, la primera línea de tratamiento recomendada es la educación del paciente, explicándole las mecánica de la ATM y enseñándole ejercicios mandibulares y a evitar hábitos adquiridos, como apretar las mandíbulas, mascar chicle, etc.19. Las férulas de estabilización se han hecho populares por su capacidad para reducir el dolor en reposo, pero una revisión Cochrane pone de manifiesto su falta de evidencia20. Tampoco las terapias cognitivo-conductuales tienen evidencia para su recomendación o no, dada la baja calidad metodológica y el pequeño número de estudios incluidos, sin embargo, los autores sugieren que podría ser beneficiosa para reducir el dolor y la limitación de la mandíbula21.
En lo referente a las medidas farmacológicas para tratar el dolor de la DTM (recordemos que es la principal queja de los pacientes), una reciente revisión Cochrane concluye que no hay evidencia suficiente para sustentar o no la efectividad de los fármacos para el tratamiento del dolor debido a DTM22. En esta revisión se incluyeron antiinflamatorios no esteroideos, inhibidores de la ciclooxigenasa 2, benzodiacepinas, gabapentina, miorrelajantes, capsaicina tópica, glucosamina/condroitín sulfato y propranolol.
Según la mayoría de los autores debería reservarse el tratamiento quirúrgico para los casos en los que las medidas conservadoras hayan fracasado17,23, ya que no existe evidencia de su efecto24 e incluso podría empeorar la sintomatología25.
El NICE (National Institute for Health and Care Excellence) recomienda la acupuntura para la DTM en su hoja de información para los pacientes con DTM como opción terapéutica (https://patient.info/doctor/temporomandibular-joint-dysfunction-and-pain-syndromes#ref-20), debido a la evidencia existente sobre su efectividad, si bien las revisiones sistemáticas existentes hasta le fecha concluyen que la acupuntura es efectiva en el tratamiento de la DTM, con diferencias entre la graduación de sus recomendaciones debido, en la mayoría de las ocasiones, a criterios de calidad en el diseño de los estudios incluidos en los análisis26–32. A continuación se resumen estas 7 revisiones, publicadas desde 2006 a 2017, por orden de publicación.
La primera de ellas, del año 2006, analiza 6 estudios controlados aleatorizados (ECA), 5 publicados en Suecia y 1 en Estados Unidos. Según los autores, todos comparten deficiencias metodológicas, incluida la falta de descripciones detalladas de los procedimientos de aleatorización, selección de puntos, posibles abandonos y eventos indeseables, así como en el intento de identificar un posible efecto placebo de la acupuntura (solo el ECA americano compara acupuntura con placebo). Aunque basados en la mejora de los criterios subjetivos y objetivos, todos los estudios consideran que la acupuntura es un tratamiento efectivo para la disfunción dolorosa de la ATM, los buenos resultados obtenidos deben interpretarse con cautela debido a las deficiencias metodológicas identificadas. Los autores concluyen que la acupuntura parece ser un método de tratamiento complementario adecuado en el tratamiento de la DTM26.
En la siguiente revisión, publicada en el año 2010, se analizan 4 ECA que comparan acupuntura verdadera con acupuntura simulada en DTM. Los 4 estudios demuestran la superioridad, en lo que se refiere a la reducción del dolor, de la acupuntura verdadera, con diferencias estadísticamente significativas27.
También en 2010, la tercera de las revisiones (con 19 ECA analizados) concluye que existe evidencia moderada de que la acupuntura es una intervención efectiva para reducir los síntomas asociados con DTM28.
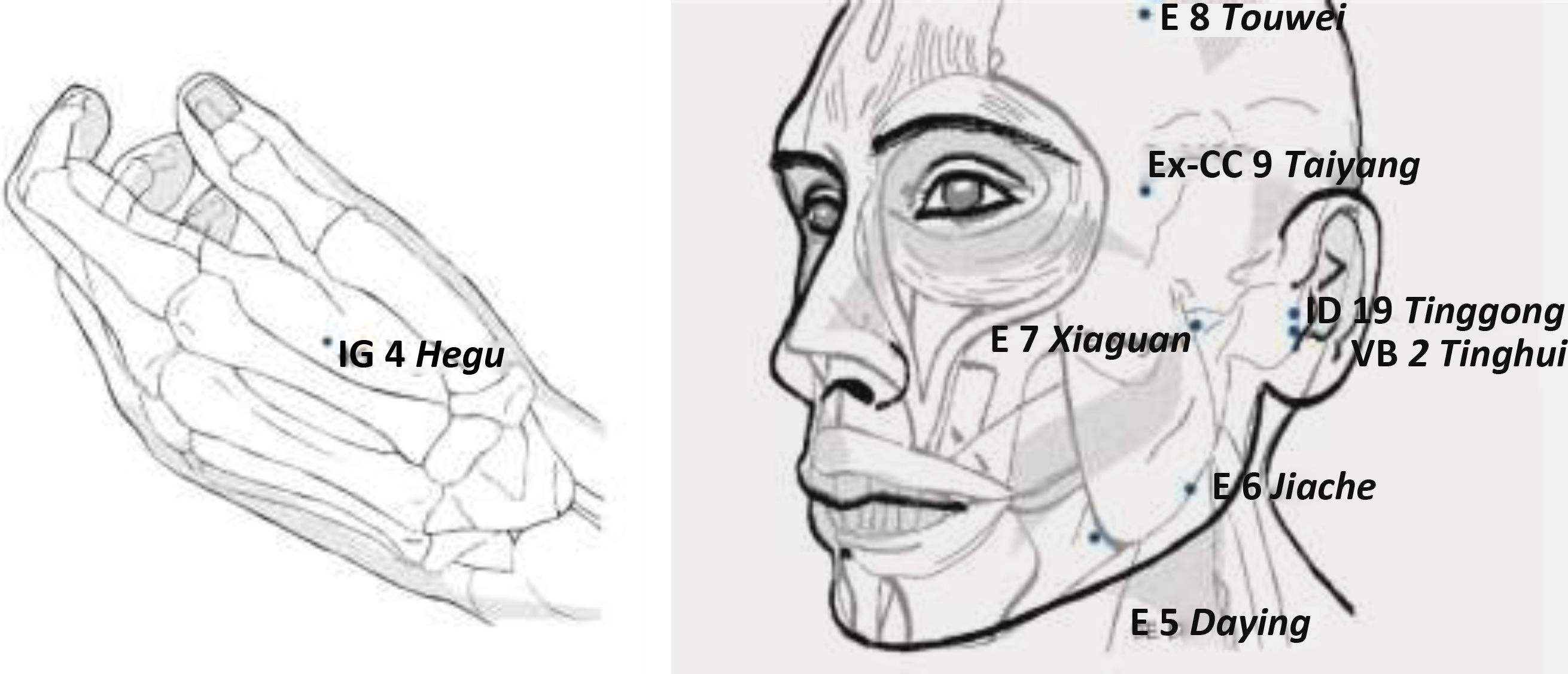
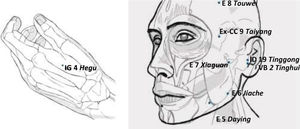
En 2011, Jung et al29 analizan 7 ECA, 6 de los cuales comparan acupuntura verdadera con acupuntura falsa penetrante, acupuntura falsa no penetrante o acupuntura láser simulada, mientras que el estudio restante compara acupuntura láser con acupuntura láser simulada. Cinco de estos ECA se consideran de bajo riesgo de sesgo. Un metanálisis combinado reveló “mejoras significativas en la intensidad del dolor” en los grupos de acupuntura verdadera, pero debido a las debilidades metodológicas inherentes a todos los ensayos, los autores califican esta evidencia como “limitada” y “débil”. Un análisis de esta revisión, realizado por Butts et al31, pone de manifiesto importantes debilidades a la hora de efectuar la selección de los ECA; en 4 de los 7 estudios, el tratamiento consistió en una sola sesión de acupuntura, evidentemente una dosis inferior a la óptima. Pero, tal vez, lo más sorprendente fue el hecho de que 60 de los 91 puntos empleados en los 7 ECA seleccionaron solamente puntos distales de la mano (IG 4, ID 3 e ID 2) en lugar de puntos locales sobre los músculos de la masticación o el tejido conjuntivo periarticular de la ATM, de hecho, solo 13 de los 91 puntos seleccionaron localizaciones en el masetero (E 6) y 6 de los 91 puntos en el pterigoideo lateral (E 7).
En 2015, Porporatti et al30 publicaron una revisión en la que incluyeron 21 ECA y pusieron de manifiesto que el tratamiento con acupuntura produce mejoras significativas en el dolor, el movimiento articular y la función oral, junto con la disminución de la hipertonicidad de los músculos masticatorios.
La penúltima se trata de una revisión narrativa publicada en 2017, en la que, tras una exhaustiva revisión, se concluye que la acupuntura en puntos locales es el tratamiento conservador con mayor evidencia en la DTM31.
También en 2017, Wu et al32 publicaron la última revisión, hasta la fecha, en la que evaluaron los resultados clínicos del tratamiento con acupuntura en los trastornos temporomandibulares en adultos. Incluyeron 9 ECA y concluyeron que la acupuntura convencional es efectiva para reducir el grado de dolor en pacientes con DTM, especialmente en aquellos con síntomas de dolor miofascial.
Como conclusión cabe decir que, hasta la fecha, la acupuntura es el tratamiento conservador con mayor evidencia para el tratamiento de la DTM y que los puntos recomendados para su manejo son una combinación de puntos distales con puntos locales. En la mayoría de los estudios analizados, los puntos seleccionados son IG 4 como punto distal y como puntos locales —por orden de frecuencia en su selección— E 7, E 6 y E 5 (los más frecuentes) seguidos de VB 2, ID 19, E 8 y Taiyang (fig. 1).