The case of a 22 year-old pregnant woman, suffering an infectious disease with skin lesions on the head, is presented. The patient referred a systemic mycosis 5 years before, treated with oral antifungal, with good clinical response. The mycological study of the skin clinical samples showed multiple budding yeast like elements consistent with Paracoccidioides, and the same organism was isolated in cultures. Physical examination and images studies did not show other location of the mycosis. The patient was treated with oral cotrimoxazole during pregnancy and lactation; afterwards this treatment was stopped and replaced by itraconazole by oral route at a daily dose of 200mg due to the poor clinical response observed with the first treatment. A rapid and favorable evolution was seen with the latter.
La paciente del caso, CMF, de 22 años de edad y sexo femenino, nació en Yuto, provincia de Jujuy (norte argentino), una zona de selva subtropical. Vive en la Ciudad Autónoma de Buenos Aires desde hace 3 años y es ama de casa. Como antecedente de relevancia refiere haber padecido una micosis sistémica a los diecisiete años por la cual asegura haber recibido el tratamiento adecuado y completo.
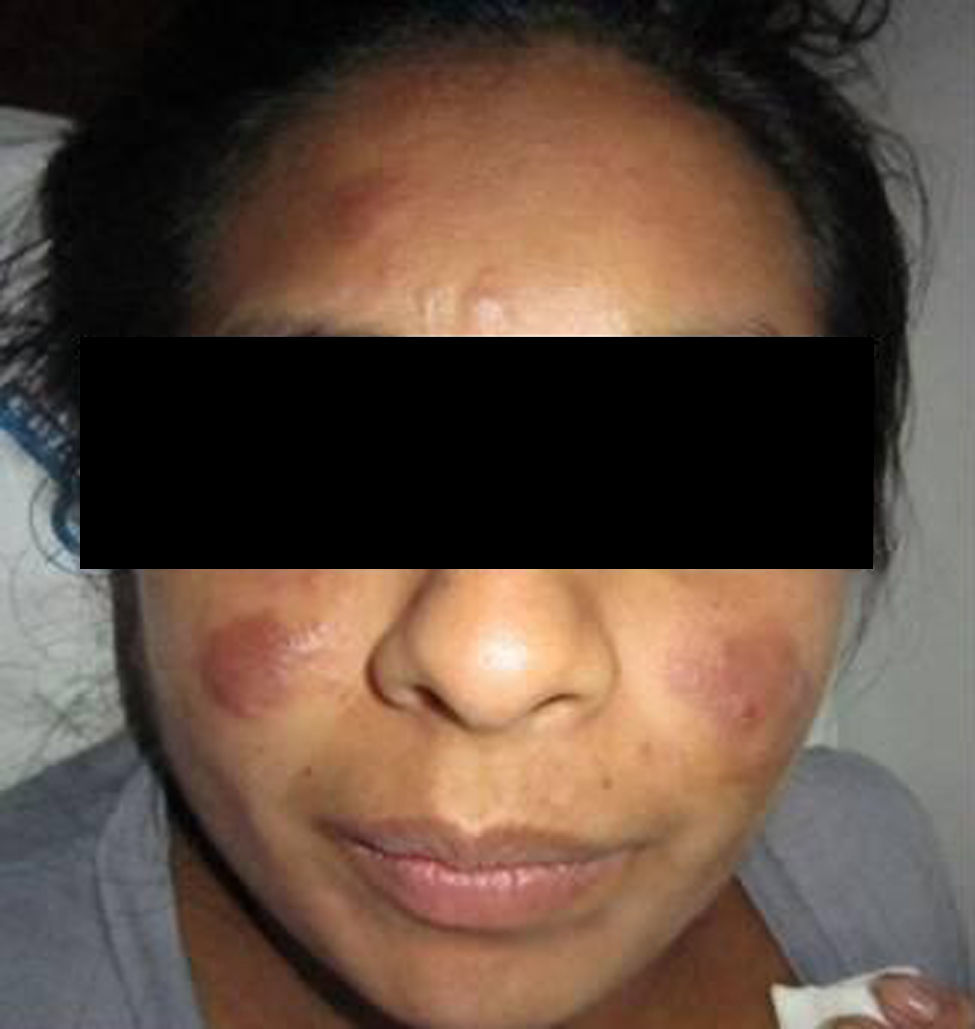
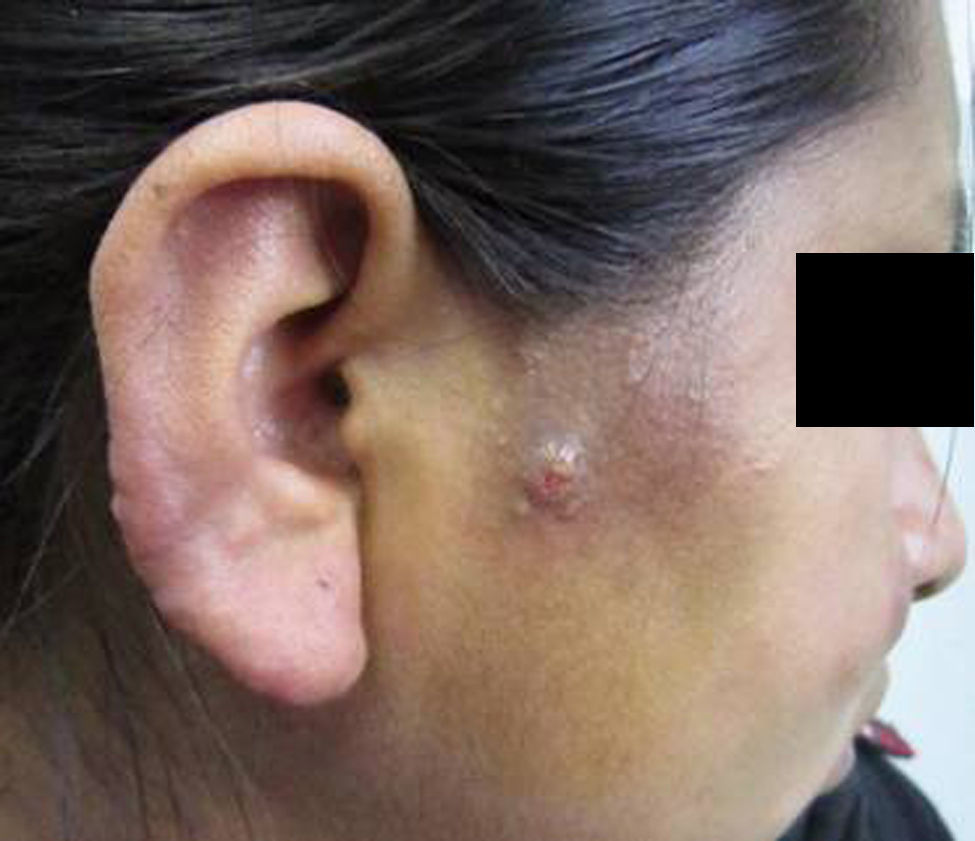
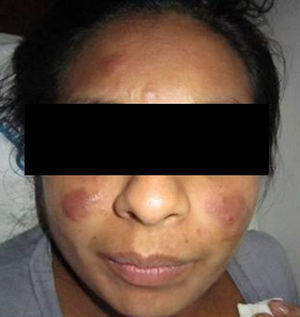
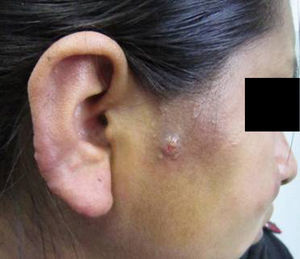
Consultó en la Unidad Micología del Hospital F. J. Muñiz cuando cursaba un embarazo de 28 semanas, por la aparición de lesiones cutáneas. Estas tenían forma de placas dermoepidérmicas infiltrativas, de color rojo-violáceo, de 8×6cm aproximadamente, y se situaban en ambas regiones malares. Además presentaba otras lesiones similares, un poco más pequeñas, en la frente y en el pabellón auricular derecho, y dos tubérculos, uno en la frente y otro en la región parotídea derecha (figs. 1 y 2). No se palpaban adenopatías en la región cervical ni submaxilar y la cavidad oral no presentaba ninguna lesión.
Examen físico. La enferma se encontraba en buen estado general, lúcida, afebril y eupneica. Tensión arterial: 110-70mmHg, frecuencia cardiaca: 82lpm. La saturación de oxígeno por oxímetro de pulso con una fracción inspirada de oxígeno al 0,21% era del 98%. La mecánica respiratoria era normal, con buena entrada de aire bilateral y sin ruidos agregados. El abdomen estaba blando e indoloro; la altura uterina era de 25cm desde la sínfisis pubiana, los ruidos hidroaéreos eran positivos y no se encontraron visceromegalias a la palpación. La catarsis y la diuresis estaban conservadas.
Exámenes complementarios. Eritrosedimentación 67mm en la primera hora, hematocrito 34,2%, hemoglobina 11,4mg/dl, hematíes 3.780.000/mm3, leucocitos 10.700/mm3, neutrófilos 71,6%, linfocitos 15,8%, monocitos 6,2%, eosinófilos 5,7%, basófilos 0,7%, plaquetas 275.000/mm3, uremia 11mg/dl, glucemia 83mg/dl, creatininemia 0,5mg/dl, sodio 138mEq/l, K 3,9mEq/l, GOT 31U/l, GPT 57 U/l, fosfatasa alcalina 187UK/l, proteínas totales 7,9g/dl, albúmina 4,6g/dl, proteinograma electroforético normal, cortisol plasmático basal 158ng/ml.
La radiografía de tórax de frente (con delantal plomado protegiendo el abdomen) fue normal, al igual que la ecografía abdominal.
La serología para la enfermedad de Chagas fue no reactiva, al igual que la serología para el VIH 1 y 2. La serología por inmunodifusión y contrainmunoelectroforesis para la micosis sistémica padecida con anterioridad fue también no reactiva. La prueba intradérmica para esta micosis arrojó el mismo resultado.
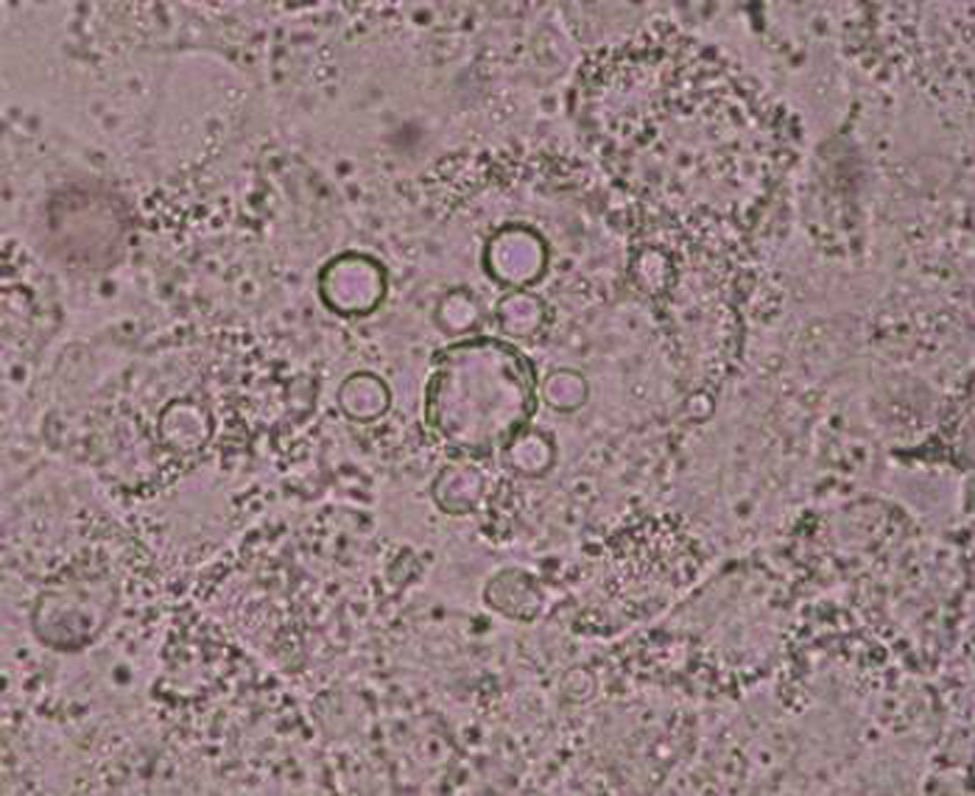
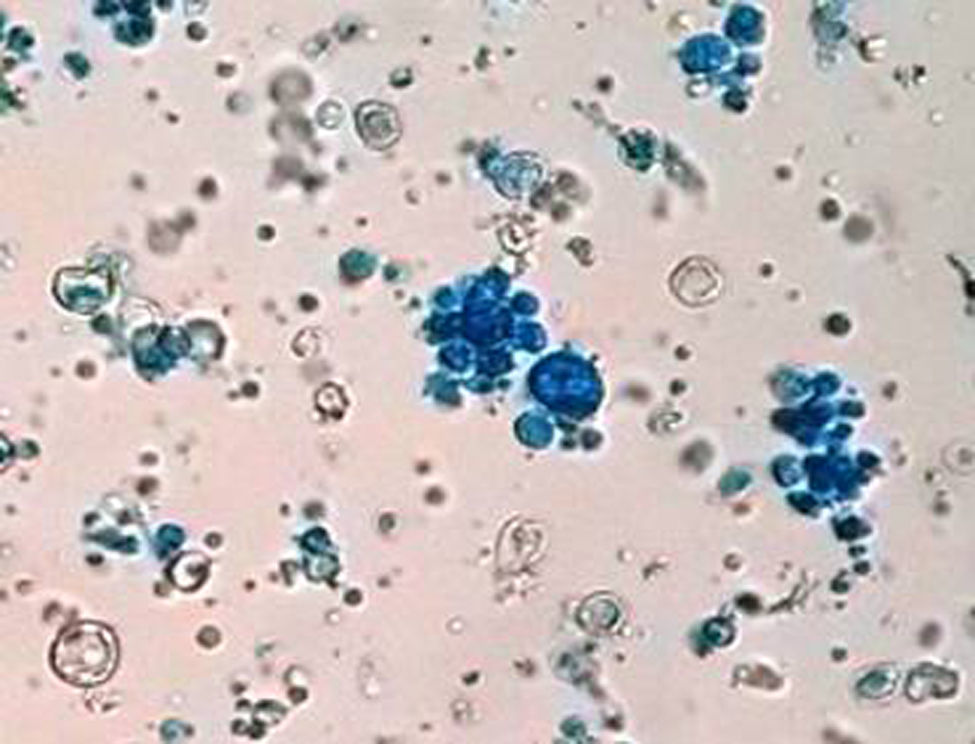
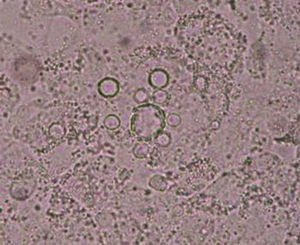
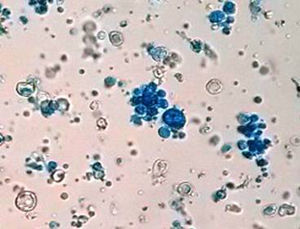
Se tomó una muestra por escarificación y punción-aspiración de las lesiones de piel para su examen en fresco y cultivo, que permitieron identificar el agente causal de esta afección (figs. 3 y 4).
La paciente comenzó con un tratamiento específico por vía oral que produjo una mejoría parcial de las lesiones en las primeras semanas de tratamiento. Al llegar a las últimas semanas del embarazo, las lesiones cutáneas volvieron a aumentar su tamaño y se observaron signos de flogosis. Se tomó una nueva muestra clínica de estas lesiones por escarificación y volvió a aislarse en los cultivos el mismo agente etiológico.
A las cuarenta y dos semanas de embarazo nació un niño por cesárea (por falta de progresión), en buen estado general, con un peso acorde a su edad gestacional y un APGAR 9/10.
Se tomaron muestras de sangre del cordón para hemocultivo por lisis-centrifugación y se analizaron muestras del cordón y la placenta; la mitad se envió en formol al 10% para anatomía patológica, y la otra mitad se analizó en la Unidad Micología.
Se mantuvo el mismo régimen de tratamiento hasta los 6 meses posteriores al parto debido a que el niño se alimentaba con leche materna, y luego se decidió rotar el esquema terapéutico porque el cuadro mejoraba muy lentamente. Con el nuevo tratamiento se comprobó, al mes de iniciado, una evolución muy satisfactoria.
Preguntas- 1
De acuerdo con los datos proporcionados y por las imágenes presentadas en este problema, ¿cuál supone Ud. que es el diagnóstico de esta afección? ¿Qué forma clínica presentó?
- 2
¿Es este cuadro clínico una recidiva de la enfermedad sufrida por la paciente cinco años antes? Si es así, ¿cuál es el factor que probablemente desencadenó la recidiva?
- 3
¿Por qué las pruebas serológicas e intradérmicas fueron negativas?
- 4
¿Cuál es el tratamiento de elección en este caso?
- 5
¿Existen casos de transmisión vertical?
- 6
¿Qué conducta debe tomarse durante y después del parto?
- 1.
La paciente vivió la mayor parte de su vida en una zona endémica de paracoccidioidomicosis y leishmaniasis (la yunga jujeña, una selva subtropical). Por otra parte, las lesiones en la zona malar se asemejaban clínicamente a las del lupus eritematoso sistémico o la sarcoidosis; las del pabellón auricular, en cambio, se asemejan a las lesiones de la lepra lepromatosa, por lo que había que considerar varios diagnósticos diferenciales. La microfotografía de la figura 3 muestra células esféricas, con pared de doble contorno de aproximadamente 40μm de diámetro con blastoconidios. La figura 4 muestra una célula madre con brotes en forma de una corona completa, característico del género Paracoccidioides (rueda de timón). La forma clínica que presentó la enferma es la subaguda, tipo infantojuvenil, pero muy benigna1.
- 2.
Probablemente este cuadro sea una recidiva de la afección que padeció la enferma cuando tenía 17 años. La forma infantojuvenil de paracoccidioidomicosis presenta una alta tasa de recidivas. El embarazo es un estado asociado con una inmunodepresión relativa, en el cual la respuesta de citocinas de tipo Th2 y Th3 se produce en mayor grado, en tanto que la proinflamatoria de tipo Th1 está disminuida. Durante el embarazo se han observado en distintas partes del mundo muchos casos de desordenes autoinmunes como artritis reumatoide y esclerosis múltiple, y también se han publicado casos de reactivaciones de tuberculosis, criptococosis y hepatitis B y C2,3.
- 3.
En general, la intradermorreacción de paracoccidioidina en la forma subaguda o infantojuvenil suele ser negativa por la disfunción de la inmunidad mediada por células. En un porcentaje menor de pacientes la serología también puede ser negativa. Esto indicaría que la evolución de la enfermedad puede ser tórpida.
- 4.
Los únicos fármacos que pueden utilizarse durante el embarazo son la anfotericina B y la trimetoprima-sulfametoxazol, esta última siempre a partir del segundo trimestre de la gestación y cuando el beneficio sea mayor al riesgo de la enfermedad, ya que se han presentado casos de anemia hemolítica fetal (en enfermos con deficiencia de glucosa 6-fosfato deshidrogenasa). Todos los azoles se encuentran contraindicados tanto en el embarazo como en la lactancia. En este caso se utilizó la trimetoprima-sulfametoxazol a dosis de 160/800mg dos veces al día. Tras la suspensión de la lactancia, cuando el bebé tenía seis meses de edad, se prescribió itraconazol (200mg/día), lo que llevó a una mejor respuesta terapéutica4.
- 5.
Hasta la fecha no se han producido casos de transmisión vertical, pero se han publicado casos de afección placentaria, en los cuales se observaron levaduras características de Paracoccidioides brasiliensis dentro de macrófagos y células gigantes en el espacio intervelloso5.
- 6.
Deben realizarse hemocultivos por lisis-centrifugación de sangre del cordón placentario, y se deben enviar muestras de la placenta para examen histopatológico y microbiológico. El recién nacido debe ser controlado clínicamente desde el nacimiento y serológicamente a partir del segundo mes. En nuestro caso, el niño no presentaba signos clínicos de enfermedad al cumplir los nueve meses de edad y la serología fue siempre negativa. Los hemocultivos del cordón placentario y los exámenes micológicos e histopatológicos de la placenta fueron negativos.