Introducción
Las primeras descripciones de pacientes con crisis articulares o periarticulares agudas, muy recortadas en el tiempo y con carácter recurrente, datan de hace casi 80 años. Un porcentaje importante de estos pacientes con este cuadro clínico realmente curioso, que se ha denominado reumatismo palindrómico (RP), acabará desarrollando una poliartritis crónica, con criterios de artritis reumatoide. Pero, ¿qué es en realidad el RP?, ¿se ha avanzado realmente en el conocimiento de esta entidad en estos últimos años o décadas? Sabemos que es un síndrome de presentación característica y de fácil diagnóstico para el reumatólogo, pero hasta la fecha somos incapaces de distinguir cuáles de estos pacientes evolucionarán a una artropatía crónica, fundamentalmente artritis reumatoide (AR), ni por qué. ¿Es el RP una entidad independiente o se trata de una forma frustrada de AR? ¿Por qué en ocasiones es la antesala de otras artropatías inflamatorias distintas de la AR? ¿Por qué algunos pacientes con artropatías crónicas inflamatorias establecidas recurren adoptando esta forma palindrómica? En este artículo de revisión intentamos recoger diferentes aspectos del RP que nos permitan responder, aunque sea de forma parcial, a tales preguntas, incluyendo algunas aportaciones propias de nuestro grupo.
Características clínicas y criterios diagnósticos
Los criterios diagnósticos o de clasificación de esta entidad han sufrido escasas modificaciones desde que el síndrome fue descrito por primera vez por Hench en 1928 y desde que este autor, junto con Rosenberg, publicara sus primeros casos en 19441. El RP se describe como episodios recurrentes (del griego palindromos, o regresar) y recortados de dolor, tumefacción y/o eritema en áreas articulares o periarticulares, sin fiebre; puede afectar también estructuras tendinosas, que pueden durar desde horas hasta un máximo de una semana, aunque no suelen sobrepasar las 24-48 h. Suele aparecer entre los 30-50 años (edad media, 45 años), sin que exista diferencia de sexo. Las crisis raramente afectan a más de una articulación de forma simultánea, y en un 30% de los casos pueden afectar estructuras adyacentes a la misma2. Las articulaciones más frecuentemente afectadas suelen ser las metacarpofalángicas, interfalángicas proximales, muñecas, rodillas y hombros, por este orden, aunque puede afectarse cualquiera3. La frecuencia de los episodios es variable y será el factor que determine la necesidad de tratamiento. Los episodios desaparecen sin dejar ningún síntoma entre las crisis, y sin alterar los parámetros de actividad biológica velocidad de sedimentación globular (VSG) y proteína C reactiva (PCR) ni ocasionar un daño radiológico. Dado el carácter recurrente del RP, y a la posibilidad de que el paciente esté asintomático cuando llegue a la consulta del reumatólogo, es conveniente recomendar al enfermo que anote, a modo de diario, la frecuencia, la localización y la duración de las crisis para establecer la actitud a tomar en cada caso. El curso evolutivo de dicho trastorno puede seguir tres patrones: a) remisión de los brotes; b) persistencia de los ataques, o c) en aproximadamente un 30% de los casos, evolución a una enfermedad del tejido conectivo, sobre todo AR. El intervalo antes de la conversión a cronicidad es variable y puede oscilar entre pocos meses hasta 20 años. En la mayor parte de las series estudiadas se siguen utilizando todavía los criterios diagnósticos de Pasero y Barbieri4 o de Guerne5 (tabla 1).
Factores predictivos de cronicidad
Uno de los aspectos más interesantes y a la vez más intrigantes de este síndrome es el desconocimiento de cuáles son los factores que condicionarán la evolución a cronicidad y especialmente al desarrollo de una artritis reumatoide. Diversos autores han analizado algunos de los posibles factores diferenciales, tanto desde el punto de vista clínico, genético como inmunológico, pero la mayor parte de los estudios se llevaron a cabo con series de pocos pacientes y con carácter retrospectivo.
Factores clínicos y serológicos
La presencia de datos clínicos en el momento de la primera visita al reumatólogo que pudieran orientar hacia el riesgo de cronicidad nos permitiría identificar de forma más precoz a dichos pacientes y, por tanto, instaurar un tratamiento más específico.
En el RP es frecuente la presencia desde el inicio de un factor reumatoide positivo (FR+) (entre el 30 y el 60% según las series)6. Es conocida la predisposición de estos pacientes que presentan de forma persistente en el suero un FR+ a desarrollar AR7-9. Del mismo modo, la presencia del FR en los pacientes con RP no sólo predisponía a un mayor riesgo de desarrollar AR, sino también a una mayor gravedad de los ataques2. También la frecuencia de los episodios (más de un episodio por mes) podía ser un factor de riesgo de evolución a AR10. Según un trabajo reciente, en el que se analizaban de forma retrospectiva 127 pacientes con RP con un tiempo de seguimiento medio de 6 años, se demostraba que el sexo femenino, la presencia de FR, la afección de las pequeñas articulaciones de las manos, en especial las interfalángicas proximales, y la edad avanzada al inicio del cuadro se relacionaban con un riesgo aumentado de desarrollar una enfermedad del tejido conectivo3. El hecho de presentar las tres primeras características clínicas confería un riesgo 8 veces aumentado de evolución a AR o a otras conectivopatías, comparado con los pacientes que presentaban una o ninguna de ellas.
Presencia de autoanticuerpos
La alta especificidad de algunos autoanticuerpos para la AR, como los anticuerpos antiqueratina (AKA) y los antipéptido citrulinado cíclico (anti-PCC)11,y el hecho de que puedan encontrarse en el suero de los pacientes en las fase preclínicas de la enfermedad, ha suscitado el interés en el estudio de estos anticuerpos en los pacientes con RP, con el fin de buscarles una significación pronóstica de evolución a AR. Nuestro grupo, en una serie retrospectiva de 20 pacientes con RP, puro o no asociado a otras enfermedades reumáticas, halló un 25% de pacientes con AKA positivos12. En un estudio posterior en una serie más amplia de pacientes no sólo hemos confirmado estos resultados sino que hemos detectado, además de AKA, la presencia de anticuerpos frente a anti-PCC en el suero de estos pacientes. Así, analizamos la prevalencia de estos autoanticuerpos en un grupo de 63 pacientes con RP, 33 sin ninguna enfermedad reumática subyacente («RP puros») y 30 pacientes con historia pasada o presente de RP pero que en el momento de la determinación de los autoanticuerpos cumplían criterios de otra enfermedad reumática («RP asociados»: 21 AR, 4 lupus eritematoso sistémico [LES], 5 otras). Se detectó una alta prevalencia de anti-PCC (56,3%) en los pacientes con RP puro muy similar a la de un grupo control con AR establecida (55%) e incluso más elevada que en el grupo con RP asociado (33,3%), aunque las diferencias no fueron significativas. También se observó un 36,4% de AKA en el grupo con RP puro, porcentaje que era no obstante significativamente inferior al observado en el grupo control de AR (61,7%). Teniendo en cuenta que estos dos autoanticuerpos AKA y anti-PCC se consideran los marcadores serológicos más específicos de la AR y suelen aparecer en las fases más precoces de la enfermedad, se podría suponer, dada la alta frecuencia de estos anticuerpos en los pacientes con RP, que el RP representaría un espectro clínico distinto de un mismo síndrome y que podría considerarse como una forma abortada o frustrada de AR13. Desconocemos, sin embargo, si la presencia de dichos autoanticuerpos es un factor predictor del posterior desarrollo de AR en estos pacientes.
Factores genéticos
Algunos estudios previos han analizado el papel de los genes HLA en la susceptibilidad de presentar un RP y de evolución a AR. La mayor parte de estos estudios se realizaron con pocos pacientes, con defectos metodológicos y, por consiguiente, con resultados contradictorios. Algunos estudios revelan una asociación débil con HLA-DR4 o con HLA-DR514, otros niegan tales asociaciones15,16. Un trabajo reciente con una amplia serie de 147 pacientes con RP (87 estudiados retrospectivamente y 60 prospectivamente) ha demostrado una prevalencia aumentada de forma significativa del epítopo compartido (EC) en los pacientes con RP (65%) respecto al grupo control (39%) y similar al grupo con AR (77%). El incremento de la frecuencia del EC se debe al aumento de los alelos DRB1-0401 y 0404, y no a DRB1-01. Es interesante destacar que sólo la presencia de dos copias del EC (homocigosis) se constituyó como el único factor predictivo de progresión a AR en estos pacientes, independientemente del FR17.
Diagnóstico diferencial
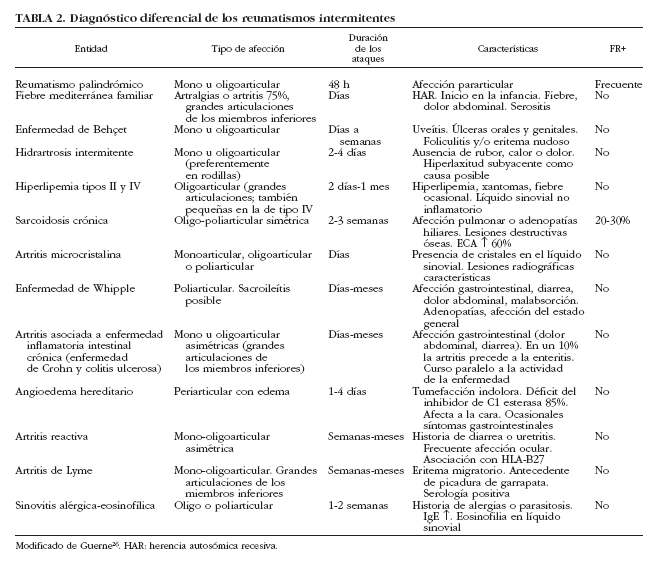
Muchos reumatismos inflamatorios (LES, artritis psoriásica, síndrome de Sjögren...) pueden iniciarse como un RP; sin embargo, existen entidades nosológicas que se presentan como reumatismos intermitentes pero, generalmente, de curso más prolongado que el RP, con las cuales debemos establecer el diagnóstico diferencial (tabla 2).
Tratamiento
Dado que el RP constituye un síndrome heterogéneo, el tratamiento dependerá de la frecuencia de las crisis y de la presencia de algún factor de riesgo de cronicidad (FR+, EC según los últimos datos). De entrada, utilizaremos antiinflamatorios no esteroides durante las crisis, aunque algunos pacientes no los precisan por la escasa duración de los brotes. En aquellos casos en que se produzca un aumento de la frecuencia de las crisis, o se afecten más de una articulación de forma simultánea o bien existan los factores de riesgo anteriormente mencionados, emplearemos tratamientos con fármacos modificadores de la enfermedad (FAME), sin que podamos estar seguros de que dicho tratamiento interfiera en el curso natural de la misma.
La mayor parte de los tratamientos se han utilizado de forma empírica por similitud con la AR; sin embargo, no existen estudios controlados bien diseñados en el tratamiento de los pacientes con RP. Los tratamientos más utilizados, y sobre todo aquellos de los que se dispone de más experiencia, son las sales de oro y los antimaláricos. Respecto a las sales de oro parenterales, la respuesta es buena en casi el 60% de casos2,18, especialmente en los RP seropositivos. El efecto es rápido, incluso antes de llegar a la dosis acumulada de 0,5 g de aurotiomalato.
Los antimaláricos son quizá los fármacos más empleados, aunque los datos de que disponemos provienen de estudios retrospectivos no controlados. La respuesta, según un estudio retrospectivo en 51 pacientes19, es variable y oscila en un 80% de mejoría, manifestándose en una disminución de la frecuencia o de la duración de las crisis. Un 22% de los pacientes, sin embargo, desarrollaba una artritis persistente a pesar del tratamiento. Más recientemente, en un estudio retrospectivo en 62 pacientes con RP6, se valoraba el riesgo relativo de desarrollar una artritis persistente en pacientes tratados con antimaláricos comparado con un grupo control no tratado. Un 39% del grupo no tratado evolucionaba a una artritis persistente frente a un 32% del grupo tratado. No se observaron, pues, diferencias estadísticamente significativas; sin embargo, cuando se valoraba el tiempo medio que tardaban los enfermos en evolucionar a cronicidad, éste era mayor en el grupo tratado que en el control, esta vez con significación estadística. Es decir, que el tratamiento enlentecía la progresión a cronicidad y por ello se asociaba a una disminución del riesgo de desarrollar AR u otra conectivopatía.
Se han utilizado también, aunque en pequeños grupos de pacientes, otros FAME (sulfasalacina2,20, D-penicilamina21, colchicina22) con resultados variables. Algunos pacientes seronegativos para el FR, con RP refractario a otros tratamientos pueden responder a trimetroprim-sulfametoxazol23, aun cuando no se demuestre el diagnóstico de enfermedad de Whipple concomitante. Recientemente, nuestro grupo ha ensayado algunos casos refractarios con minociclina con resultados satisfactorios24. Desconocemos la existencia de estudios que evalúen la eficacia del metotrexato, el fármaco modificador de enfermedad más utilizado actualmente en el tratamiento de la AR, en el RP, aunque en nuestra escasa experiencia los resultados no han sido satisfactorios.
Se ha especulado también sobre la mejoría de las crisis, con el efecto de la manipulación dietética, es decir, eliminando aquellos componentes de la dieta que pudieran desencadenar los ataques (quesos, pescados, vegetales enlatados, huevos...); sin embargo, el estudio25 se realizó con un número reducido de pacientes y sólo en un 31% de ellos (5/16) existía una asociación entre los episodios de RP y el consumo de ciertos alimentos.
En conclusión, la evidencia reciente de que los pacientes con RP presentan un perfil inmunogenético17 e inmunológico (FR y sobre todo anticuerpos frente a anti-PCC)11 superponible a la AR, refuerza claramente la idea de que estamos frente a un síndrome que representa una forma incompleta o frustrada de AR. Sin embargo, existen todavía muchas incógnitas por despejar que, sin duda, precisarán de estudios observacionales prospectivos y con seguimientos más largos, concentrando nuestro mayor esfuerzo en la búsqueda de los factores de riesgo de progresión a cronicidad, y en especial a AR.