La red sociosanitaria ha evolucionado desde su creación adaptando los recursos o creando nuevos servicios bajo el impulso de los respectivos planes de salud. En este artículo se presenta el estado de los diferentes recursos sociosanitarios de Cataluña, así como los principales cambios que se han producido en los últimos años, más concretamente en el periodo del Plan de Salud 2011-2015. Esta etapa se caracteriza por una adecuación de la red sociosanitaria en el marco de la atención de la cronicidad, en la que ha tomado mayor relevancia el desarrollo de recursos de atención intermedia. Paralelamente, se plantea la necesidad de crear un único sector de larga duración en el que esté garantizada una atención sanitaria de calidad. También se impulsa la atención integral y transversal en el sistema sanitario, mediante una mayor coordinación entre los diferentes niveles asistenciales, en el que el ámbito sociosanitario, por su trayectoria y expertez, juega un papel determinante en la calidad de la atención a las personas con necesidades sociales y sanitarias.
The network of social and health care has advanced since its inception. Furthermore, news services have been created and some resources have been adapted within the framework of respective health plans. This article presents the current situation of the different social and health resources in Catalonia, as well as the main changes that have occurred in recent years, more specifically in the period of the Health Plan 2011-2015. This period is characterised by an adaptation of the social and health network within the context of chronic care, for which the development of intermediate care resources has become the most relevant aspect. There is also a need to create a single long-term care sector in which the health care quality is guaranteed. Moreover, in this period, integral and cross-care level is promoted in the health system through a greater coordination between all different levels of care. The social and health network, due to its trajectory and expertise, plays a key role in the quality of care for people with social and medical needs.
El envejecimiento progresivo de la población en Cataluña y la elevada prevalencia de enfermedades crónicas y de personas frágiles son algunos de los factores que se relacionan con el incremento de los gastos sanitarios en las personas mayores de 65 años. Este incremento sucede principalmente en los últimos años de vida, y es la atención hospitalaria la que ocasiona un mayor coste económico1. Además, la hospitalización convencional, principalmente en personas mayores, no está exenta de complicaciones, en especial si las estancias son prolongadas, como suele ocurrir en este grupo de personas2.
El modelo de atención integral e interdisciplinar, desarrollado inicialmente por el Programa Vida a los Años3, aplicado hasta hoy en la red sociosanitaria, se orienta a las necesidades de las personas, obtiene un alto porcentaje de satisfacción en los usuarios de estos recursos específicos y cuenta con profesionales de diferentes disciplinas con un alto grado de capacitación en atención geriátrica y cuidados paliativos4. Esta capacitación profesional no solo se ha desarrollado en los centros sociosanitarios de media y larga estancia, sino también en los equipos ambulatorios, de atención diurna y de soporte, tanto de geriatría como de cuidados paliativos, en hospitales y en el domicilio. A su vez, muchos de estos profesionales realizan funciones docentes de pregrado, posgrado o especialidad en las disciplinas de medicina, enfermería, trabajo social, fisioterapia, psicología y terapia ocupacional, entre otras. Actualmente en Cataluña se dispone de 10 unidades docentes de medicina geriátrica y una unidad docente multidisciplinar de geriatría5.
Los recursos sociosanitarios han evolucionado continuamente desde su creación en el año 1986, desde el punto de vista cuantitativo, aumentando la cobertura poblacional y, desde el punto de vista cualitativo, adaptando los recursos o creando nuevos servicios bajo el impulso de los respectivos planes de salud. En el presente artículo comentamos la evolución de los servicios sociosanitarios de los últimos años centrándonos en el plan de salud para el periodo 2011-20156.
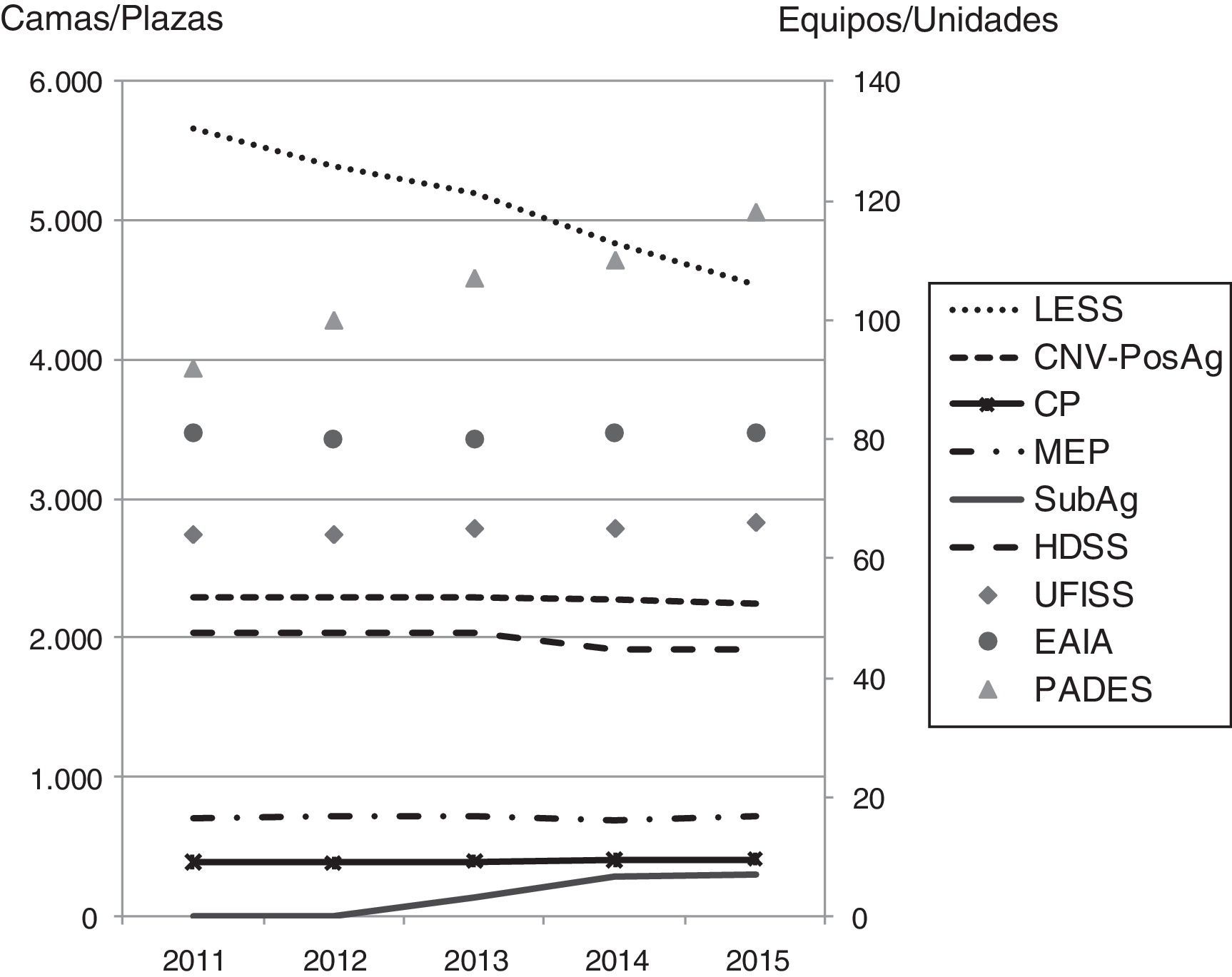
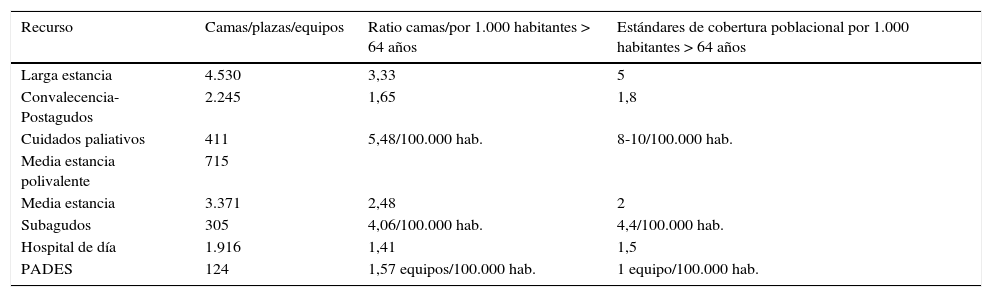
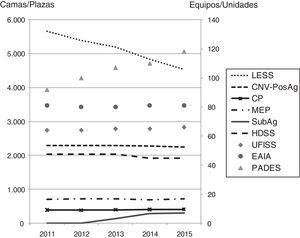
La evolución de la contratación de recursos sociosanitarios se muestra en la figura 1. Según los últimos datos disponibles de la memoria del CatSalut 2015 (aseguradora pública), la actividad sociosanitaria se realiza en 96 centros de hospitalización sociosanitaria distribuidos a lo largo de todo el territorio catalán, en los que hay 4.530 camas de larga estancia y 3.676 de atención intermedia (media estancia —convalecencia, cuidados paliativos, media estancia polivalente y psicogeriatría de media estancia— y subagudos), y en 73 hospitales de día sociosantiarios con 1.916 plazas. En cuanto a los equipos de soporte hospitalarios, hay 66 unidades funcionales interdisciplinarias sociosanitarias (UFISS: 34 de geriatría, 24 de cuidados paliativos y 8 mixtas), 80 equipos de evaluación integral ambulatoria (EAIA: 32 de trastornos cognitivos, 28 de geriatría, 15 de cuidados paliativos y 6 polivalentes) y 118 equipos de soporte a la atención primaria en domicilio (PADES), que incluyen los equipos de atención residencial7. Los ratios poblacionales de los diferentes servicios se detallan en la tabla 18.
Evolución de la contratación de recursos. Cataluña, 2011-2015
Fuente: Memorias CatSalut.
CNV-PostAg: convalecencia-postagudos; CP: cuidados paliativos; EAIA: equipos de evaluación integral ambulatoria; HDSS: hospital de día sociosanitario; LESS: larga estancia sociosanitaria; MEP: media estancia polivalente; PADES: programa de atención domiciliaria-equipo de soporte; SubAg: subagudos; UFISS: unidades funcionales interdisciplinarias sociosanitarias.
Ratios poblacionales de recursos sociosanitarios. Cataluña, 2015
| Recurso | Camas/plazas/equipos | Ratio camas/por 1.000 habitantes > 64 años | Estándares de cobertura poblacional por 1.000 habitantes > 64 años |
|---|---|---|---|
| Larga estancia | 4.530 | 3,33 | 5 |
| Convalecencia-Postagudos | 2.245 | 1,65 | 1,8 |
| Cuidados paliativos | 411 | 5,48/100.000 hab. | 8-10/100.000 hab. |
| Media estancia polivalente | 715 | ||
| Media estancia | 3.371 | 2,48 | 2 |
| Subagudos | 305 | 4,06/100.000 hab. | 4,4/100.000 hab. |
| Hospital de día | 1.916 | 1,41 | 1,5 |
| PADES | 124 | 1,57 equipos/100.000 hab. | 1 equipo/100.000 hab. |
Fuente: Registro Central de Personas Aseguradas (RCA) y Memoria CatSalut 2015.
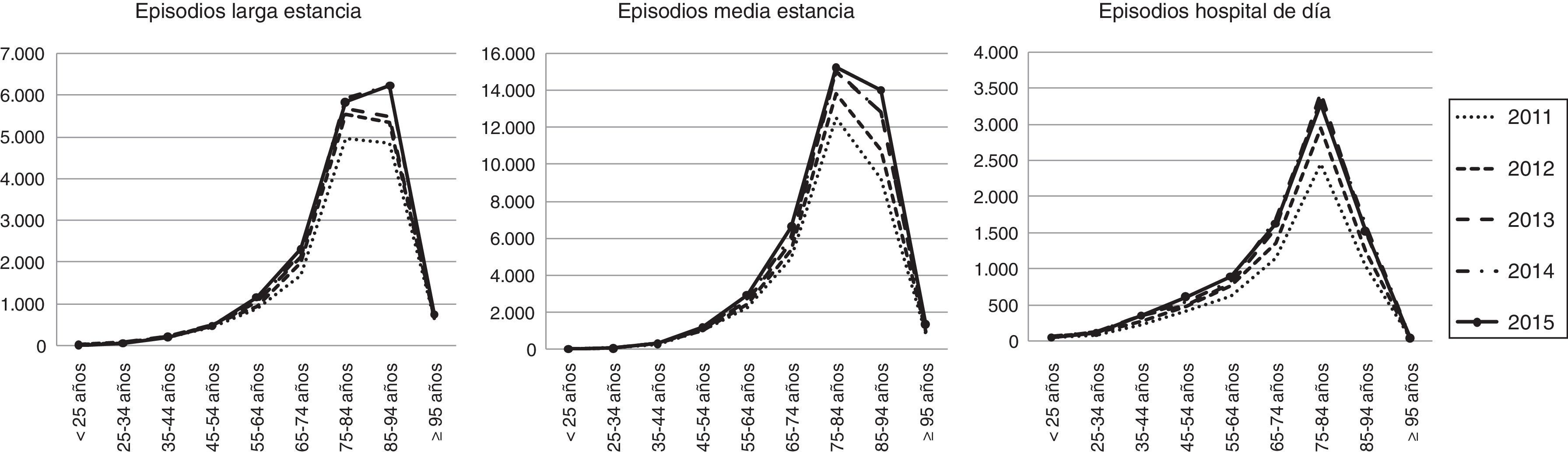
En los últimos años ha aumentado el uso de los recursos sociosanitarios en las personas más mayores, especialmente han aumentado los episodios del grupo de mayores de 85 años. El hecho de que 3de cada 4de las personas que ingresan en las unidades de larga y media estancia y 3de cada 5de las que ingresan en hospitales de día sean mayores de 75 años (fig. 2), juntamente con el progresivo aumento de la esperanza de vida (en Cataluña al nacer, 83,35 años) y de la esperanza de vida con buena salud (en Cataluña al nacer 68,41 años)9, apuntan a que las líneas de trabajo futuras deberían dirigirse a adecuar y establecer nuevos estándares poblacionales de recursos, especialmente de aquellos que hacen referencia a población de 65 años o más.
La transformación del sistema sanitario planteado en el Plan de Salud 2011-2015 para dar respuesta al reto de la cronicidad requiere la evolución de los recursos existentes en los diferentes niveles asistenciales6. La red sociosanitaria de Cataluña debe adecuar sus servicios a las necesidades de los pacientes atendidos, basando su actuación en la atención integral, el trabajo en equipo, la atención centrada en las personas y su familia, y la promoción de la integración de los servicios sanitarios y sociales4.
Recursos sociosanitarios de atención intermediaEn esta evolución de la red sociosanitaria, se potencia la atención intermedia (AI). Entendemos por AI aquella orientada a evitar ingresos o estancias hospitalarias prolongadas de personas con enfermedades crónicas complejas, especialmente aquellas que podrían ser consideradas como estancias inadecuadas, y a evitar posibles riesgos derivados de la hospitalización convencional a las personas de edad avanzada2. En la AI también se debe atender a personas que precisan una valoración geriátrica exhaustiva y un tratamiento rehabilitador integral después de un proceso agudo para volver a su domicilio habitual. En muchas ocasiones las personas mayores con enfermedades crónicas o síndromes geriátricos pueden ser atendidos en un nivel asistencial de AI10.
Con este objetivo se potencia el desarrollo de alternativas a la hospitalización de agudos a partir de la reordenación de los recursos sanitarios existentes en cada territorio, entre las que están las unidades de subagudos. También se promueve un incremento de la eficacia del funcionamiento de las unidades de convalecencia en la gestión asistencial de los pacientes en situación postaguda11.
Unidades de subagudosLas personas mayores con enfermedades crónicas conocidas y diagnosticadas en fase de descompensación muchas veces no requieren una atención sanitaria en centros con alta tecnología diagnóstica o terapéutica y pueden ser atendidas en recursos de AI, como las unidades de subagudos11.
Este tipo de atención cuenta con un equipo multidisciplinar y trabaja con base en la valoración geriátrica integral. Hay diferentes experiencias en Cataluña en este tipo de recursos12–14. En general se ubican en centros sociosanitarios adecuados para dicha actividad: las personas con insuficiencia cardíaca, enfermedad respiratoria crónica o los pacientes con demencia con algún tipo de complicación son las más frecuentemente atendidas15. El perfil de los pacientes de subagudos es diferente al de las unidades geriátricas de agudos que, principalmente, presentan mayor dependencia y mayor estancia hospitalaria.
Unidades de convalecenciaEl principal objetivo de este recurso es la recuperación del estado funcional.
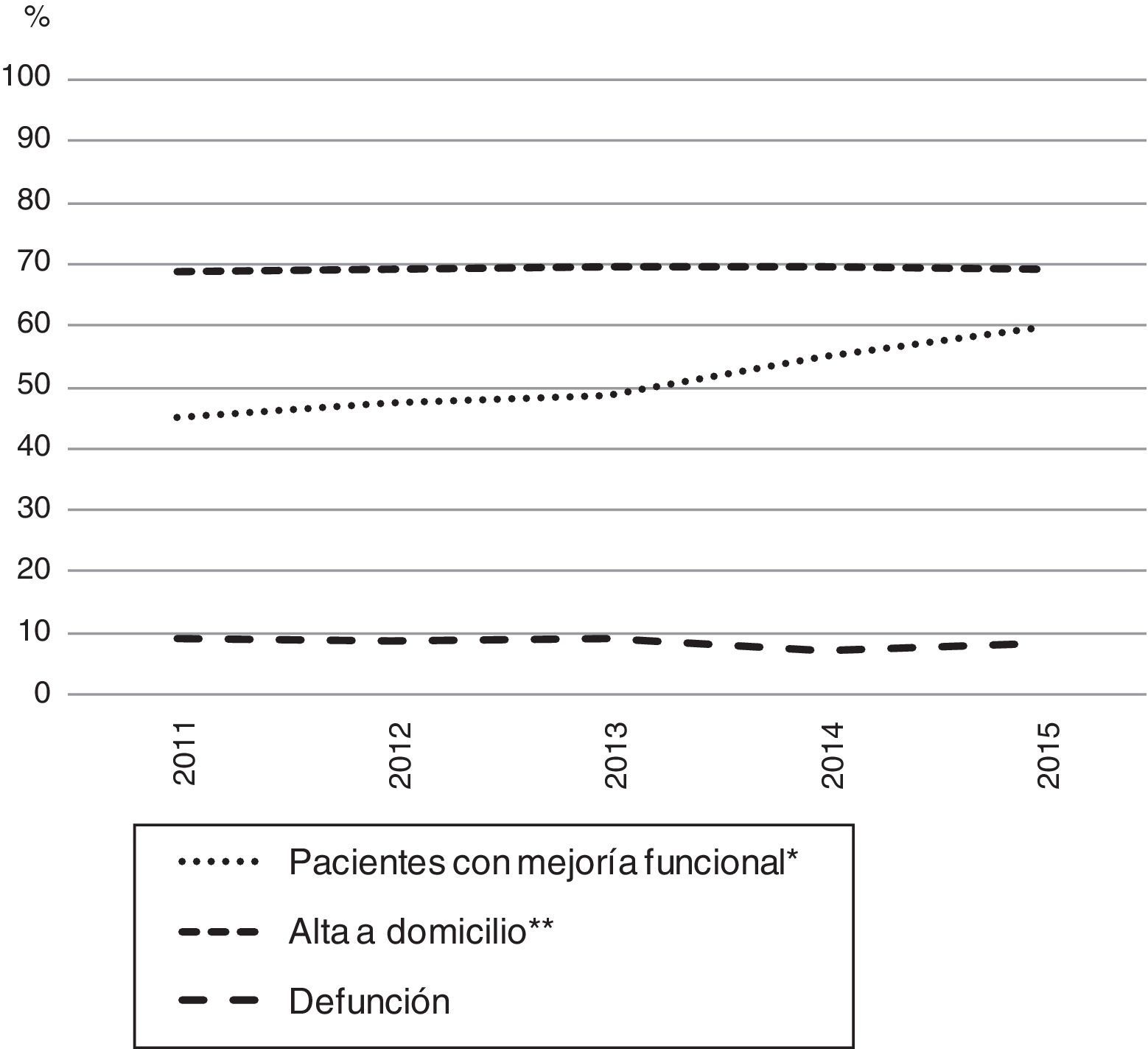
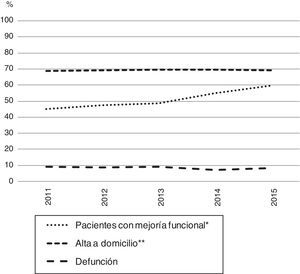
Con el ingreso en unidades específicas de rehabilitación geriátrica, como las unidades de convalecencia, se consigue una menor institucionalización y una mayor recuperación funcional, entre otros resultados16. También permite reducir la duración de los ingresos hospitalarios adecuando la asistencia a las necesidades de los pacientes. Hay una gran experiencia en este tipo de unidades. Su ordenación se dirige a la derivación precoz desde los hospitales de agudos para evitar estancias innecesarias en hospitales y, a su vez, para optimizar las estancias en convalecencia. Uno de cada 5 pacientes ingresa en convalecencia por enfermedad cerebrovascular aguda o por fractura de cadera. Según los datos del conjunto mínimo de la base de datos sociosanitarios (CMBD-RSS), en los últimos años las unidades de convalecencia han aumentado su eficiencia, con un aumento porcentual del 29,1% de los episodios realizados (31.105 en 2015), una disminución progresiva en la estancia media (de 44,7 días en 2011 a 35,1 en 2015), manteniendo el porcentaje de personas que vuelven a domicilio (alrededor de un 70%) y aumentando el porcentaje de personas con enfermedad cerebrovascular y fractura de cadera que mejoran su estado funcional (fig. 3)17.
Algunos pacientes de la categoría «complejidad clínica» del Resource Utilization GroupsIII (RUG-III) atendidos en estas unidades tienen diagnósticos de enfermedades crónicas y estancias inferiores a 2semanas, lo que indica que serían susceptibles de ser atendidos más adecuadamente en un recurso de atención subaguda18.
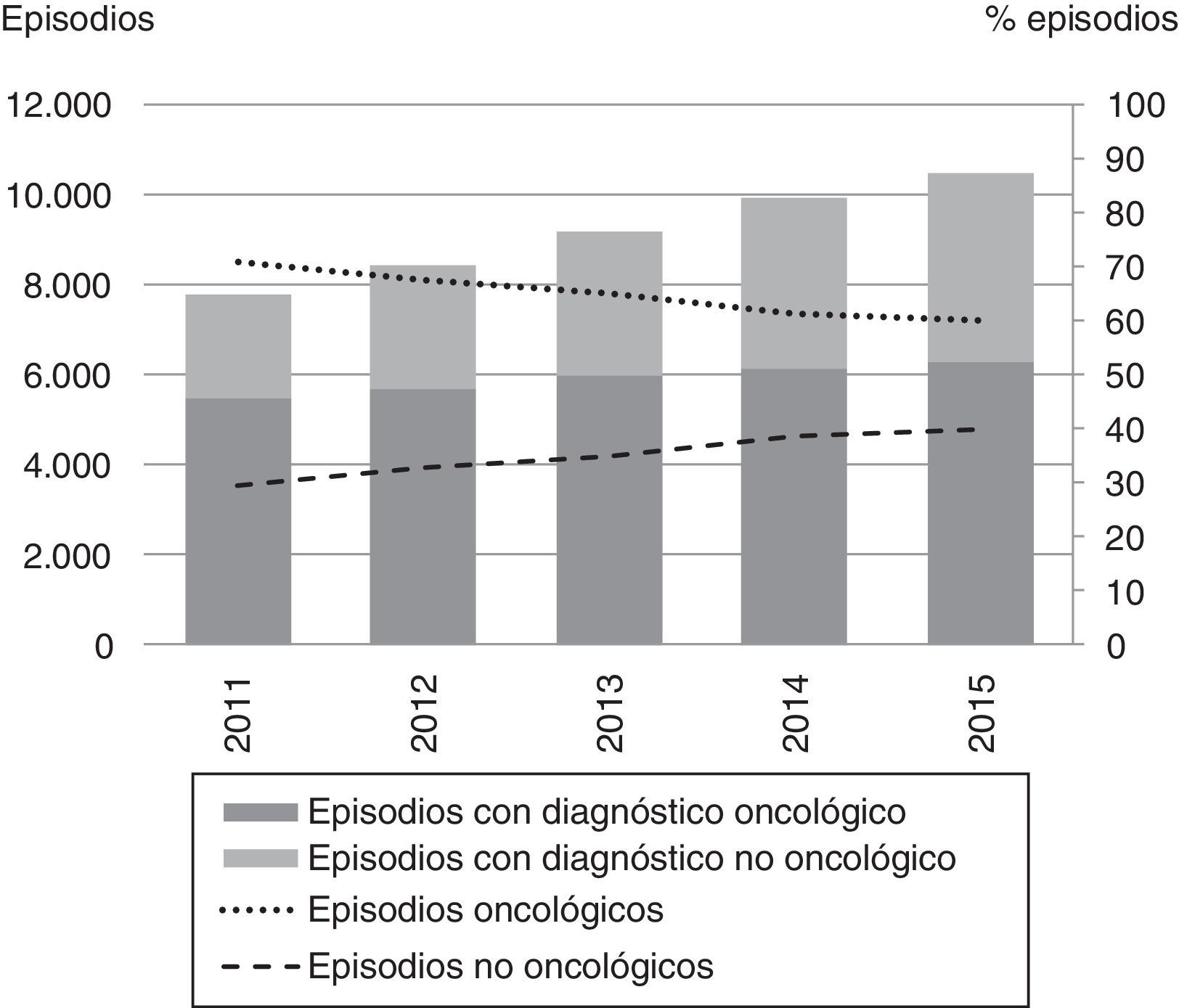
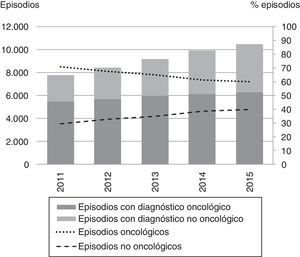
Unidades de paliativosEstas unidades específicas de cuidados paliativos trabajan de forma coordinada con los recursos comunitarios y de hospitalización de agudos para facilitar el acceso a los usuarios que lo precisen. La indicación de ingreso se basa en las necesidades de la persona, frecuentemente complejas, y no en el pronóstico de la enfermedad19. En los últimos años también se ha evitado que el ingreso dependa del diagnóstico principal, con una mejora de la accesibilidad a personas con diagnósticos no oncológicos (fig. 4)20. Se ha reducido la estancia media 4 días, aunque con la mediana estable, a pesar de que ha aumentado la mediana de edad en 2 años en el periodo considerado: en el año 2015 fue de 76,8 años, y con tendencia creciente7. El porcentaje de episodios dados de alta por defunción ha disminuido progresivamente hasta el 70,3%, lo que se podría relacionar con un aumento de personas que ingresan para control de síntomas y que, una vez estabilizadas, pueden volver a su domicilio.
Las estrategias de orientación del sistema sanitario para la atención de la cronicidad promueven la detección de pacientes con enfermedades crónicas avanzadas que se pueden beneficiar de un enfoque paliativo21. La atención a las personas con estas enfermedades requiere un trabajo colaborativo entre los diferentes recursos de cada nivel asistencial, con implicación de todos los servicios específicos de cuidados paliativos, tanto de las unidades de hospitalización como de los equipos de soporte hospitalarios y domiciliarios. También hay que reforzar la formación y competencia de los profesionales en los diferentes niveles de actuación, prioritariamente en el tratamiento paliativo de personas con enfermedades crónicas no oncológicas, sobre todo las insuficiencias de órgano y las enfermedades neurodegenerativas.
Unidades de larga estancia sociosanitariaEn estas unidades ingresan personas con diferentes niveles de dependencia, asociada a problemas de salud y diversos grados de complejidad clínica, que no pueden ser atendidas en el domicilio o en una residencia. Los objetivos terapéuticos de los usuarios son el mantenimiento funcional, el control de síntomas y la mejora de la calidad de vida. Este servicio ha tenido un papel importante en el desarrollo de la atención sociosanitaria en Cataluña y, de manera progresiva, se ha detectado un incremento en la complejidad de las necesidades de los pacientes atendidos en este recurso22.
La diferenciación de pacientes tributarios de este servicio puede tener aspectos confluyentes con los centros residenciales. Es necesaria la selección adecuada de los pacientes tributarios de este recurso mediante la clasificación por categorías RUG-III, priorizando los ingresos de pacientes de los grupos considerados como más específicos de larga estancia («tratamientos extensivos», «cuidados especiales» y «complejidad clínica») y, de esta manera, promover una optimización de la larga estancia sociosanitaria.
Cabe destacar una disminución de la demanda de este servicio atribuida a diferentes factores, entre ellos la Ley 39/2006 del 14 de septiembre, de promoción de la autonomía personal y la atención a las personas en situación de dependencia, que garantiza una prestación económica o servicios a las personas que tienen un baremo preestablecido, o el copago de la prestación sociosanitaria, que anteriormente se iniciaba a los 3 meses pero que desde el año 2013 comienza a partir de los 30 días23,24.
La propuesta de futuro, siguiendo la tendencia internacional de los modelos de larga estancia25 y en el marco del Plan interdepartamental de acción e integración social y sanitaria (PIAISS)26, ha de ser la creación de un sector único que incluya los servicios residenciales sociales y la larga estancia sociosanitaria actual, teniendo en cuenta que las necesidades de salud las debe cubrir el sistema sanitario. Esta propuesta es paralela a la necesaria evolución del modelo de atención domiciliaria y de atención sanitaria a las residencias. También requiere evaluar los principales factores críticos que supone esta reconversión, como son los diferentes criterios de ingreso en unidades sociosanitarias y residencias y, particularmente, el ingreso rápido desde los hospitales de agudos o de AI que requiere un sistema «rápido o de vía rápida» de valoración de la dependencia y asignación de recursos. Pero también debe considerar la variabilidad de las condiciones laborales de los convenios aplicados y el diferente sistema de copago de los usuarios, entre otros.
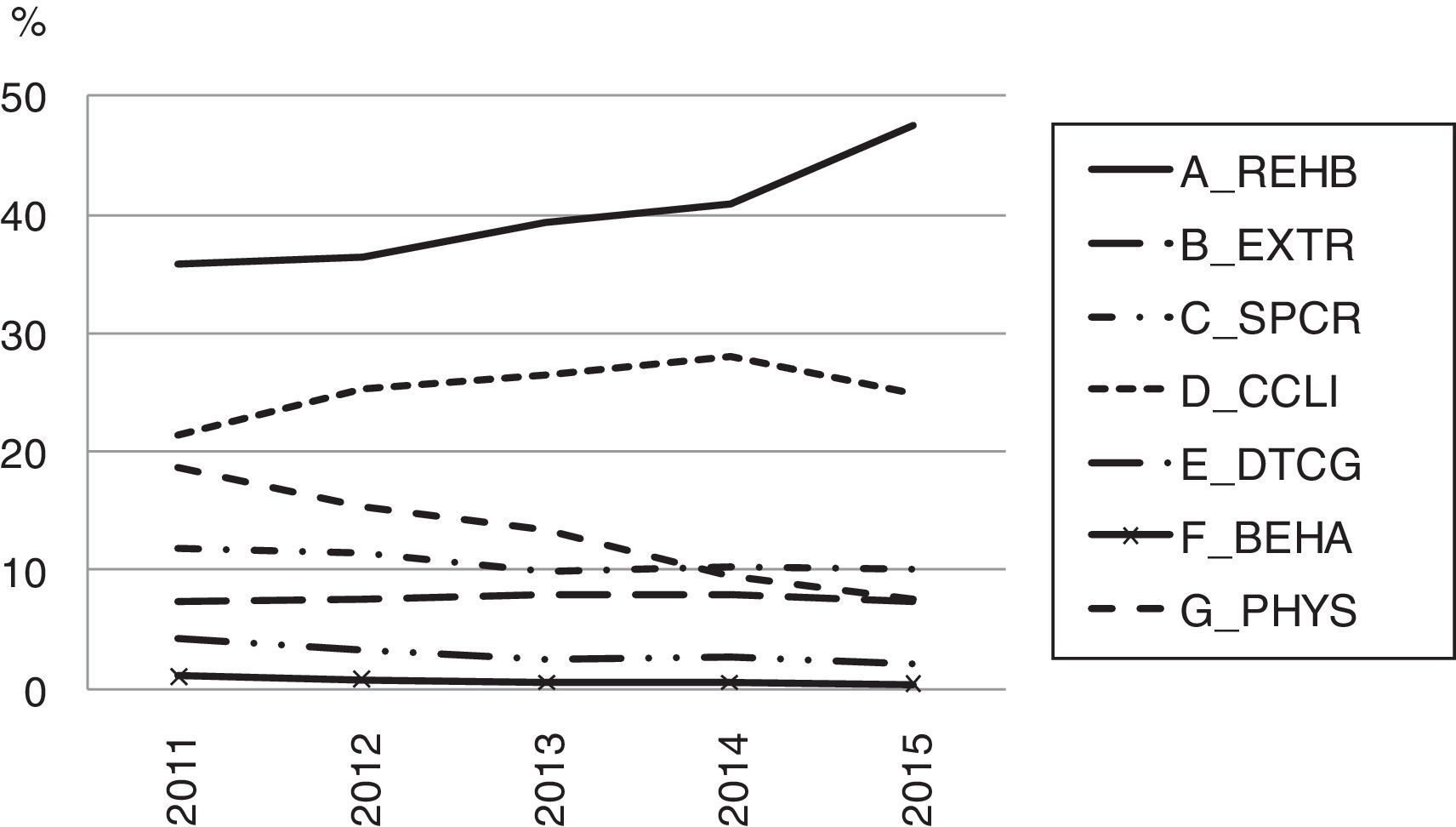
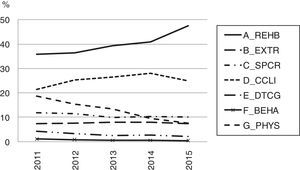
En el periodo 2011-2015 las unidades de larga estancia han mejorado su accesibilidad y eficiencia, con un perfil de usuarios con menos problemas cognitivos y necesidades sociales, pero con más necesidades sanitarias complejas y rehabilitadoras (fig. 5). Consecuentemente, la planificación futura de esta línea de atención, y su encaje con el sistema de servicios sociales, deberá tener en cuenta los cambios sufridos en los últimos años27.
Categorización de los episodios por RUG-III. Unidades larga estancia. Cataluña, 2011-2015
Fuente: CMBD-RSS.
BEHA: problemas de comportamiento; CCLI: complejidad clínica; DTCG: deterioro cognitivo; EXTR: tratamientos extensivos; PHYS: funciones físicas reducidas; REHB: rehabilitación especial; SPCR: cuidados especiales.
La adecuación de la red sociosanitaria plantea que los recursos sin internamiento deben orientar sus programas terapéuticos y sus intervenciones hacia experiencias comunitarias, trabajando de una forma más próxima, compartida y coordinada con los recursos existentes de atención primaria y comunitaria4.
Hospital de día sociosanitarioLos hospitales de día atienden a personas mayores que necesitan una atención integral, interdisciplinar y rehabilitadora pero que pueden permanecer en su domicilio. En la actualidad hay una gran heterogeneidad en los diferentes hospitales de día sociosanitarios en cuanto a la tipología de usuarios atendidos.
Los hospitales de día han de estar orientados a la realización de programas terapéuticos para pacientes geriátricos, con necesidad de rehabilitación integral, estimulación cognitiva, tratamiento de síndromes geriátricos, etc.
Se propone revisar las características de utilización de estos servicios y valorar un sistema de financiación diferente al actual, pasando de pagar por estancias a hacerlo por procesos terapéuticos28.
Equipos de evaluación integral ambulatoriaEstos equipos, que intervienen en el proceso diagnóstico y en el seguimiento de personas con trastornos cognitivos, síndromes geriátricos o cuidados paliativos, deben seguir siendo referentes para la atención primaria como expertos en demencias, geriatría y paliativos. Se ha promovido la creación de rutas asistenciales de pacientes con demencia y enfermedades crónicas avanzadas, con una visión comunitaria, y la detección de pacientes frágiles que van a favorecer este rol de unidades especializadas, pero con una mayor coordinación con los equipos de atención primaria29,30.
Equipos de soporte a la atención primaria en domicilioEstos equipos, especializados en atención paliativa y en la atención a pacientes geriátricos con enfermedades crónicas avanzadas29, se deberían integrar funcionalmente con otros equipos de atención domiciliaria, tanto de atención primaria como de hospitalización domiciliaria, para evolucionar a un recurso de AI domiciliaria que permita ofrecer un rango amplio de atención a las necesidades de los diferentes tipos de personas que requieren atención a domicilio, incluyendo la atención a las residencias. Paralelamente, uno de los proyectos que se plantea en el marco del PIAISS, y que puede repercutir en el funcionamiento de los equipos PADES, es el de la atención domiciliaria, que se relaciona con la optimización del potencial de los servicios de atención a domicilio prestados por el sistema de servicios sociales y el sistema sanitario, actualmente fragmentados y poco coordinados, con el fin de garantizar una atención integrada e integral a las personas25.
Unidades funcionales interdisciplinarias sociosanitariasLas UFISS de geriatría y de cuidados paliativos han implementado en los hospitales de agudos un modelo de atención basado en la valoración geriátrica integral y en el trabajo en equipo, con un alto grado de coordinación con otros niveles asistenciales. En algunos hospitales su trabajo ha favorecido la creación de unidades geriátricas de agudos, cuya eficacia ya está ampliamente descrita en la literatura31.
La tendencia de estos equipos pasa por potenciar la actuación proactiva hospitalaria, para promover la prevención de las complicaciones de la hospitalización, la promoción de la ortogeriatría, la participación en la valoración de casos complejos en urgencias o la integración en los equipos de atención a pacientes crónicos en los hospitales, entre otros2,32,33.
Evaluación de la red sociosanitariaEl proceso de evaluación de la actividad y funcionamiento de los centros y recursos sociosanitarios es una de las herramientas que ayuda a establecer las actuaciones necesarias para adecuar la red sociosanitaria a las necesidades actuales. Anualmente el informe de Central de Resultados del ámbito sociosanitario ofrece la posibilidad de conocer los resultados obtenidos por los diferentes centros de forma nominal34. A su vez, la evaluación comparativa (benchmarkig) debe servir como motivación para el seguimiento, para identificar buenas prácticas y oportunidades de mejora para los objetivos planteados35. En esta línea también avanza el Programa de Vigilancia de la Infección Nosocomial en Cataluña (VINCat), iniciado en el año 2006, y que tiene la finalidad de contribuir a reducir las tasas de estas infecciones relacionadas con la asistencia sanitaria mediante la vigilancia epidemiológica activa y continuada36. La interpretación de los resultados debe hacerse teniendo en cuenta que muchos procesos asistenciales son compartidos con otros niveles asistenciales. La evaluación de la aportación de la red sociosanitaria al sistema sanitario, en un marco complejo que tiende hacia sistemas de atención integrada, supone un gran reto. Aun así, las políticas sanitarias refuerzan los principios de transparencia y rendición de cuentas, lo que hace indispensable consolidar y avanzar en esta dirección37.
ConclusionesEn Cataluña, el ámbito sociosanitario tiene una evolución de aproximadamente 30años, pero el desarrollo de la AI ha tomado mayor relevancia en la planificación sanitaria durante el último Plan de Salud 2011-2015, especialmente con el desarrollo de la línea de subagudos.
Se plantea firmemente la necesidad de adecuación de la larga estancia y su ensamblaje con los recursos sociales de internamiento, definiendo un único sector de larga duración vinculada al sector social y garantizando una atención sanitaria de calidad.
Las políticas vinculadas al abordaje de la cronicidad han impulsado el enfoque paliativo en aquellas personas con enfermedad crónica avanzada, más allá de la fase terminal, con el objetivo de ofrecer una atención de calidad (integral, integrada e interdisciplinaria) a las personas que se encuentran en esta situación y a su familia o entorno cuidador.
En los últimos años, las políticas sanitarias han reforzado la visión sociosanitaria y el abordaje integral, abordando las necesidades sanitarias y sociales simultáneamente y a lo largo de todo el proceso, adaptando el plan terapéutico a la situación en la que se encuentra la persona en cada momento. La continuidad asistencial, en su sentido más amplio, es uno de los pilares de la atención a las personas con necesidades sociosanitarias. Consecuentemente, la atención a estas personas va mucho más allá de la atención concreta que se pueda ofrecer desde un nivel asistencial determinado, como es el sociosanitario. La mirada conjunta, interdisciplinaria y transversal, ayudará a que estas personas y sus familiares vivan con mejor calidad de vida el proceso de enfermedad y, a su vez, colaborará para disponer de un sistema sanitario (y social) más eficiente y adecuado a las necesidades actuales de las personas, llevando a todo el sistema hacia modelos de atención integrada38.
El amplio desarrollo de los servicios sociosanitarios en Cataluña, y particularmente de los servicios de AI, puede jugar un papel determinante en el desarrollo de una atención de calidad a las personas mayores y puede ser un elemento facilitador que ayude al sistema sanitario a asumir el reto que representa el incremento de la demanda derivada del aumento de las necesidades asistenciales, especialmente de este grupo de edad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al equipo de la Dirección General de Planificación en Salud, en la que día a día, realizamos nuestro trabajo. Particularmente, agradecemos a C. Ferrando y G. Giráldez su aportación diaria al trabajo y desarrollo del Plan director sociosanitario.
Al equipo de la División de Análisis de la Demanda y la Actividad del CatSalut, especialmente a E. Vallès y M. Bustins, por facilitar el análisis y la interpretación de los datos disponibles de la red sociosanitaria.