El penfigoide ampolloso (PA) es la enfermedad ampollosa autoinmune más común en el anciano. Los casos ocurren esporádicamente entre la sexta y octava década de la vida sin evidencia de desencadenante genético ni preferencia por raza o sexo1. Tradicionalmente considerada de curso benigno (en parte debido a la comparación con otras enfermedades ampollosas de peor pronóstico, como el pénfigo vulgar), existen estudios de cohortes que muestran una mortalidad al año entre el 23 y el 28%. Dicha mortalidad se ha puesto más en relación a la avanzada edad y a las condiciones médicas de los pacientes que con factores propios de la enfermedad2.
Presentamos el caso de un varón de 94 años, que acudió al hospital por cuadro de tres semanas de evolución de lesiones ampollosas en brote, de inicio en las 4 extremidades y posterior extensión a tronco. Inicialmente eran pruriginosas, respetando mucosas. En cuanto a sus antecedentes médicos, presentaba una diabetes mellitus tipo 2 de reciente diagnóstico en tratamiento con antidiabéticos orales, con un episodio de hemorragia digestiva alta por antiinflamatorios no esteroideos hacía un mes; vivía solo en su domicilio recibiendo asistencia social domiciliaria mañana y tarde, con supervisión estrecha de sus dos hijas. Mantenía deambulación autónoma con andador dentro de casa y utilizaba puntualmente absorbentes por incontinencia urinaria de urgencia. Manifestaba olvidos de hechos recientes y reiteración de ideas, sin otras alteraciones cognitivo-conductuales evidentes.
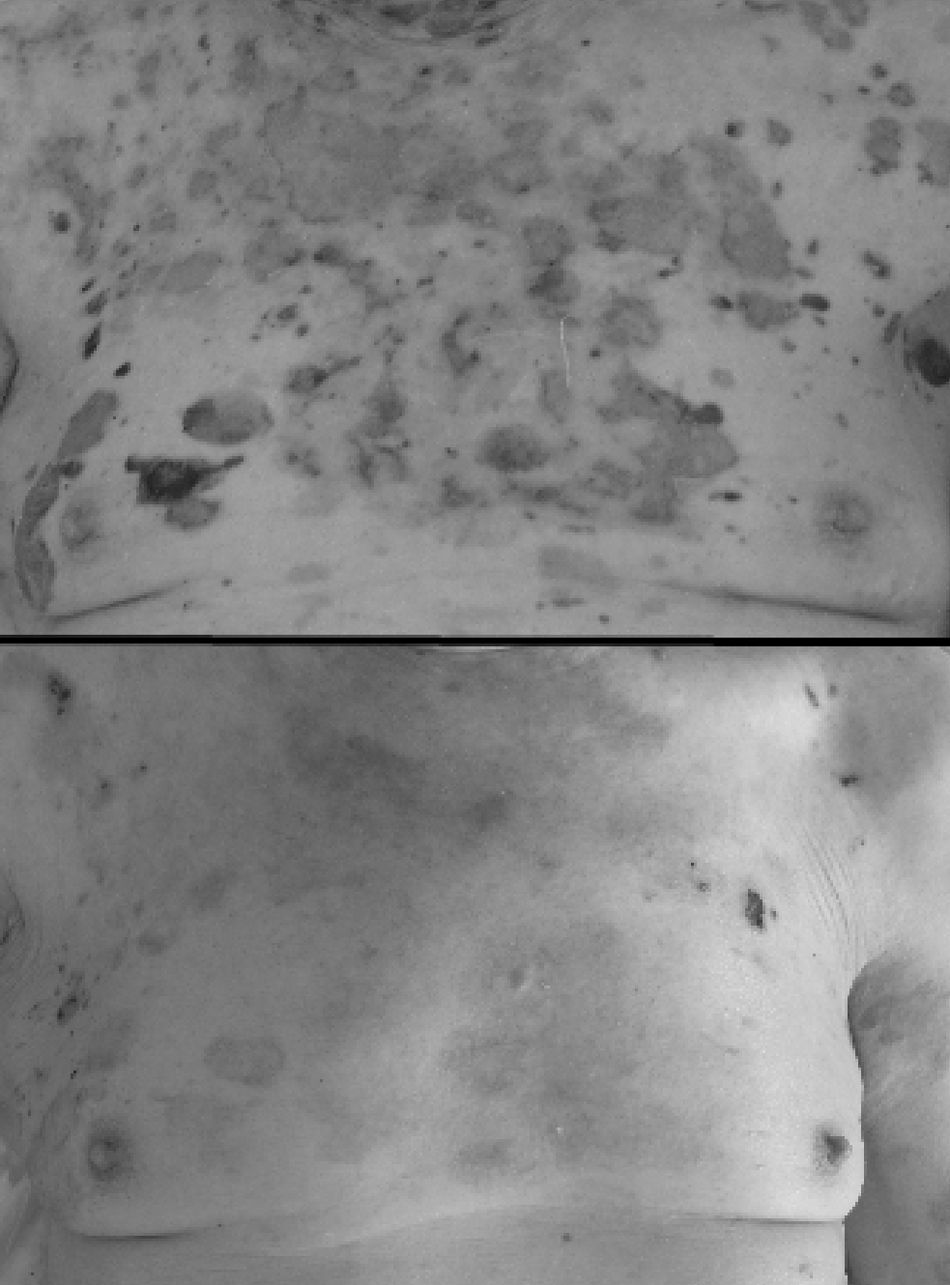
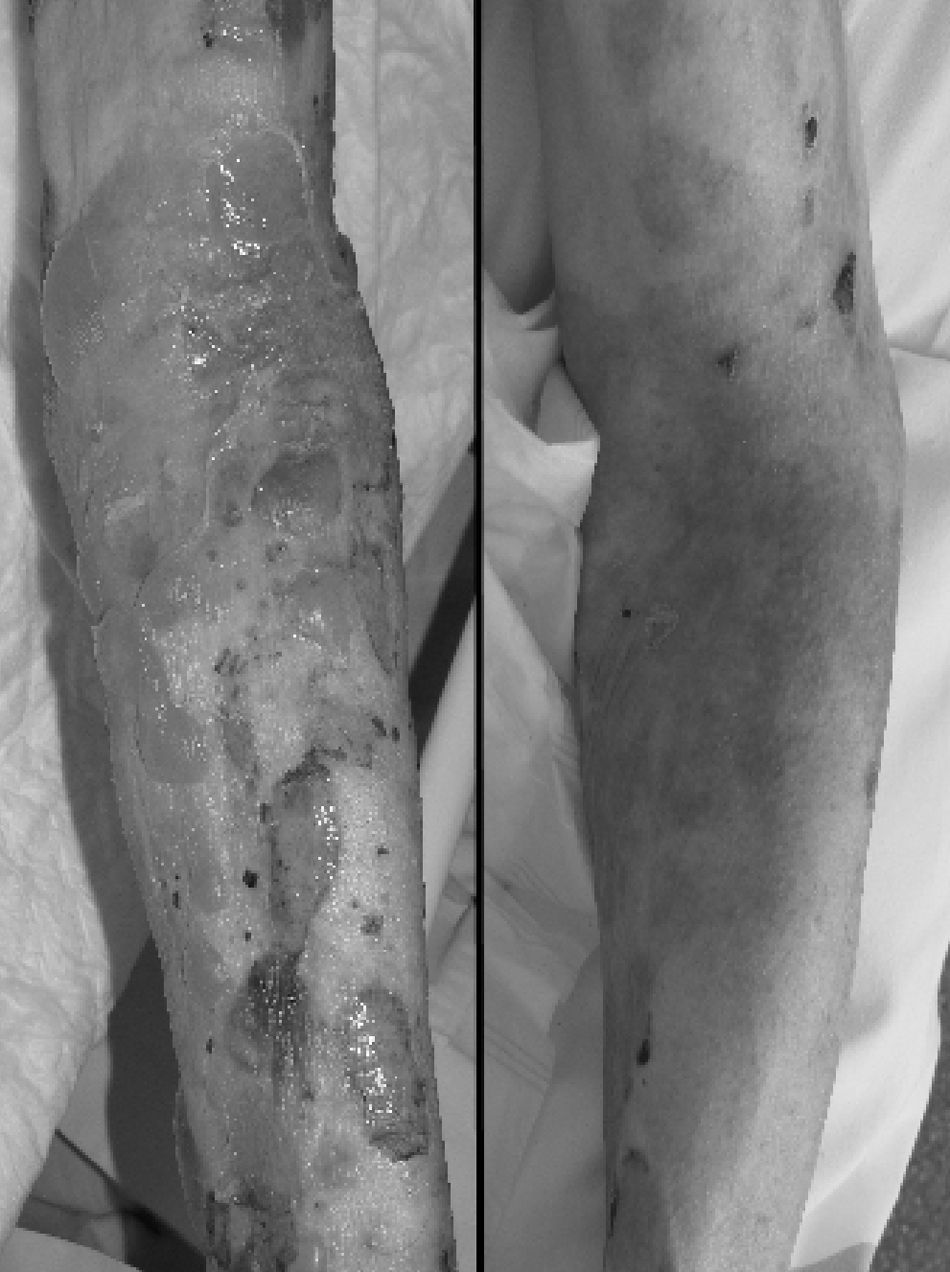
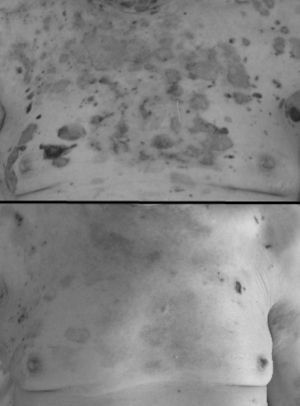
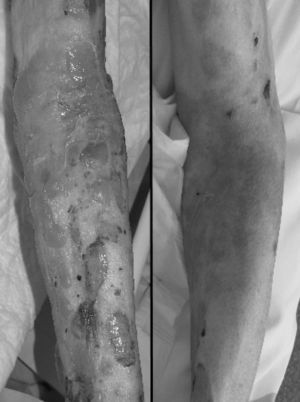
A la exploración se objetivaron lesiones ampollosas flácidas, serohemorrágicas, de entre varios milímetros y centímetros de diámetro con afectación de la práctica totalidad de la superficie cutánea, con amplias zonas de piel denudada y lesiones urticariformes sobreelevadas a nivel de abdomen y espalda. Se tomaron biopsias de piel, que mostraron ampollas subepidérmicas con importante concentración de eosinófilos local, sugerentes de penfigoide bulloso de acuerdo a la literatura descrita3. Igualmente mostraron positividad a la inmunofluorescencia directa para IgG y C3. Ante la importante extensión y la severidad del cuadro, se decidió ingreso en el servicio de Geriatría.
Durante su estancia hospitalaria se realizaron curas diarias dos veces al día con fomentos de sulfato de zinc en las zonas de piel afectadas. Tras 15 minutos, en las lesiones exudativas se aplicaban apósito cicatrizante (tipo tulgrasum), sulfadiazina argéntica y compresas oclusivas y en las lesiones secas, vaselina líquida. A las dos semanas aparecieron nuevas lesiones ampollosas, escasas, de varios centímetros de diámetro, que fueron controladas con corticoides tópicos (clobetasol). Resueltas las lesiones exudativas, fueron suspendidos los fomentos de zinc.
En cuanto al tratamiento farmacológico oral, se administraron según indican recientes revisiones dosis elevadas de corticoides en la fase inicial (deflazacort 120mg/día) junto a inhibidores de bomba de protones y suplementos orales de calcio y vitamina D4,5. Con vistas a disminuir la dosis de corticoides sistémicos empleados dado su antecedente reciente de hemorragia digestiva se introdujo en el tratamiento azatioprina a dosis de 50mg/día. Esto permitió disminuir la dosis diaria de deflazacort al 50% tras 10 días de tratamiento. La retirada secuencial de corticoides debe plantearse una vez se alcanza la estabilización del cuadro; dicha estabilización en ausencia de otros parámetros fiables se establece mediante el criterio clínico de la no aparición de nuevas lesiones.
Cuando las lesiones aún no se habían reepitelizado y existía exposición de más del 70% de la superficie corporal, tras pico febril acompañado de hemocultivos positivos para Staphylococcus aureus meticilín resistente se administró vancomicina intravenosa con objeto de evitar el desarrollo de una eventual sepsis de origen dermatológico. En el transcurso de las semanas siguientes, presentó buena evolución de las lesiones con reepitelización de las mismas (figs. 1 y 2).
Secundariamente a la inmovilización prolongada y en el probable contexto de toma de corticoides se detectó una importante amiotrofia con decondicionamiento funcional secundario. Coordinada por el personal facultativo, la sección de enfermería puso en funcionamiento un programa de reinicio de la marcha durante su estancia hospitalaria, consiguiendo al alta la deambulación asistida con ayuda de un andador y supervisión de una persona.
Desde la geriatría estamos acostumbrados a enfrentarnos a afecciones aparentemente benignas que, cuando inciden en nuestra población, tienen consecuencias devastadoras en su estado funcional, con repercusiones tanto físicas como psicológicas. Cada vez es más frecuente encontrar llamadas de atención acerca de la importancia de las circunstancias físicas y los factores socioeconómicos específicos de estas enfermedades en la población anciana, de los fármacos y las manifestaciones cutáneas autoinmunes inducidas por ellos, factores que podrían empeorar el pronóstico puramente dermatológico6. Tan importantes como las medidas farmacológicas son los planes de cuidados elaborados por enfermería, de cuya relevancia cada vez tenemos mayores evidencias7,8. La presencia en nuestro caso de una entidad que requiere una laboriosa planificación de curas, constante reevaluación y tratamientos prolongados con importantes efectos secundarios, ponen de manifiesto la importancia del enfoque multidisciplinar y la valoración integral inherentes a nuestra especialidad.