La incidencia de la neumonía aumenta con la edad, y contribuye a la morbididad y mortalidad de los ancianos. En nuestro medio la neumonía supone la sexta causa de muerte y el cuarto diagnóstico más frecuente al alta de los hospitales de agudos. En este artículo revisamos las principales novedades en torno a la neumonía del anciano: el concepto de neumonía asociada al cuidado sanitario, el papel de las aspiraciones y la disfagia orofaríngea, novedades en la estratificación de riesgo e indicaciones de exploraciones radiológicas, microbiológicas y marcadores biológicos. En especial, exponemos las evidencias actuales en el tratamiento antibiótico (cuándo iniciarlo, cobertura empírica, duración, nuevos fármacos y combinaciones) y el tratamiento adyuvante (uso de corticoides, movilización precoz, higiene oral, prevención y tratamiento de aspiraciones y complicaciones cardíacas) enfatizando los aspectos preventivos y las consideraciones respecto al tratamiento paliativo.
The incidence of pneumonia increases with age and contributes to morbidity and mortality in the elderly. In our setting, pneumonia is the sixth leading cause of death and the fourth most common diagnosis at discharge from acute hospitals. This article reviews current concepts in management of pneumonia in the elderly: healthcare-associated pneumonia, aspiration and oropharyngeal dysphagia, risk stratification, and indications of radiological, microbiological and biological markers. We present current evidence on antibiotic treatment (when to start, empirical coverage, duration, new drugs and combinations) and adjuvant treatment (steroids, early mobilization, oral hygiene, prevention and treatment of aspiration and cardiac complications). We emphasize preventive aspects and considerations regarding palliative treatment.
A principios del siglo pasado Sir William Osler definía la neumonía como «the old man's friend» (la amiga del hombre viejo)1. Predecía de este modo el gran impacto social y sanitario que sigue teniendo la primera causa infecciosa de mortalidad en el mundo desarrollado2. Junto a los avances en el tratamiento, han ido emergiendo nuevas formas de presentación de la enfermedad y nuevos perfiles de pacientes afectos. En la presente revisión analizaremos los principales cambios que se han producido en los últimos 10 años en la valoración y tratamiento de la neumonía del anciano.
Cambios demográficos y epidemiológicosLa incidencia de la neumonía aumenta con la edad, de modo que entre los 65 y 74 años se calcula en 10/1.000 habitantes por año y en mayores de 85 de 29,4/1.0003. Ante el progresivo envejecimiento de la población española, nos encontramos con una enfermedad de creciente importancia para la que, pese a los avances terapéuticos, aún se requiere ingreso en el 75% de los ancianos3. En la actualidad la neumonía es el cuarto diagnóstico más frecuente al alta de los hospitales de agudos en mayores de 65 años. En los últimos 10 años se ha producido un incremento en el diagnóstico de la neumonía en las altas de ancianos (54.941 altas en 2000 vs. 69.154 altas en 2010), mientras que la estancia hospitalaria en números totales se mantiene (654.000 días/año) y la neumonía como causa de muerte se estabiliza e incluso tiende a disminuir (19,31 vs. 18,6 por 1.000 de los fallecimientos en el 2000 y 2010, respectivamente). Se pone así de manifiesto la optimización en el tratamiento y la progresiva disminución de la estancia media hospitalaria (12 días en el 2000 vs. 9,5 en 2010), si bien la neumonía aún supone la sexta causa de muerte entre los ancianos españoles4.
El diagnóstico etiológico de la neumonía en el anciano continua sin poderse establecer en prácticamente la mitad de los casos, a pesar del empleo de las nuevas técnicas diagnósticas3,5. El neumococo sigue constituyendo el principal agente causal en el 50-65% de los casos3,5, persistiendo en nuestro país tasas de resistencia antibiótica de las más altas de Europa. La resistencia a penicilina ha disminuido (22,3% en la actualidad vs. 33,9% en 1999), pero persiste un 21,8% a macrólidos (28% en 2001) y un 25% a eritromicina6. Otros agentes etiológicos implicados en series recientes son: bacilos gram negativos (8,4-12%), Haemophilus influenzae (H. influenzae) (4-5,6%), Staphylococcus aureus (S. aureus) (4,9%), gérmenes de la flora oral (2,1%) o Legionella (2,8-6%) y demás gérmenes atípicos (8-9,9%). Existen discrepancias entre las series en la incidencia de Pseudomona aeruginosa (P. aeruginosa) con cifras entre el 2,6 y 15,5%, si bien coinciden en su relación con la presencia de inmunodepresión y EPOC3,5. El virus de la gripe y el virus respiratorio sincitial son otros agentes etiológicos relevantes, especialmente en los períodos de invierno7.
Clasificación de la neumoníaHasta el año 2005 la neumonía se clasificaba en 3 grupos: la neumonía adquirida en la comunidad (NAC), la neumonía de adquisición hospitalaria (NAH) y la neumonía en el paciente inmunodeprimido. En ese año las sociedades «American Thoracic Society» y la «Infectious Diseases Society of America» (ATS/IDSA) recomendaron en su actualización de las guías de práctica clínica una nueva clasificación: NAC, NAH, neumonía asociada a la ventilación, Neumonía en el paciente Inmunodeprimido y la neumonía relacionada con la asistencia sanitaria o neumonía asociada a cuidados de salud (NACS)8. El nuevo concepto de NACS se apoyó principalmente en datos retrospectivos de EE.UU.9, agrupando a una población no hospitalizada pero en frecuente contacto con el sistema sanitario y con mayor riesgo de infección por gérmenes multirresistentes.
La NACS se define como la neumonía que se presenta en pacientes: a) hospitalizados durante 2 o más días en los 90 días previos, b) residentes en centros asistidos (residencias o sociosanitarios), c) en tratamiento ambulatorio endovenoso, con quimioterapia, hemodiálisis, o curas de lesiones cutáneas en los últimos 30 días, d) convivientes de portadores crónicos de patógenos resistentes8. La NACS se presenta en el 17 -22% de las neumonías atendidas en el hospital9,10. Afecta a pacientes de mayor edad, con más comorbilidades y mayor riesgo de broncoaspiración que la NAC10. Cursa con mayor mortalidad (19,8 vs. 10%), estancias hospitalarias más prolongadas (8,8 vs. 7,5%) y mayor gasto sanitario9.
En las guías se propone diagnosticar y tratar la NACS de forma similar a la NAH, utilizando empíricamente combinaciones de antibióticos de amplio espectro con cobertura para gérmenes multirresistentes8. No obstante, en la literatura se evidencia controversia en torno al concepto de NACS y la preocupación ante la mayor presión antibiótica que pueda comportar su tratamiento empírico11. Se argumenta que agrupa a una población muy heterogénea sin tener en cuenta la gravedad, los factores de riesgo individuales para los gérmenes multirresistentes, ni la epidemiología local11. En nuestro medio en adultos ingresados con NACS, Carratalà et al. aislaron como germen más frecuente Streptococcus pneumoniae (S. pneumoniae) (28%) seguido de H. influenzae (12%) mientras que P. aeruginosa y S. aureus solo se aislaron en el 1,6 y 2,4%, respectivamente10. Por todo ello, los autores europeos se muestran partidarios de reevaluar el término de NACS y valorar el riesgo individual de neumonía por gérmenes multirresistentes entre los ancianos, teniendo especialmente en cuenta el estado funcional, el riesgo de aspiración y el uso de antibióticos previos10,11.
Papel de la disfagia y las aspiraciones en las neumonías de los ancianosLa neumonía por aspiración (NAS) se define como una neumonía con factores previos de aspiración y aspiración demostrada o sospechada12. El principal factor y mecanismo patogénico para el desarrollo de la NAS es la presencia de disfagia13. La disfagia orofaríngea es una situación frecuente y no siempre diagnosticada en los ancianos. Si se explora de forma sistemática, se detecta en el 13% de los ancianos, en la mitad de los ingresados en residencias, en más de una tercera parte de los pacientes con ictus y en el 60-80% de los que padecen enfermedades neurodegenerativas14,15. En un reciente metaanálisis se han identificado 13 factores independientes de riesgo de aspiración en ancianos frágiles16: la edad avanzada, el sexo masculino, las enfermedades respiratorias de base, la disfagia, la diabetes mellitus, la demencia grave, la delección del genotipo de enzima convertidor de la angiotensina i, una mala salud oral, la malnutrición, la enfermedad de Parkinson y el tratamiento con antipsicóticos e inhibidores de la bomba de protones. Un estudio realizado en nuestro medio detectó disfagia orofaríngea mediante evaluación clínica a pie de cama en el 55% de los ancianos ingresados por neumonía, y su presencia se asoció con neumonías más graves, peor estado funcional, mayor comorbilidad y desnutrición17.
Respecto a la neumonía convencional del anciano, la NAS es más grave, requiere ingreso en Unidades de Cuidados Intensivos (UCI) con mayor frecuencia, presenta una mayor mortalidad precoz y una estancia hospitalaria significativamente mayor12. Por tanto, la evaluación de los ancianos de riesgo mediante métodos clínicos a pie de cama o imagen funcional como la videofluoroscopia nos puede proporcionar una valiosa información sobre el riesgo de la NAS18. Otro aspecto de particular importancia en la NAS es el papel de los biofilms en los ancianos con periodontitis crónica y caries19.
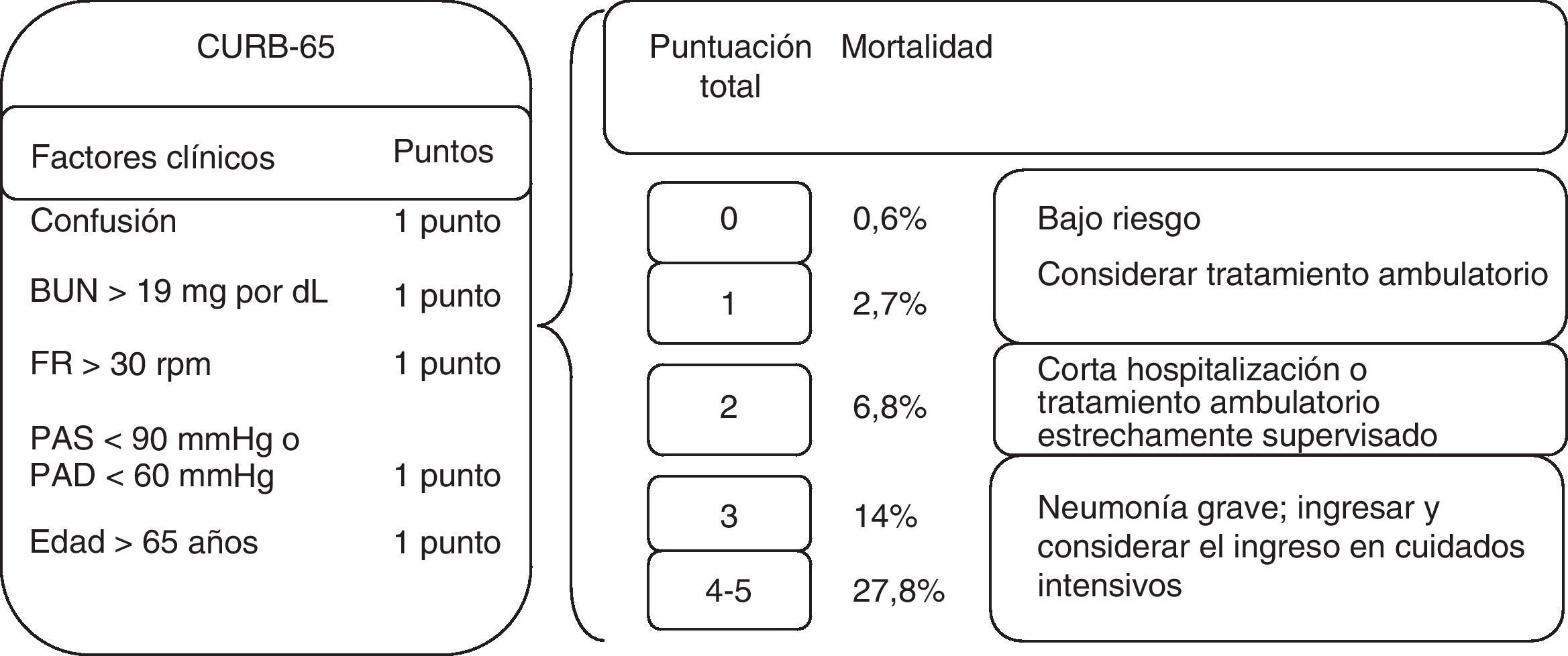
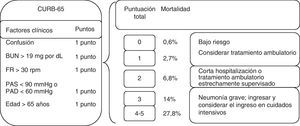
Estratificación de riesgoEn la última década se ha reconocido la importancia de estratificar la gravedad de la neumonía para la toma de decisiones clínicas y la valoración pronóstica7. El índice más utilizado y validado ha sido el «Pneumonia Severity Index» (PSI) desarrollado por Fine et al. en 199720. En el cálculo del PSI deben valorarse 20 ítems que incluyen factores demográficos, de comorbilidad, datos de la exploración física, analíticos y radiológicos, obteniéndose una estratificación en 5 clases de riesgo en base a las que se recomienda tratamiento ambulatorio (clases i-iii), ingreso (iii-v) o incluso ingreso en UCI (clase v). No obstante, una de las principales limitaciones del PSI es su complejidad y la dificultad de obtener todos los datos en algunos niveles asistenciales. Más recientemente ha demostrado su utilidad el CURB-65, que se basa en la valoración de 5 ítems fácilmente disponibles en la práctica clínica: confusión, urea, frecuencia respiratoria, tensión arterial (Blood pressure) y edad≥65 años21 (fig. 1). Existe una versión simplificada, el CRB-65, que no requiere determinaciones analíticas y es por tanto aplicable en la valoración ambulatoria22. Un par de metaanálisis muestran que estos 3 índices son comparables, si bien el PSI es el más sensible y el CRB-65 el más específico en la predicción de mortalidad23,24.
CURB-65 y estratificación de riesgo según el mismo. Fuente: adaptado de Lim et al.21. BUN: urea nitrogenada sérica; FR: frecuencia respiratoria; PAD: presión arterial diastólica; PAS: presión arterial sistólica; rpm: respiraciones por minuto.
Evidentemente, los índices ayudan en el proceso de la toma de decisiones, pero deben complementarse con el juicio clínico. Recientemente, la presencia de hipoxemia se ha validado como un criterio de ingreso independientemente de la estratificación de riesgo e incluso se ha sugerido utilizar saturaciones menores al 92% como punto de corte de mayor seguridad25. En los ancianos, el importante peso que confieren las escalas de gravedad a la edad biológica puede llevar a sobreestimar el riesgo de algunos pacientes, por lo que deben considerarse otros factores como el cumplimiento terapéutico, la correcta ingesta vía oral o el apoyo social y, muy especialmente, el estado funcional26.
Por otra parte, ni el PSI ni el CURB-65 nos orientan satisfactoriamente hacia qué pacientes requerirán el ingreso en las UCI. En los últimos años se han propuesto índices específicamente diseñados con este objetivo como el SCAP, el SOAR o el SMART-COP7.
Cabe destacar que todos los índices comentados han sido diseñados y validados en la NAC, pero un estudio retrospectivo en 444 pacientes muestra que son igualmente útiles en la NACS27.
Evaluación diagnósticaLa radiografía de tórax se mantiene como el «gold standard» en el diagnóstico de la neumonía y es recomendable su realización ante la sospecha clínica ya que permite confirmar el diagnóstico, detectar otras enfermedades o complicaciones y ayudar en el pronóstico7,8. En los ancianos pueden existir hasta un 7% de falsos negativos en la radiografía inicial, especialmente en los casos de deshidratación y neutropenia28. Además, en los pacientes encamados la sensibilidad de la radiografía para el diagnóstico de neumonía es solo de un 65%29. Por ello, en casos de elevada sospecha en que interese confirmar el diagnóstico, se puede repetir la radiografía en 24-48h o incluso plantear una tomografía computarizada torácica. Por el contrario, la resolución radiológica de la neumonía en los ancianos es lenta: se produce en el 35% a las 3 semanas y en el 84% a los 3 meses30.
La utilización de marcadores biológicos como la proteína-C reactiva (PCR) se ha ido generalizando. Se sintetiza a nivel hepático en respuesta a la interleucina 6 y, aunque es inespecífica, es de utilidad para el diagnóstico (PCR>33) y seguimiento de la neumonía (PCR>106 sugiere neumonía grave)31. La procalcitonina es otro marcador que aumenta en respuesta a citocinas proinflamatorias de todo tipo de parénquimas. Suele ser más específica de infección bacteriana o fúngica y tiene la ventaja de su rápida síntesis (pico máximo en 6h). No obstante, los estudios en ancianos muestran que posee una buena especificidad (94%), pero baja sensibilidad (24% para procalcitonina <0,5ng/ml) con lo que sería útil para el pronóstico o decidir la duración del tratamiento, pero no tanto para guiar el inicio del tratamiento antibiótico32.
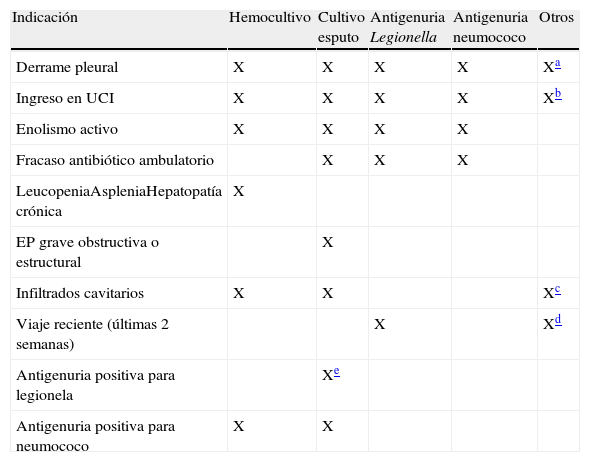
En cuanto al diagnóstico microbiológico existe controversia respecto a la utilidad clínica de las distintas pruebas disponibles. En los últimos años se aboga por el estudio etiológico dirigido según la sospecha clínica, siempre que pueda alterar las decisiones a tomar, y especialmente en el paciente atendido en el hospital, considerándose opcional para el resto de pacientes (tabla 1)33. La obtención de hemocultivos de forma rutinaria, que llegó a ser considerada un criterio de calidad en la atención al anciano con neumonía en el 200134, ha sido cuestionada ante los escasos aislamientos (5-14%), el aumento de costes, el riesgo de falsos positivos y el impacto clínico poco significativo al aislarse mayoritariamente S. pneumoniae35. Deberán tomarse 2 hemocultivos (preferentemente antes de iniciar el antibiótico) en los pacientes con dolor pleurítico, neumonías graves (ingreso en UCI, taquicardia >125 latidos por minuto, taquipnea >30 respiraciones por minuto o hipotensión sistólica <90mmHg) y factores de riesgo de bacteriemia como los expuestos en la tabla 133. Sobre la utilización rutinaria de la antigenuria de neumococo en el paciente ingresado con neumonía también existe cierta controversia. Estudios recientes muestran que son útiles para disminuir la utilización de antibióticos de amplio espectro36, aportando cifras de sensibilidad del 88% y especificidad del 96%7. Los tests de reacción en cadena de la polimerasa para bacterias se encuentran en investigación, pero algunos centros ya disponen de paneles que incorporan tests de varios virus respiratorios. Ante las nuevas técnicas microbiológicas, las serologías respiratorias para gérmenes atípicos (Mycoplasma pneumoniae [M. pneumoniae], Chlamydophila spp, Coxiella burnetii [C. burnetii], Legionella pneumophila [L. pneumophila]) y virus (gripe A, B, adenovirus y virus respiratorio sincitial) han pasado a un segundo plano por su poca utilidad en el cuadro agudo al precisar una segunda muestra en suero convalescente. Se mantiene la indicación de las serologías en neumonías muy graves sin diagnóstico, neumonías que no responden al tratamiento antibiótico y/o con particulares factores de riesgo epidemiológicos.
Indicaciones clínicas para el diagnóstico etiológico
| Indicación | Hemocultivo | Cultivo esputo | Antigenuria Legionella | Antigenuria neumococo | Otros |
| Derrame pleural | X | X | X | X | Xa |
| Ingreso en UCI | X | X | X | X | Xb |
| Enolismo activo | X | X | X | X | |
| Fracaso antibiótico ambulatorio | X | X | X | ||
| LeucopeniaAspleniaHepatopatía crónica | X | ||||
| EP grave obstructiva o estructural | X | ||||
| Infiltrados cavitarios | X | X | Xc | ||
| Viaje reciente (últimas 2 semanas) | X | Xd | |||
| Antigenuria positiva para legionela | Xe | ||||
| Antigenuria positiva para neumococo | X | X |
EP: enfermedad pulmonar; UCI: unidad de cuidados intensivos.
Fuente: Adaptado de Mandell et al.33.
En un paciente diagnosticado de neumonía debe iniciarse el tratamiento antibiótico empírico tan pronto como sea posible, ya que esta buena práctica clínica se relaciona con un mejor pronóstico33,37,38. Aún así, varios estudios muestran que generalizar la norma de administrar el antibiótico en las primeras 4h aumenta en un 20,6-28,3% los pacientes diagnosticados de neumonía con radiografía normal, lo que conlleva una utilización inadecuada de los antibióticos38. Por tanto, excepto que la gravedad del paciente lo desaconseje, antes de iniciar el antibiótico debe confirmarse radiológicamente el diagnóstico clínico lo antes posible (preferentemente en las primeras 4h)38. El paciente ingresado debe recibir la primera dosis de antibiótico durante su estancia en Urgencias (o primera área de atención) y en el paciente ambulatorio se recomienda administrar la primera dosis vía oral o intramuscular en la consulta33,37,38.
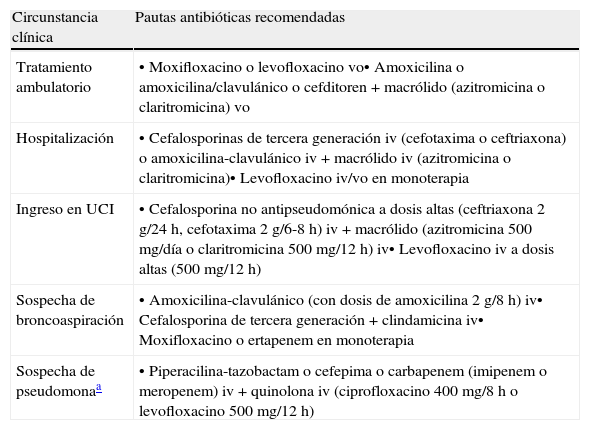
Respecto al tratamiento empírico a instaurar existen evidencias a favor de la utilización sistemática de las guías de práctica clínica, cubriendo la mayor parte de etiologías posibles tras considerar la gravedad del proceso y las enfermedades subyacentes del paciente39. Otros autores defienden el tratamiento empírico dirigido en base a un diagnóstico etiológico tentativo con los datos clínicos, epidemiológicos, radiológicos y, si es posible, el Gram de esputo40. En los pacientes que han recibido antibióticos en los 3-6 meses previos debe intentarse utilizar un antibiótico de una clase diferente al previo33. Las recomendaciones de las guías de práctica clínica de la Sociedad Española de Geriatría y Gerontología elaboradas conjuntamente con la Sociedad Española de Pneumología y Cirugía Torácica (SEPAR)37 se exponen en la tabla 2, incorporando alguna actualización según la última guía de la SEPAR41.
Tratamiento empírico de la neumonía adquirida en la comunidad según circunstancia clínica
| Circunstancia clínica | Pautas antibióticas recomendadas |
| Tratamiento ambulatorio | • Moxifloxacino o levofloxacino vo• Amoxicilina o amoxicilina/clavulánico o cefditoren+macrólido (azitromicina o claritromicina) vo |
| Hospitalización | • Cefalosporinas de tercera generación iv (cefotaxima o ceftriaxona) o amoxicilina-clavulánico iv+macrólido iv (azitromicina o claritromicina)• Levofloxacino iv/vo en monoterapia |
| Ingreso en UCI | • Cefalosporina no antipseudomónica a dosis altas (ceftriaxona 2g/24h, cefotaxima 2g/6-8h) iv+macrólido (azitromicina 500 mg/día o claritromicina 500mg/12h) iv• Levofloxacino iv a dosis altas (500mg/12h) |
| Sospecha de broncoaspiración | • Amoxicilina-clavulánico (con dosis de amoxicilina 2g/8h) iv• Cefalosporina de tercera generación+clindamicina iv• Moxifloxacino o ertapenem en monoterapia |
| Sospecha de pseudomonaa | • Piperacilina-tazobactam o cefepima o carbapenem (imipenem o meropenem) iv+quinolona iv (ciprofloxacino 400mg/8h o levofloxacino 500mg/12h) |
A finales de los años 90 se introdujo en el mercado la primera fluoroquinolona respiratoria y desde entonces la utilización de estos fármacos ha ido rápidamente en aumento. Las fluoroquinolonas respiratorias (levofloxacino y moxifloxacino) aportan una buena actividad contra el neumococo, una amplia cobertura de los patógenos respiratorios y la casi bioequivalencia entre el tratamiento endovenoso y oral. La monoterapia con fluoroquinolonas se ha asociado con estancias hospitalarias más cortas que la combinación de betalactámico y macrólido42. Las resistencias frente a neumococo persisten bajas (≤2%)42, pero se han asociado con la aparición posterior de S. aureus meticilin resistente (MRSA) e infecciones por Clostridium difficile (C. difficile). En general son bien toleradas aunque cabe destacar el riesgo de alargar el intervalo QT, las alteraciones de la glicemia, la hepatotoxicidad y, especialmente en los ancianos, el riesgo de delirium y de tendinitis o roturas tendinosas7,42.
Otros antibióticos que han afianzado su uso en los últimos 10 años son linezolid para el tratamiento de la neumonía por MRSA43, ertapenem para la cobertura de bacilos gram negativos que no sean P. aeruginosa33, o colistina endovenosa para el tratamiento de pseudomonas multirresistentes44.
Cobertura para gérmenes atípicos y combinaciones de antibióticosLa necesidad de cubrir empíricamente los gérmenes atípicos en neumonías no graves sin clara sospecha clínica se encuentra actualmente en discusión, ya que tanto los metaanálisis45 como una revisión Cochrane46 no demuestran una mejor supervivencia o eficacia clínica con esta cobertura, a excepción del subgrupo de pacientes con neumonía por L. pneumophila. En cambio, un estudio retrospectivo con más de 13.000 pacientes de Estados Unidos, mostró mejor supervivencia entre los pacientes tratados con fluoroquinolonas o betalactámico y macrólido, respecto a la monoterapia con betalactámicos47. No queda claro si realmente esta respuesta es atribuible a la cobertura de gérmenes atípicos o a las propiedades antiinflamatorias de algunos antibióticos. Las guías de práctica clínica americanas33 recomiendan la cobertura empírica frente a gérmenes atípicos incluso en pacientes ambulatorios, mientras que las guías británicas la recomiendan únicamente en pacientes ingresados moderadamente graves38. En las neumonías graves se recomienda la combinación de antibióticos como mínimo durante las primeras 48h o hasta obtener los resultados microbiológicos33.
En las neumonías neumocócicas bacteriémicas, al menos 4 estudios retrospectivos48 y 2 observacionales prospectivos49 han demostrado un efecto positivo de la combinación de betalactámicos y macrólidos sobre la mortalidad.
En pacientes con riesgo de pseudomona se recomienda combinar piperacilina-tazobactam, cefepime, imipenem o meropenem con levofloxacino o ciprofloxacino33,38. En un metaanálisis reciente la combinación con aminoglicósidos no mostró beneficios en la supervivencia y se asoció a una mayor toxicidad50.
Duración del tratamiento antibióticoEn los pacientes ingresados está bien aceptado el paso precoz a vía oral si se cumplen las condiciones de estabilidad clínica y los datos microbiológicos no lo desaconsejan33,38. Se ha demostrado que es seguro y reduce la estancia hospitalaria51.
En cambio, existe poco consenso respecto a la apropiada duración del tratamiento antibiótico. Basándose en los estudios de las neumonías asociadas a ventilación mecánica52, se han postulado tratamientos de no más de 7 días para la NAC. Dos metaanálisis que analizan estudios randomizados concluyen que no existen diferencias en la seguridad y efectividad entre los tratamientos de corta y larga duración53,54. No obstante, todos los estudios analizados incluían NAC de leve-moderada gravedad con buena respuesta al tratamiento en pacientes de edad media entre 40 y 64 años. Los ancianos con NAC suelen tener infecciones más graves, más comorbilidades, tardan más en conseguir la estabilidad clínica y presentan más frecuentemente NAS. Por tanto, es especialmente importante entre los ancianos individualizar la duración del tratamiento en función de los resultados microbiológicos, la orientación etiológica presuntiva, el antibiótico utilizado (la azitromicina y las fluoroquinolonas respiratorias tienen mayor vida media) y la evolución de marcadores como la PCR. Las guías americanas recomiendan un mínimo de 5 días de tratamiento33. Las guías británicas recomiendan 7 días para el paciente con neumonía leve y 10 días para la mayoría de los pacientes que requieren ingreso38. Se recomiendan tratamientos de al menos 14 días si el tratamiento inicial no es activo contra el patógeno identificado, existe inestabilidad clínica persistente o si se trata de neumonías cavitadas, de etiología aspirativa o por P. aeruginosa, Legionella spp o S. aureus33.
Tratamiento adyuvanteMás allá del tratamiento antibiótico, otras medidas bien conocidas son necesarias para el tratamiento de la neumonía en el anciano: la rápida instauración de la oxigenoterapia y su control clínico, la correcta hidratación y nutrición de los pacientes, la profilaxis del tromboembolismo, la toracocentesis en los derrames pleurales significativos, el drenaje de los empiemas, el tratamiento del shock séptico o la indicación de ventilación mecánica33,38. Otros aspectos son más novedosos:
- -
El tratamiento con corticoides en los pacientes ingresados es motivo de debate ya que existen buenos estudios con resultados contradictorios. Parece que en la mayoría de los casos ayudan a acelerar la resolución de los síntomas, especialmente en neumonías graves o cuando se desarrolla insuficiencia respiratória55. Si se considera su utilización, debe valorarse el equilibrio riesgo-beneficio en cada paciente, iniciarse en las primeras 12h de tratamiento y vigilar el perfil glicémico. Como ejemplo, algunas pautas con resultados beneficiosos son: bolus de dexametasona de 5mg durante 4 días56 o prednisolona 40mg/d iv en dosis única durante 3 días57.
- -
La movilización precoz de los pacientes ingresados desde el primer día de ingreso (sentar a los pacientes fuera de la cama un mínimo de 20min y aumentar diariamente la mobilización de forma progresiva) demostró disminuir la estancia hospitalaria en un estudio aleatorizado58.
- -
La prevención, detección precoz y tratamiento de las complicaciones cardíacas en los ancianos con neumonía requiere especial atención. Se han descrito en el 2% de los pacientes ambulatorios y el 26,7% de los ingresados (19,2% insuficiencia cardíaca, 9,5% arritmias y 7% infarto agudo de miocardio), en una tercera parte de los casos en pacientes sin antecedentes cardiológicos. Se presentan generalmente en la primera semana tras el diagnóstico de neumonía y en más de la mitad de los casos en las primeras 24h. Como la clínica se solapa puede ser difícil su identificación y ser precisa la utilización de biomarcadores para el diagnóstico (péptido natriurético o marcadores de lesión miocárdica). El desarrollo de complicaciones cardiacas se asocia independientemente con un incremento del 60% del riesgo ajustado de mortalidad a los 30 días. Por tanto, es importante mantener la alerta ante estas posibles complicaciones y considerar si está indicada la utilización de fármacos como la aspirina o las estatinas que recientemente se han asociado con un mejor pronóstico de la NAC59.
- -
La prevención de aspiraciones debe iniciarse en el propio ingreso. Junto a las medidas posturales (elevación de la cabecera de la cama), de consistencia de la dieta y de prevención del reflujo gastroesofágico, cada vez hay más estudios sobre posibles potenciadores del reflejo deglutorio (comida a temperatura <30°C o >40°C o la utilización de fármacos inhibidores de la enzima corvertidora de angiotensina, capsaicina, mentol o incluso el vino tinto y el olor de pimienta negra)60.
- -
Una correcta higiene oral ha demostrado un nivel de evidencia 1A en la prevención de las NAS61: los estudios incluyen pautas de cepillado de dientes y encías durante 2min, 2 veces al día, cepillado de lengua y posteriormente enjuagues con clorhexidina al 0,12%.
- -
Otras medidas preventivas muy importantes son la abstención tabáquica, la vacunación antigripal anual y la antineumocócica. La vacunación antineumocócica ha demostrado su papel en la enfermedad neumocócica invasiva y cada vez disponemos de más resultados que muestran su beneficio, especialmente en la prevención de ingresos por neumonía. Ya disponemos de estudios que confirman la eficacia y seguridad de revacunar a los ancianos cada 5 años, siendo lo recomendado por las principales sociedades internacionales62,63.
La neumonía es una complicación frecuente en pacientes con enfermedades crónicas evolucionadas con pronóstico de vida limitado y en muchas ocasiones es la causa final de muerte en estos pacientes. Por tanto, es necesario hacer un esfuerzo para identificar a estos pacientes y ofrecerles el tratamiento paliativo adecuado. Se recomienda para ello realizar valoraciones por equipos multidisciplinares preferentemente utilizando instrumentos estandarizados como por ejemplo el «Gold Standards Framework»64.
Una de las enfermedades donde más frecuentemente se plantea la necesidad de un tratamiento paliativo es en la demencia avanzada en estadio 7 de la «Global Deterioration Scale». En estos pacientes no se ha demostrado que el ingreso hospitalario ni el tratamiento endovenoso sean beneficiosos para el tratamiento de la neumonía, si bien algún estudio muestra que los antibióticos pueden reducir el malestar causado por las secrecciones bronquiales64. Si consideramos que la prioridad en nuestros pacientes con demencia avanzada debe ser el bienestar y/o que la posibilidad de alargar unos pocos meses la supervivencia con demencia avanzada no compensa los riesgos relacionados con el tratamiento antibiótico, debemos valorar la posibilidad de no realizar tratamiento antibiótico e instaurar tratamiento paliativo65. En estos pacientes con neumonía los principales predictores de muerte a corto plazo (una semana) son: taquipnea intensa, escasa ingesta de líquidos en la semana previa y la dependencia para la nutrición66.
En conclusión, en la última década se han podido identificar importantes factores diferenciales de la neumonía del anciano como la aspiración o el contacto con el ámbito sanitario. A su vez, disponemos de nuevas evidencias en torno a la estratificación del riesgo, el diagnóstico y el tratamiento. El tratamiento de la neumonía en el anciano es a menudo complejo, siendo necesaria la valoración integral del paciente para la correcta toma de decisiones tanto para la elección del antibiótico, como para guiar el tratamiento adyuvante, preventivo o incluso paliativo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.