La vertebroplastia percutánea (VP) introduce cemento acrílico (polimetilmetacrilato) (PMMA) en el cuerpo vertebral osteoporótico y debilitado para conseguir su estabilización y refuerzo. Cada año se estima que se producen 700.000 fracturas vertebrales osteoporóticas por compresión, de las cuales, aproximadamente la mitad precisan de asistencia médica o atención en servicios de urgencias. Una proporción significativa de estos pacientes desarrolla dolor crónico. Las fracturas vertebrales por compresión se asocian con un incremento de la mortalidad de hasta un 13%-18%1.
La VP fue desarrollada por Deramond2, en Francia, y sus buenos resultados iniciales en hemangiomas y lesiones tumorales osteolíticas de la columna animaron a ampliar las indicaciones, incluyendo las fracturas osteoporóticas por compresión3-7. En el presente trabajo hemos revisado los resultados obtenidos con la VP utilizando un abordaje extrapedicular y comparado nuestros resultados con los de otros estudios
MATERIAL Y MÉTODO
A nuestros primeros 200 pacientes con 616 fracturas vertebrales por compresión se les inyectó PMMA (Simplex® Stryker-Howmedica, Rutherford, NJ, Estados Unidos) en 919 niveles, durante un período de 4 años (seguimiento entre 0,5-4,5 años). La serie incluía 162 mujeres y 38 varones, con edades comprendidas entre los 36 y 100 años y una edad media de 77 años para las mujeres y 73 años para los varones.
Las indicaciones para realizar la VP fueron dolor intenso en la línea media de la espalda, localizado o difuso, exacerbado ante mínimos esfuerzos y asociado a fracturas vertebrales por compresión. La mayor parte de los pacientes había experimentado dolor intenso durante varias semanas. Inicialmente, a todos ellos se les ofrecía la posibilidad de la VP después de un mínimo de 6 semanas desde el inicio del dolor intenso. Con la experiencia adquirida, las fracturas subagudas (entre 3 y 6 semanas) también se intervinieron cuando se detectó un colapso progresivo. En los últimos tres años acortamos el intervalo entre el diagnóstico de la fractura y el tratamiento con la VP.
Los criterios de exclusión incluían la estenosis de canal significativa, clínica neurológica, infección, coagulopatía, o patología asociada severa.
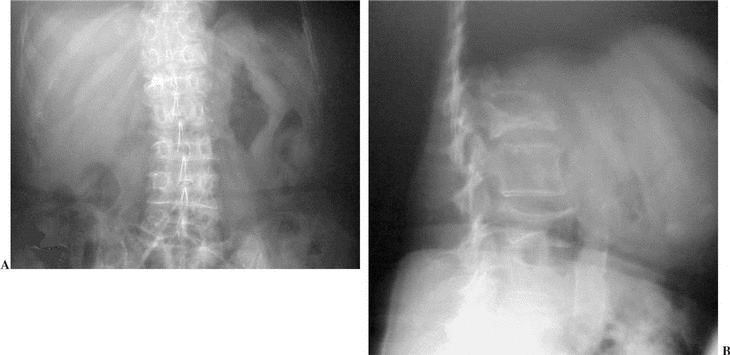
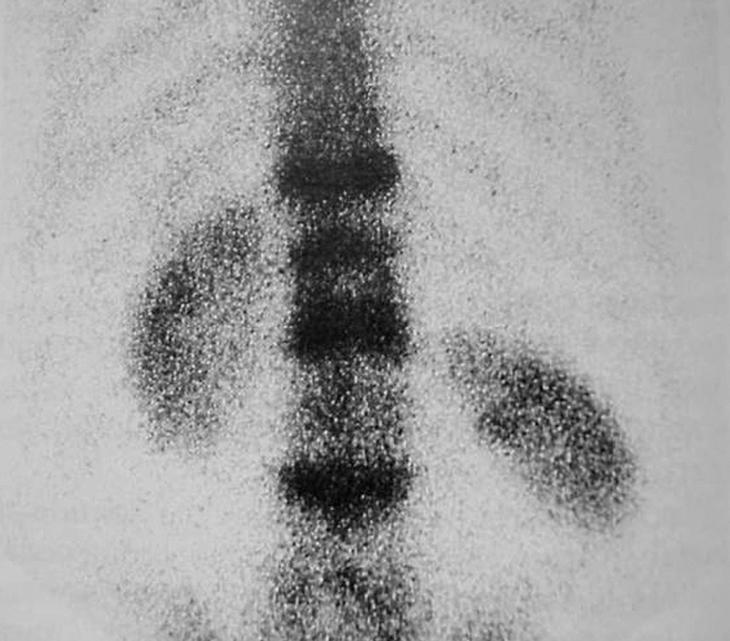
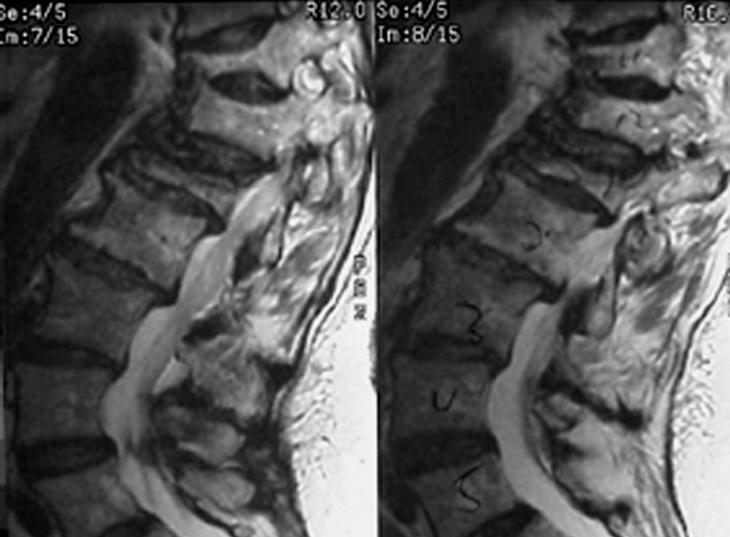
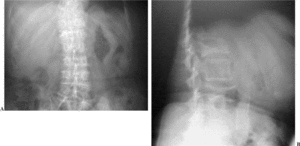
Todos los pacientes fueron evaluados mediante radiografía simple, y las fracturas osteoporóticas fueron consideradas según la fractura de los platillos vertebrales, el acuñamiento y el colapso de las vértebras (fig. 1). Se determinó si se trataba de una fractura aguda a través de la historia clínica y, en caso necesario, se practicó una resonancia magnética nuclear (RMN). La RMN también se utilizó con una historia de dolor crónico, fracturas múltiples o síntomas neurológicos, en una secuencia de supresión grasa para identificar la aparición de edema perilesional. La gammagrafía (fig. 2) se solicitó con el riesgo de una potencial enfermedad metastásica y en pacientes con dolor crónico, tanto en columna torácica como en columna lumbar. Aquellos cuerpos vertebrales con edema en la RMN o con hipercaptación en la gammagrafía ósea fueron considerados una indicación para este tratamiento (fig. 3). También se correlacionaron las áreas de dolor a la palpación y percusión de la columna con los estudios radiográficos para determinar los niveles a tratar. La tomografía axial computarizada (TAC) se practicó para descartar la rotura del muro posterior en los casos de sospecha de una lesión por estallido.
Figura 1. Radiografía de una fractura vertebral por compresión (FVC) de origen osteoporótico. (A) Proyección anteroposterior de un paciente de 64 años de edad que sufrió una fractura vertebral por compresión. (B) Proyección lateral en la que puede observarse la alteración sagital característica de la forma en las vértebras afectas.
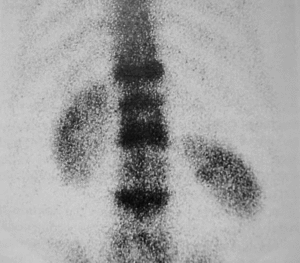
Figura 2. La gammagrafía ósea es útil para diferenciar entre una fractura reciente y otra evolucionada, presentando hipercaptación a varios niveles (como se demuestra en esta imagen).
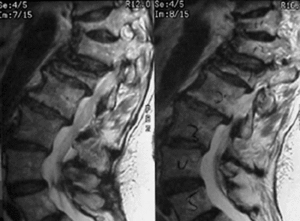
Figura 3. La resonancia magnética nuclear (RMN) diferencia entre una fractura reciente y otra de más larga evolución. Para ello se utilizan secuencias en T2 con supresión de grasa (STIR) que muestran un aumento de señal en los casos de edema lesional reciente (como se ve en estas dos imágenes).
Previamente a la intervención, la mayoría de pacientes, 182 (91%), estaban encamados, limitados en una silla de ruedas o tenían dificultades importantes para una marcha normal debido al intenso dolor relacionado con la fractura.
La comorbilidad media por paciente fue de 5 patologías, siendo las más frecuentes: hipertensión arterial, diabetes mellitus insulinodependiente, hipotiroidismo y enfermedad pulmonar obstructiva crónica. En caso necesario los pacientes fueron valorados con exploraciones más detalladas por cardiólogos y neumólogos pre y postoperatoriamente.
La decisión de realizar la VP fue tomada conjuntamente por el paciente y el médico responsable, y se solicitó el consentimiento informado en todos los casos. Este proceso incluía la explicación sobre los riesgos potenciales por la extrusión de cemento así como los derivados de la anestesia, y también que los resultados a largo plazo de la VP todavía no estaban contrastados. Desde que se presentaron las complicaciones de embolismo pulmonar y de infarto agudo de miocardio, también planteamos los riesgos de toxicidad del PMMA y de embolismo pulmonar. En el 94% de los casos se utilizó una anestesia general, cuando se trataban más de dos niveles.
La técnica se llevó a cabo en la mayoría de los casos en quirófano con fluoroscopio de un solo plano y sobre mesa radiotransparente de Jackson. Sólo el 3% de las intervenciones se realizaron en la sala de radiología con un fluoroscopio biplano, sedación intravenosa y anestesia local. Cuando se hizo bajo anestesia general, los pacientes estuvieron bajo control durante 24 horas, siendo posteriormente remitidos para iniciar el programa de rehabilitación según su situación funcional.
Los pacientes fueron revisados ambulatoriamente a los 7-10 días, 6 semanas, 3 meses, 6 meses, 9 meses, 1 año y 2 años después de la intervención. Se les interrogó con relación al dolor (con una escala del 1 al 10), capacidad para sentarse, bipedestación, deambulación, y sobre el uso de analgésicos. En cada visita se tomaron radiografías analizando la progresión de las fracturas, determinando cualquier cambio en las interfases hueso-cemento y comprobando cualquier progresión de la deformidad.
Técnica
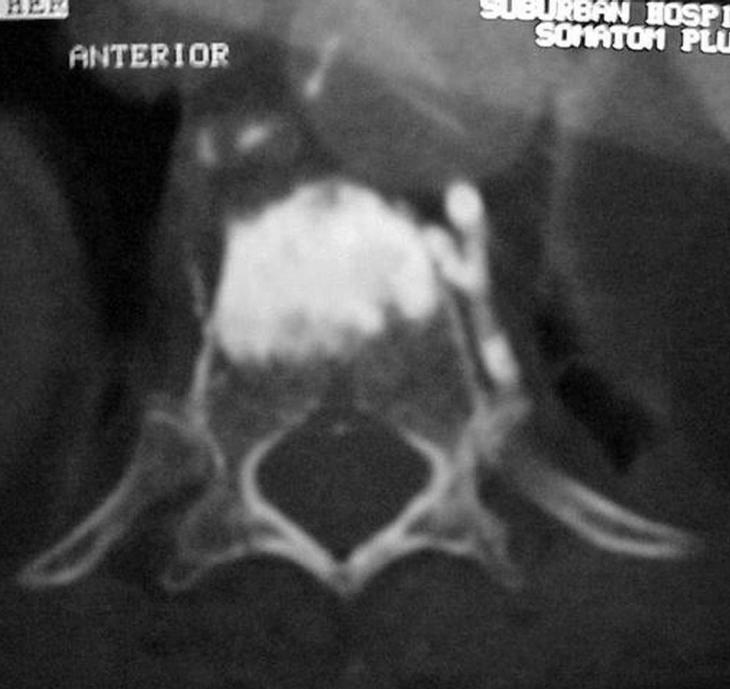
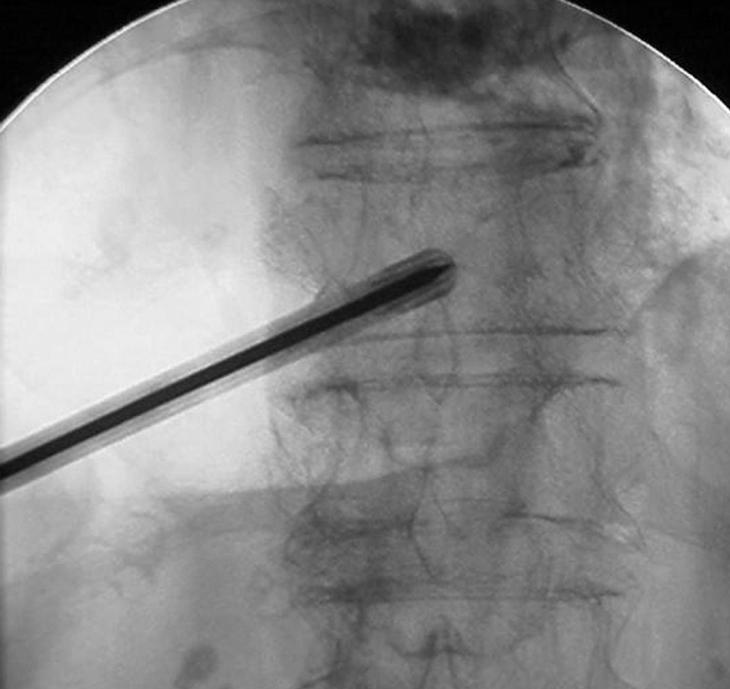
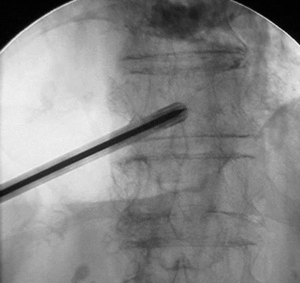
La VP fue descrita inicialmente a través de un abordaje transpedicular, bajo control fluoroscópico y en pacientes conscientes y sedados. En la mayor parte de los casos, los pacientes se colocaron en decúbito prono sobre la mesa de TAC o fluoroscopia, y se obtenían imágenes secuenciadas o continuas para dirigir una aguja guía o una aguja de biopsia de médula ósea a través de un abordaje transpedicular hasta la mitad anterior del cuerpo vertebral (fig. 4). Algunos radiólogos aconsejan un vertebrograma con contraste para determinar su distribución y el potencial riesgo de embolización. No practicamos el vertebrograma rutinariamente dado que el contraste tiende a distribuirse rápidamente en el cuerpo vertebral dificultando su visión, especialmente en la proyección lateral y cuando hay extravasación de contraste.
Figura 4. La introducción de cemento a través de la vía extrapedicular unilateral puede ser suficiente para mantener la estabilidad necesaria para que el dolor de una fractura vertebral remita. Para ello es importante que se consiga rellenar la parte más anterior del cuerpo vertebral.
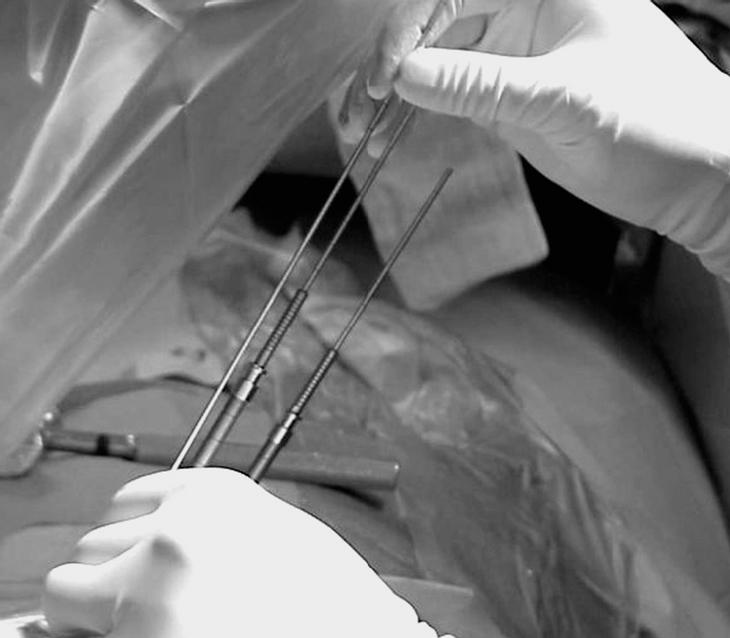
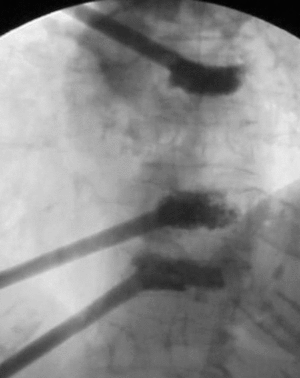
Con frecuencia se requiere un abordaje bipedicular ya que el cemento no siempre sobrepasa la línea media; la vía transpedicular dirige la aguja hacia la mitad homolateral del cuerpo vertebral. Utilizamos siempre una vía percutánea posterolateral, semejante a la empleada en las discografías, discectomías percutáneas o en las biopsias con aguja de Craig, desde el lado izquierdo, excepto en las escoliosis que se realizó por el lado de la convexidad. Con un sistema canulado percutáneo (Sistema Osteoplasty®, Interpore Cross International) inyectamos cemento con sulfato de bario en los cuerpos vertebrales (figs. 5 y 6).
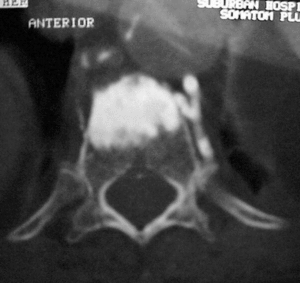
Figura 5. Deben utilizarse proyecciones anteroposterior (AP) y lateral en la introducción de la cánula. En la proyección AP es muy importante que la cánula no sobrepase la línea media y que los pedículos vertebrales estén centrados de forma correcta.
Figura 6. Se utiliza un sistema de cánulas que permite inicialmente localizar una aguja de Kirchsner guía, y posteriormente insertar las diferentes cánulas que nos permiten introducir el cemento en el interior del cuerpo vertebral.
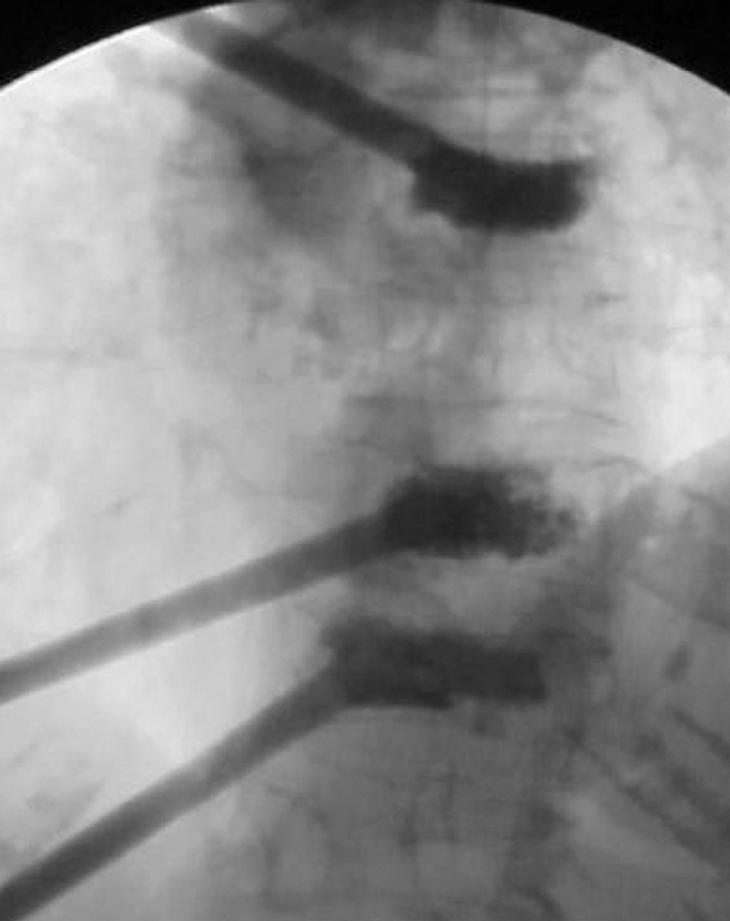
Para reducir el teórico riesgo de toxicidad del PMMA y de embolismos pulmonares, empleamos medio paquete de cemento a temperatura ambiente, que una vez mezclado se convierte en 20-25 cc de PMMA, suficiente cantidad para inyectar hasta tres cuerpos vertebrales a la vez (fig. 7). En los cuerpos vertebrales lumbares aconsejamos usar un máximo de 4-5 cc de cemento, y en la columna torácica alta, 2-3 cc. La cantidad inyectada depende tanto del grado de acuñamiento de la vértebra como del tamaño de la misma. Para reducir el riesgo de extravasación no intentamos el relleno completo del cuerpo vertebral, y el cemento se inyecta en los dos tercios anteriores del mismo.
Figura 7. Con la mezcla de 20-25 cc de polimetilmetacrilato (PMMA) es posible rellenar hasta tres cuerpos vertebrales introduciendo las cánulas de manera simultánea. En la imagen puede observarse una vertebroplastia percutánea a tres niveles.
Situada la cánula en la localización correcta, se mezcla el cemento en la mesa del instrumentista y se inyecta en estado líquido. El cemento se inyecta en la cánula, en la que caben 3,5 cc, permitiendo la evaporación de los monómeros de cemento. Se introduce a baja presión y en estado viscoso/maleable con control fluoroscópico continuo en proyección lateral. La inyección se interrumpe cuando el cemento alcanza el tercio posterior del cuerpo vertebral o cuando se detecta algún tipo de extravasación. Cuando el cemento acaba su fraguado en los cuerpos vertebrales inyectados, se abordan, cuando es necesario, los otros cuerpos vertebrales. El cemento sobrante de la jeringa se sitúa en la mesa del instrumentista para controlar su polimerización hasta el estado sólido.
Al final del proceso se practica una radiografía de tórax para asegurarse de que no se ha producido un hemo/neumotórax, o una extravasación de cemento.
Tras la inyección del cemento y la extracción de las cánulas, las incisiones cutáneas se cierran con steri-strips® (3M Manufac) y se inyecta un anestésico local. Se cubre con un apósito estéril y se coloca al paciente en decúbito supino, trasladándolo al área de recuperación.
Una vez desaparecen los efectos de la anestesia general o de la sedación, se autoriza a los pacientes a levantarse y sentarse, ya que el cemento Simples® alcanza su máxima dureza a los 20 minutos y el Cranioplast® a las dos horas, pues tiene un período de polimerización más largo.
El 94% de los pacientes fueron dados de alta (186 pacientes) o volvieron a su habitación en las primeras 24 horas, y al día siguiente se inició la rehabilitación, autorizando la deambulación sin necesidad de corsés postoperatorios.
RESULTADOS
De los 200 pacientes tratados por fracturas por compresión osteoporóticas, 15 se perdieron durante el seguimiento a largo plazo por diferentes motivos. Doce de los 15 pacientes perdidos ingresaron en residencias debido a demencia senil y tres fallecieron, uno de ellos por patología médica no relacionada con la técnica. Los otros dos casos se discutirán en el apartado de «complicaciones». El seguimiento medio fue de 2,5 años, y osciló entre los 6 meses y los 4,5 años.
Un total de 146 pacientes establecieron su dolor pre-operatorio en el máximo valor, 10, y precisaban de altas dosis de analgésicos. Ochenta y seis pacientes seguían tratamiento analgésico en el preoperatorio. El alivio inicial del dolor se determinó al día siguiente de la intervención. La mayoría de los pacientes experimentaron una reducción muy significativa de la intensidad del dolor, aunque presentaban dolor en los puntos de inyección a lo largo del flanco izquierdo. Esta situación mejoró espectacularmente en las dos primeras semanas con una resolución prácticamente completa del dolor preoperatorio y del postquirúrgico. Sólo 6 pacientes siguieron utilizando analgésicos por dolor de espalda. El 95% de los pacientes manifiestaron una mejora significativa del dolor, en un 71% de media. Dos pacientes no experimentaron ninguna diferencia en la intensidad del dolor y un caso refirió empeoramiento del mismo en la columna torácica y las costillas.
Aunque las variaciones en la función fueron difíciles de cuantificar, antes de realizar la VP, 182 de los 200 pacientes estaban encamados o precisaban de una silla de ruedas para desplazarse, con dolor intenso ante cualquier movilización. Postoperatoriamente, sólo 4 permanecieron encamados o en silla de ruedas, dos en relación con su demencia senil. La mayoría utilizan andadores o bastones, y 86 (44%) deambularon sin necesidad de ayuda. La sedestación, la bipedestación y la deambulación mejoran hasta niveles parecidos a los previos a la fractura pocos días tras la intervención, y de forma mucho más rápida que la que se obtiene con tratamiento conservador.
El tiempo medio de cirugía fue de 49 minutos o 10 minutos por nivel. Cuando se instrumentó un solo nivel el tiempo quirúrgico medio fue de 26 minutos. La media de utilización del fluoroscopio fue de 4,7 minutos por caso en aquéllos en que se inyectaban múltiples niveles, o 1,75 minutos por nivel. En los casos de un solo nivel, el tiempo medio de fluoroscopio fue de 2,21 minutos.
Durante el seguimiento de los pacientes detectamos una incidencia del 5% de fracturas en niveles adyacentes (11 casos). Otros 10 pacientes manifestaron síntomas de estenosis de canal lumbar (5%). Tres pacientes, con severas deformidades cifóticas debidas a múltiples fracturas, no presentaron dolor raquídeo intenso, pero manifestaron presión de las costillas sobre la pelvis, con síntomas gastrointestinales, dificultad para comer, reflujo y manifestaciones respiratorias por la disminución de la capacidad vital.
El seguimiento radiográfico no mostró variaciones en la posición del cemento en los cuerpos vertebrales. Tampoco apreciamos imágenes osteolíticas alrededor del cemento, ni efectos de pérdida o supresión de carga. La radiografía de tórax no mostró, en ningún caso, evidencia de embolización pulmonar. Durante el seguimiento radiográfico no observamos cambios en la deformidad, ya fuera cifosis o escoliosis, que estuviera presente en los segmentos que fueron inyectados.
Las complicaciones importantes aparecieron con mayor frecuencia (5 de 6) en los primeros 40 pacientes. La extrusión de cemento fue la incidencia más frecuente (4%, 38 de 909 vértebras), que ha disminuido a medida que hemos ido adquiriendo mayor experiencia. Sólo una de las extrusiones de cemento provocó una radiculopatía: la aguja guía inicial se colocó en el cuerpo de L5 y la irritación radicular se detectó electromiográficamente en la raíz L5; consecuentemente, se reposicionó la aguja guía y la cánula, pero al inyectar el cemento éste migró a través del orificio de la primera aguja guía provocando una radiculopatía L4-L5 que fue tratada mediante un miniabordaje anterior, extrayendo el cemento del área del músculo psoas mayor.
Tuvimos un caso de embolismo pulmonar por cemento no detectado inicialmente y que provocó el fallecimiento del paciente.
Otras complicaciones incluyen un caso de muerte al final de la intervención por un infarto de miocardio, que supuestamente podría estar relacionado con la toxicidad de los monómeros liberados por PMMA. Otro paciente desarrolló un hemotórax secundario a una lesión de un vaso segmentario (T11), que requirió toracotomía y ligadura del vaso.
Las complicaciones menores incluyeron dos pacientes con fracturas costales no desplazadas, secundarias a una osteoporosis severa y a la posición en decúbito prono durante la cirugía. Otro paciente precisó de la transfusión de dos concentrados de hematíes por sangrado postoperatorio en el contexto de una cirrosis hepática con una coagulopatía. Un paciente presentó una fractura costal de forma yatrogénica al realizar un abordaje costotransverso a la columna torácica, y por último, un paciente desarrolló una debilidad transitoria del músculo cuádriceps por la colocación incorrecta de la aguja durante la intervención.
DISCUSIÓN
Tanto en Europa como en los Estados Unidos la mayoría de publicaciones muestran un 90%-95% de mejoría significativa del dolor en fracturas vertebrales osteoporóticas3-5,8,9, aunque el porcentaje de la disminución del dolor de la VP en lesiones malignas es inferior6,7,10,11.
Los beneficios funcionales de la VP son significativos. Algunos de los pacientes estaban internados en residencias y tras la intervención han cubierto sus necesidades básicas sin necesidad de ayuda, reduciendo los gastos y el desgaste psicológico y familiar. Algunos incluso han vuelto a realizar algunas actividades sociales como pasear, conducir o ir de compras, que significan calidad de vida en pacientes mayores.
La población de nuestro estudio es un grupo de pacientes de edad avanzada con una comorbilidad alta, ya que la indicación de la VP recae en los pacientes más limitados, en los que hace pocos años se contraindicaba la intervención. Los riesgos, las potenciales complicaciones y las dificultades técnicas para la fijación quirúrgica de columnas osteoporóticas son bien conocidas. La VP representa una técnica mínimamente invasiva para estabilizar las microfracturas y la arquitectura vertebral debilitada de las columnas osteoporóticas, previniendo la progresión de la deformidad y el dolor12-15.
En nuestra serie se produjeron tres muertes entre 200 pacientes durante el período de seguimiento. En dos casos el fallecimiento se produjo inmediatamente, después de la intervención, y el tercero más tarde. Gangi et al13 publicaron una mortalidad del 20% (2 de 10 pacientes). Cortet et al6,7 ofrecen en sus resultados un 50% de mortalidad durante los 6 primeros meses tras realizar una VP, en pacientes afectos de mieloma múltiple o metástasis. Weill et al11 obtuvieron una tasa de mortalidad del 6% en sus pacientes (2 de 37), mientras que Martin et al4 refieren un 5% de índice de mortalidad en su revisión sobre 40 pacientes. Dichos artículos no consideran la clasificación ASA o la morbilidad coexistente en éstos, pero en general, son pacientes de edad mucho más avanzada (76 años de media en nuestra serie), más enfermos y más debilitados que otros pacientes ortopédicos.
La mortalidad en relación con la introducción de cemento ha sido publicada en la literatura ortopédica en casos de artroplastias16-19 y también se ha descrito un caso debido a la VP20 y 4 de embolismo pulmonar, uno de ellos fatal, después de realizada la técnica5,11,21.
El porcentaje de complicaciones en la bibliografía varía entre el 1% y el 10%3,4,12 y depende de lo que se considere una complicación relacionada con la VP, pero una revisión detallada de la literatura demuestra porcentajes mayores de complicaciones.
En nuestra serie encontramos un 4% de extrusiones de cemento en las VP mediante abordaje extrapedicular. Al-Assir et al22 publican una incidencia del 26% de extrusiones de cemento, cifras que aumentan, en otros autores, hasta en un 35%5 y un 40%6 de casos. Cotten et al7 contabilizaron un 72,5% de extrusiones de cemento. La mayor parte de los casos de extrusión de cemento fueron asintomáticas, y a diferencia de nuestros pacientes, en estos estudios se usó la vía transpedicular para la VP.
Tenemos un solo caso de dolor radicular, únicamente en un nivel de los 909 inyectados, mientras que Cyteval et al8 y Weill et al11 publicaron un 10% de radiculopatías tras VP. Cotten et al7 encuentran un 12% de casos y Cortet et al6 señalan un 8% de casos con dolor radicular. Barr et al3 y Jensen et al5 no contabilizaron, por el contrario, ningún caso de patología radicular en sus pacientes intervenidos.
La difusión del cemento a los plexos venosos y al canal medular no se identifica en todos los casos. En nuestra serie hay dos pacientes descritos con pequeñas cantidades de cemento en el espacio epidural que no se hubieran diagnosticado de no ser porque durante el seguimiento desarrollaron una clínica de estenosis de canal más de 6 meses después de la intervención. Los estudios mediante mielo-TAC demostraron la presencia de esas pequeñas fugas al espacio epidural. Jensen et al5 encuentran un caso similar, y Cotten et al7 describen la presencia de pequeñas cantidades de cemento en el espacio epidural en 15 casos asintomáticos, en su serie de pacientes con mieloma o metástasis. En estos estudios se controlaron los pacientes mediante TAC postoperatoria, por lo que se diagnosticaron con más frecuencia. La existencia de fugas grandes que induzcan secuelas neurológicas son posibles, aunque no han sido publicadas. Esta complicación se asocia con la inyección del PMMA a alta presión, y con la poca viscosidad del cemento que utiliza grandes volúmenes, de hasta 7 cc en cada nivel.
En la mayoría de nuestros pacientes la VP se realiza a múltiples niveles, pues la historia natural de las fracturas vertebrales osteoporóticas suelen ser múltiples23. En nuestra serie durante el período de seguimiento, hemos reflejado un 5% de fracturas a otros niveles. Dunnagan et al24 presentan una incidencia de entre un 15% y un 20% de fracturas «por rebote», aunque se han publicado incidencias inferiores3,5,8.
En la columna vertebral sometida a compresión, y también en la cifosis, se incrementan las solicitaciones que actúan sobre las columnas anterior y media14, que conduce a una progresión de las fracturas por compresión, a la aparición de una giba y al aumento de la cifosis, habitualmente entre T8-L325. Grados et al25 han demostrado que en pacientes con fracturas vertebrales por compresión, a los que se practica una VP, aumenta el riesgo de nuevas fracturas vertebrales adyacentes a las vértebras intervenidas. El riesgo relativo de presentar una fractura vertebral en el nivel adyacente al de una fractura vertebral no tratada mediante vertrebroplastia es de 1,4, mientras que el riesgo relativo de presentar una fractura vertebral en un nivel adyacente a una vértebra tratada mediante VP fue de 2,326. Por este motivo y para evitar repetir los riesgos anestésicos en pacientes de edad avanzada, indicamos inyectar sistemáticamente los niveles superior e inferior al fracturado, así como la charnela toracolumbar.
Una de las ventajas del abordaje extrapedicular es el factor tiempo. El abordaje transpedicular es más lento en su ejecución, ya que el punto de entrada debe ser mucho más exacto que en la vía posterolateral, especialmente en la columna torácica, donde los pedículos son más pequeños, y con frecuencia debe realizarse un abordaje bilateral.
El tiempo medio de cirugía fue de 49 minutos o 10 minutos por nivel. Gangi et al13 necesitaron tiempos quirúrgicos de entre 20-50 minutos por nivel y Marin et al4 una media de 40 minutos por nivel. Estos pacientes no toleran la posición prona el tiempo suficiente para poder realizar inyecciones en varios niveles mediante un abordaje transpedicular. Por ello, Belkoff et al27,28 recomiendan la inyección de hasta 7 segmentos en tres momentos diferentes. Tenemos dos casos de fracturas costales no desplazadas con relación a la posición en decúbito prono, también descritos por Jensen et al5.
Además de los criterios de eficacia, el abordaje extrapedicular influye en la seguridad, ya que el riesgo de penetrar en el espacio epidural y en el foramen es muy superior en la vía transpedicular. Deramond et al29 publicaron un caso de parálisis por la fuga de cemento a la porción central del canal. Cotten et al7 describieron dos casos de grandes extrusiones de cemento al canal, pero sin déficit neurológico. El riesgo potencial de rotura del pedículo y la subsiguiente extravasación de cemento en la vía transpedicular es mucho mayor que cuando se utiliza el abordaje extrapedicular, que se mantiene alejado de las raíces nerviosas y la médula. Sin embargo, la vía transpedicular presenta un riesgo mayor de lesión vascular segmentaria y de neumo o hemotórax.
El volumen de cemento a utilizar y su mecanismo de acción no están muy claros. Tohmeh et al30 encuentran que 6 cc por vía unipedicular son suficientes para incrementar la rigidez del cuerpo vertebral hasta valores normales, y Wilson et al31 consideran suficientes 5 cc para recuperar el volumen vertebral. Belkoff et al26-28 demostraron que 5 cc situados centralmente eran tan efectivos como 10 cc inyectados por vía bipedicular. La cantidad inyectada en cada segmento dependerá del grado de compresión y del tamaño del cuerpo vertebral. Una vértebra torácica necesitará menos cantidad que una vértebra lumbar. Como la mayoría de los autores3,6,8 inyectamos 3 cc en la columna torácica alta y hasta 5 cc en la columna lumbar, mientras que Jensen et al5 introducen volúmenes de 7 cc de media por nivel y Cotten et al7 la misma cantidad en la columna lumbar. Todavía debe determinarse el volumen exacto que se necesita para las distintas zonas de la columna, a partir de criterios biomecánicos y clínicos.
La elección del cemento también es un tema discutido. En Europa el cemento más utilizado es el Simples® que también está indicado en fracturas complejas. Además, está disponible el Cranioplast® (Codman and Shurtleff, Inc.) que se mezcla con una cantidad variable de sulfato de bario y polvo de tungsteno para hacerlo radiopaco. El Simples® es mucho más viscoso que el Cranioplast® y fragua más rápido, haciendo que sea más difícil su extravasación, pero esto hace que sea más difícil de manejar con agujas de pequeño calibre, necesarias para el abordaje transpedicular. Además, el Simples® es mucho más resistente que el Cranioplast®26-28 y no requiere de la adición de polvo de bario o tungsteno para su visualización, polvos que reducen la resistencia del PMMA32,33 y aumentan su toxicidad al incrementar la concentración de monómeros8,29,34,35.
La vertebrografía es utilizada3,5,13 cuando se emplea un cemento de consistencia más líquida y permanece en este estado durante un período más largo de tiempo. Coincidimos con Barr et al3 en que la fluoroscopia es adecuada para las VP de rutina. Sin embargo, ante una rotura del muro posterior, por ejemplo, en casos de metástasis, es más seguro realizar la técnica bajo control de TAC.
Se ha debatido el mecanismo de acción analgésico de las inyecciones de PMMA. Desde nuestro punto de vista el cemento mejora la estructura y mecánica vertebral y no influyen ni la toxicidad del PMMA ni la liberación de calor durante la polimerización, pues no se emplea cemento suficiente para alcanzar temperaturas que lesionen las terminaciones nerviosas y disminuyan el dolor2. Además, los cuerpos vertebrales están hipervascularizados y el flujo sanguíneo «enfría « la zona.
Nuestra experiencia demuestra que la VP es una técnica mínimamente invasiva muy eficaz en el tratamiento de las fracturas por compresión de origen osteoporótico. Hemos tratado fracturas por compresión agudas y subagudas con excelentes resultados, haciendo innecesarias inmovilizaciones prolongadas, corsés, analgésicos y estancias prolongadas en hospitales o centros de cuidados mínimos. También hemos usado la técnica en pacientes crónicos con cifosis y escoliosis con buenos resultados en cuanto al dolor.
Las indicaciones para la VP aumentarán con la mejora de la técnica y de los materiales empleados. Diferentes materiales como el ProOsteon®, Orthocomp®26-28, sustancias biodegradables34,35 y el Norian® están a la espera de la autorización definitiva para ser utilizadas. Otras técnicas como la cifoplastia, que reduce la deformidad de la vértebra, tiene sentido desde el punto de vista biomecánico, pero faltan estudios a largo plazo que demuestren sus ventajas y desventajas en comparación con la VP.
En el futuro trataremos todas las fracturas vertebrales como hacemos, por ejemplo, con las fracturas de cadera. Como apunta Einhorn36 los cirujanos ortopédicos tenemos que implicarnos en este tipo de tratamiento. Conocemos la patología, la fisiopatología, la biomecánica, la historia natural y las complicaciones asociadas a las fracturas por compresión de origen osteoporótico mejor que cualquier otro especialista.
Podemos concluir que la VP es una técnica mínimamente invasiva, efectiva en el tratamiento de las fracturas por compresión osteoporótica, los pacientes a los que se indica la VP son de edad avanzada y más debilitados que otros grupos de pacientes a pesar de lo cual, después del tratamiento presentan excelentes evoluciones clínicas. Por su parte, las complicaciones, aunque infrecuentes, pueden ser graves siendo la vía extrapedicular, posterolateral, más segura y eficaz que la transpedicular.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.