El principal objetivo de la reconstrucción del ligamento cruzado anterior (LCA) es conseguir una rodilla estable y con plena función. En los últimos años se ha relacionado estabilidad y función de la rodilla operada con un comportamiento isométrico del neoligamento1-9. Aunque no sin cierta controversia, la porción anteromedial del LCA ha sido considerada como la más isométrica y, desde los trabajos de Clancy et al4 se ha recomendado reproducir su anatomía al reconstruir dicho ligamento. Los injertos colocados en tal situación parecen oponerse mejor a la traslación anterior de la tibia10, sin embargo, este tipo de reconstrucción condiciona frecuentemente fricción del implante con el techo y/o la pared lateral de la escotadura intercondílea (EI), lo que puede conducir a su deterioro y eventual ruptura5.6,8,10-15. Con objeto de evitar esta complicación y también para facilitar la visión durante la intervención8, algunos cirujanos recomiendan ampliar la EI, gesto denominado intercóndiloplastia (ICP) («notchplasty» en la literatura anglosajona)7,8,16,17 aunque no se conoce perfectamente el efecto que esta maniobra pueda entrañar para el futuro de la rodilla18.
Recientemente, algunos autores han propuesto un nuevo modelo de reconstrucción que reproduce la porción posterolateral del LCA, para lo cual se horada el túnel tibial en una posición mas posterior que la habitualmente recomendada, aunque dentro de la huella anatómica del ligamento5-7,13. En 1992 se empezó a utilizar este modelo de reconstrucción advirtiendo que, en muchas ocasiones, se podía implantar correctamente el injerto sin conflicto de espacio con la EI y, por tanto, sin necesidad de agrandarla11. El propósito del presente estudio fue analizar específicamente los resultados a medio plazo de este tipo de reconstrucciones realizadas sin ICP.
MATERIAL Y MÉTODO
Entre los meses de enero de 1992 y 1994 se practicaron 117 reconstrucciones del LCA mediante autoinjerto hueso-tendón-hueso procedente del tercio central del tendón rotuliano. El criterio de inclusión en el estudio fue la lesión aislada del LCA reconstruida sin ICP. Se excluyeron aquellas rodillas con: a) una EI insuficiente o estenosada, en las que hubo que practicar ICP (29 casos); b) lesiones asociadas de los meniscos, cartílago hialino u otros ligamentos de la rodilla (37 casos); y c) cirugía o alteraciones previas en la rodilla contralateral que pudieran dificultar las comparaciones (5 casos). La serie final estuvo constituida por 68 rodillas, pertenecientes a 60 hombres y 8 mujeres, con una media de edad de 27 años (mínimo: 17 y máximo: 49 años). La causa de la lesión fue traumatismo deportivo en todos los casos. El periodo de tiempo transcurrido desde la lesión hasta la cirugía fue como mínimo de 6 semanas (mínimo 6 semanas y máximo 9 años).
Técnica quirúrgica
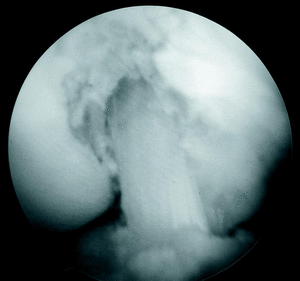
Las reconstrucciones se realizaron mediante técnica monotúnel endoscópica, sin incisión lateral, previa toma del injerto a través de un abordaje cutáneo longitudinal medio centrado en el tendón rotuliano. La EI se limpió de partes blandas con la ayuda de instrumental motorizado. La situación del túnel tibial ha sido descrita previamente11, se utilizó una guía de LCA disponible comercialmente (Acufex®) colocándose el brazo extraarticular en la metáfisis proximal de la tibia, medial a su tuberosidad anterior, mientras que el localizador articular se situaba en la parte más posterior del área de inserción anatómica tibial del LCA, de forma que al taladrar el túnel dejara un ribete de aproximadamente 1 mm de hueso hasta el LCP. Se utilizó un dilatador (Perfixation System for ACL Reconstruction, Instrument Mackar Inc.), de tamaño igual al del injerto previsto, para determinar las dimensiones de la EI (fig. 1) en todo el arco de movilidad de la rodilla y solo se practicó ICP en caso de conflicto de espacio. El túnel femoral se taladró en la zona considerada isométrica, es decir, en la parte más posterior del área de inserción anatómica del LCA, conservando 1 ó 2 mm de hueso cortical posterior3,6,12. Cuando existían dificultades para la correcta visualización de este área se introdujo el artroscopio por el portal infrapatelar, a través de la grasa de Hoffa, maniobra que permite ver bien la EI en toda su profundidad. Una vez introducido el injerto en la rodilla se comprobó su comportamiento durante la excursión articular, fijando a continuación la pastilla ósea proximal en el túnel femoral con un tornillo de interferencia tipo Kurosaka (fig. 2), y tensando el injerto con la rodilla en extensión completa se fijó la extremidad tibial del mismo modo. Para finalizar se rellenó el defecto óseo creado en la rótula con autoinjerto esponjoso y se suturó el paratenon del tendón rotuliano.
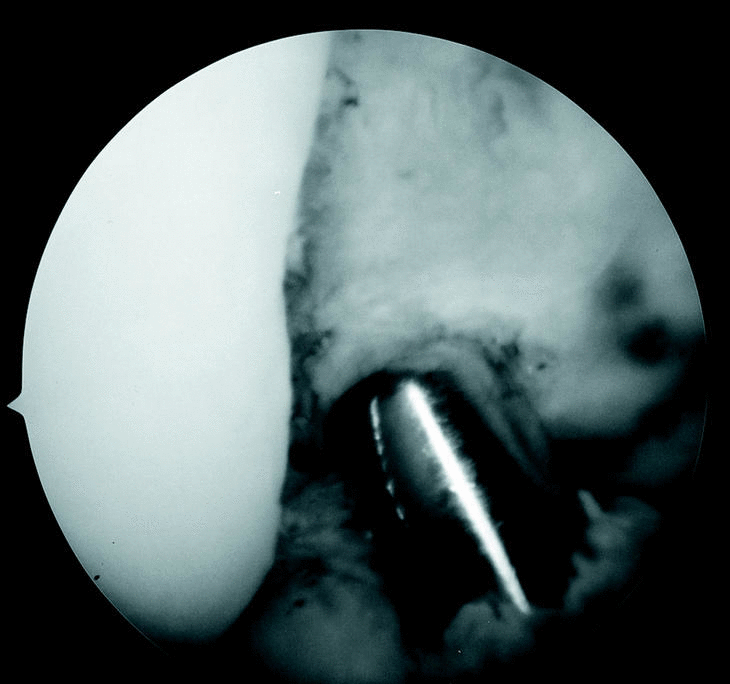
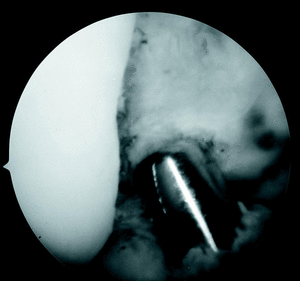
Figura 1. Visión artroscópica de la EI. El dilatador de igual tamaño al del injerto preparado calibra el tamaño de la escotadura y preve la posibilidad de conflicto de espacio.
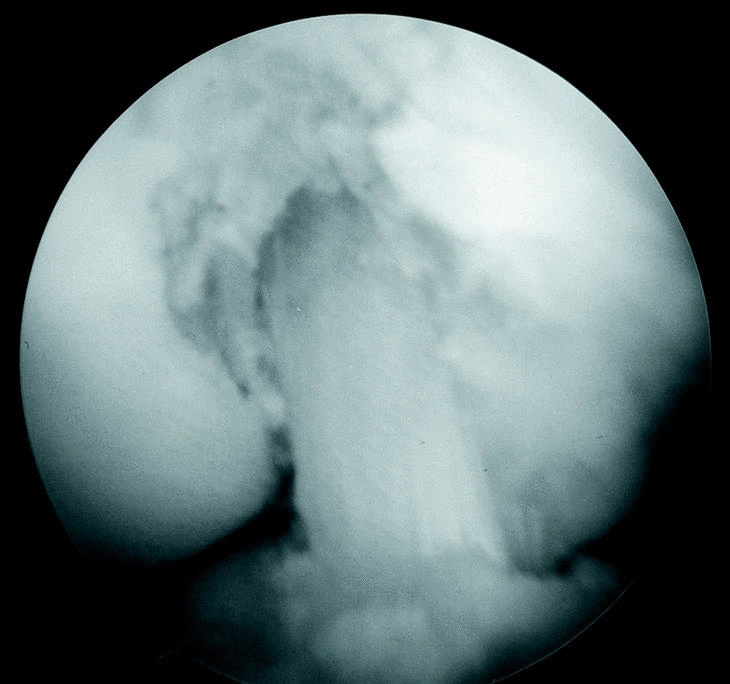
Figura 2. Resultado final de la reconstrucción realizada con un injerto de 10 mm, sin intercóndiloplastia.
La rodilla se inmovilizó en extensión completa durante 5 días, permitiendo inmediatamente ejercicios isométricos y deambulación sin apoyo de la extremidad. Durante la primera semana se instruyó a los pacientes para realizar ejercicios autoasistidos entre 0° y 90° e isotónicos de isquiotibiales. A partir de la segunda semana realizaron ejercicios de potenciación de cuádriceps de cadena cinética abierta aunque protegiendo los últimos 10° de extensión, y ejercicios de cadena cinética cerrada. La deambulación en carga total se autorizó a las 4 semanas, los ejercicios de bicicleta y natación durante el segundo mes, la carrera al cuarto mes y el retorno a los deportes de contacto hacia los 6 meses de la operación.
Los resultados se valoraron mediante el protocolo del International Knee Documentation Committee (IKDC)19 que recoge por separado: 1) las impresiones subjetivas del paciente sobre la función de la rodilla, 2) la sintomatología (dolor, inflamación y sensación de inestabilidad), 3) el arco de movilidad, 4) una exploración objetiva de la estabilidad, una exploración clínica, 5) de los diferentes compartimentos, 6) de la zona dadora del injerto, 7) un examen radiológico y 8) un test funcional. En los 4 primeros apartados, cada parámetro se clasifica como normal, casi normal, anormal o severamente anormal. El resultado final está determinado por la peor puntuación obtenida en cada categoría. Los resultados normales o casi normales se consideraron satisfactorios y el resto no satisfactorios. Se completó además un test de Lysholm20 y una escala de actividad de Tegner21.
Siguiendo también el protocolo del IKDC, la estabilidad se valoró manualmente mediante: a) el test de Lachman a 25° de flexión, que se clasificó como negativo para desplazamientos inferiores a 3 mm, + para los de 3 a 5 mm, ++ en los de 6 a 10 mm y +++ para los de más de 10 mm; y b) el pivot-shift, que se consideró: negativo si la estabilidad era total, + cuando había sensación de deslizamiento, ++ cuando se evidenciaba un resalte y +++ cuando era francamente anormal acompañándose de bloqueo articular transitorio. Se realizó también una exploración instrumentada de la estabilidad con el artrómetro Genucom® (Faro Medical, Toronto-Canadá) que midió desplazamientos anteriores y anterolaterales (equivalentes del pivot-shift) de la rodilla operada y los resultados se compararon con los obtenidos en la rodilla contralateral no lesionada.
RESULTADOS
Tras un seguimiento de 71 meses de la intervención (mínimo: 5 meses y máximo: 7 años) se pudo completar el protocolo de revisión en 61 de los pacientes intervenidos, 6 se perdieron durante el seguimiento y un paciente sufrió una ruptura de la plastia, en un accidente de ski 42 meses después de la reconstrucción del LCA, por lo que fue reintervenido con un aloinjerto y excluido de la serie. El test de Lysholm obtuvo una puntuación media de 91 puntos (mínimo: 79 y máximo: 100) y la escala de actividad de Tegner-Lysholm alcanzó un nivel medio de 6,9 (mínimo 4,9 y máximo 8). Atendiendo al protocolo del IKDC 59 rodillas obtuvieron resultados satisfactorios (tabla 1).
Los resultados de la valoración manual de la estabilidad se exponen en la tabla 2. El test de Lachman fue considerado negativo en 42 pacientes, mientras que, el pivot-shift lo fue en 56. La exploración instrumentada con el Genucom® reveló desplazamientos anteroposteriores y anterolaterales inferiores a 3 mm en 38 (62%) y 55 casos (90%), respectivamente (tabla 3). Dos pacientes sufrieron déficit de extensión postoperatorio. El primer caso fue debido a un síndrome del cíclope y el segundo a una artrofibrosis generalizada. Ambos se recuperaron tras cirugía que consistió en la extirpación del nódulo en el primero, y una artrolisis artroscópica en el segundo. Cuatro casos mostraron un déficit de flexión inferior a 10° que no requirió tratamiento alguno y el resto mantuvo un balance articular inalterado (0° a 135°).
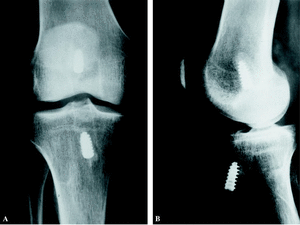
Veintiocho pacientes refirieron crepitaciones femoropatelares, que sólo en 6 casos fueron dolorosas, y que cedieron con antiinflamatorios y modificación de la pauta de rehabilitación. No se observaron cambios radiológicos degenerativos en ninguno de los compartimentos de la rodilla. (fig. 3). Ninguno de los pacientes de esta serie tuvo que ser reintervenido a posteriori por lesiones meniscales o condrales. No se observaron infecciones de la herida quirúrgica ni de la articulación. Tampoco se evidenciaron trombosis venosas de las extremidades inferiores.
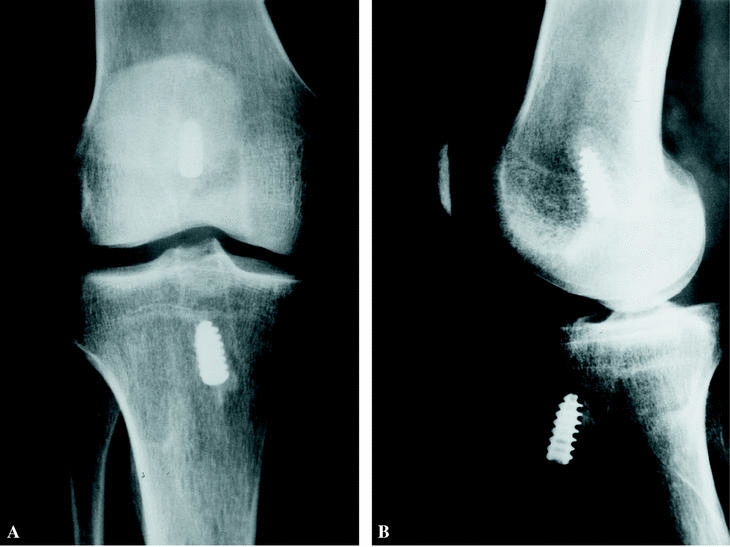
Figura 3. A: Radiografía anteroposterior de una rodilla 5 años después de la reconstrucción del LCA. Nótese la ausencia de cambios radiológicos. B: Radiografía lateral de la misma rodilla.
DISCUSION
La técnica quirúrgica aquí descrita se diferencia de las previamente publicadas por reproducir las fibras posterolaterales del LCA, históricamente consideradas menos isométricos que las anteromediales, y por evitar la ICP sistemática. Desde un punto de vista teórico las plastias no isometricos estarían sometidos a tensiones excesivas que provocarían su deterioro en un determinado plazo de tiempo y, además, cabría esperar efectos perniciosos para las superficies articulares debidos a la alteración de la biomecánica14.
La estabilidad obtenida en las rodillas de la presente serie, con un modelo de reparación teóricamente no isométrico, es comparable a la de series publicadas previamente con el modelo de reconstrucción convencional22-24, lo que contribuye a apoyar que la porción posterolateral del LCA ejerce un papel muy importante en el control de la estabilidad rotatoria, tal como han sostenido varios autores en los últimos años1,7.
Por otra parte, el grado de funcionalidad de las rodillas operadas, que viene reflejado por los resultados del IKDC (97% de rodillas consideradas normales o casi normales) y por la ausencia de cambios radiológicos, sugiere que el neoligamento se comporta razonablemente bien. Entre las posibles explicaciones a este hecho cabría considerar, en primer lugar, que no exista ninguna porción funcional en el LCA que manifieste un comportamiento totalmente isométrico, como defienden algunos autores1,14, ya que este concepto parte de un modelo teórico bidimensional para intentar explicar el funcionamiento de la rodilla3,11. Así, es posible que adaptaciones de las características del movimiento tridimensional de la rodilla eviten incrementos importantes de la tensión de un neoligamento implantado con pequeñas variaciones en sus puntos de inserción2. En último término, también es posible que el área de anclaje isométrico tibial en el plano sagital sea mayor de lo que previamente se había estimado, lo que supone que variaciones en la situación anteroposterior del injerto causen pocos cambios en su longitud, siempre que se mantenga constante la inserción femoral en la zona de anclaje isométrico3,6,7,12.
Para muchos autores las ICP constituyen una práctica rutinaria en las reconstrucciones del LCA7-10,23, aunque no hay acuerdo sobre la cantidad de hueso que debe extirparse. Así mientras algunos autores recomiendan resecciones mínimas de unos pocos milimetros7,10, otros son partidarios de realizar ICP mas amplias, de hasta el 25% del cóndilo femoral externo, con objeto de obtener una buena visión8,18. En cualquier caso, lo que se pretende es evitar tanto la contusión del injerto contra el techo de la escotadura, que conduciría a un déficit de extensión6,7,10, como su fricción continuada con la pared medial del cóndilo lateral, que podría ocasionar su ruptura por abrasión12,16. Sin embargo, recientemente LaPrade et al18 han demostrado en un modelo canino que las ICP tienden a estenosarse progresivamente con el tiempo y además la rodilla desarrolla cambios degenerativos de tipo artrósico, especialmente en aquellas ICP más agresivas en las que se ha extirpado mayor cantidad de hueso18.
Howell et al6 establecieron mediante resonancia magnética un punto ideal de anclaje del injerto en la tibia, que estaría situado a 3 ± 2,3 mm posterior al centro de la inserción anatómica del LCA. Según el autor, esta posición minimizaría las posibilidades de contusión del injerto contra el techo de la EI y, por tanto, la necesidad de ampliarla. Esta teoría ha podido ser confirmada en la presente serie, donde el tipo de anclaje tibial propuesto ha permitido que la EI original albergara injertos de entre 8 y 10 mm de anchura sin crear conflicto de espacio. La posición del injerto, más retrasada de la habitual, permite alcanzar la extensión completa de la rodilla desde la fase precoz del postoperatorio contribuyendo de este modo a evitar las contracturas en flexión, complicación temible de la cirugía de reconstrucción del LCA7,12,17. Por otra parte, es probable que el contorno redondeado de la pared medial del cóndilo lateral inalterado permita algún grado de rozamiento con el injerto, como sucede en el LCA original, sin deteriorar su estructura7. En esta serie 2 rodillas presentaron dificultades para alcanzar la extensión completa, aunque solo en el caso del síndrome de cíclope podría atribuirse el déficit de extensión a contusión del injerto contra el techo de la EI17.
El presente trabajo demuestra que la reconstrucción del LCA puede llevarse a cabo en muchas ocasiones sin necesidad de ampliar la EI, siempre que se posteriorice el tunel tibial. Los resultados de la serie, como los de otras de reciente publicación6,7,11,13, sugieren que la reconstrucción del LCA siguiendo el modelo propuesto ofrece buenos resultados clínicos a medio plazo con una baja tasa de complicaciones. Aunque serán necesarios nuevos estudios para comprobar que esta modificación técnica carece definitivamente de efectos artrogénicos relacionados con una hipotética alteración biomecánica, un reciente estudio experimental35 ha demostrado que este tipo de reconstrucciones, que combinan una situación posterior del túnel tibial con una inserción femoral en el área isométrica, son las que ejercen presiones más parecidas a las fisiológicas sobre los cuernos posteriores de los meniscos.