La mionecrosis calcificante es una rara secuela postraumática que se localiza casi exclusivamente en la extremidad inferior, y que puede ser confundida con una neoplasia primaria agresiva. Esta lesión, descrita inicialmente por Gallei y Thompson en 1960, se caracteriza por la formación de una masa calcificada que aparece varias décadas después de un traumatismo. El mecanismo fisiopatológico no es conocido, sin embargo la lesión parece que es debida a una isquemia postraumática y puede asociarse con una lesión del ciático poplíteo externo. La imagen radiográfica típica es una masa de partes blandas fusiforme con calcificaciones lineales. El tratamiento de elección es conservador en los casos asintomáticos ya que el tratamiento quirúrgico tiene un alto porcentaje de complicaciones.
Presentamos 4 casos de mionecrosis calcificante tratados quirúrgicamente en nuestro hospital. Tres de los casos se infectaron por lo que precisaron sendos desbridamientos y terapias especiales para su resolución definitiva.
Calcific myonecrosis is a rare post-traumatic sequela almost exclusively located in the lower extremity, which can be mistaken for an aggressive primary neoplasm. This lesion, initially described by Gallei and Thompson in 1960, is characterized by the formation of a calcified mass that appears decades after trauma. The pathophysiologic mechanism is not fully understood, although the lesion most likely results from post-traumatic ischemia and it may be associated with a common peroneal nerve injury. The typical radiographic image is a fusiform soft tissue mass with linear calcifications. The treatment of choice is conservative in asymptomatic patients because the surgical treatment has a high complication rate.
We report four cases of calcific myonecrosis treated surgically in our hospital. Three of the cases had an infection as a complication that required subsequent debridement and special therapies to achieve the resolution of the cases.
La mionecrosis calcificante es una complicación poco frecuente que ha sido descrita como una secuela crónica de un traumatismo de la extremidad inferior asociado, en la mayoría de casos, a una lesión nerviosa y/o vascular con o sin evidencia clara de síndrome compartimental.
Los pacientes refieren antecedentes de una fractura de fémur o tibia que evolucionó con complicaciones vasculares y/o nerviosas y que al cabo de muchos años notan la presencia de una tumoración de partes blandas, no dolorosa, que ocupa la cara antero-externa de la pierna. La exploración física muestra una masa de partes blandas de gran tamaño localizada en el compartimento anterior de la pierna, fluctuante, no dolorosa y en ocasiones a tensión. El aspecto radiográfico típico es una masa larga fusiforme de partes blandas con calcificaciones lineales en su interior y bordes bien definidos.
Estos hallazgos radiográficos han de permitir establecer el diagnóstico diferencial con otras causas de masas de partes blandas como abcesos, miositis osificante o sarcomas de partes blandas, motivo este último por lo que los pacientes son remitidos a las unidades de patología tumoral.
El objetivo de nuestro trabajo es presentar 4 casos de mionecrosis calcificante de la pierna tratados en nuestro hospital en los últimos años y efectuar una revisión de la literatura de una entidad poco conocida y que puede plantear problemas diagnósticos. Tres de nuestros pacientes fueron remitidos a la Unidad de Tumores con la orientación diagnóstica de sarcoma de partes blandas y el cuarto acudió a urgencias con la sospecha clínica de infección aguda de partes blandas en la extremidad inferior.
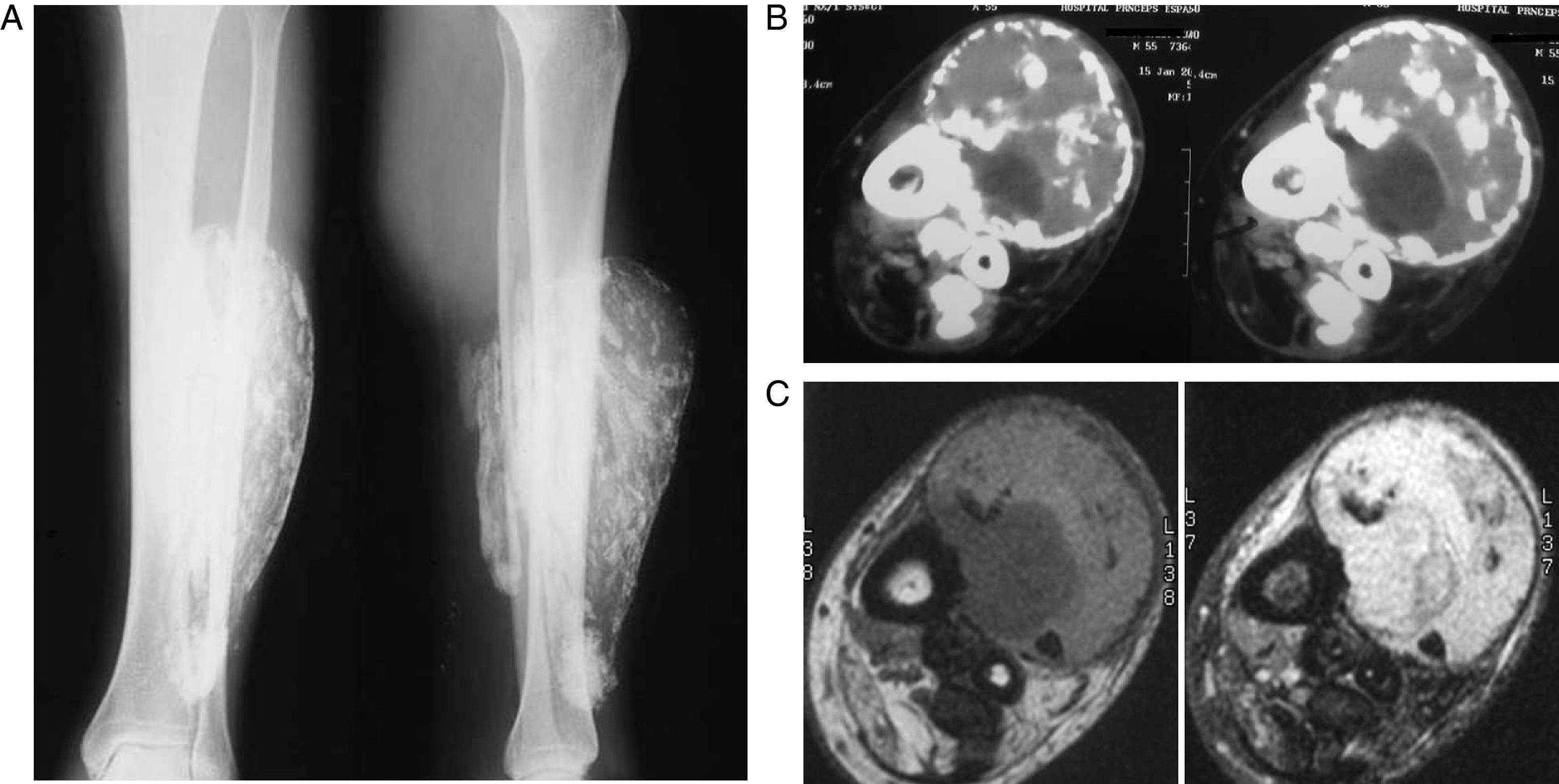
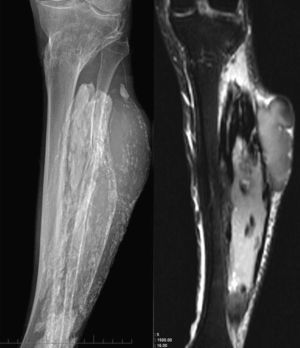
Casos clínicosCaso 1Varón de 55 años con antecedentes de fractura supracondílea de fémur que fue tratada mediante osteosíntesis, 34 años antes de que nos fuera remitido a nuestra Unidad de Tumores. En la anamnesis realizada el paciente refería que después de ser operado presentó hematomas de repetición en la pierna, que precisaron sucesivos desbridamientos; como secuela quedó una lesión del nervio ciático que preciso una transposición tendinosa para corregir el pie equino residual. Posteriormente presentó cuadros de hinchazón de la extremidad que se resolvían de forma espontánea, hasta hace 4 años que acudió a su hospital por persistencia de una tumoración que no desaparecía como en ocasiones anteriores: el diagnóstico fue quiste sinovial y ante el crecimiento progresivo de la tumoración y el aumento de dolor, le realizaron una resonancia magnética (RM) que fue informada como sarcoma de partes blandas, motivo por el cual lo remitieron a la unidad de tumores. A la exploración presentaba buen estado general, no síndrome tóxico y destacaba la presencia de una masa de partes blandas de unos 20 cm, de consistencia dura, bien delimitada y a tensión, que ocupaba todo el compartimento anteroexterno de la pierna. Las radiografías mostraban una tumoración fusiforme con calcificaciones en su interior y con erosión a nivel de la cortical tibial (fig. 1A). En la tomografía computarizada (TC) se apreciaba una masa de partes blandas en íntimo contacto con la cortical anterior y lateral de la tibia, con múltiples calcificaciones irregulares tanto a nivel central como periférico (fig. 1B). En la RM (fig. 1C) la lesión tenía áreas hipointensas que erosionaban la cortical tibial con disrupción de la misma. Se observaban imágenes sugestivas de calcificaciones y márgenes irregulares e hipointensos que traducen existencia de hemosiderina secundaria a hemorragia intralesional. A pesar que la historia clínica y las pruebas complementarias no sugerían un sarcoma, realizamos una punción biopsia que descartó la presencia de células tumorales y posteriormente efectuamos un desbridamiento amplio de la masa de partes blandas obteniendo líquido con aspecto de café con leche, múltiples calcificaciones alargadas, tejido mucoide degenerado con necrosis muscular y restos de hematoma organizado. Se logró extirpar la casi totalidad de la masa y los cultivos practicados fueron negativos. El estudio anatomopatológico mostraba necrosis muscular y material óseo calcificado, que sugerían el diagnóstico de mionecrosis calcificada. La evolución fue satisfactoria, obteniendo la cicatrización correcta de la herida y el paciente mejoró clínicamente. A los 7 años de evolución no se evidenció recidiva.
A) Radiografías AP y perfil de pierna izquierda en las que se observa una voluminosa lesión de partes blandas con calcificaciones de forma lineal e irregular; B) Cortes consecutivos de TC con contraste en los que se demuestra la localización anterior de la masa de partes blandas, con calcificaciones lineales, irregulares centrales e irregulares, y con contenido quístico complejo. Se observa también osificación de la membrana interósea; C) Cortes axiales de RM en secuencias potenciadas en T1 (derecha) y T2 (izquierda) en los que se identifica como la masa de partes blandas tiene una señal heterogénea, correspondiente a una colección líquida compleja, mientras que las calcificaciones tienen muy baja señal en ambas secuencias.
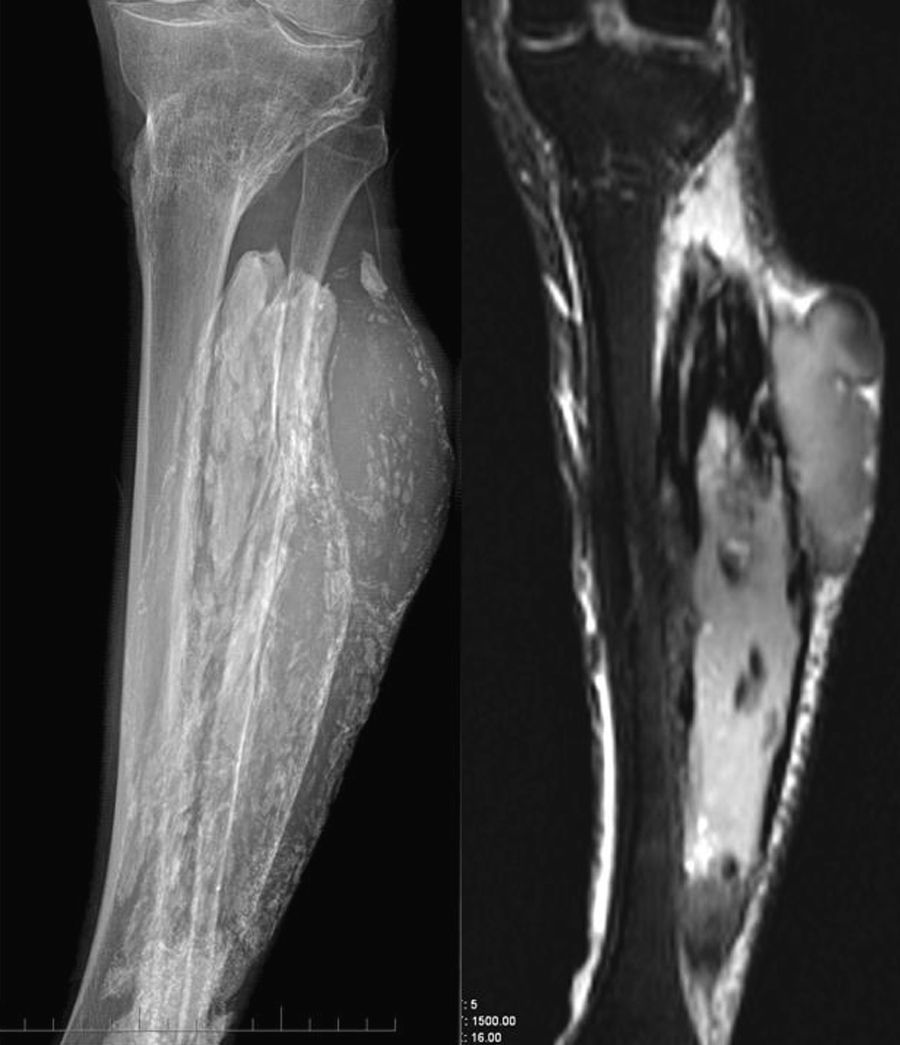
Paciente de 64 años con antecedentes de fractura de tibia 12 años antes, que fue tratada con yeso cruropédico. En la anamnesis realizada el paciente recuerda la presencia de hematomas de repetición a nivel de la pierna que obligaron a realizar punciones de repetición para evacuarlos. Como secuela de todo el proceso quedó un equinismo residual, que obligó a realizar una plastia de tibial posterior. Unos años antes de acudir a nuestra consulta el paciente notó la presencia de una tumoración de consistencia dura, que iba creciendo de forma progresiva, no dolorosa, pero debido al tamaño que tenía fue remitido a nuestro centro con la sospecha de tumoración maligna o miositis osificante. Una vez realizado el estudio radiográfico y la RM se estableció el diagnóstico de mionecrosis calcificante (fig. 2). Dado que estaba asintomático y ante las posibles complicaciones del tratamiento quirúrgico se decidió, de acuerdo con el paciente, un control evolutivo. A los tres años un mínimo traumatismo le produjo una herida por la que drenaba material hemático y esfacelos. Fue intervenido realizando un desbridamiento quirúrgico de la lesión saliendo material hemático, musculatura necrosada y múltiples calcificaciones. Se consiguió el cierre de la herida con drenajes. A las dos semanas presentó una dehiscencia de la herida quirúrgica y salida de líquido purulento con cultivos positivos a Staphylococcus aureus y enterobacter, que obligó a nuevos desbridamientos y tratamiento antibiótico específico. Posteriormente precisó de nuevos desbridamientos y para conseguir el cierre de la herida se han aplicado factores de crecimiento y terapia VAC. A pesar de todos los tratamientos efectuados persiste una fístula crónica, bien tolerada por el paciente.
Radiografía AP de pierna (derecha) y cortes coronales de RM en secuencias potenciadas en T1 (central) y T2 (izquierda) en los que se identifica las calcificaciones de características típicas, y el componente de partes blandas, que se detecta mejor en la RM, de aspecto quístico complejo. Se observa también la fractura consolidada de la metáfisis proximal de la tibia.
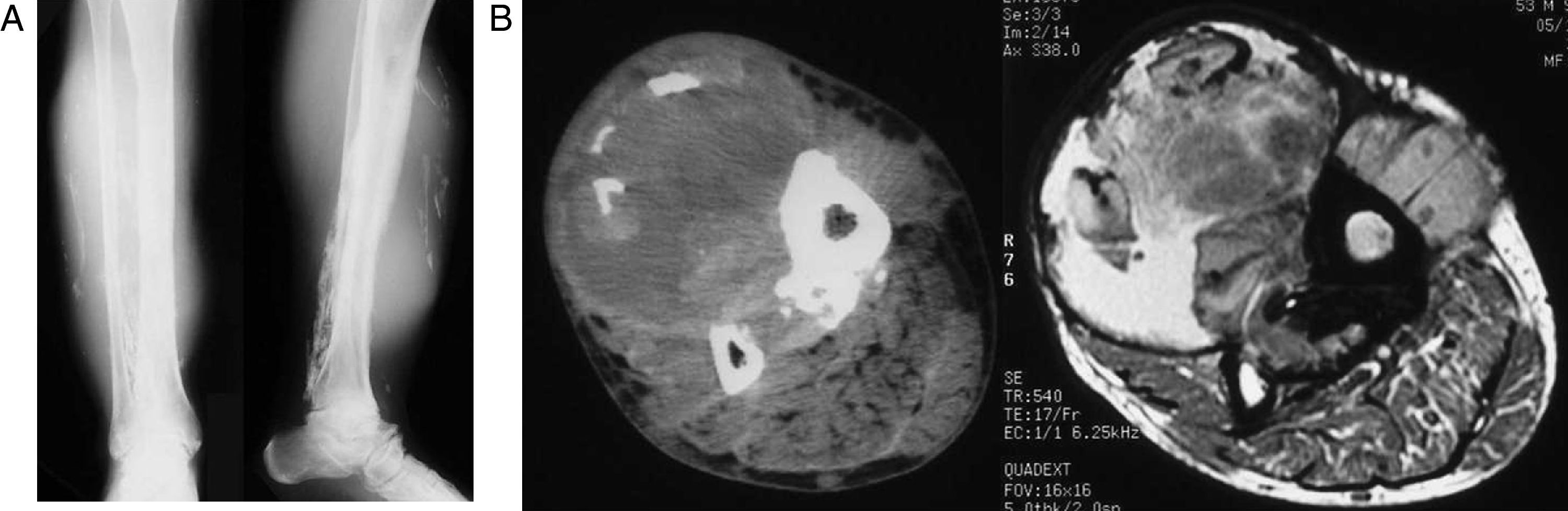
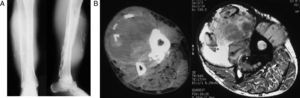
Varón de 54 años con antecedentes de púrpura trombopénica idiopática (PTI) y fractura de tibia y peroné tratada mediante yeso a la edad de 34 años, que fue remitido a nuestra unidad de tumores con el diagnóstico de sarcoma de partes blandas. En la anamnesis realizada el paciente explicaba que durante los días posteriores al traumatismo el yeso le fue retirado en varias ocasiones por cuadro de dolor intenso y a la exploración presentaba hematoma a nivel de la pierna, que fue atribuido a su enfermedad de base. La fractura consolidó sin problemas y como secuela quedó un pie equino residual que precisó una transposición tendinosa. Posteriormente tuvo hematomas de repetición en la pierna, atribuibles a su enfermedad y que mejoraban con reposo. Unos meses antes de acudir a la consulta el paciente presentó un nuevo cuadro de hinchazón a nivel de la pierna y aparición de una masa de partes blandas a tensión y dolorosa por lo que le realizaron una RM que sugería sarcoma de partes blandas. A la exploración se apreciaba masa de partes blandas de unos 15 cm, a tensión, de color violáceo, móvil y mal delimitada. La radiografía (fig. 3A) mostraba una masa de partes blandas con calcificaciones lineales, que erosionaba la cortical de la tibia y peroné. En la TC y la RM (fig. 3B) se apreciaba la presencia de una masa intramuscular con zona central hemorrágica y calcificaciones en su interior. Tras el correspondiente estudio hematológico por su enfermedad de base se realizó un desbridamiento quirúrgico obteniendo tejido muscular necrosado, restos de hematoma y múltiples calcificaciones. La evolución posterior fue hacia la infección que precisó tratamiento antibiótico específico y múltiples desbridamientos quedando una fistula residual que se cerró a los 5 años de la intervención. En los años de seguimiento posterior no mostró signos de recidiva.
A) Radiografías AP y perfil de la pierna derecha en la que se identifica una masa de partes blandas, con calcificaciones irregulares, de localización periférica; B) Cortes axiales de TC (derecha) y de RM en secuencia potenciada en T2 (izquierda): se identifica la localización anterior, en íntimo contacto con la cortical tibial de la lesión, que tiene un aspecto heterogéneo, parcialmente quística tanto en TC como en RM. Se identifica también osificación de la membrana interósea.
Paciente de 77 años, con antecedentes de diabetes mellitus tipo 2, y fractura de tibia y peroné 30 años antes, que acude a urgencias por síndrome febril de etiología urinaria por lo que se instaura tratamiento antibiótico. A los tres días acude de nuevo por cuadro febril de 39°C, dolor e hinchazón a nivel de la pierna izquierda. A la exploración se aprecia región gemelar eritematosa, tumefacta y consistencia pétrea con zonas de fluctuación. La radiografía muestra calcificaciones lineales a lo largo de toda la pierna. Con el diagnóstico inicial de piomiositis se realiza desbridamiento amplio de la zona afecta, obteniéndose material purulento, músculo necrosado y calcificaciones alargadas; se realizó cierre parcial de la herida y se colocaron drenajes. El paciente explica que después de la fractura presentó un síndrome compartimental que obligó a realizar drenajes de repetición permaneciendo ingresado en otro hospital 4 meses, y desde entonces no había presentado complicaciones. Valorada la historia del paciente, la radiografía y los hallazgos quirúrgicos se estableció el diagnóstico de mionecrosis calcificante. Los cultivos fueron positivos para E. coli y se instauró tratamiento antibiótico específico durante tres meses. El paciente precisó varios desbridamientos y terapia VAC hasta conseguir el cierre completo de las heridas. Transcurrido un año no muestra recidiva del proceso.
DiscusiónLa mionecrosis calcificante fue descrita en 1960 por Gallie y Thompson1. La localización más frecuente es a nivel de los compartimentos anterior y externo de la pierna, aunque se han descrito casos en el pie y en la extremidad superior2,3.
Son pacientes que consultan por la aparición de una masa de partes blandas en el compartimento anterior y externo de la pierna, de varios meses o años de evolución que de forma brusca ha aumentado de tamaño. Al realizar la anamnesis la historia es parecida en todos los casos; refieren un antecedente traumático a nivel de la pierna hace varios años (10-64 años), asociados o no a fracturas de tibia y peroné y explican que tuvieron complicaciones que no pueden precisar (hematoma repetidos que obligaron a desbridamientos, lesión neurológica, etc.) pero que orientan a un posible síndrome compartimental.
Se acepta que la mionecrosis calcificante es una rara secuela de un síndrome compartimental pero su mecanismo fisiopatológico es desconocido. La hipótesis más aceptada es que tras el traumatismo se produce un síndrome compartimental que provoca una disminución del aporte sanguíneo en una zona limitada, lo que da lugar a una degeneración quística, necrosis muscular y fibrosis; en el transcurso de los años se producen nuevos episodios hemorrágicos que provocan que la masa aumente de tamaño y calcifique1,4.
Desde un punto de vista clínico podemos apreciar una masa grande de partes blandas que ocupa todo o casi todo el compartimento anterior y externo de la pierna, dolorosa o no a la palpación y en ocasiones a tensión. La radiografía muestra una masa de partes blandas, localizada en esos compartimentos de la pierna, de aspecto fusiforme, que contiene calcificaciones con una forma característica, lineales, con formación de hueso trabecular, y calcificación periférica. Se puede acompañar de erosión y mínima reacción perióstica de los huesos vecinos.
La TC permite caracterizar mejor la localización y la forma típica de las calcificaciones, y es útil a la hora de establecer el diagnóstico diferencial con tumores óseos y sarcomas de partes blandas.
La típica imagen radiográfica junto con la anamnesis realizada, en la que destaca la existencia de una traumatismo de la extremidad varios años antes junto con una lesión vascular y/o nerviosa periférica, puede ser suficiente para establecer el diagnóstico de mionecrosis calcificante.
El diagnóstico diferencial se debe plantear con tumores y enfermedades inflamatorias que pueden dar lugar a calcificaciones de partes blandas, como sarcomas de partes blandas (sarcoma sinovial, sarcoma epitelioide u osteosarcoma partes blandas), o afecciones como miositis osifcante, dermatomiositis, polimiositis, calcinosis tumoral, mionecrosis diabética o tenosinovitis calcificante, entre otros2,5–7. Un abceso de partes blandas también debe ser tenido en cuenta en el diagnóstico diferencial2, aunque es poco frecuente ya que por lo general se producen en caso de pacientes diagnosticados y tratados.
La RM es útil para establecer la extensión de la lesión, pero su interpretación sin disponer de las radiografías puede llevar a errores diagnósticos, dado que las calcificaciones, que son el rasgo característico, no dan señal en las imágenes de RM. La parte no calcificada tiene una señal similar a la del líquido o la de una efusión hemorrágica, con señal intermedia, relativamente homogénea, en secuencias potenciadas en T1 y una señal variable, heterogénea, en secuencias potenciadas en T2, con zonas de aspecto sólido, de señal intermedia en ambas secuencias.
El uso de contraste endovenoso permite delimitar algo mejor las zonas quísticas complejas, pero su uso sistemático no proporciona información adicional2.
No obstante, en caso de duda diagnóstica se puede realizar una biopsia mediante punción que nos descartará un proceso maligno, como sucedió en nuestro primer caso.
El tratamiento conservador con control periódico del paciente, es recomendado por varios autores3,8,9 ya que las complicaciones infecciosas son frecuentes cuando se elige un tratamiento quirúrgico. Sin embargo, hay autores que son partidarios de realizar un desbridamiento amplio con cierre primario o por segunda intención2.
Pensamos que la opción conservadora puede ser válida siempre que se haga un seguimiento periódico del paciente. En caso de dolor o crecimiento de la masa será necesario realizar el tratamiento quirúrgico que consistirá en la exéresis de la mayor cantidad posible de hematoma, musculatura necrosada y calcificaciones, cierre primario y colocación de drenajes. La complicación más frecuente es la infección3,6,9, que precisará de nuevos desbridamientos, y antibioticoterapia específica. En muchos de los casos persiste una fístula residual durante años hasta que se consigue el cierre espontáneo de la misma, aunque no se puede descartar la recidiva. Tres de nuestros casos evolucionaron a la infección, no obstante uno de ellos presentó de forma inicial y sin intervención quirúrgica un abceso en la pierna con cultivos positivos a estafilococos y pseudomonas, y fue al realizar las pruebas complementarias cuando se sospechó el diagnóstico y el origen del abceso.
En conclusión, la mionecrosis calcificante es una entidad rara y poco conocida que puede dar lugar a una orientación diagnóstica errónea, en especial sarcomas de partes blandas, por lo que muchos de estos pacientes son remitidos a la Unidad de Patología Tumoral. La radiografía simple es fundamental para orientar el diagnóstico. El tratamiento más aceptado es el conservador con controles periódicos ya que el tratamiento quirúrgico es foco de complicaciones, en especial la infección, como sucedió en tres de nuestros 4 casos.
Nivel de evidenciaNivel de evidencia IV.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.