Los malos resultados obtenidos en pacientes jóvenes cuando se utiliza una prótesis convencional fueron la causa que motivó el resurgir de las prótesis de superficie, en un intento de buscar implantes menos invasivos para el hueso. Los pacientes jóvenes presentan una demanda de actividad adicional, lo cual los convierte en un serio reto para la supervivencia de los implantes. Además, las nuevas tecnologías de la información contribuyen de forma determinante a la preferencia de prótesis no cementadas. Mantener la calidad de vida, preservar el hueso y las partes blandas, así como conseguir un implante muy estable, son los objetivos que todo cirujano ortopédico de cadera persigue para este tipo de pacientes. Los resultados en investigación apuntan hacia el uso de prótesis de menor tamaño, que utilicen más la zona metafisaria y menos la diafisaria, dando lugar al extenso capítulo de las mencionadas prótesis de vástago corto. Ambos modelos tienen su principal indicación en el adulto joven. Su revisión debería ser una cirugía más sencilla pero este hecho solo se cumple para las prótesis de superficie, no así para los vástagos cortos.
The poor results obtained in young patients when using a conventional prosthesis led to the resurgence of hip resurfacing to find less invasive implants for the bone. Young patients present a demand for additional activity, which makes them a serious challenge for the survival of implants. In addition, new information technologies contribute decisively to the preference for non-cemented prostheses. Maintaining quality of life, preserving the bone and soft tissues, as well as achieving a very stable implant, are the goals of every hip orthopaedic surgeon for these patients. The results in research point to the use of smaller prostheses, which use the metaphyseal zone more and less the diaphyseal zone, and hence the large number of the abovementioned short stem prostheses. Both models are principally indicated in the young adult. Their revision should be a more simple operation, but this is only true for hip resurfacing, not for short stems.
Pudiera parecer conveniente tratar las prótesis de superficie (PS) y las de vástago corto (PVC) de una forma conjunta, puesto que están unidas por su indicación principal, el adulto joven con buena calidad ósea. Pero lo cierto es que ese camino en común, en los últimos años, se ha bifurcado claramente y, mientras que en las PS o de recubrimiento parece haber iniciado una pendiente difícil de superar1, para las PVC el camino no ha hecho más que empezar2.
Cada vez más, la población joven es candidata a la artroplastia total de cadera (ATC) en detrimento de las osteotomías femorales. Estas, a causa de sus largos postoperatorios, no siempre exentos de morbilidad, han acabado dejando paso a los implantes que proporcionan una recuperación mucho más rápida y segura.
La ATC es uno de los procedimientos de mayor éxito en cirugía ortopédica. Junto a los excelentes resultados de la ya tradicional prótesis cementada, existen numerosas publicaciones que alaban las excelencias de los modelos no cementados a largo plazo3. El cemento proporciona una interfase vulnerable ante situaciones de intensa actividad y se degrada con el tiempo, aunque se ha demostrado que puede dar buenos resultados a muy largo plazo. Ante la bonanza de las cifras de los registros nacionales de artroplastias en relación con las prótesis cementadas, llama la atención el menor interés en investigación y desarrollo, sobre dicho tipo de prótesis, que ofrecen los distintos fabricantes. Quizás la explicación habría que buscarla en términos puramente comerciales. La fijación no cementada es más biológica, directa y se renueva cíclicamente. Desde un punto de vista técnico, parece ser menos demandante y, por tanto, goza de mayor popularidad entre los cirujanos4.
Los pacientes jóvenes, en comparación con los de mayor edad, presentan una demanda de actividad adicional, tanto laboral como en tiempo de ocio, lo cual los convierte en un serio reto para la supervivencia de los implantes. Además, las nuevas tecnologías de la información contribuyen de forma determinante a esta preferencia de prótesis no cementadas. Se calcula que un paciente sano, joven y activo puede mover su cadera unos 5 millones de ciclos por año. Mantener la calidad de vida, preservar el hueso y las partes blandas, así como conseguir un implante muy estable, son los objetivos que todo cirujano ortopédico de cadera persigue para este tipo de pacientes. Una vez más, los registros nacionales de artroplastias son los que muestran que la supervivencia de los implantes en el adulto joven es mucho menor que en individuos de mayor edad5.
El diseño de los implantes, así como su forma, longitud, materiales y técnica quirúrgica, tiene un papel principal en el éxito de la ATC. Hoy en día, la fijación del implante ha dejado de ser el foco de atención y, a nivel articular, los modernos pares de fricción dejan la generación de partículas de desgaste a niveles menos relevantes que antaño6. Pero todavía existen temas que están por solucionar. La preservación del hueso debe alcanzarse en 2 niveles: disminuyendo su extracción durante el tiempo quirúrgico, pero también optimizando la transmisión de la carga hacia el fémur. Ya existen publicaciones que advierten de la grave pérdida de hueso que se produce en determinados diseños de vástagos a muy largo plazo7. Todo implante que tenga contacto con el hueso cortical diafisario y que produzca integración en la parte metafisaria efectúa una transferencia de cargas anómala y, a largo plazo, causa pérdida de capital óseo por cortocircuito en la protección contra el estrés («stress-shielding»). Todo implante de anclaje exclusivamente diafisario puede ir asociado a dolor en el muslo a corto plazo y a una pérdida de hueso proximal a largo plazo. Además, como afirman Amstutz y le Duff8, la extracción del implante, si fuese necesaria, genera importantes problemas. Por esas y por algunas otras razones, la investigación (muchas veces financiada por la industria) apunta hacia el uso de prótesis de menor tamaño, que utilicen más la zona metafisaria y menos la diafisaria, dando lugar al extenso capítulo de las mencionadas PVC, capítulo que trataremos después del de las PS o de recubrimiento.
Prótesis de superficie o de recubrimientoJustificación del diseñoEl par de fricción metal-metal fue empleado ampliamente en los años 80. El conocido Metasul (Sulzer AG®, Winterthur, Suiza) con cabezas de 28mm, que era de metal forjado, no presentó problemas con la liberación de iones metálicos. En la fricción metálica con cabezas de 28mm no se ha demostrado poder carcinogénico, teratógeno ni renal. Los problemas surgieron posteriormente en las PS al ser fabricadas con metal fundido, más blando y más rugoso. Si a esto se le añaden los errores de diseño, se explica el mayor índice de fracasos en las fricciones metal-metal de gran diámetro9.
Los malos resultados obtenidos en pacientes jóvenes cuando se utiliza una ATC convencional fueron la causa que motivó el resurgir de las PS, en un intento de buscar implantes menos invasivos para el hueso. Su indicación depende de la edad del paciente, de la calidad del hueso, de la enfermedad y de la deformidad articular. El índice de revisión en este tipo de implantes no es despreciable. No obstante, siempre que se realice una correcta selección del paciente, su función y resultados parecen estar garantizados. Pero no siempre es así y su uso ha entrado en discusión permanente10. Por dicho motivo, creemos conveniente abordar este tipo de implante en un capítulo distinto del de las PVC.
Concepto biomecánicoComo su nombre indica, las PS deben recubrir la zona del cartílago articular dañado, dejando la interlínea a la misma altura y profundidad que en la cadera nativa. Es decir, el diámetro de la cabeza protésica debe de ser el mismo que el de la cabeza del fémur, incluido el grosor del cartílago. Cuando cabeza y cotilo están colocados correctamente, una prótesis de recubrimiento debe permitir un rango de movimiento completo parecido al de la cadera nativa y no superior o inferior a él. En la enfermedad degenerativa de la cadera, los osteofitos, que aumentan el reborde natural del acetábulo y el grosor del cuello del fémur, son la causa de la disminución de este rango de movilidad, al facilitar el choque fémoro-acetabular. Durante la cirugía deben retirarse estos osteofitos sin dañar el hueso real. Por una parte, obtendremos la máxima movilidad y, por otra, evitaremos recubrir con el implante al falso hueso (el osteofito), no preparado para recibir solicitaciones de carga.
Factores que contribuyen al fracasoLas PS son el tipo de ATC primarias que requiere una mayor demanda técnica. Mayoritariamente, son muy conocidas su larga curva de aprendizaje, la necesidad de una correcta selección del paciente, selección de diseño, de planificación y de una precisa ejecución quirúrgica. De no cumplirse esas premisas, una serie de complicaciones pueden aparecer y contribuyen al fracaso de las PS. Por ejemplo, el aflojamiento del cotilo, la fractura del cuello del fémur asociada a la producción de muescas («notching») y el uso de acetábulos de perfil subhemisférico.
En la actualidad, en algunas series publicadas, la tasa de fracasos es mucho mayor de lo que se esperaba. Así, en registros nacionales de artroplastias importantes (Inglaterra y País de Gales), las cifras son preocupantes11.
Como ya se sabe12, este incremento en el fallo de las PS es multifactorial y, debido a razones principalmente tribológicas, el resultado viene condicionado por la mayor o menor liberación de iones metálicos (principalmente de cobalto y de cromo), que provocan efectos adversos sobre los tejidos periarticulares y también sistémicos. La malposición de los componentes protésicos y la dificultad de la técnica quirúrgica son otros factores que tienen mucho que ver en los malos resultados a corto plazo en este tipo de prótesis13.
La cifra de bajo desgaste para una prótesis metal-metal se ha definido en < 1 mm3 por millón de ciclos14. Esta cifra debe ir asociada a niveles de iones metálicos en suero inferiores a 10 partes por billón (ppb) en su conjunto o a menos de 5 ppb considerados individualmente. A estos niveles, los tejidos periprotésicos no acumulan concentraciones altas de iones metálicos, alcanzándose un equilibrio entre su liberación y su eliminación15. Para que se alcancen estas condiciones biológicas idóneas y de bajo nivel de desgaste, el centro de rotación de la cabeza femoral protésica debe de coincidir en todo momento con el centro de rotación del componente acetabular. De igual importancia es el que ambas piezas estén correctamente posicionadas en el eje biomecánico. Así, la prótesis funcionará bajo lubrificación mixta (parte del peso es soportado por una película de líquido articular y parte por el contacto directo entre ambos componentes protésicos). Las proteínas del líquido lubrificante también forman una fina capa protectora que mejora las condiciones de la fricción entre las superficies metálicas.
En el periodo inicial de funcionamiento («bedding-in») las superficies articulares se van autoalisando (puliendo) con la fricción producida por el uso. También la capa de fluido lubrificante se estabiliza y conforma. En estos primeros meses (o años) de funcionamiento, la cifra de liberación de iones metálicos es alta, pero entre 1 y 3 años cae hasta niveles inferiores a 1 mm3 por millón de ciclos16, cifra que se mantiene durante la fase de uso normal («steady-state»).
El diámetro del componente femoral tiene también influencia directa en las tasas de desgaste en las PS17. Así, en cabezas superiores a 46mm de diámetro el desgaste en fases iniciales es menor. El microespacio entre ambos componentes («clearence») reduce el desgaste cuanto menor es, pero deja de tener influencia en la fase de normal uso de la prótesis.
En relación con el tipo de aleación metálica, existe aceptación y amplio consenso en que el metal tenga un alto contenido en carburos y que sea una aleación forjada, con tratamiento calorífico de la superficie en sus distintas variedades18. La cifra de desgaste publicada con estas aleaciones se encuentra entre 0,1 y 1 mm3 por millón de ciclos.
Orientación de los componentesSeguramente, todavía no lo sabemos todo en relación con la colocación de estos implantes, sobre todo por que una PS se desgasta con celeridad cuando las condiciones biomecánicas no son perfectas. El principal problema de estas prótesis aparece cuando las condiciones de orientación y biomecánicas no son las idóneas. Existe una serie de situaciones en las que puede ocurrir un contacto incorrecto entre cabeza y acetábulo. En condiciones normales, el área de contacto en la interlinea articular está alineada con el eje de carga del cuerpo. Pero si el cotilo se encuentra en una situación excesivamente vertical o con problemas de versión, el reborde cotiloideo es el que se articula con la zona de carga de la cabeza («edge-loading»), ocasionando un nivel alto de desgaste. Lo mismo ocurre si fuera la cabeza la que se halla trasladada en relación al eje del cuello femoral (la denominada relación cabeza-cuello), aun encontrándose el cotilo perfectamente posicionado.
La importancia en la posición del componente acetabular, tanto por la preservación de la capa de lubrificación, como por lo de la liberación de iones metálicos y la propia supervivencia del implante, ha sido ya publicada, tanto in vitro19 como in vivo20. En las PS la interlínea es más parecida a la nativa. En las ATC convencionales esto no es así. Pequeños defectos en la colocación del cotilo se compensan por el hecho de que el cuello protésico es más estrecho.
Los cotilos de superficie no tienen el mismo diseño que el de las prótesis convencionales. Según Naal et al.21, deben de ser algo más grandes que los convencionales. Su orientación también será distinta para favorecer la lubrificación del par. Mientras que un cotilo convencional requiere una inclinación de unos 45°, en las PS esta inclinación no es la más apropiada.
Según los trabajos de Grammatopoulos et al.22, el choque en las PS es causa de «edge-loading», con pérdida de la lubrificación y potencial desgaste de material. El riesgo de choque fémoro-acetabular en una cadera de superficie depende de factores provenientes de ambos componentes (anteversión combinada) y de la movilidad de esa cadera.
Existe una relación trigonométrica entre el offset cabeza-cuello y el ángulo en el que el choque ocurre. Una reducción del offset de 0,1 equivale a que el choque ocurrirá 5 grados antes. Las mujeres tienen un mayor offset cabeza-cuello que los hombres (1,33 y 1,24, respectivamente). Ello implica que tienen un rango de movimiento superior en 11° en relación con el hombre. Como el tamaño del cuello no cambia durante la operación de colocación de una PS, lo que suele ocurrir es que se modifica el tamaño de la cabeza y se reduce el offset. Esto es debido a que el cirujano tiende a ahorrar hueso en el lado acetabular. Cuanto mayor sea el offset nativo, mayor posibilidad tiene el cirujano de reducir el tamaño de la cabeza. Pero si reducimos el tamaño perderemos rango de movimiento y aumentaremos las posibilidades de choque.
Para un cotilo de superficie la coxometría segura debe de estar sobre estas cifras: inclinación 40°, anteversión 17° grados. En todo caso, siempre adaptándonos a los valores de la cadera sana. Un ángulo de abducción de más de 55 y una anteversión de más de 30 deben evitarse porque pueden producir desgaste en el borde y fracaso a corto plazo.
La anteversión combinada debe de ser personalizada en cada caso, adecuando la colocación del cotilo en función del offset cabeza-cuello y del ángulo cérvico-diafisario. Según Wan et al.23, el concepto de anteversión combinada en prótesis total de cadera nos viene de la mano de Ranawat desde principios de los 90. Se define como la suma del ángulo de anteversión del cuello femoral más el ángulo de anteversión del acetábulo. Según esos autores, su valor se sitúa en 37 con un rango de ± 12. Un artículo de Schmalzried y Tiberi24 advierte del peligro que supone incrementar la anteversión combinada en una PS. Estos autores relacionan la aparición de seudotumores con este tipo de error técnico.
La orientación del componente cotiloideo debe tener presente también las posibles variaciones individuales de la inclinación pélvica, tal como preconizan Wolf et al. en su artículo de 200525. Una inclinación pélvica de 10°, según Zhu et al.26, acarrea un error absoluto de 8° en la colocación del cotilo en el plano coronal. Además, al calcular la anteversión combinada, puede cometerse un error adicional en la colocación del componente femoral. Sabemos que la anteversión combinada segura es 37 ± 12. Si la inclinación pélvica supera los 10, el error puede tener implicaciones clínicas importantes. Estos autores insisten que la anteversión combinada debe de ser cuantificada en función de la inclinación pélvica de cada persona y está entre 25 y 50. Además, el estado del raquis lumbo-sacro en cada paciente puede comportar un posicionamiento pelviano particular durante las 3 situaciones mecánicas fundamentales: decúbito supino, sedestación y bipedestación. La llamada incidencia pélvica (suma de la pendiente de la plataforma sacra y de la inclinación pélvica en el plano sagital) es una particularidad de cada individuo. La diferencia entre el ángulo de incidencia pélvica y el ángulo de Cobb correspondiente a la lordosis lumbar ha de mantenerse por debajo de los 10°27. Esta regla no se cumple siempre, sino que varía en función del grado de flexibilidad y de la enfermedad degenerativa lumbar que tenga el paciente. Hoy en día se sabe que el posicionamiento de la copa acetabular hay que adecuarlo a estos parámetros lumbo-pélvicos. En caso contrario, la posibilidad de que la zona de carga del par de fricción se traslade y concentre en zonas muy cercanas al borde articular es más elevada y pudiera ser la causa de la aparición de choque en las PS es causa de «edge-loading», con pérdida de la lubrificación y potencial desgaste de material28.
Quizás una estructura que nos puede ayudar en la alineación del componente cotiloideo es el ligamento acetabular transverso (TAL)29. Según este autor, nuestro cotilo debe tener el borde paralelo a él. Pero también ha suscitado controversia, como la que menciona Epstein, quien indica que el TAL no puede ser identificado siempre y que lo que aporta su uso no es mejor que hacerlo «a ojo».
El uso de los sistemas de navegaciónCada vez más se está publicando sobre el uso de los navegadores en la obtención de una colocación más exacta del componente acetabular, como demuestran Krüger et al.30 y otros autores.
También hay que decir que el papel de la asistencia del navegador durante ese tipo de cirugía no está todavía resuelto en la literatura, aunque en esos artículos31 solo se habla en relación con navegación del componente femoral. Frente a los detractores de la navegación existen numerosos artículos a favor, no solo en cuanto a que aumenta la precisión en la orientación del cotilo, sino también en relación con la disminución del número de «outliers» (fuera de valores medios) de anteversión combinada32.
Pero el uso de la navegación también puede hacer que cometamos errores. La inclinación pélvica se define como la diferencia entre el plano coronal y el plano pélvico antero-posterior (AP). El plano coronal es un plano funcional (dinámico). Sigue el eje del cuerpo. En cambio, el plano pélvico AP es un plano estático (anatómico). Los navegadores, hoy en día, sitúan el cotilo tridimensionalmente en relación con el plano pélvico AP (espina ilíaca antero-superior y sínfisis pubiana), que es un plano estático, no funcional. Las mediciones deberían basarse en el plano funcional, que es el plano que el sujeto utiliza para caminar y que engloba fémur y pelvis. Es el plano más similar al radiográfico de la pelvis.
La cirugía de revisión en prótesis de superficiePor otro lado, comparar una PS con una prótesis convencional puede ser discutible. Las PS pueden parecer el paso razonable previo a la convencional. Mas si tenemos en cuenta que, como afirma Eswaramoorthy et al.33, el recambio de PS a convencional en ausencia de reacciones linfocíticas adversas «aseptic lymphocyte-dominated vasculitis-associated lesion» (ALVAL), tiene resultados parecidos a los de una prótesis primaria. El argumento sobre la preservación del hueso acetabular entre PS y prótesis convencional es irrelevante, puesto que las diferencias son mínimas. En cambio, si se mira desde el punto de vista de la preservación de la densidad mineral ósea, hay evidencia suficiente de que las PS superan a las convencionales34,35.
Lo que sí es importante es el número de revisiones que se supone va a necesitar un paciente joven en el transcurso de su vida. Como defiende Richardson, con una adecuada selección del paciente y una rigurosa técnica quirúrgica, las PS desempeñan un papel, particularmente en los sujetos varones más jóvenes. Tal como este autor lo define, el camino hacia la «gloria» tendrá menos pasos. El papel en la mujer es menos convincente, pero puede estar justificado en determinados casos.
Las prótesis de superficie en el momento actualPero en septiembre del 2010 la Agencia Española del Medicamento y Productos Sanitarios lanzó una alerta en relación con el uso de las PS del modelo ASR (Depuy Johnson & Johnson®, Warsow, In, EE. UU.). La alerta también iba para el mismo modelo de superficie articular, pero dotado de vástago (ASR XL), refiriéndose a las cabezas de gran diámetro de esa misma marca. La base de ese anuncio era el alto índice de fallos y la posibilidad de que pudiera producir una tasa de iones metálicos (cromo y cobalto) en sangre con implicaciones tóxicas. También se alertaba del elevado número de partículas de «debris» de esos metales en los tejidos periarticulares. El ángulo de cobertura del componente acetabular es también un parámetro importante. Diseños en los que ese ángulo ha sido reducido tiene un mayor riesgo de fracaso36.
Otros países en todo el mundo estaban haciendo lo propio, siendo Australia el país que inició la alarma37. Este fue el motivo por el que los otros modelos de PS existentes en el mercado fueran vigilados de forma exhaustiva, encontrándose problemas no tan graves pero similares en muchas de ellas. Finalmente, se sospechó que el par de fricción metal-metal pudiera ser, en sí mismo, el origen de muchos de los recambios de esas prótesis, cuya tasa de revisión por cualquier causa a los 10 años era del 7%, cifra considerada como inaceptable.
Ese mismo año, la Sociedad Española de Cirugía de la Cadera publicó un algoritmo para la valoración de los pacientes portadores de PS, a manera de documento de ayuda para los cirujanos que tuvieran ese tipo de pacientes38.
No obstante, quedaban muchas preguntas sin responder: la interpretación de las cifras de iones metálicos en sangre; la interpretación de las pruebas de imagen en relación con este tipo de prótesis; el tratamiento de las reacciones adversas en los tejidos yuxtaarticulares y el manejo de los casos más problemáticos desde un punto de vista clínico. Todos estos temas están siendo investigados en la actualidad y, en algunos puntos, se ha tratado de establecer consensos internacionales que todavía no ha alcanzado la suficiente evidencia científica como para que sean aceptados por todo el mundo38.
Consensos adquiridosHoy en día, los 2 grandes documentos de consenso publicados en los continentes europeo y americano39,40 parecen ser bastante coincidentes en la mayoría de los aspectos estudiados, quedando por resolver todos los temas ligados a estudios a largo plazo, que todavía están en curso y de los que no dispondremos hasta dentro de algunos años.
Cuando se piense en implantar un PS, el cirujano deberá obtener del paciente, el documento firmado de «consentimiento informado», donde figurarán todos los riesgos que se asumen cuando se usa este tipo de implante.
Desde el punto de vista de la selección del paciente, cuando se quiere indicar este tipo de prótesis, lo primero que se debe considerar es el sexo y la edad biológica, basándose en el nivel de actividad y la calidad ósea. Los estudios de densidad mineral ósea deben de ser la norma en las edades límite, siendo estas distintas en hombres y mujeres. En el varón el límite es de 65 años y en la mujer 55 años (y nunca en posmenopáusicas). No obstante, algunos fabricantes especializados ya condicionan el uso en mujeres al diámetro de la cabeza femoral, contraindicándose cuando este está por debajo de 46mm (Smith & Nephew®, Menphis, Tn, EE. UU.). Esa talla está en relación con la obtención de una adecuada cobertura de la cabeza capaz de evitar el desgaste en el borde. También se contraindica en mujeres en edad fértil ante la posibilidad de que una gestación pueda hacer que los iones metálicos atraviesen la barrera placentaria. Si bien la teratogénesis de los iones metálicos todavía no ha sido demostrada, ni tampoco los efectos sistémicos de esos metales en portadores a muy largo plazo.
Para obtener unos resultados satisfactorios, se debe realizar una adecuada planificación de la cirugía. Se recomienda reservar este procedimiento para cirujanos experimentados que realicen un mínimo de 20 intervenciones por año de este tipo, ya que la curva de aprendizaje es mucho más lenta que para una ATC convencional. Estudios recientes señalan que la cirugía asistida por navegación puede disminuir la curva de aprendizaje y posiblemente la navegación sea clave para garantizar los mejores resultados con esta prótesis32,41.
Sin embargo, la preservación ósea a nivel acetabular, una de las principales ventajas de esas prótesis, se ha puesto en entredicho. En opinión de algunos autores, la pérdida de hueso es similar o incluso superior a la ATC convencional42. Este argumento ha sido recientemente rebatido en otros estudios prospectivos, en los que se ha objetivado que no es superior a la que ocurre en una ATC convencional43.
Otra de las principales ventajas de las PS es la transferencia de cargas hacia la diáfisis femoral. Se ha constatado que la PS transmite las cargas de una forma más fisiológica, siendo el receptor directo el cuello femoral y evitando, así, la remodelación ósea (stress shielding) que vemos a largo plazo en las prótesis convencionales44.
No cabe duda de que, al tener un diámetro muy similar al de la cabeza femoral nativa, las PS disminuyen el riesgo de luxación. Las prótesis de cadera con cabezas grandes (con cabezas de 36 a 54mm) se asocian a menores tasas de luxación que las prótesis con cabezas convencionales (de 22 a 32mm). En las diferentes series a largo plazo se constata que la luxación supone un problema de menor incidencia que en la ATC convencional. También, por esa misma razón, se explica su mayor rango de movimiento. Las PS proporcionaron unos niveles significativamente mejores de actividad y de arco de movimiento al compararse con las ATC convencionales45.
En cuanto al patrón normal de marcha, Girard et al.46, en un estudio prospectivo aleatorizado, constataron que la PS reproduce de forma más cercana el offset nativo y la longitud de la extremidad que la ATC convencional, comparando con la cadera contralateral. En otro estudio de la marcha, Mont et al.47 demostraron que la funcionalidad y la cinemática fueron superiores en pacientes con PS respecto a las prótesis totales convencionales para pacientes de características similares en ambos grupos.
En otro orden de cosas, las PS facilitan la implantación protésica en caso de deformidades femorales o en caso de material previamente implantado48. También es comprensible la facilidad de un hipotético recambio. Si falla el componente femoral, se puede realizar el corte del cuello e implantar una prótesis convencional con cabeza grande sin demasiados problemas. La extracción del componente acetabular no presenta demasiados problemas desde que disponemos del instrumental específico denominado Explant (ZimmerBiomet®, Warsaw, Indiana, EE. UU.).
ConclusionesEn resumen, y a manera de colofón, podemos afirmar que la idea de que las PS se han marchado para no volver no es real. En cambio, sí es cierto que son un tipo de prótesis que deben ser implantadas por cirujanos experimentados, en centros de alto volumen, con una rigurosa selección del paciente y previa firma de un documento de consentimiento informado específico. En mi opinión, creo que cuando se consiga cambiar el par de fricción (pasen a ser cerámica-cerámica, por ejemplo), las PS irrumpirán de nuevo en nuestro arsenal terapéutico, como ya lo hicieron en el pasado en varias ocasiones.
Prótesis de vástago cortoIntroducciónLa gran limitación de las PS la encontramos en la calidad del hueso, el sexo del paciente (poco recomendable en mujeres), la deformidad de la articulación y la liberación de iones metálicos en sangre que ocasiona. Todos los fabricantes de PS se están apresurando en comercializar PVC para compensar estas limitaciones. Buscar el anclaje protésico en la parte metafisaria proximal del fémur exclusivamente, sin invasión del canal medular subístmico, parece una opción más razonable en relación con la transmisión de cargas hacia la diáfisis. Para el paciente joven, las PVC son implantes que parecen estar a caballo entre las PS y las ATC, ya que reúnen las ventajas de unas a la vez que evitan los inconvenientes de las otras. Su tasa de revisión, sin ajuste a la edad de los pacientes, es ligeramente superior a la de la ATC convencional, con un 95% de supervivencia a los 10-15 años49,50.
Historia racional del diseñoPero empecemos desde el principio y así entenderemos mejor el presente. En 1917, Koch51 propuso su famoso modelo de la mecánica de cargas en el fémur. En relación con las leyes de Wolf, Koch asigna zonas de compresión y de tensión a lo largo de todo el fémur. El modelo de Koch fue considerado como definitivo durante más de 70 años y sirvió como base para el desarrollo de la gran mayoría de vástagos femorales desde los 60 en adelante.
Sin embargo, el modelo de Koch era un modelo estático y no tenía en cuenta la función de las diferentes estructuras blandas que se interrelacionan con el fémur durante la marcha. Así, ese modelo fue revisado y actualizado años después por Fetto et al.52. Según estos autores, durante la estación monopodal, gracias a una banda de tensión estática (cintilla de Maissiat) y otra banda de tensión dinámica (complejo glúteo medio-vasto lateral) en la parte externa, las fuerzas de compresión son enviadas desde el trocánter mayor hacia el fémur distal, tanto por la parte medial como la parte lateral.
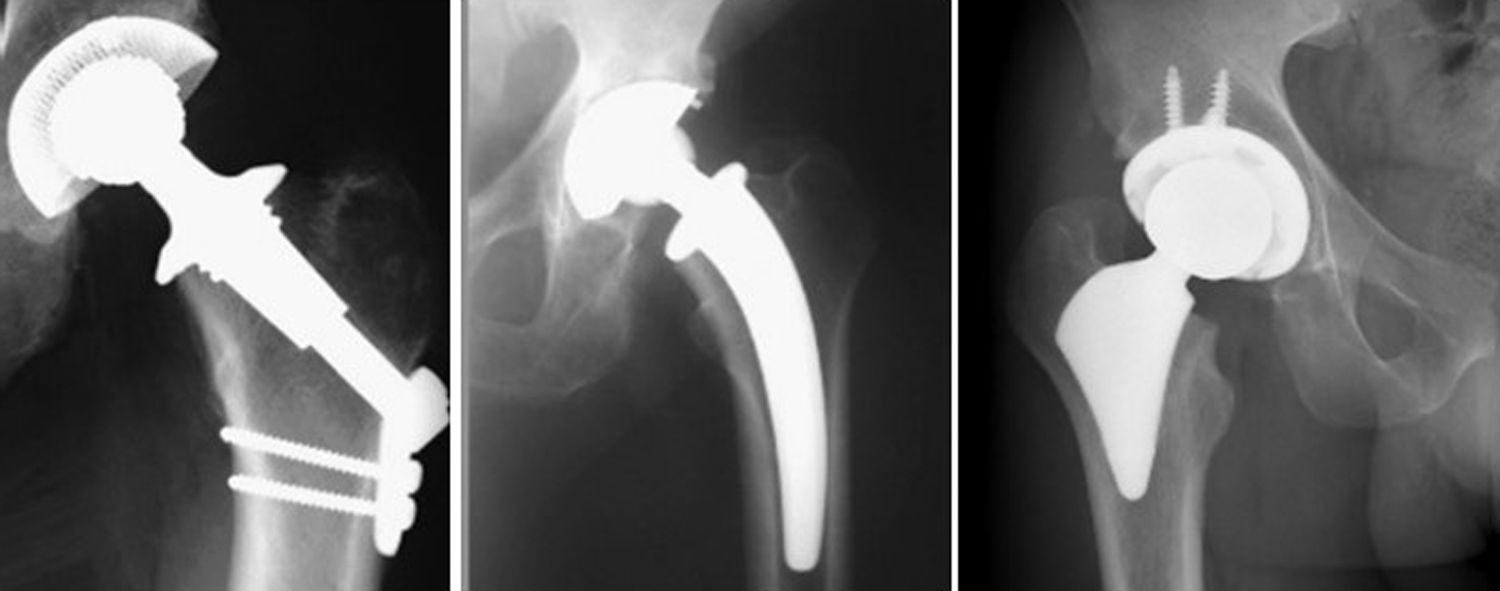
En el año 1999, Walker53 descubrió que, cuando existe fijación del vástago en la parte trocantérica, las cargas se reparten por la parte proximal metafisaria. En caso contrario, si el vástago no tiene esa expansión hacia la zona trocantérea, las cargas son enviadas hacia la mitad distal del fémur, ya en zona diafisaria. Los autores concluyeron que los vástagos femorales deberían contactar con la cortical externa metafisaria, como área de soporte adicional, para evitar su hundimiento en el canal, evitar el stress-shielding y la consecuente pérdida de hueso en el fémur proximal. Este hecho también fue demostrado en 2002, desde un punto de vista radiográfico, por Leali et al.54, de Nueva York (de la escuela de Fetto et al.52), provocando un cambio en modelos clásicos de vástagos, pasando a tener un apoyo más metafisario, como el IPS (Depuy, Leeds, Reino Unido), de conocido diseño55, cuya principal particularidad es que intentaba evitar la osteointegración en la parte distal (fig. 1) para mejorar el dolor en el muslo aparecido a causa del frecuente «efecto punta».
A principios del nuevo milenio, Morrey et al.56, de la Clínica Mayo (Rochester, Minnesota, EE. UU.), irrumpían en la literatura con los resultados excelentes obtenidos con el uso de una prótesis de vástago pequeño. Años después, otros autores apoyaban las teorías de Morrey et al. con resultados similares57,58. Lo que estaba presentándose era un cambio de concepto. Nuevos diseños más cortos que conseguían usar mucho menos el hueso diafisario, concentrando la zona de fijación exclusivamente en la parte metafisaria. Años más tarde, en 2006, Kulkarni et al.59 publican una pregunta crucial, «¿por qué tenemos un vástago?»: los excelentes resultados conseguidos con el vástago IPS (Depuy, Leeds, Reino Unido) nos hacen pensar en la evolución natural hacia un implante corto, sin vástago60. Estaba respondiendo a las nuevas tendencias en cirugía de mínima invasión, en donde un vástago más corto facilitaría su entrada en el canal medular. Así, en 2010, Santori y Santori61 publicaban excelentes resultados a 8 años, con 5 aflojamientos de 129 casos, usando un diseño sin cola conocido como vástago Proxima (Depuy®, Leeds, Reino Unido). Pero, a pesar de sus buenos resultados, por motivos puramente comerciales, este vástago dejó de ser comercializado en 2013.
También Westphal et al.62, del grupo de Morlock de Hamburgo, comparan el vástago de Santori con los convencionales, encontrando que la rigidez del sistema con vástago corto era menor que con vástago largo, indicando una transferencia más fisiológica de las cargas, tanto en hueso esponjoso como en hueso cortical. Patel et al.63 encuentran una mejor remodelación ósea en zonas 2, 3, 5 y 6 de Gruen, indicando una transferencia más fisiológica de las cargas y menor stress-shielding.
Clasificación de las prótesis de vástago cortoExisten varias clasificaciones para las diferentes filosofías de los vástagos cortos. Una de las más utilizadas en la práctica diaria es la de Learmonth64. En general, los vástagos llamados de preservación ósea se pueden dividir en 3 categorías (fig. 2):
- 1.
Implantes que disponen de expansión a la zona trocantérica.
- 2.
Implantes de apoyo en cuello femoral.
- 3.
Implantes de apoyo en cortical externa.
Aspecto radiográfico de los tipos de vástago corto según Learhmon64.
Son conocidos los trabajos del italiano Pipino65 con su vástago de apoyo cervical. Aunque esos estudios a muy largo seguimiento son espectaculares, no debemos olvidar que él es el diseñador. Otros autores con el mismo vástago no tienen resultados tan fantásticos, como los que publica Pons66, indicando que existe una cierta curva de aprendizaje técnico cuando se utiliza este tipo de vástagos. Briem et al.67, con un seguimiento a 6 años, tienen, no obstante, muy buenos resultados, tan solo un recambio en 155 casos.
En un reciente metaanálisis realizado por Rometsch et al.68, entre 460 artículos sobre supervivencia de vástagos cortos (de los que estudia 14), cogiendo como punto final la revisión por cualquier causa, encuentran un índice de revisión del 0,38% al final de un seguimiento mínimo de 2 años.
En los últimos tiempos, también se ha creado una cierta confusión cuando se habla de vástagos cortos. El problema emana de la falta de esa clasificación que señale cuáles tienen ya un cierto grado de evidencia científica y cuáles no la tienen, es decir, en cuáles su uso puede estar recomendado y en cuáles no.
Khanuja et al.69, en 2014, trataron de dar respuesta a esta cuestión en su artículo. Dada la existencia de distintos tipos de fijación proximal en esos tallos cortos, denominados de preservación ósea, es esencial que exista un sistema de clasificación que permita comparar sus resultados clínicos.
Los clasifican en 4 grandes grupos que, a su vez, en algún caso presenta subgrupos: tipo 1 A, prótesis de apoyo exclusivo en el cuello de sección trapezoidal; tipo 1 B, prótesis de apoyo exclusivo en el cuello con geometría redondeada y con estrías para la estabilidad rotacional; tipo 1 C, prótesis de apoyo exclusivo en el cuello con la geometría en espiras para la estabilidad rotacional; tipo 2 A, prótesis de carga en calcar de sección trapezoidal y de diseño en cuña; tipo 2 B, prótesis de carga en calcar de sección redondeada y preservación del cuello femoral; pueden ir con estrías también; tipo 2 C, tallo de preservación cervical con fijación roscada en la cortical metafisaria lateral; tipo 2 D, «thrust plate» o diseño en tornillo-placa que comprime el calcar contra la cortical externa metafisaria; tipo 3, vástagos con expansión trocantérea lateral, y tipo 4, vástago de diseño convencional pero acortado en longitud, buscando sólo la fijación metafisaria en el fémur proximal (fig. 3).
Los tipos de vástago corto propuestos por Khanuja et al.69
La clasificación de grados de recomendación de un tratamiento más aceptada es la propuesta por Wright et al.70, que argumenta estos 4 tipos: A, buena evidencia (nivel i) favor o en contra; B, evidencia media (niveles ii-iii) a favor o en contra: B, evidencia media (niveles de evidencia II-III) a favor o en contra; C, evidencia pobre o evidencia con conflicto de intereses (niveles de evidencia IV-V) débil recomendación de rutina; I insuficiente evidencia, no permite recomendar de rutina. Sobre la base de dicha clasificación, la recomendación del uso de los vástagos cortos, tal como están publicados hoy en día, sería la siguiente:
- -
Grado de recomendación tipo I (i): algunos vástagos IIA (Nanos, Smith & Nephew®, Menphis, Tn, EE. UU.), algunos IIC, III y IV sólo como actualización o innovación (Taperloc Microplasty, Zimmer Biomet®, Warsaw, In, EE. UU.).
- -
Grado de recomendación tipo C: otros vástagos IIA (Metha, Waldemar Link®, Hamburgo, Alemania) (Mayo, Zimmer Biomet®, Warsaw, In, EE. UU.), IIB (CUT, ESKA Orthodynamics®, Lübeck, Alemania) y IID (TPP, Aesculap AG®, Tuttlingen, Alemania).
- -
No existe suficiente grado de recomendación para los otros tipos de diseño.
Tal como ocurre con las PS, las PVC son también técnicamente demandantes. El porqué de este hecho hay que buscarlo muchas veces en la falta de tutor en la parte distal del implante. La alta prevalencia de mala orientación, dimensionado, hundimiento y de fracturas intraoperatorias ha hecho que, finalmente, este tipo de vástagos sean, de alguna forma, temidos por algunos cirujanos. Se necesita una evidencia clínica más fuerte, incluyendo ensayos aleatorizados prospectivos multicéntricos que comparen las ATC con estos nuevos diseños, antes de que su uso generalizado pueda ser recomendado.
En relación con la preservación de las partes blandas, las tendencias actuales vienen marcadas por la búsqueda de nuevas vías de acceso menos invasivas para los grupos musculares periarticulares (accesos quirúrgicos intermusculares). En este sentido, las variantes de la vía de Watson-Jones, Kocher-Langenbeck y Hueter serán, sin duda, muy utilizadas por las nuevas generaciones de cirujanos ortopédicos. La vía anterior directa, aunque requiere sobrepasar una nada desdeñable curva de aprendizaje, presenta unos postoperatorios espectaculares y está propiciando que, en algunos entornos de altísimo nivel, se empiecen a realizar implantes en régimen de hospital de día. También la preservación máxima de las estructuras anatómicas de cuya inervación depende la sensibilidad propioceptiva (labrum cotiloideo posterior, según Ganz) y el uso de cabezas de gran diámetro confieren mejor funcionalidad a la articulación protésica, disminuyendo a la vez las probabilidades de luxación.
En un reciente artículo71, el grupo londinense de Fares Haddad encontró que la eficacia de un vástago corto, cónico y poroso tuvo una comparación muy favorable en relación con un componente no cementado de longitud estándar convencional, en términos de resultados funcionales reales percibidos por los pacientes. Aunque los hallazgos radiológicos tempranos también son tranquilizadores, es necesario un seguimiento a largo plazo para evaluar el impacto de la alineación y la migración de un tallo corto para poder hablar en términos de supervivencia.
ConclusionesDicho lo anterior, habida cuenta que no hay una respuesta clara para la pregunta ¿qué es ser joven?, como opinión personal de los autores y a manera de conclusión, podemos decir que todavía quedan muchas dudas por resolver y se requieren futuros estudios, si bien los resultados a corto plazo son prometedores. Una duda razonable aparece cuando se plantea la posibilidad de que, al aplicar este tipo de prótesis sólo a los de menor edad, quizás podríamos entrar en contradicción con lo éticamente permisible. Aún más, si tenemos en cuenta que los adultos somos cada vez más longevos.
Nivel de evidenciaNivel de evidencia v.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.