La calidad total desde la óptica de gestión clínica, es un concepto amplio y multidimensional que orienta a lograr el mayor grado de satisfacción a los pacientes y otros usuarios por medio de la planificación y dirección de las actividades clínicas y gestoras, tomando como referencia sus necesidades y expectativas de salud o de organización.
En la actualidad el establecimiento de modelos de calidad total implica abordar desde el gobierno clínico la estabilización de tres subsistemas de buenas prácticas:
- •
Subsistema organizativo: que comprende la accesibilidad de pacientes; la capacidad de respuesta a la demanda y gestión del conocimiento y de las tecnologías sanitarias.
- •
Subsistema científico técnico: que abarca una atención medico-quirúrgica segura, evitando errores y variabilidad, y prácticas efectivas a través de la implementación de protocolos basados en la evidencia o la mejor experiencia.
- •
Subsistema de beneficios expresados por los pacientes: estableciendo mecanismos de escucha activa sobre la mejora del estado de salud, rehabilitación sociolaboral y la comunicación y confort durante su etapa de institucionalización.
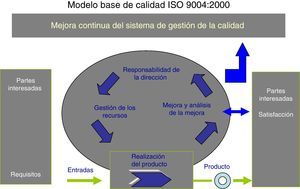
En la actualidad se dispone de diferentes modelos que sirven de referencia para trabajar en calidad total. En nuestro caso, una vez revisadas las diferentes opciones, hemos decido apoyarnos en el proyecto de la Norma Internacional ISO 9004 de 2000, la cual está dirigida a la gestión y consecución de una mejora incremental de la calidad (beneficios) a través de la consecución de unas directrices enmarcadas en los cinco capítulos que contiene la Norma.
Para conseguir la mayoría de estos beneficios se debe buscar como objetivo principal obtener un perspectiva nítida, que tenga como punto de partida un diagnóstico sobre el nivel de madurez en el desempeño y, posteriormente, conseguir una visión que oriente hacia un alto grado de definición y control sobre cada uno de los procesos que son objeto tanto de dirección de la unidad clínica (procesos de gestión y soporte) como operativos (procesos clínicos basados en diagnósticos por grupos homogéneos de pacientes, Grupos Relacionados con el Diagnóstico [GRD]).
En este trabajo se presenta, en primer lugar, el resultado de la autoevaluación del Servicio de Cirugía Ortopédica y Traumatología (en adelante SCOT) del Hospital Infanta Cristina, situado en la localidad de Parla (Comunidad de Madrid), una vez aplicado el cuestionario de la Norma. En segundo lugar se describe el marco conceptual de la gestión clínica por procesos y, para terminar se exponen dos casos de estabilización de procesos: un proceso de gestión y un proceso clínico que forman parte del mapa de procesos del SCOT.
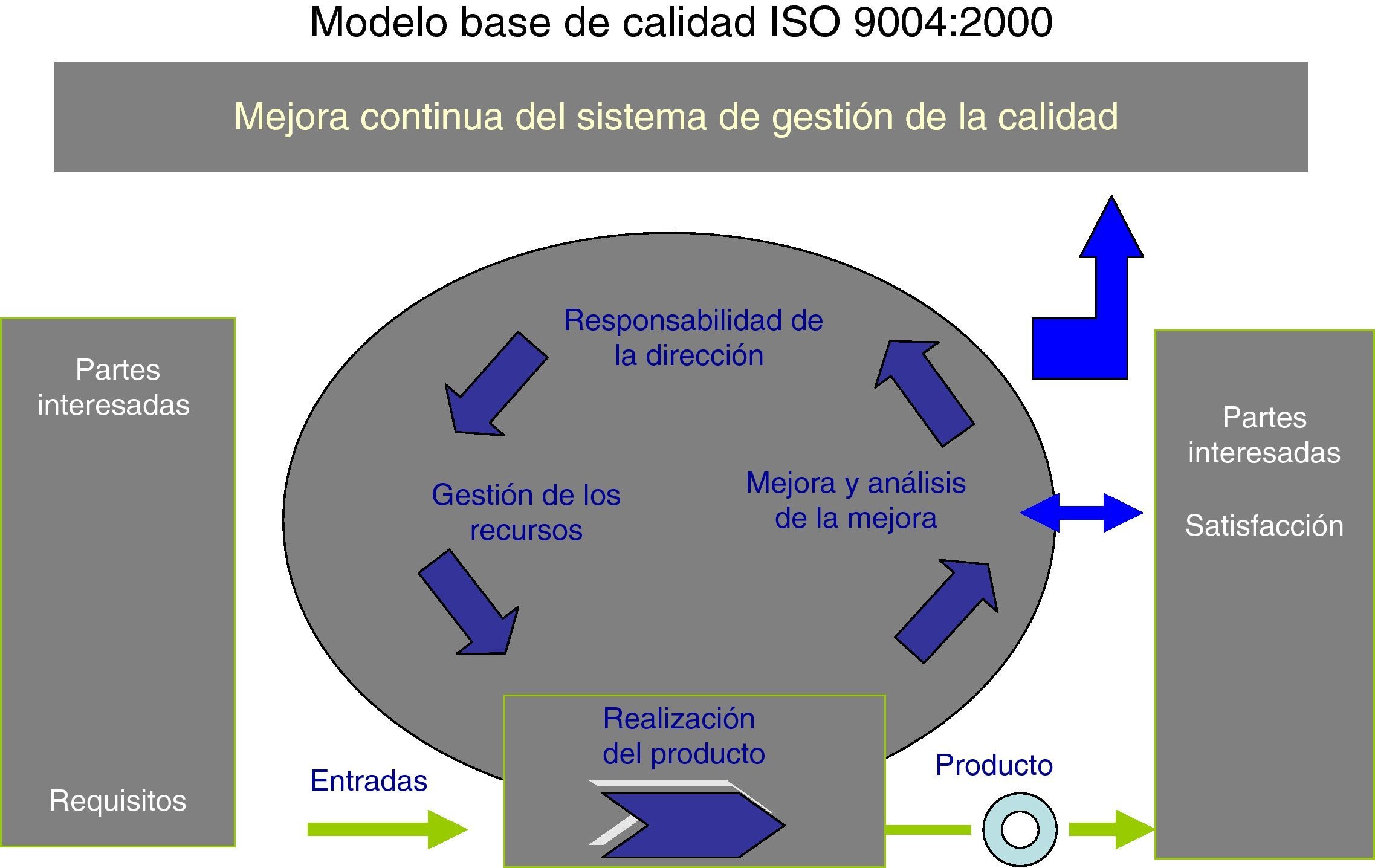
Autoevaluación y determinación del nivel de madurez del SCOT aplicando la Norma ISO 9004 de 2000La Norma Internacional ISO 9004 de 2000 (fig. 1) proporciona una orientación general sobre un rango expansivo del sistema de la calidad de una organización, es decir, no incluye orientaciones específicas en los sistemas de gestión de bienes y servicios y, por tanto, supone un esfuerzo de adaptación al sector donde se pretenda aplicar. En el caso del sector sanitario no hemos encontrado ninguna referencia previa de autoevaluación por dicha Norma y, en ese sentido, hemos realizado un esfuerzo para acomodar los objetivos de calidad del SCOT a los principios que determina la Norma mediante la validación del cuestionario que propone.
La Norma se constituye, por tanto, en una herramienta para la mejora continua hacia la excelencia donde se plantea, como punto de partida, qué mejorar (puntos débiles identificados mediante la autoevaluación) y cómo mejorar (enfoque de gestión por procesos) (fig. 1).
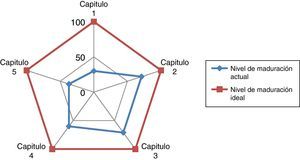
Como se aprecia en la figura, existen en el modelo 5 capítulos o áreas de valoración para la mejora incremental de la calidad: sistema de gestión de la calidad; responsabilidad de la dirección; gestión de los recursos; realización del producto, y medición y análisis de la mejora. Una gestión apropiada en la organización clínica de dichos capítulos produciría los siguientes beneficios, los cuales son referencias a lograr:
- •
Hay establecida una manera sistemática y visible de conducir y hacer funcionar el servicio clínico que mejora continuamente su desempeño dentro de los procesos.
- •
La jefatura de servicio tiene una implicación coherente y visible con la gestión de la calidad.
- •
La dirección del centro asegura mediante un contrato/programa de gestión con el servicio clínico la disponibilidad de recursos adecuados en términos de personal, infraestructura y tecnología, ambiente seguro en el trabajo, aliados, proveedores externos, etc., de manera que se pueda alcanzar los objetivos.
- •
Concurre apoyo institucional al enfoque de procesos y otras actividades del servicio para alcanzar los resultados deseados.
- •
Existe un sistema de información clínica que asegura una eficaz y eficiente recogida de datos, validarlos, procesarlos y generar las métricas evaluativas para seguir mejorando.
Las directrices de la Norma en el contexto de la excelencia aplicada marca 4 fases para cumplir los objetivos de excelencia en nuestro servicio clínico:
- I.
Establecer una autoevaluación preliminar para establecer el grado de madurez de un servicio en el desempeño clínico y de gestión.
- II.
Identificar los problemas prevalentes y convertirlos en oportunidades para mejorar.
- III.
Pasar de un sistema de desempeño por tareas contenidas en los procedimientos a un sistema de gestión clínica por procesos orientados a satisfacer las necesidades y expectativas, tanto de los usuarios del servicio como de otras partes interesadas de la organización interna del hospital.
- IV.
Reevaluar el sistema de gestión y parametrizar la mejora conseguida, cuestión ésta que incentivará emocionalmente a los miembros del servicio para seguir mejorando.
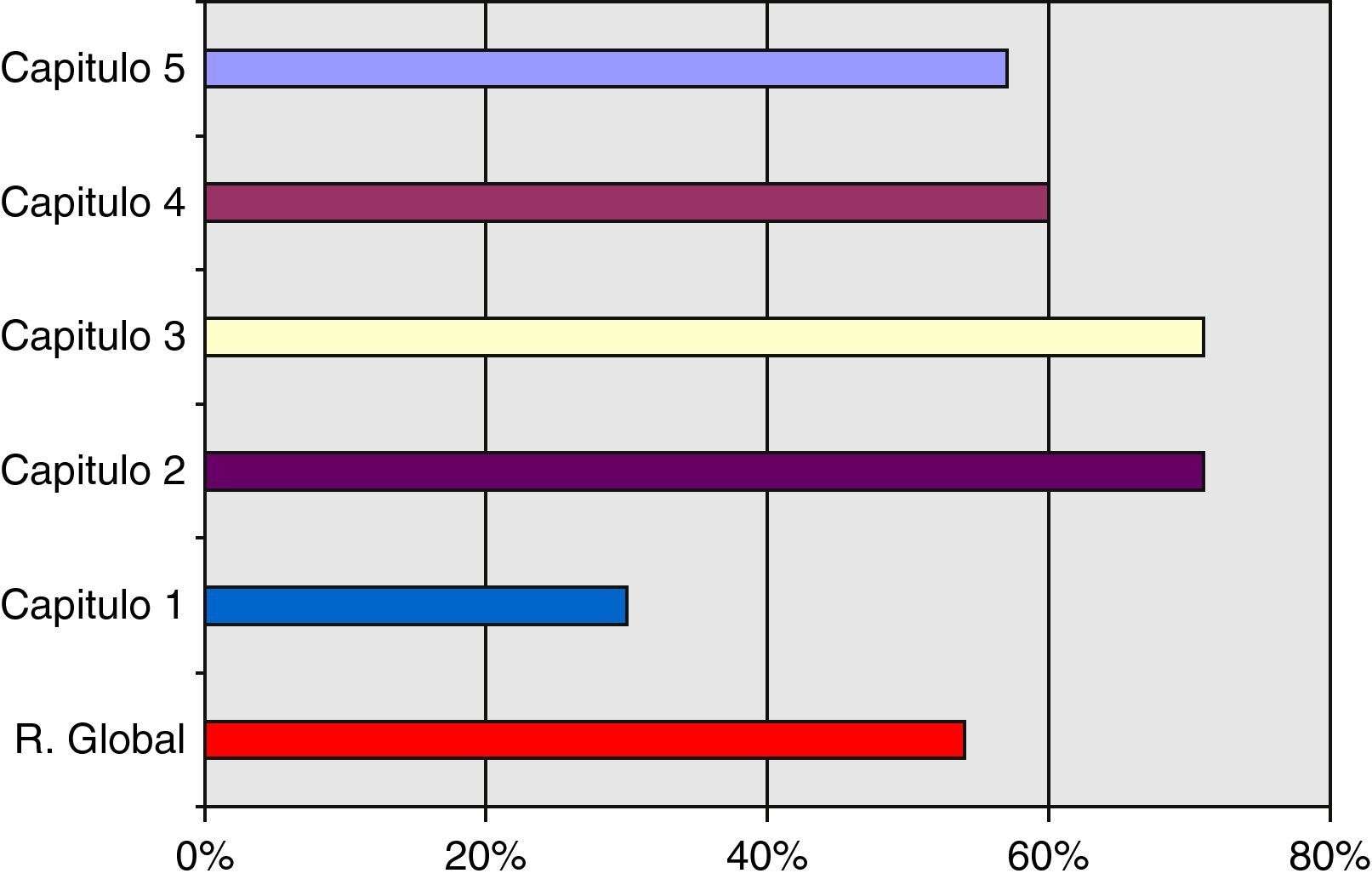
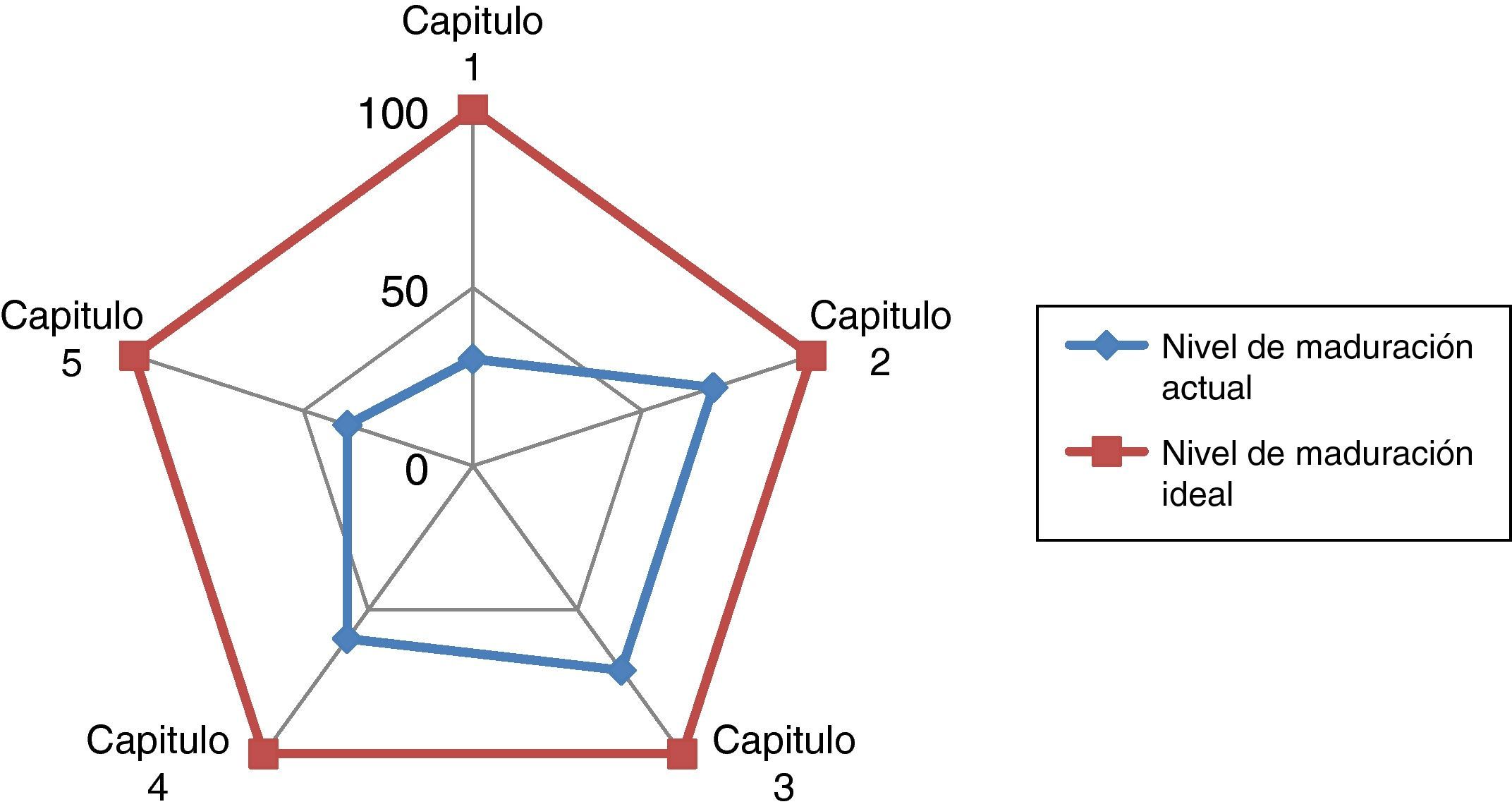
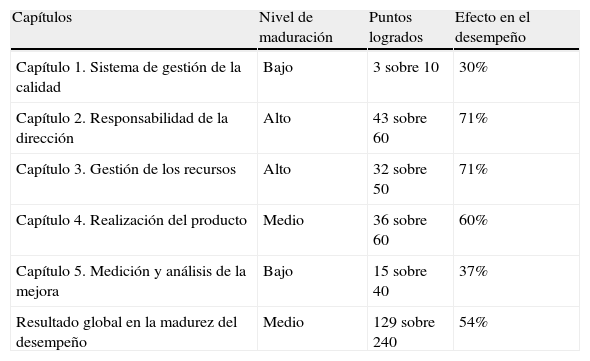
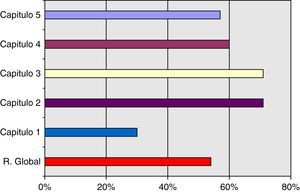
El resultado global determina una posición media del SCOT (54%) respecto al nivel de maduración en el desempeño dentro de un sistema de calidad referencial ISO 9004 de 2000. Por capítulos encontramos las siguientes observaciones:
- I.
Capítulo 1: gestión de la calidad, se sitúa en un nivel de madurez en el desempeño bajo (37%). Esta situación se produce debido a que no existe un enfoque basado en procesos. Para superarla debería realizarse el mapa de procesos del SCOT, así como documentarse los procesos de gestión y operativos.
- II.
Capítulo 2: responsabilidad de la dirección del SCOT muestra un nivel de maduración alto (71%). Los puntos fuertes de este capítulo radican en: a) el compromiso e implicación de la jefatura del servicio en la mejora de la calidad; b) la identificación y un razonable manejo de los requisitos de las partes interesadas; c) que están bien determinadas la misión y visión del servicio; d) las directrices organizativas se transmiten con eficacia al equipo, aunque deberían mejorarse algunos canales de comunicación; y e) que existe una buena valoración por parte del servicio del apoyo que se recibe desde la dirección del hospital.
- III.
Capítulo 3: gestión de recursos, también presenta un nivel de maduración en el desempeño alto (71%). Como puntos fuertes a destacar están los siguientes: a) buena facilitación de recursos por parte de la dirección del hospital; b) buena infraestructura para el desarrollo del trabajo; c) alta motivación del personal del servicio; y d) existen buena relación y alianzas con proveedores y otros servicios de referencia, aunque hay que documentar las vías de coordinación. Una línea a mejorar en este capítulo es la relacionada con la definición de las competencias del personal del servicio y la mejora en la dotación de efectivos de personal diplomado y auxiliar.
- IV.
Capítulo 4: realización del producto, muestra un nivel de madurez en el desempeño medio. Como puntos fuertes se encuentran: a) el apoyo de la dirección del hospital a la realización de actividades y el enfoque de procesos por parte de la dirección del hospital para los servicios clínicos; b) la planificación, reposición, tramitación y gestión de las no conformidades con la adquisición de productos específicos para el desarrollo de la actividad del servicio; y c) el control y seguimiento de la producción a través del cuadro de mando. Como líneas a mejorar se identifican las siguientes: a) diseño y desarrollo de los procesos; b) la descripción de protocolos propios del servicio: guías clínicas y normas de organización.
- V.
Capítulo 5: medición y análisis de la mejora, presenta un nivel bajo en el desempeño (37%). Esto es consecuencia obvia de que exista ya un enfoque de procesos establecido con propio sistema de evaluación y control de las no conformidades. Al no estar implantado dicho enfoque, el sistema de mejora continua de la calidad es prácticamente imposible que esté en la actualidad desarrollado bajo los criterios que marca la Norma.
En la tabla 1 y figs. 2 y 3 se recogen los resultados obtenidos en la autoevaluación del SCOT; tanto en la globalidad como en los diferentes capítulos que propone la Norma.
Resultados del nivel en el desempeño
| Capítulos | Nivel de maduración | Puntos logrados | Efecto en el desempeño |
| Capítulo 1. Sistema de gestión de la calidad | Bajo | 3 sobre 10 | 30% |
| Capítulo 2. Responsabilidad de la dirección | Alto | 43 sobre 60 | 71% |
| Capítulo 3. Gestión de los recursos | Alto | 32 sobre 50 | 71% |
| Capítulo 4. Realización del producto | Medio | 36 sobre 60 | 60% |
| Capítulo 5. Medición y análisis de la mejora | Bajo | 15 sobre 40 | 37% |
| Resultado global en la madurez del desempeño | Medio | 129 sobre 240 | 54% |
A partir de los resultados obtenidos mediante la autoevaluación por la Norma, se ha diseñado un Plan de Calidad del Servicio con enfoque de procesos, el cual contiene las siguientes características:
- I.
Razón para la mejora. Una vez identificados los puntos débiles de calidad en la autoevaluación, se debe razonar sobre la pertinencia o no de ponerla en marcha.
- II.
Situación actual y análisis. Toda mejora necesita previamente de un análisis crítico de la situación de partida. Se deben identificar las causas y raíz del problema.
- III.
Formular un objetivo de mejora. El objetivo debe ser el resultado esperado. Para que pueda medirse la eficacia en la consecución de un objetivo, debe formularse adecuadamente con los siguientes atributos: indicador de cambio, problema; indicador de cantidad o cualidad y tiempo de consecución.
- IV.
Responsable. Quién hace el seguimiento de la mejora.
- V.
Procedimiento. Cómo se va a llevar a llevar a cabo el cambio.
- VI.
Evaluación. Se debe confirmar que el problema se ha resuelto y se ha cumplido el resultado esperado a través de una segunda autoevaluación en la fecha que se determina.
Se han identificado dos vías diferentes para la mejora de la calidad según las especificaciones de la norma ISO 9004 de 2000:
- I.
Proyectos de avance significativo. El objetivo de mejora está destinado al logro de los enfoques normativos: enfoque de procesos y libro de procedimientos del servicio. Dichos enfoques se llevarán a cabo mediante la presentación de un proyecto concreto para cada uno y se aplicará técnicas de gestión de proyectos.
- II.
Actividades de mejora en defectos de calidad. Los objetivos de mejora se basarán en la resolución de defectos de calidad sobre proyectos y procesos ya existentes. Se gestionarán mediante tareas documentadas siguiendo técnicas de gestión y control de la calidad.
En este trabajo vamos a centrar nuestra atención en describir el modelo de gestión clínica por procesos aplicados a través de dos apartados:
- •
Planteamiento metodológico de base de la gestión por procesos donde se recoge el marco conceptual del método.
- •
Descripción de dos tipos procesos de muestra: un proceso de gestión que asegura la calidad organizativa y un proceso operativo o clínico que asegura la calidad técnica.
Un proceso no es otra cosa que un conjunto de decisiones actividades y tareas que deben ser realizadas de manera coordinadas con la finalidad de satisfacer las necesidades y expectativas de los pacientes y otras partes interesadas en sus resultados.
Todas las actividades de los procesos en el terreno sanitario deberían tener un valor añadido. Esta cualidad consiste en hacer las tareas con calidad organizativa (en tiempo y forma y recursos signados coherentes con una toma de decisiones racional) y calidad científico técnica (evidencias científicas o buenas prácticas consensuadas en procedimientos clínicos) Es decir, el resultado de los productos obtenidos procurarán la satisfacción de los «clientes» en términos de salud: procesos operativos o clínicos y/o de facilitación del desempeño: procesos de gestión y soporte
Los mapas de procesos nos muestran la estructura y organización del trabajo en un Centro o Unidad Funcional bajo la identificación y modelación de los procesos, de manera que se facilita la información de dónde se ubica nuestra actividad, cómo se establecen las relaciones y hacia qué fin se orienta.
Un mapa de procesos no es otra cosa, por tanto, que un diagrama que muestra de manera visual los tipos de procesos del entorno que se considere, así como las relaciones que se establecen entre ellos. Dichos diagramas se estructuran por niveles o grado de funciones con sus correspondientes conexiones ofreciendo así la oportunidad de mejorar la coordinación entre las interfases de la actividad organizacional. Asimismo, también aportan claves para distinguir sobre la tipología de procesos que tiene la organización. En una empresa de salud encontramos prácticamente todo tipo de procesos: clave, estratégico, de gestión y operativos, constituyendo el primer paso para seleccionar los procesos sobre los que actuar en función del proveedor.
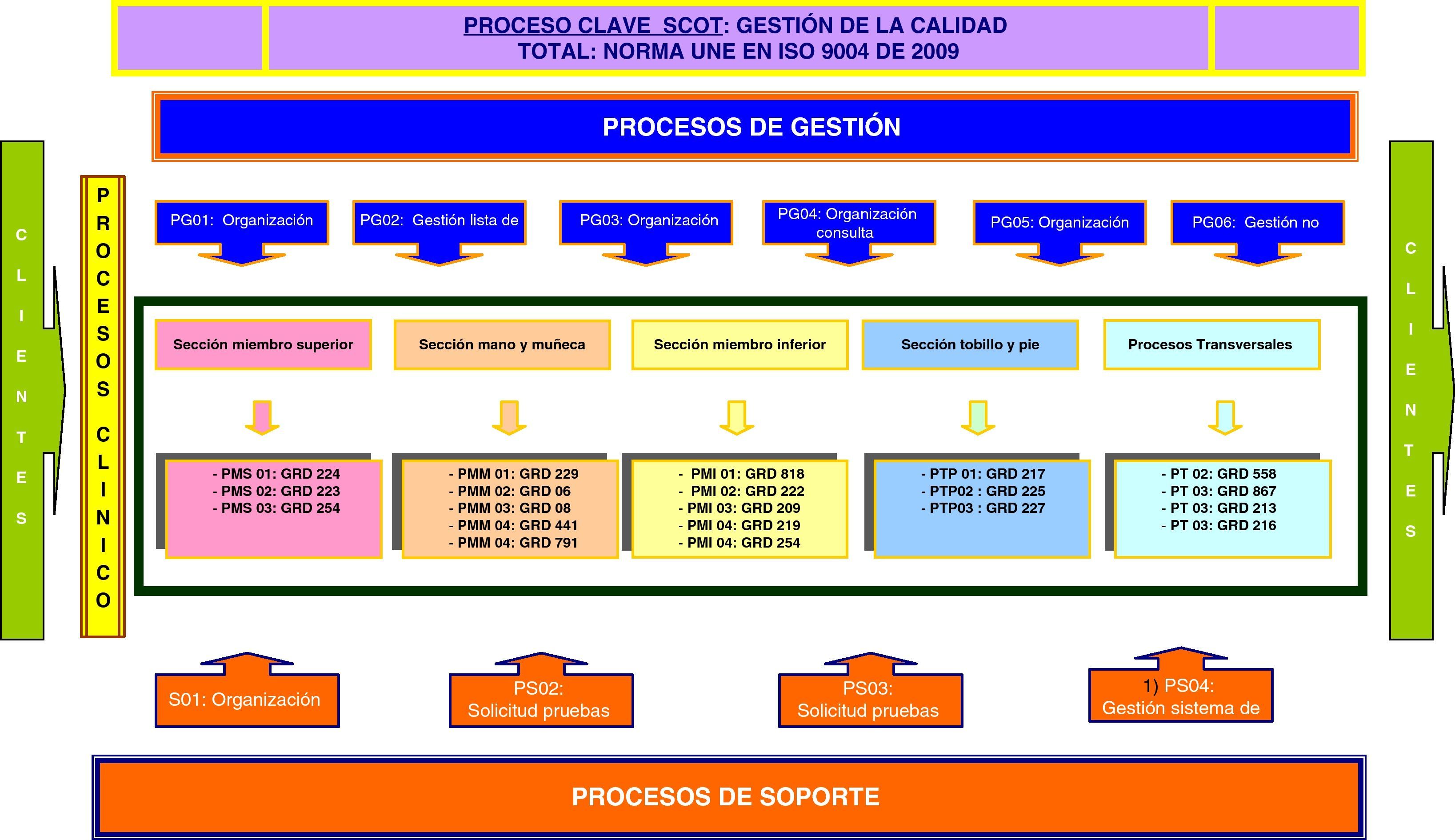
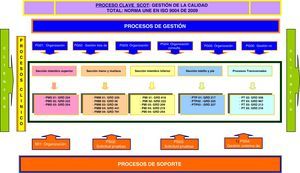
En nuestro caso, el mapa de procesos del SCOT (fig. 4) se ha confeccionado siguiendo la metodología de bloques de actividad por cajas IDEF (Modelo Integrado de Funcionamiento Definido). Las cajas IDEF aportan los flujos de entrada y salida al proceso: requerimientos de los clientes, las normas y guías de actuación, los recursos y sus proveedores, y la predefinición de los productos de salida. Los tipos de procesos que hemos reconocido para nuestro mapa son los siguientes:
- •
Proceso clave: conjunto de decisiones directivas destinadas a la gestión de proyectos y actividades que garantizan la calidad de los productos intermedios y finales del SCOT según la norma internacional ISO 9004 de 2000.
- •
Procesos de gestión: destinados a la planificación y organización de las actividades en las diferentes áreas donde actúa el SCOT facilitando las tareas y respondiendo a las no conformidades.
- •
Procesos clínicos u operativos: procedimientos clínicos destinados a la recuperación de la salud de los usuarios (pacientes) clasificados por el sistema de información «GRD». Estos procesos se agrupan según las diferentes secciones en las que se organiza la actividad del SCOT.
- •
Procesos de soporte: gestión de actividades de formación y solicitud de pruebas diagnósticas que facilitan la toma de decisiones y la destreza profesional en la ejecución de los procesos clínicos.
La metodología que planteamos para desarrollar la gestión por procesos consiste, de manera general, en el despliegue sistematizado de 4 fases sucesivas y coordinadas con sus correspondientes etapas.
Fase 0. Movilización de la organizaciónEl objetivo de esta fase consiste en el reclutamiento por parte del jefe de servicio de las personas dispuestas a implicarse en la mejora de la calidad del funcionamiento del SCOT y procesos que se presta a los usuarios del mismo.
La fase comienza mediante la formación de equipos funcionales; es conveniente que cuando no se tiene experiencia en este campo, los componentes de dichos equipos reciban un programa de formación en metodología de gestión clínica de procesos. La misión de los equipos de trabajo consistirá en planificar un proyecto pertinente que facilite a la organización a orientarse hacia las buenas prácticas y la satisfacción de los requerimientos de las partes interesadas. Las etapas de esta fase se abordarán gradualmente de la siguiente manera:
- I.
Formación de un equipo y planificación del proyecto.
- II.
Identificar los procesos de la organización y realizar el mapa de procesos.
- III.
Priorizar los procesos a documentar.
- IV.
Designación del coordinador del proceso o «paquetes» de procesos.
En esta fase se determinan los requisitos necesarios que permitan el conocimiento del proceso por parte del equipo, proveedores y, en su caso, los clientes de dicho proceso. El propósito es situar el proceso bajo control, es decir, que este bien documentado y entendido. Un proceso estará correctamente documentado, cuando se ha procedido a cumplimentar por escrito sus atributos de diseño:
- I.
Misión del proceso.
- II.
Límite inicial y final.
- III.
Expectativas y necesidades de los clientes.
- IV.
Los flujos de entrada y salidas.
- V.
Normas o guías en forma de procedimientos o trayectorias clínicas
- VI.
Estimación de los costes directos.
- VII.
Las métricas: criterios, indicadores y estándares.
- VIII.
El diagrama del proceso.
En esta fase se trata de establecer, bien durante un pilotaje o una vez estandarizado el proceso, un procedimiento basado en la evaluación de las medidas de rendimiento: el funcionamiento de sus elementos estructurales y los resultados que se están obteniendo, a fin de conocer su nivel de beneficios y establecer, en caso necesario, medidas correctoras.
Se debe monitorizar y evaluar lo siguiente: los usuarios/pacientes (si están bien identificados y si es correcta la calidad que perciben); los elementos estructurales (referidos a la disponibilidad y mantenimiento de los recursos, la organización logística, las guías de trabajo y el sistema de información); las actividades que se ejecutan en los procesos (si se realizan, cómo se hacen y por quién se hacen); los resultados obtenidos (mejora de datos asistenciales y gestión después de la estabilización) junto a los efectos conseguidos (resultados de indicadores clave de rendimiento productivo y satisfacción de los clientes internos y externos). Las etapas son dos:
- I.
Monitorizar indicadores y cuadro de mando.
- II.
Evaluación de procesos.
La mejora de los procesos viene ya implícita mediante el propio desarrollo de las fases anteriores. Sin embargo, la profundización en las buenas prácticas, o en otras palabras, tender a la excelencia puede obtenerse por dos vías no excluyentes: la mejora gradual y la mejora radical.
La mejora gradual o permanente, se utiliza para rectificar determinados defectos de los procesos existentes. Es decir, se trata de perfeccionar las actividades o algunas de las tareas presentes en la operatividad del proceso.
La mejora radical aborda el proceso de raíz; se utiliza para crear o cambiar totalmente el proceso. Se dice que la reingeniería es «coger un lápiz y papel y diseñar un nuevo proceso o rediseñar globalmente un proceso existente», de manera que se consiga alcanzar una visión y nuevos objetivos o bien generar mejoras espectaculares en el tiempo, el servicio, la calidad y los costes del proceso.
Ejemplos de procesos documentadosPara completar este trabajo se anexan dos procesos documentados. El primero que se presenta es un proceso de gestión destinado a la gestión de personas y usuarios que acuden al espacio de urgencia. El proceso se codifica como PG 05: «organización de la urgencia». El segundo es un proceso operativo o clínico que se corresponde con la sección de muñeca y mano. Se codifica como PMM03. GRD 08 «procedimientos sobre nervios craneales y periféricos y otros procedimientos quirúrgicos sin complicaciones».
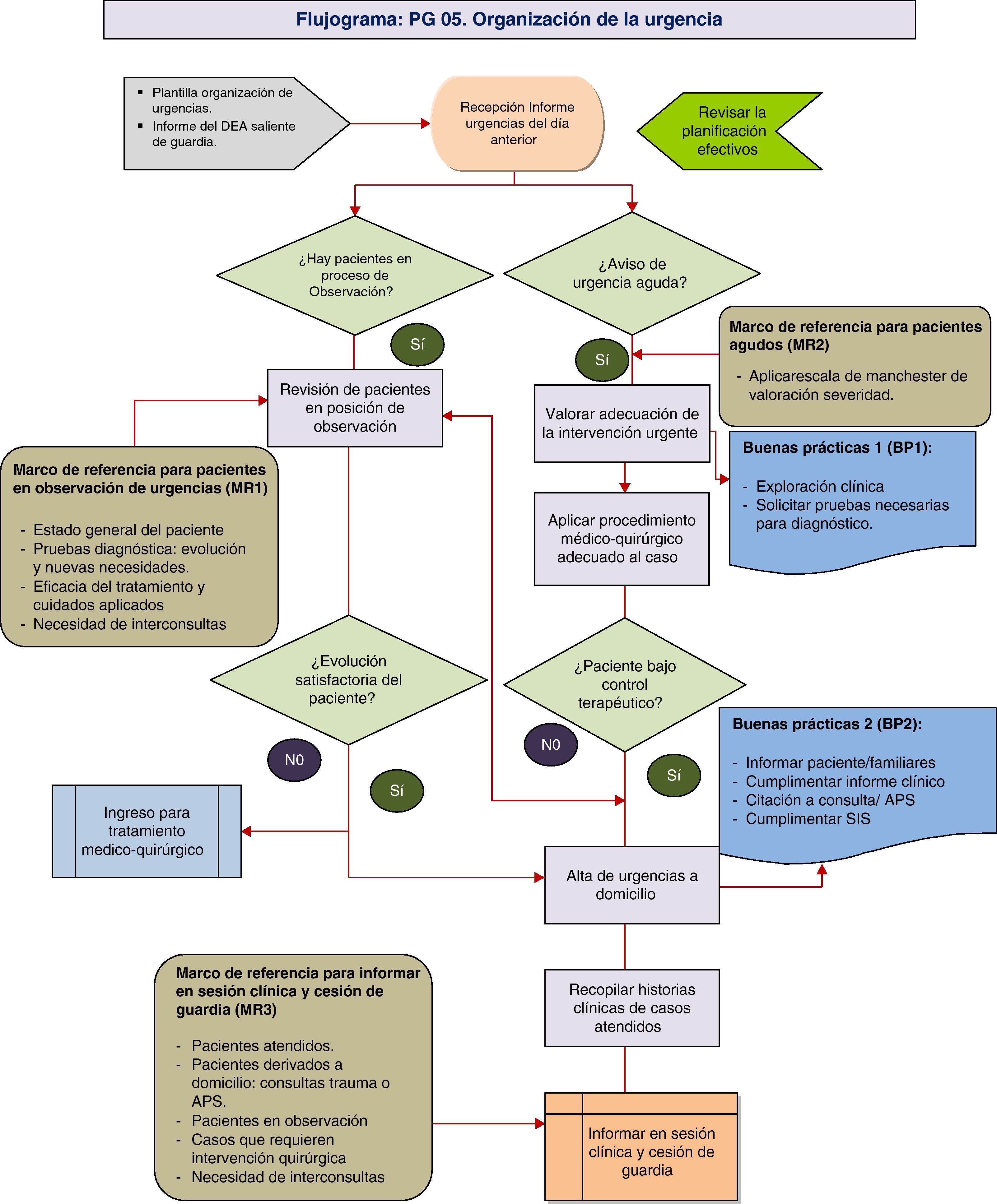
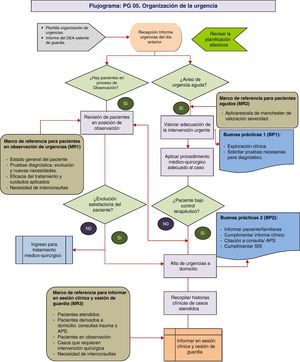
Proceso PG05. Organización de la atención urgente del SCOTEste proceso proyecta la distribución de tareas médicas y guía de decisiones para mejorar la eficacia en el flujo y control de pacientes que acuden a urgencias de traumatología. El proceso presenta en la actualidad problemas de dotación de espacios propios de la especialidad, así como la disponibilidad de quirófanos para abordar cirugía urgente, por lo que se proponen medidas basadas en la adecuación de recursos a las necesidades y demanda (tabla 2 y fig. 5).
Proceso PG 05: organización de la urgencia
| Proceso PG 05: organización de la urgencia |
| Misión: atender a las situaciones clínicas que demande un ciudadano dentro del área de urgencia bajo el concepto de triaje: agudeza, gravedad y severidad. La asistencia se llevará a cabo bajo los criterios de adecuación (grado de la urgencia y los recursos necesarios para solucionarla) y ajuste de la respuesta asistencial en función del riesgo para la salud. |
| Límite inicial | Entrada/posición del FEA a las 8:30 en sesión clínica definida en la plantilla mensual de guardias médicas. | Tiempo |
| Límite final | Informe del cierre de guardia, recogiendo las historias clínicas de los enfermos vistos: no ingresados, ingresados y en observación. | 24 horas/día |
| Clientes | |
| Principal | Secundarios |
| Plantilla médica del SCOT | Pacientes |
| Proveedores | |
| Jefe de Servicio: plantilla de organización del trabajo. | |
| FEA: desarrollo del procedimiento operativo en área de urgencias, planta (festivos, tardes y noches laborables) y quirófano si surge afección quirúrgica de urgencia. | |
| Necesidades y expectativas de los clientes |
| 1. Conocer con antelación la plantilla de guardias de presencia y localizadas. |
| 2. Conocer las especificaciones que regulan la calidad técnica en la organización del trabajo en urgencias. |
| 3. Disponer de los recursos técnicos necesarios para desarrollar las actividades |
| Entradas | |
| Recursos | Documentos |
| 1 FEA de presencia (24 horas) | |
| 1 FEA localizado (17 horas laborables, 24 festivos) | |
| 1 médico de refuerzo (7 horas días laborables, 14 horas festivos). Nota 1 | Plantilla de guardias del SCTO |
| Sala de yesos, box de traumatología, sala de curas. Soporte informático (Selene y Manchester) | Procedimiento operativo del proceso |
| Salidas |
| Enfermo dado de alta con informe asistencial correctamente cumplimentado. |
| Enfermo ingresado en el área de hospitalización por necesidad de seguimiento médico quirúrgico. |
| Métricas |
| Criterio: los requisitos del proceso existen y son conformes tanto para proveedores y clientes. |
| Indicadores: tasa de rotación médica en urgencias. Estándar: 1 guardia/12 días, con variación estacional. |
| – Urgencias atendidas: seguimiento mensual/anual |
| – Altas de urgencias |
| – Altas por ingresos. |
| – Revisitas (en 48 h) |
| – Pacientes ingresados (porcentaje de ingresos urgentes). |
| – Urgencias operadas durante la guardia. |
| – Índice de mortalidad. |
| – Tiempo de respuesta del FEA de traumatología o refuerzo según prioridad de escala de Manchester: |
| • 240 minutos (azul); |
| • 120 minutos (verde); |
| • 60 minutos (amarillo); |
| • 10 minutos(naranja); |
| • Extrema urgencia (rojo). |
| Frecuencia del proceso | Mensual | 30-31 | |||
| Anual | 365 | ||||
| Responsables | Dr. Fernando Delgado. Dr. Gustavo Aparicio | Revisión | 1 vez/mes |
| Notas |
| Nota 1. Bajo nuestro punto de vista la atención de urgencia se mejoraría con 2 FEA de presencia física solo para la guardia, independientemente del FEA asignado a la planta y con el refuerzo de 24 horas, aprovechar el quirófano de urgencia de la mañana. |
| Nota 2. Es necesaria la clasificación de la demanda urgente de traumatología en el espacio de urgencia, contemplando además la de adultos y niños. |
| Nota 3. El triaje de los pacientes de traumatología debería ser realizado por un experto en la especialidad. |
| Procedimiento PG 05 |
| Responsables del proceso: |
| – Confeccionar la plantilla de organización de urgencias del SCOT una vez al mes, dentro de la plantilla de organización el trabajo del SCOT. |
| – Insertar la plantilla en la intranet del SCOT/comunicar por correo electrónico a los médicos del servicio. |
| FEA asignado a urgencias: |
| – Recepción y lectura de la información relativa a la guardia del día anterior. |
| – Revisión del número y características de enfermos en posición de observación de la urgencia: estado general del paciente y constantes, pruebas diagnósticas, interconsultas, tratamiento médico. |
| – Atención a los problemas médico-quirúrgicos que surjan en aquellos pacientes que se encuentran ya valorados en el área de urgencias (boxes y observación) o ingresados en planta. |
| – Recepción a la nueva demanda urgente de traumatología aplicando los estándares de la escala de Manchester: exploración clínica y solicitud de pruebas complementarias para el diagnóstico. |
| – Aplicar las medidas de cuidados terapéuticos requeridos por el paciente según el diagnóstico realizado. |
| – Elaborar el informe de alta de la urgencia según la evolución y tipo de paciente. |
| – Cumplimentar la documentación complementaría necesaria por paciente atendido en urgencias (informe o nota de urgencias, citación a consultas, hoja de prescripción, partes de lesiones, etc.). |
| – Realización de las interconsultas urgentes solicitadas por otros servicios clínicos. |
| – Cumplimentar la información clínica en el Sistema de Información del Servicio (SIS) de responsabilidad del FEA asignado a urgencia. |
| – Evaluación de incidencias relevantes e información si procede a responsables de la guardia (jefe de urgencias, jefe de hospital, jefe de servicio). |
| – Gestionar la recogida de historias clínicas de los enfermos atendidos para la sesión clínica temática de la mañana. |
| – Informar en la sesión clínica de los casos vistos: número de urgencias atendidas, tipos de urgencia, casos clínicos, incidencias, pacientes ingresados, pacientes en área de urgencias pendientes de resolución, cirugías pendientes urgentes, etc. |
| – Entrega de la guardia al FEA entrante de guardia según plantilla de organización del SCOT. |
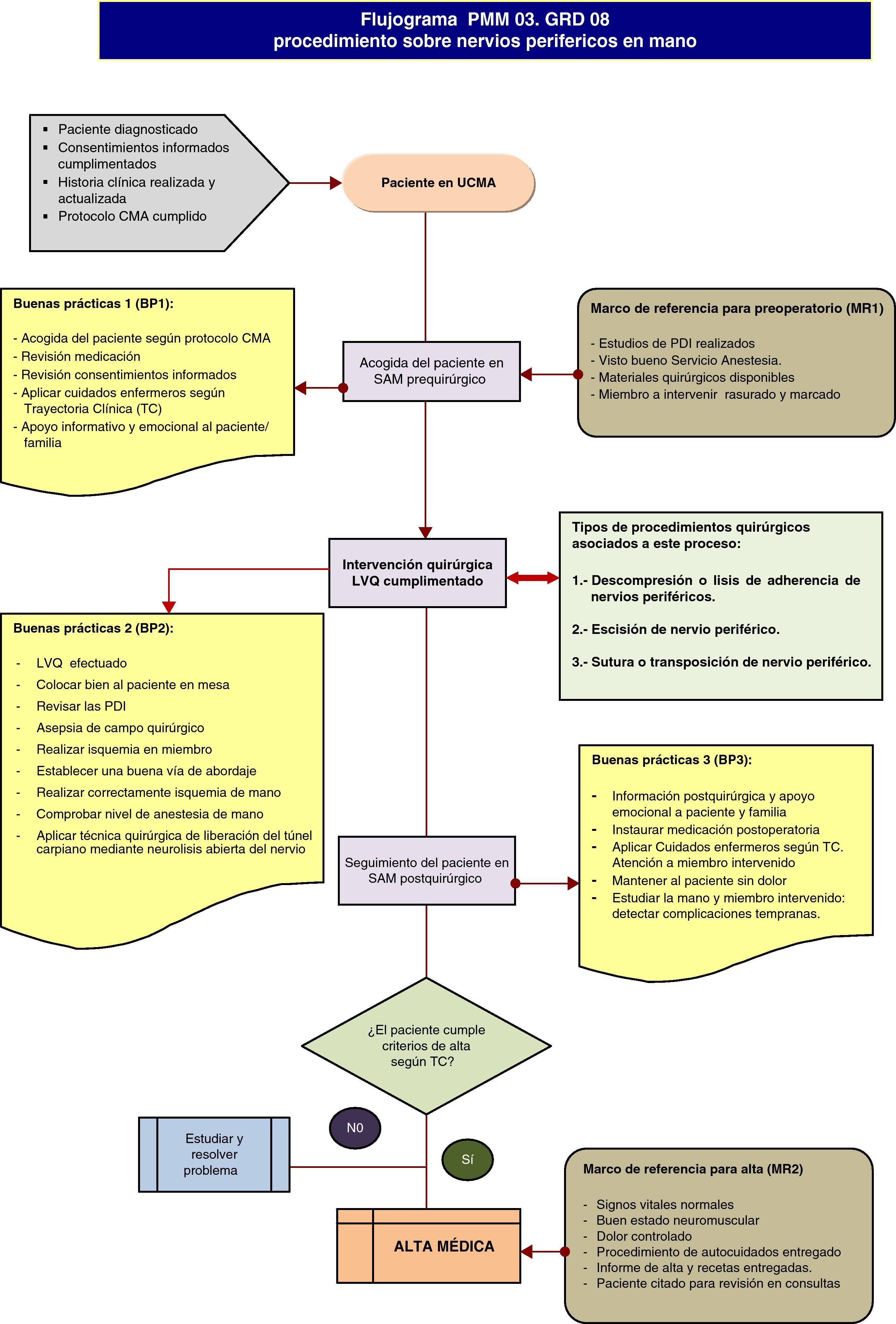
El proceso que persigue la solución quirúrgica del dolor neuropático y de la pérdida de la habilidad en el manejo de las extremidades y de la calidad de sueño en los pacientes con lesiones en nervios periféricos como consecuencia de compresiones, heridas, tumores o complicación de cirugías previas. Se realiza mediante Cirugía Mayor Ambulatoria, por lo que no tiene estancia en hospital a partir de la intervención quirúrgica y el seguimiento posterior en consultas externas es de aproximadamente tres meses.
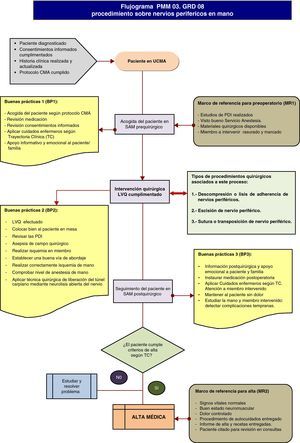
PROCESO PMM 03. GRD 08Procedimientos sobre nervios craneales y periféricos y otros procedimientos quirúrgicos del sistema nervioso sin CC (fig. 6).
DEFINICIÓN DEL PROCESOEs un GRD quirúrgico que agrupa a pacientes ingresados por una enfermedad del sistema nervioso a los que se les ha practicado una intervención sobre nervios craneales o periféricos (excepto liberación del túnel carpiano) o cirugía estereoatáxica o se les ha implantado un marcapasos cardiaco. Las intervenciones más frecuentes son: escisión de nervio craneal o periférico, descompresión o lisis de adherencias de nervios o ganglios periféricos, sutura o transposición de nervio o implantación de neuroestimulador espinal.
MODALIDAD DE ATENCIÓNCirurgía mayor ambulatoria.
Tipos de procedimientos asociados a este proceso:
- I.
Descompresión o lisis de adherencia de nervios periféricos.
- II.
Escisión de nervio periférico.
- III.
Sutura o transposición de nervio periférico.
- •
Límite de control superior de alta (LCS): 1 día.
- •
Límite de control inferior de alta (LCI): 0 días.
- •
Tiempo medio de alta (TMA): 1 día (tablas 3 y 4).
Tabla 3.Atributos de calidad y seguridad en los flujos de salida del proceso. Procedimientos sobre nervios craneales y periféricos y otros procedimientos quirúrgicos del sistema nervioso sin CC
ATRIBUTOS DE CALIDAD Y SEGURIDAD EN LOS FLUJOS DE SALIDA DEL PROCESO PROCEDIMIENTOS SOBRE NERVIOS CRANEALES Y PERIFÉRICOS Y OTROS PROCEDIMIENTOS QUIRÚRGICOS DEL SISTEMA NERVIOSO SIN CC. Destinatario Flujo de salida Característica de calidad Paciente Cuidados médicos 1. Historia clínica electrónica bien documentada.2. Preoperatorio del paciente:- Formulario de anestesia cumplimentado.- PDI disponibles.- Electromiograma miembros superiores realizado.- Paciente confirmado en parte quirófano.- Medicación ajustada al paciente.- Miembro a intervenir marcado correctamente.3. Técnica quirúrgica bien sistematizada:- Paciente bien colocado en mesa de mano.- Colocación de manguito de isquemia en antebrazo (anestesia locorregional) o en brazo (anestesia general o plexo axilar).- Campo quirúrgico estéril (lavado por DUE circulante) con ayuda de TIGA.- Vía de abordaje limpia.- Realización correcta de isquemia preventiva con venda de Esmarch estéril por ayudante.- Incisión correcta para no dañar estructuras neurovasculares ni tendinosas.- Corrección quirúrgica de la alteración según tipo de caso asociado al GRD:1.- Técnica quirúrgica general para descompresión o lisis de adherencias de nervios periféricos:Incisión longitudinal de la piel sobre corredera, arco o zona lesionada del nervio con disección de tejido subcutáneo y fascial muscular hasta nervio, desde zona sana proximal hacia distal.Disección y liberación microquirúrgica de adherencias y estructuras que compriman al nervio.2.- Técnica quirúrgica general para escisión de nervio periférico:Incisión longitudinal de la piel sobre zona lesionada del nervio con disección de tejido subcutáneo hasta nervio lesionado, desde zona sana proximal hacia distal.Resección de zona enferma y retracción de cabo proximal para que no quede en lecho quirúrgico (a veces enterrarlo en hueso o músculo).3.-Técnica quirúrgica general para sutura o transposición de nervio periférico:Incisión longitudinal de la piel sobre corredera, arco o zona lesionada del nervio con disección de tejido subcutáneo y fascial muscular hasta nervio, desde zona sana proximal hacia distal.Disección y liberación microquirúrgica de adherencias y estructuras que compriman al nervio.Resección de tejido necrótico y sutura microquirúrgica con o sin injerto nervioso de nervio periférico (sural) y utilización de material biocompatible.- Herida suturada con material reabsorbible.- Vendaje compresivo/inmovilización enyesada correctamente colocado.- Retirada de isquemia preventiva.4. Postoperatorio del paciente:- Paciente con tratamiento ajustado al caso.- Criterios de alta de CMA cumplimentados.- Informe de alta médica realizado. Información 1. Consentimiento informado quirúrgico de Traumatología cumplimentado y firmado por paciente/familiar.2. Satisfechas las necesidades de información a paciente y familia durante el proceso. Coordinación asistencial Enfermería 1. Plan de Cuidados Enfermeros con actividades derivadas incluidas. Radiología 1. PDI preoperatoria solicitadas y realizadas. Laboratorio 1. Analíticas preoperatorias solicitadas y realizadas. Neurofisiología 1. Electromiograma miembros superiores realizado. Anestesia 1. Formulario de interconsulta de anestesia bien cumplimentado.2. Confirmado visto bueno quirúrgico del servicio de Anestesia. Rehabilitación No precisa salvo complicaciones. APS 1. Continuidad cuidados domiciliarios si precisa Trabajador social No precisa. Proceso PMM 03. GRD 08: proceso procedimientos sobre nervios craneales y periféricos y otros procedimientos quirúrgicos del sistema nervioso sin CC Misión: prestar servicio médico quirúrgico a todos los pacientes que presentan dolor, pérdida de movilidad, parestesias y alteraciones emocionales por compresión, sección o enfermedad de nervios periféricos en las extremidades, para recuperar la habilidad en el manejo de las mismas y buenas calidad del sueño nocturno. Limite inicial Ingreso del paciente en la Unidad de Cirugía Mayor Ambulatoria. Tiempo medio Límite final Alta hospitalaria (revisión en curas de Enfermería y CEXT Traumatología). 1 día Clientes Principal Secundarios Paciente diagnosticado Familia del paciente Proveedores Médicos del Servicio de Cirugía Ortopédica y Traumatología.Médicos del Servicio Anestesia y Reanimación.Médicos y Técnicos de Radiología del Servicio de Diagnóstico por Imagen.Médicos y Técnicos de Laboratorio.Médicos del Servicio de Neurofisiología.Personal Enfermería: Diplomados y Auxiliares.Personal TIGA.Médicos y Fisioterapeutas de Rehabilitación (si precisara). Necesidades y expectativas de los clientes Seguir las observaciones de necesidades y expectativas para todos los procesos operativos. Entradas Recursos especiales Documentos Gafas-lupa o microscopio de microcirugía.Isquemia estéril: venda de Esmarch estéril, manguito isquemia silicona estéril.Agentes biológicos para impedir fibrosis postquirúrgica y estimular crecimiento neural.Autoinjerto de nervio periférico.Fármacos.Caja de cirugía de mano. Historia clínica.Documentos electrónicos solicitud pruebas.Parte de quirófano.Trayectoria clínica. Salidas Seguir observaciones de los atributos de calidad y seguridad del proceso. Metricas Criterio: los requisitos del proceso existen y son conformes tanto para proveedores como para pacientes.Indicadores:Número pacientes ASA I (no precisan visita preanestésica).Número de altas proceso.Estancia media proceso. Frecuencia del proceso Mensual 5 Anual 50 Coste Responsable Responsable sección mano y muñeca. Revisión 6 meses Notas
Clasificación del riesgo quirúrgico en grados ASA (American Society of Aneesthesiology):
ASA I: paciente sano.
ASA II: enfermedad sistémica leve sin limitaciones funcionales.
ASA III: enfermedad sistémica grave con limitación funcional grave.
ASA IV: enfermedad sistémica grave que es una amenaza constante para la vida.
ASA V: paciente del que no se espera supervivencia más de 24 horas con o sin cirugía.
ASA E: el paciente requiere una operación de emergencia. Se añade una E (a las 5 anteriores clasificaciones) cuando hay que realizar una operación de urgencia.
Tabla 4.Proceso PMM 03. GRD 08: procedimientos sobre nervios craneales y periféricos y otros procedimientos quirúrgicos del sistema nervioso sin CC. Trayectoría clínica (TC)
Ingreso Cirugía/postoperatorio Día 1 Alta Actividad médica - Confirmación del parte de quirófano en panel la tarde anterior.- Revisión del preoperatorio:Consentimiento informado de Traumatología.ITC o formulario de Anestesia (revisar si tratamiento pautado por ANR).Estudios de imagen.Contraindicación de cirugía.Estado general.Medicación suspendida. - Previo a QX: revisión del paciente, marcado del lado por el cirujano, y comprobar el consentimiento informado quirúrgico. Anestesia: general/raquídea/locorregional.-quirófano.Vía periférica.Colocación del paciente en mesa de mano con manguito de isquemia en extremidad.Lavado estéril: 10 min con clorhexidina (DUE circulante)Pañeado campo estéril primario y de toma de injerto nervioso si necesarioTécnica quirúrgica.- Posterior A QX.- Información postoperatoria a familiares por cirujano.- Paso a sala de adaptación al medio y posteriormente alta hospitalaria.- Tratamiento y medicación habitual del paciente.- Citas de consulta e informe de alta - Visita Traumatología.- Estado de herida quirúrgica y miembro operado.- Eliminar fluidoterapia.- Alta médica. Criterios de alta:- Signos vitales normales.- Estado neuromuscular miembro operado conservado.- Dolor controlado.- Herida quirúrgica normal.- Informe de alta y recetas.- Cura en 7 días consulta en 1 mes.- Recomendaciones médicas. Cuidados enfermería derivados - Acogida del paciente: Trayectoria clínica:Protocolo de área quirúrgica.Protocolo de preparación prequirúrgica para la prevención de la infección de localización quirúrgicaProtocolo pacientes CMA.Protocolo de TraumatologíaProtocolo de anestesia del plexo braquial y bloqueo axilar.- Valoración de enfermería.- Documentación de enfermería.- Toma de constantes (Tª, TA, FC):Contraindicación de cirugía.Estado generalMedicación suspendida.- Rasurado de la zona a intervenir- Medicación previa del paciente, indicada por Anestesia. - En SAM prequirúrgico:Pijama antes de quirófano.Comprobación: vías, rasurado.Lista de verificación quirúrgica.Profilaxis antimicrobiana según protocolo HIC,- En SAM postquirúrgicomonitorización de constantes vitales por turno.Estado de la mano y miembro intervenido.Continuación de profilaxis antimicrobiana según protocolo.Analgesia intravenosa. - Aseo del enfermo.- Vigilancia aspecto miembro superior.- Constantes por turno.- Control de ritmo intestinal.- Educación sanitaria.- Analgésicos.- HBPM.- Retirar fluidoterapia intravenosa.- Alta enfermería. Protocolo heridas quirúrgicas. Medicación - La pautada por Anestesia.- Profilaxis de endocarditis cuando proceda (ampicilina + gentamicina) En SAM:- Paracetamol 1 g/6 u 8 horas intravenoso.- Desketroprofeno 1/12 horas.- Metilprednisolona en bolo iv 1,5 mg/kg/d. - Paracetamol 1 g c/6 u 8 horas intravenoso.- Desketroprofeno 1/12 horas.- Metilprednisolona en bolo iv 1 mg/kg/d. Actividad física - Normal - Reposo en cama-sillón CMA.- Movilización espontánea. - Deambulación. Dieta - Absoluta. - Habitual. - Habitual. Otras medidas de interés clínico - Procedimiento de información a pacientes y familiares en el HIC.- Guía de acogida pacientes. - Sentar en sillón CMA-cama. - Creación de informe de alta.- Citación por chaqueta verde de planta para cura en 1-2 semanas y consulta de revisión en un mes.- Citación en consulta del cirujano.
Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.