El loxoscelismo es una enfermedad causada por la picadura de una araña del género Loxosceles, que incluye más de 70 especies en el mundo1,2. Algunas pueden presentar riesgo sanitario para las personas, como la Loxosceles reclusa (EE.UU.) y Loxosceles laeta (Chile), de distribución americana que no se encuentran de forma natural en España, aunque pueden ser introducidas de manera accidental, probablemente mediante la venta y distribución de plantas tropicales1–5. La especie que habita en la península ibérica es la araña parda mediterránea o Loxosceles rufescens, que no es endémica, sino que presenta una distribución circunmediterránea en áreas de clima tropical2. Pueden encontrarse al aire libre, pero preferentemente se hallan en lugares oscuros, secos y cálidos, como el interior de las casas escondidas en rincones o tras cuadros1,2,6.
Caso clínicoUna mujer de 70 años, entre cuyos antecedentes personales destacaba un cáncer de mama operado 14 años antes, acudió a urgencias de otro hospital por un dolor intenso en labio inferior acompañado de tumefacción y edema en labio, mentón y zona submandibular que le había despertado repentinamente por la noche. Se trató inicialmente con corticoides iv y analgesia, y se remitió a su domicilio. Cuatro días más tarde, la paciente llegó a urgencias de nuestro hospital al describir que la lesión se le había vuelto «negruzca y amarillenta». La lesión no era dolorosa ni presentaba fiebre ni otros síntomas acompañantes. En el interrogatorio la paciente refirió haber visto arañas recientemente en su vivienda. Este cuadro se contextualizaba en una epidemia de picaduras por la araña Loxosceles reclusa en la misma zona geográfica. En los 15 días previos se habían diagnosticado 7 casos de picaduras en miembros superiores e inferiores en urgencias.
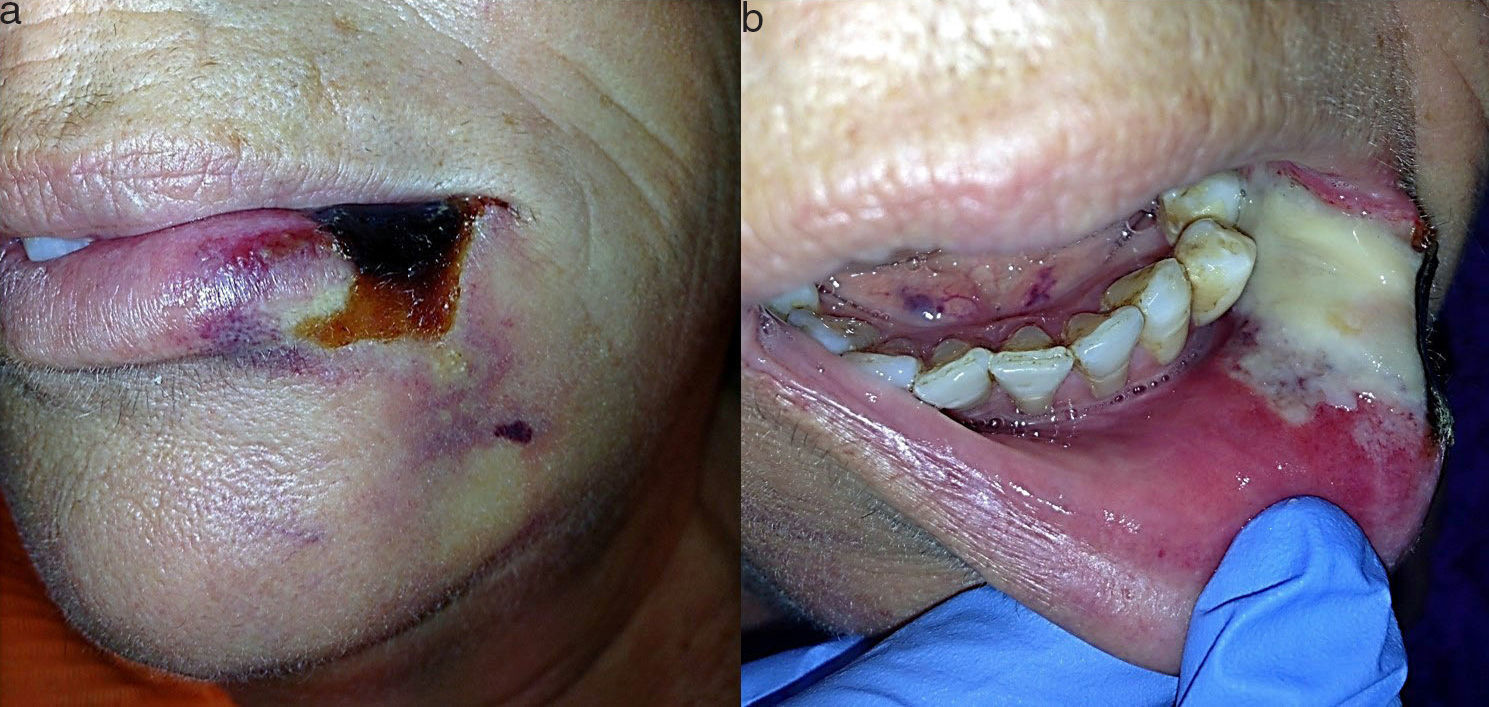
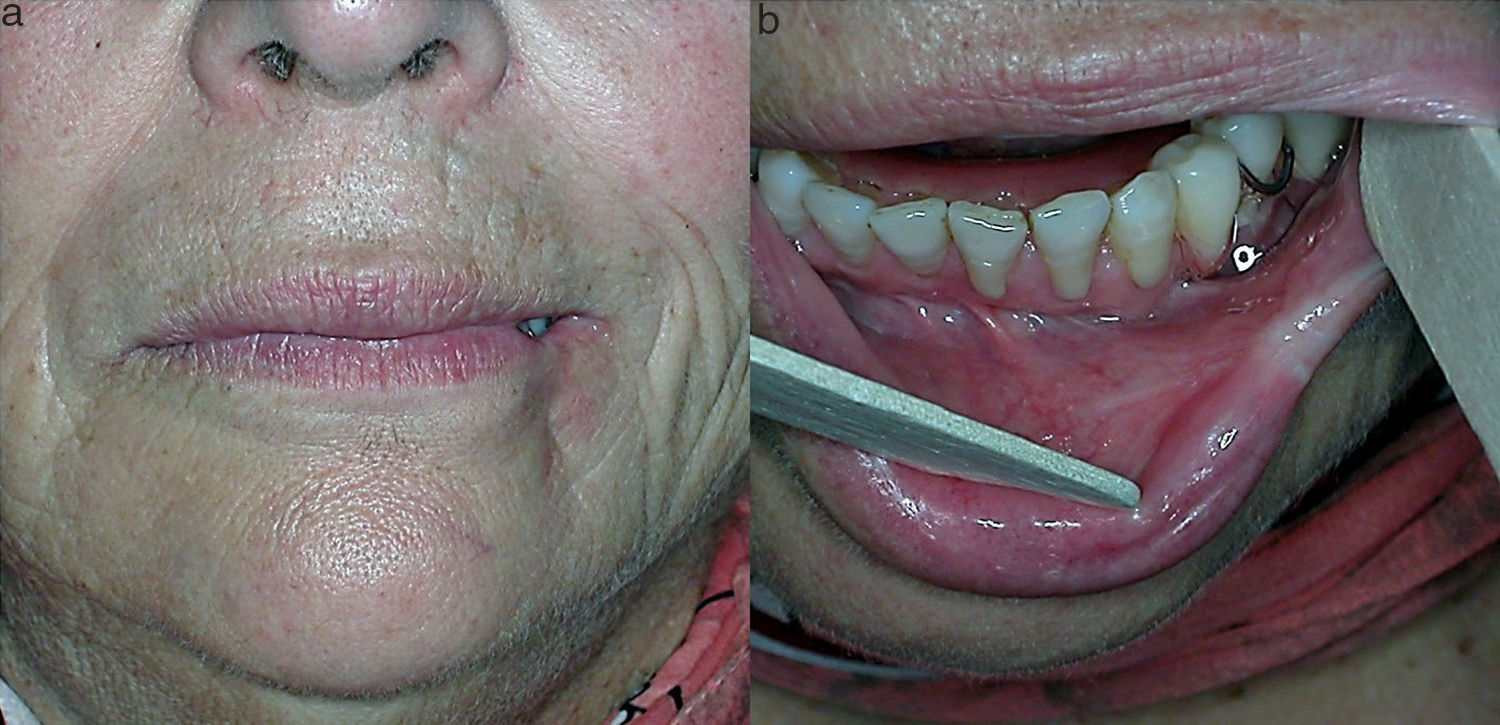
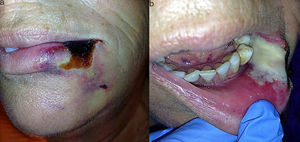
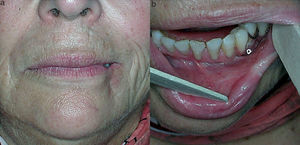
A la exploración se apreció una lesión única de unos 2cm, de aspecto necrótico y bien delimitada, que ocupaba el tercio lateral de la piel, bermellón y comisura del hemilabio inferior izquierdo rodeada de un halo blanco y violáceo (fig. 1a). Intraoralmente se observó en continuidad una lesión pálida en mucosa con signos de necrosis y exudado fibrinoso que no se desprendía al raspado (fig. 1b). Se solicitaron pruebas de laboratorio, se tomó biopsia y se instauró tratamiento con amoxicilina/clavulánico vo. Ante la sospecha de picadura de araña, se consultó con el servicio de enfermedades infecciosas. Se realizó el diagnóstico diferencial con lesiones cutáneo-mucosas necróticas, como celulitis, vasculitis, úlceras diabéticas, insuficiencia vascular, reacciones medicamentosas, quemaduras térmicas o químicas, infecciosas o traumáticas, descartándose todas ellas. A los 7 días, bajo anestesia local se realizó un desbridamiento del tejido necrótico. La clínica sugerente y el contexto epidemiológico, junto con los resultados de laboratorio y anatomía patológica y el diagnóstico diferencial, llevó al diagnóstico probable. A los 2 meses, dada la escasa repercusión estética y funcional del defecto cicatricial, no fue necesaria la reconstrucción del labio (fig. 2).
El síndrome producido tras la picadura de la Loxosceles reclusa es llamado loxoscelismo o aracnoidismo1. Se caracteriza por una ulceración necrótica de la piel causada por la toxicidad de las enzimas proteolíticas de su veneno, siendo el principal componente la esfingomielinasa-D que activa el complemento, células polimorfonucleares y plaquetas, responsable de la necrosis y hemólisis1–8. La picadura produce desde reacciones leves autolimitadas hasta necrosis tisular localizada (loxoscelismo dermo-cutáneo) y, en raras ocasiones, toxicidad sistémica potencialmente mortal (loxoscelismo sistémico o cutáneo-víscero-hemolítico) con fallo renal, hemólisis, coagulación intravascular diseminada y muerte1–3,6. La especie ibérica Loxosceles rufescens no llega a presentar síntomas tan extremos, y suelen ser cuadros de loxoscelismo cutáneo leve, en personas especialmente sensibles.
La actividad de la araña es nocturna, por lo que la mayoría de las picaduras ocurren mientras la persona duerme, al comprimir la araña contra la piel, como ocurrió con nuestra paciente1,2,6. El lugar de picadura más frecuente es el miembro inferior, aunque se han reportado casos excepcionales en cara y labio superior1,4,5,7,9.
El loxoscelismo cutáneo (lesión dermo-necrótica) se caracteriza por una lesión en piel, generalmente única3. Inicialmente no es dolorosa, pero en pocas horas se asocia a dolor, prurito, sensación de quemadura, edema y eritema1–4,6. Entre el 1.°-3.° día puede aparecer necrosis, ulceración y aparición de un centro rojo eritematoso rodeado de un blanco indurado y otro violáceo más externo, seguido de una costra necrótica entre el 5.°-7.° día, que se desprende, dejando expuesta una zona ulcerada que cierra por segunda intención, generalmente dejando cicatriz4,6,7. Las lesiones en abdomen, muslos y zona glútea son de mayor tamaño, y se asocian a mayores secuelas2,4.
Con el cuadro clínico sugerente, y los hallazgos clínicos y epidemiológicos se puede establecer el diagnóstico, incluso si la araña no es capturada o identificada1,3,6–8. Rara vez se basa en la identificación de la araña, ya que ésta no suele localizarse1,3,5,7,8. En nuestro caso, se diagnosticó en el contexto de una epidemia local. La presencia de más de una lesión va en contra del diagnóstico, pues rara vez la araña muerde múltiples veces2,3. No existen pruebas serológicas confirmatorias disponibles1–6. El diagnóstico diferencial se ha de establecer con infecciones subyacentes (Streptococcus, Staphylococcus, herpes simple y zóster, micosis, sífilis, tuberculosis, leishmaniasis, pioderma gangrenoso), quemaduras químicas o enfermedades sistémicas o inmunodeficiencias (síndrome de Steven-Johnson, necrólisis epidérmica tóxica, eritema nudoso, eritema multiforme, púrpuras)2–4,6.
El tratamiento se basa en medidas de soporte para reducir los efectos inflamatorios locales (hielo, inmovilización), analgesia y cobertura antibiótica para evitar la sobreinfección1–7. En países sudamericanos se dispone de un suero antiveneno producido a partir de IgG de caballo que puede ser útil en las primeras horas2. Otros tratamientos empleados han sido la dapsona, la colchicina, el oxígeno hiperbárico y los corticoides, con escasa evidencia que permitan formular recomendaciones1–4,7. El manejo quirúrgico se aconseja en fases tardías, cuando se delimita el tejido necrótico, e incluye el desbridamiento, extirpación y reconstrucción en su caso4–9.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Premio a la mejor comunicación Póster tipo B (sin defensa oral) en el 23 Congreso Nacional de Sociedad Española de Cirugía Oral y Maxilofacial, Oviedo, 4-6 de junio de 2015.