Revisar la experiencia clínica, el manejo quirúrgico y los resultados del tratamiento de pacientes con fasceítis necrosante cervicofacial (FNC) en nuestras instituciones.
MétodosUn estudio retrospectivo de pacientes con FNC en un periodo de 10 años en 2 instituciones académicas.
ResultadosCinco pacientes con datos completos (clínicos, imágenes, cultivos microbiológicos, tratamiento y seguimiento) fueron identificados. La FNC resultó de una infección polimicrobiana en 4 pacientes y monomicrobiana en un paciente. La etiología de FNC fue odontogénica en 3 pacientes, postraumatismo en un paciente e idiopática en un paciente. Todos los pacientes fueron tratados con tratamiento quirúrgico (desbridamiento) agresivo temprano, antibióticos de amplio espectro y reconstrucción con diferentes tipos de colgajos. Se registró una mortalidad.
ConclusionesEl diagnóstico temprano y un tratamiento quirúrgico agresivo son elementos clave en reducir la mortalidad y optimizar los resultados funcionales y cosméticos en los pacientes con FNC.
To review the clinical experience, management and outcome of cervicofacial necrotizing fasciitis (CFN) in patients treated in our institution.
MethodsA retrospective review of patients with CFN from two large health care institutions completed over a 10-year period.
ResultsFive patients with complete data were identified. CNF was polymicrobial in 4 and monomicrobial in one patient and occurred as a result of odontogenic infection in 3, trauma in 1, and was idiopathic in one patient. All patients were treated with extensive debridement, broad spectrum antibiotics, and reconstruction with flaps. There was one death.
ConclusionsEarly diagnosis and rapid aggressive debridement are key elements for reducing mortality and optimizing the cosmetic and functional outcome in patients with CFN
La fasceítis necrosante (FN) es una infección rara de los tejidos blandos que resulta en necrosis rápida y progresiva del tejido celular subcutáneo y de la fascia muscular. En estadios más avanzados involucra la piel, el músculo y tiene una mortalidad elevada. La FNC es una entidad rara que constituye entre el 2,6 y 5% de todas las FN1,2. Es raro que una sola institución acumule una experiencia clínica significativa con FNC.
Existen muchas descripciones y referencias históricas de FN que datan desde Hipócrates (500 A.C.), quien describió heridas difusas que no sanaban. Pouteau y Gillespie, en 1783 y 1785 respectivamente, describieron úlceras malignas y gangrenosas3. Joseph Jones en 1871, un cirujano vinculado a la Guerra Civil estadounidense, fue el primero en describir con precisión la FN, llamándola «gangrena hospitalaria»4. Meleney en 1924 describió 20 casos de gangrena hemolítica estreptocócica5. Wilson en 1952 usó por primera vez el término fasceítis necrosante6. Existe información limitada sobre la presentación, el manejo y los resultados del tratamiento de pacientes con FN en la región de la cabeza y el cuello.
La FN se clasifica en 3 diferentes tipos de acuerdo a sus hallazgos microbiológicos. El tipo 1 es una infección polimicrobiana que consiste en una combinación de bacterias anaeróbicas y aeróbicas, mientras que el tipo 2 es una infección monomicrobiana debido principalmente al estreptococo beta hemolítico del grupo A, y en menor frecuencia por otros estreptococos y estafilococos; el tipo 3 es una infección monomicrobiana debido a un vibrio marino7. Las manifestaciones clínicas de FN incluyen hinchazón, eritema, dolor, fiebre, vesículas cutáneas y crepitaciones8. El propósito de este artículo es revisar nuestra experiencia y describir los datos demográficos, tratamiento, microbiología y reconstrucción realizada en 5 pacientes con FNC.
Materiales y métodosSe realizó una revisión retrospectiva de los casos de FNC entre diciembre de 2002 y diciembre de 2012 de 2 unidades de cirugía oral y maxilofacial en 2 instituciones (MetroHealth Medical Center [MHC] y el Instituto de Medicina Tropical Alexander von Humboldt [tropicales] de la Universidad Peruana Cayetano Heredia). Un total de 590 infecciones maxilofaciales moderadas y severas fueron identificadas, de las cuales 7 (1,19%) fueron diagnosticadas como FNC. En MHC identificamos 332 infecciones con 4 (1,2%) casos de FNC. Los datos de tropicales indicaron 258 casos con 3 (1,16%) FNC. Se consideraron infecciones maxilofaciales moderadas aquellas que involucraron uno o más de los siguientes espacios fasciales: submandibular, submentoniano, sublingual, pterigomandibular, temporal superficial y temporal profundo. Infecciones maxilofaciales severas se definieron como cualquier infección que requiera manejo intrahospitalario y/o compromiso de los espacios faríngeo lateral, retro-faríngeo, pre-traqueal, espacio peligroso, mediastino e infecciones intracraneanas9.
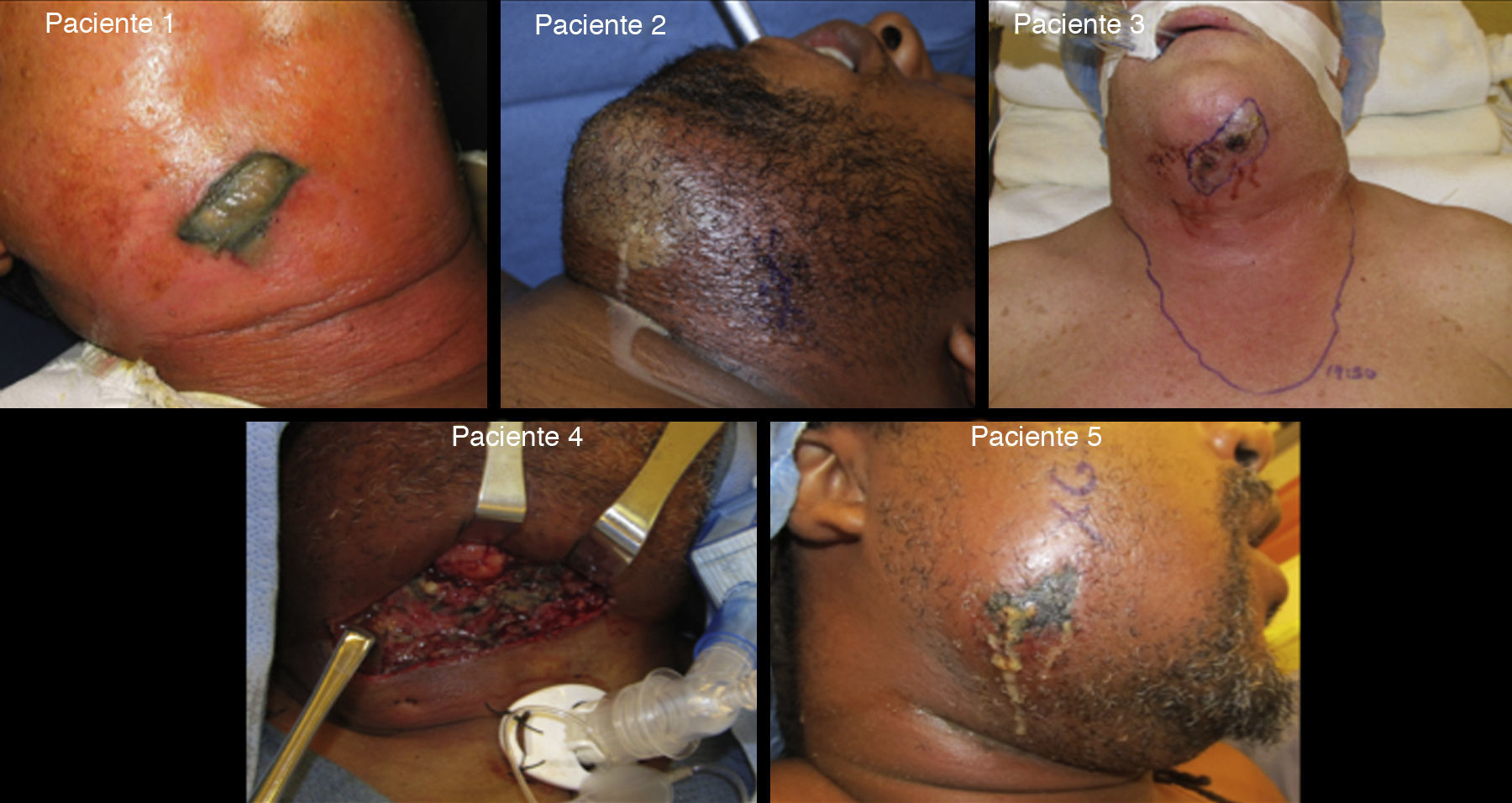
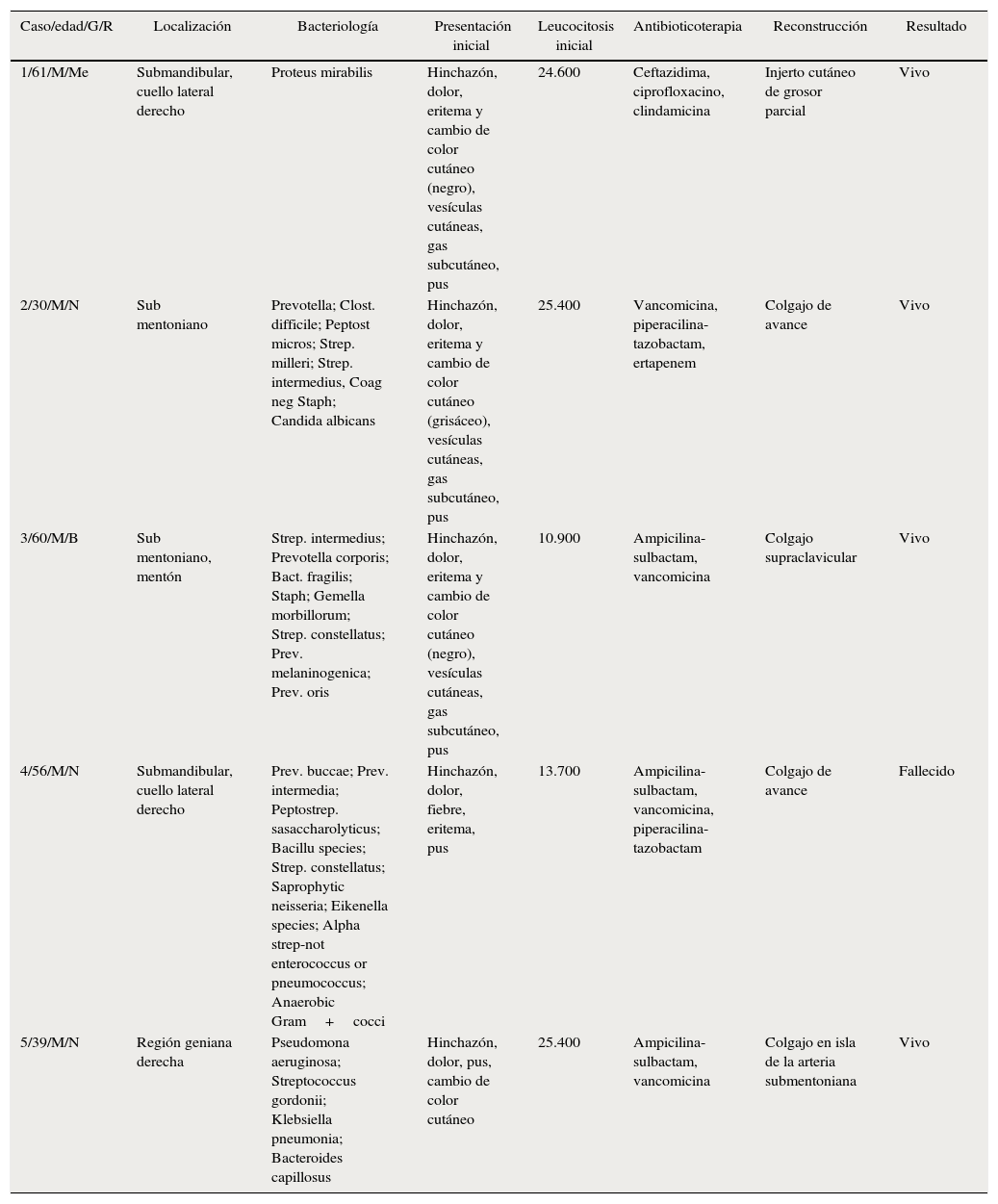
ResultadosSiete pacientes con FNC fueron identificados en la base de datos de las instituciones en las que se realizó el presente estudio. Dos pacientes fueron excluidos debido a insuficientes datos clínicos y a falta de seguimiento. Todos los pacientes fueron adultos de sexo masculino, con edades entre los 30-61 años. Tres pacientes fueron de la raza negra, uno mestizo y uno blanco. Todos los pacientes presentaron dolor severo, eritema, hinchazón, necrosis y gas subcutáneo. Las fotografías clínicas de los 5 pacientes se pueden apreciar en las figuras 1 y 2.
Los datos demográficos, bacteriológicos, la localización y el tipo de reconstrucción realizada están resumidos en la tabla 1. Dos pacientes padecían de comorbilidades sistémicas, el paciente n.° 3 tenía obesidad mórbida y el paciente n.° 4 tenía diabetes mellitus tipo 1 e hipertensión arterial. La única muerte en nuestra serie de casos fue un paciente involucrado en una colisión de tráfico (peatón), resultando en múltiples traumatismos (fracturas faciales y costales) y con un curso hospitalario complicado por soporte ventilatorio prolongado y múltiples infecciones respiratorias.
Caracteristicas demograficas, clinicas y tratamiento de las fasceitis necrozantes
| Caso/edad/G/R | Localización | Bacteriología | Presentación inicial | Leucocitosis inicial | Antibioticoterapia | Reconstrucción | Resultado |
|---|---|---|---|---|---|---|---|
| 1/61/M/Me | Submandibular, cuello lateral derecho | Proteus mirabilis | Hinchazón, dolor, eritema y cambio de color cutáneo (negro), vesículas cutáneas, gas subcutáneo, pus | 24.600 | Ceftazidima, ciprofloxacino, clindamicina | Injerto cutáneo de grosor parcial | Vivo |
| 2/30/M/N | Sub mentoniano | Prevotella; Clost. difficile; Peptost micros; Strep. milleri; Strep. intermedius, Coag neg Staph; Candida albicans | Hinchazón, dolor, eritema y cambio de color cutáneo (grisáceo), vesículas cutáneas, gas subcutáneo, pus | 25.400 | Vancomicina, piperacilina-tazobactam, ertapenem | Colgajo de avance | Vivo |
| 3/60/M/B | Sub mentoniano, mentón | Strep. intermedius; Prevotella corporis; Bact. fragilis; Staph; Gemella morbillorum; Strep. constellatus; Prev. melaninogenica; Prev. oris | Hinchazón, dolor, eritema y cambio de color cutáneo (negro), vesículas cutáneas, gas subcutáneo, pus | 10.900 | Ampicilina-sulbactam, vancomicina | Colgajo supraclavicular | Vivo |
| 4/56/M/N | Submandibular, cuello lateral derecho | Prev. buccae; Prev. intermedia; Peptostrep. sasaccharolyticus; Bacillu species; Strep. constellatus; Saprophytic neisseria; Eikenella species; Alpha strep-not enterococcus or pneumococcus; Anaerobic Gram+cocci | Hinchazón, dolor, fiebre, eritema, pus | 13.700 | Ampicilina-sulbactam, vancomicina, piperacilina-tazobactam | Colgajo de avance | Fallecido |
| 5/39/M/N | Región geniana derecha | Pseudomona aeruginosa; Streptococcus gordonii; Klebsiella pneumonia; Bacteroides capillosus | Hinchazón, dolor, pus, cambio de color cutáneo | 25.400 | Ampicilina-sulbactam, vancomicina | Colgajo en isla de la arteria submentoniana | Vivo |
B: blanca; G: género; M: masculino; Me: mestiza; N: negra; R: raza.
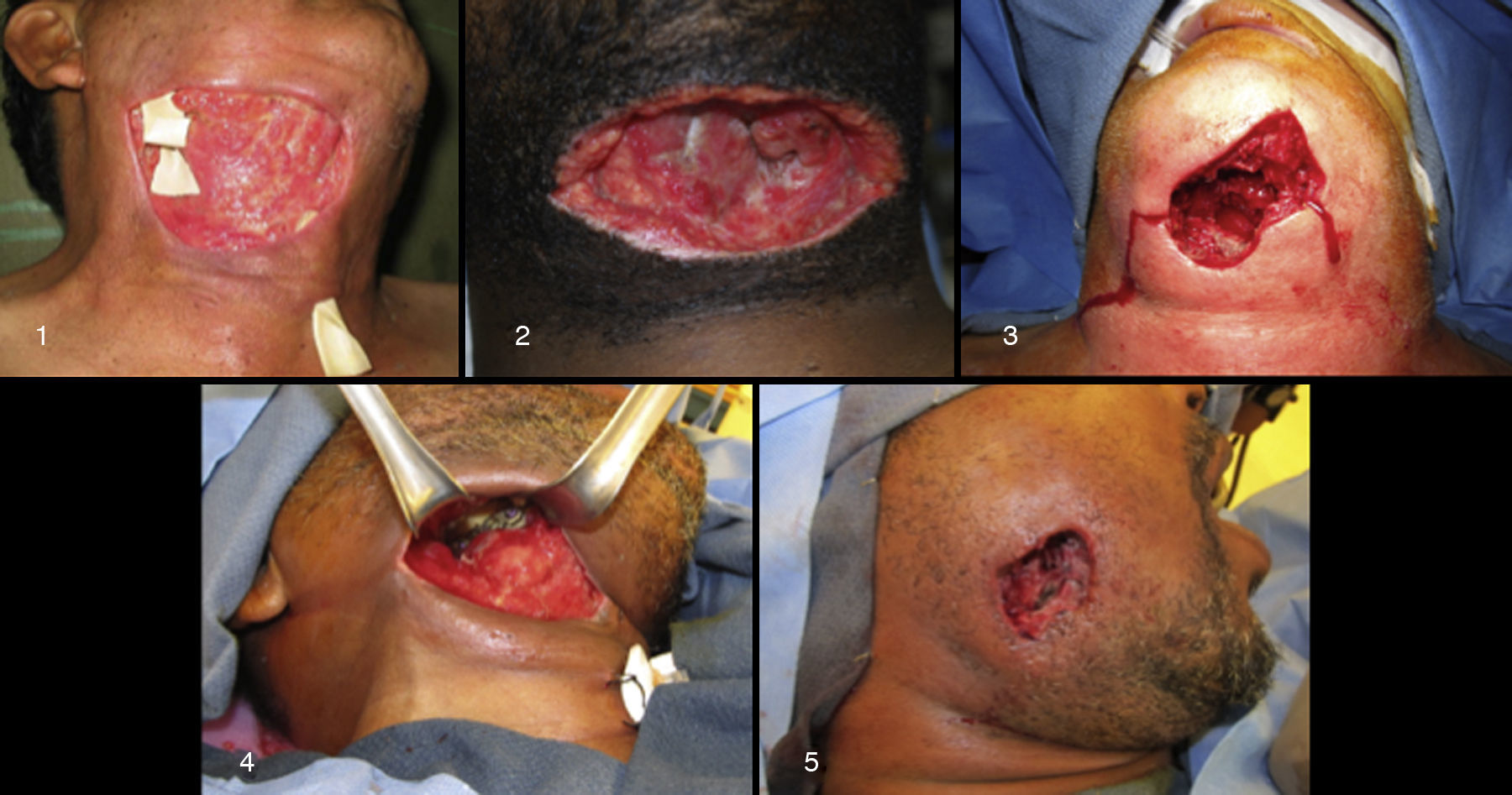
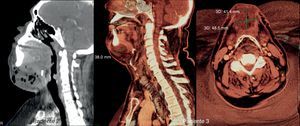
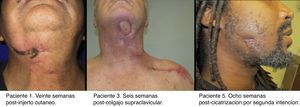
En las figuras 3 y 4 se pueden observar los defectos en los 5 pacientes reportados.
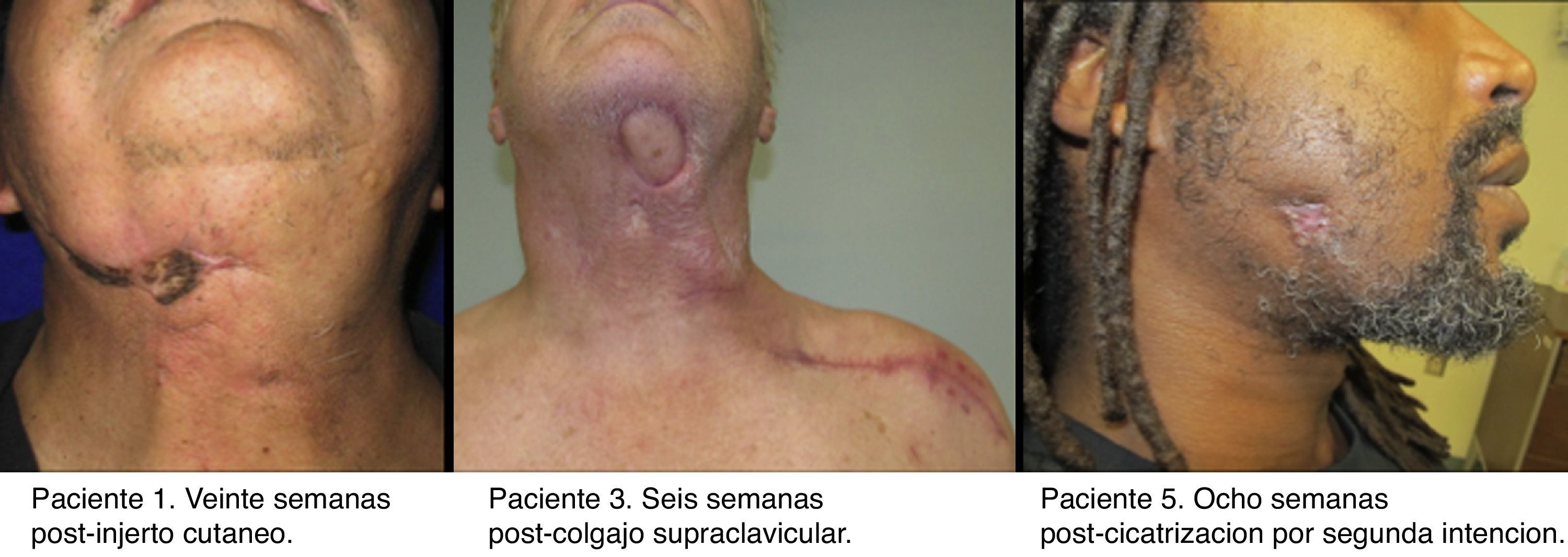
El paciente n.° 1 fue reconstruido mediante un injerto cutáneo. Al paciente n.° 2 se le realizó un colgajo de avance. El paciente n.° 3 recibió un colgajo supraclavicular. El defecto del paciente n.° 4 fue cerrado mediante un colgajo de avance. El paciente n.° 5 recibió un colgajo en isla basado en la arteria submentoniana, pero desafortunadamente falló, y posteriormente el defecto cicatrizó por segunda intención dejando un cicatriz notable; el paciente negó una revisión de la cicatriz.
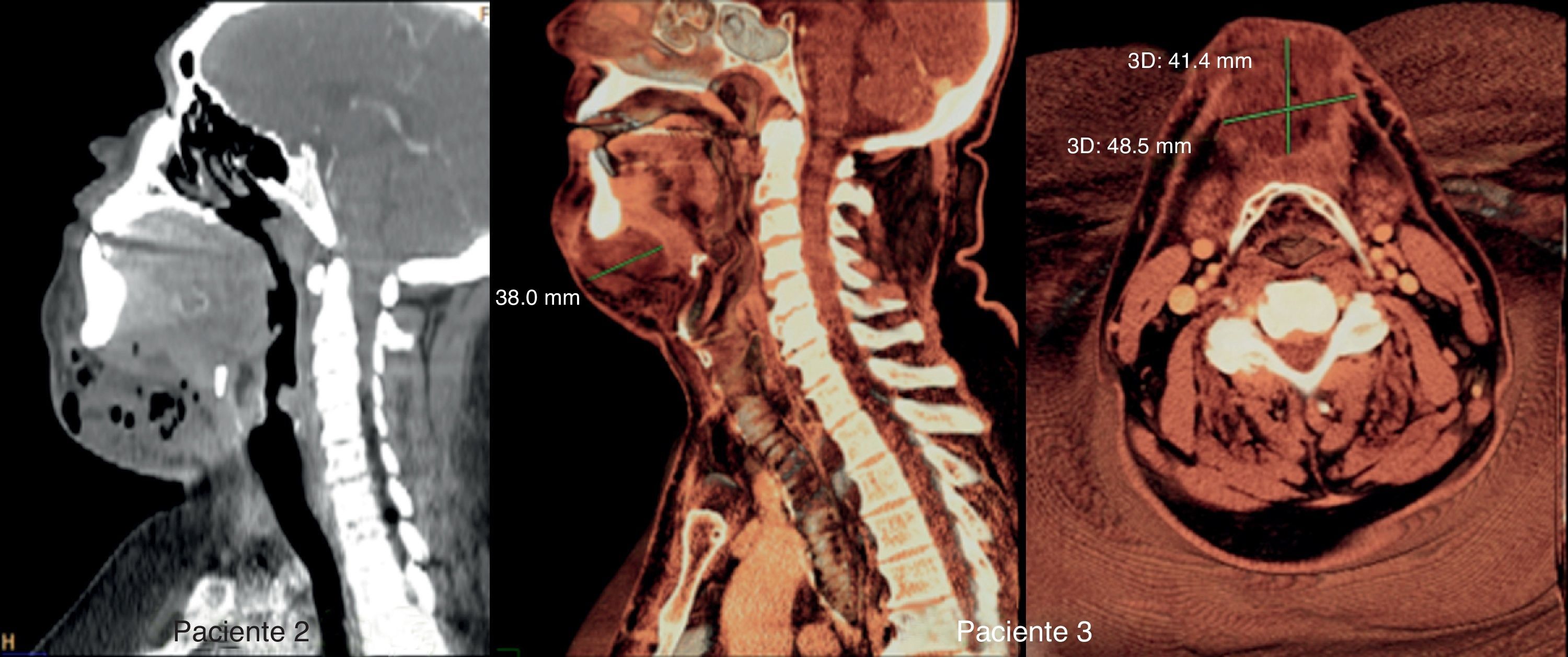
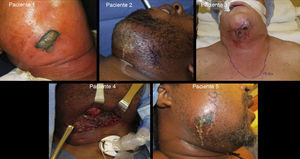
DiscusiónLa FN es una infección grave con mortalidad que puede alcanzar aproximadamente el 30%10. El factor más importante para reducir la mortalidad es el diagnóstico temprano y el tratamiento quirúrgico agresivo temprano. Los hallazgos clave para un diagnóstico preciso son una combinación de la presentación clínica (dolor que en general es severo y desproporcionado para los hallazgos físicos, eritema, hinchazón e induración, sensibilidad al tacto más allá de los límites del eritema, crepitación subcutánea, vesículas cutáneas y cambio de color en la piel)11,12. Los signos radiográficos incluyen: gas en los tejidos blandos, muy a menudo asociado con colección de fluidos en el tejido celular subcutáneo y en las fascias cervicales, y engrosamiento y demarcación de las diferentes fascias cervicales. También puede observarse linfadenopatía reactiva13,14. Los estudios microbiológicos en nuestros pacientes revelaron infecciones polimicrobianas en 4 y una infección monomicrobiana (pacienten.° 1) con un crecimiento aislado de Proteus mirabilis. Los estreptococos y los estafilococos constituyeron las bacterias aeróbicas predominantes. Los peptostreptococos y las prevotellas fueron la mayoría de las bacterias anaeróbicas aisladas.
McHenry et al. reportaron 65 pacientes con infecciones necrosantes en tejidos blandos, y solo 2 (3%) fueron localizadas en la cabeza y el cuello en comparación con 37 (57%) en el torso y 26 (40%) en las extremidades. La mortalidad fue del 29%; los 2 pacientes con FNC sobrevivieron. En la serie de McHenry se encontraron múltiples factores que impactaron significativamente en el resultado, incluyendo el tiempo desde la admisión al quirófano, el porcentaje de la superficie corporal involucrada, la acidosis, la enfermedad vascular periférica, el número de enfermedades sistémicas y la edad. Cuando los factores fueron correlacionados con mortalidad el único factor estadísticamente significativo fue el tiempo prolongado entre admisión y tratamiento quirúrgico13. Este hallazgo también ha sido reportado por otros autores15–18. En nuestro estudio la mortalidad fue del 20%, la cual es similar o ligeramente menor a la publicada por otros autores10,19–22. En el paciente n.° 4 de nuestra serie hubo retraso en la identificación de una infección postoperatoria. La herida quirúrgica estaba edematosa, pero no presentaba signos de necrosis cutánea. Este retraso en identificar la infección podría haber contribuido a su deceso, aunque lo más probable es que sea multifactorial, relacionado con múltiples comorbilidades, traumatismos, neumonía intrahospitalaria y fallo respiratorio.
Debido a que el tratamiento quirúrgico agresivo temprano es el factor clave para supervivencia, es imperativo tener un alto índice de sospecha para FNC en pacientes con eritema e induración de la piel, dolor severo desproporcionado a los hallazgos físicos, sensibilidad a la palpación en áreas no eritematosas, progresión rápida e inestabilidad hemodinámica, siendo por lo tanto las crepitaciones, las vesículas y la necrosis cutánea los signos clínicos más importantes de la FNC.
La FNC es comúnmente secundaria a una infección odontogénica y menos frecuentemente se puede encontrar secundaria a traumatismos. En raras ocasiones no se encuentra un factor etiológico o una vía de entrada obvia de la bacteria, como en el paciente n.° 1. Esta presentación espontánea de FN ha sido reportada hasta en el 20% de pacientes18.
ConclusiónLa FNC es una infección rara asociada con alta morbimortalidad. El diagnóstico temprano y el tratamiento quirúrgico rápido y agresivo pueden reducir la morbimortalidad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.