La terapia odontológica con implantes es un tratamiento que debe tener planeación quirúrgica y protésica adecuada para evitar fracasos. Entre los factores que influyen en el éxito de los implantes se encuentran la condición del paciente, las características del sitio receptor y de la técnica, y el tipo de rehabilitación protésica.
ObjetivoIdentificar los factores que contribuyen al éxito o al fracaso de los implantes colocados en el Posgrado de Prostodoncia e Implantología de La Salle Bajío.
Materiales y métodosSe evaluaron 371 implantes colocados por los residentes del Posgrado de Prostodoncia e Implantología de la Universidad de La Salle Bajío a partir del año 2010 hasta el mes de junio del 2014. Para determinar los factores relacionados con la colocación se rellenó una hoja de control para cada uno de ellos donde se describían los datos del paciente, la condición sistémica, las características del implante y los procedimientos de la fase quirúrgica. Para evaluar los resultados se realizó un análisis estadístico de regresión logística múltiple.
ResultadosDe los 371 implantes colocados, se registró el fracaso de 19 implantes previos a la fase protésica, con una tasa de éxito del 95%. No se observó que la condición sistémica del paciente influyera en el éxito de los implantes, sin embargo, el tabaquismo intenso (más de 10 cigarros al día) sí influyó (p=0,0001). Otros factores que se relacionaron con la tendencia al fracaso fueron la colocación del implante en una cirugía sin colgajo (p=0,02) y que se hubiera colocado con un torque menor a 15Nm (p=0,0001).
ConclusionesSegún los datos recabados en esta investigación, se observó que los factores de riesgo para el fracaso en implantes son el tabaquismo, la poca o nula estabilidad primaria y la cirugía sin colgajo.
The dental implant therapy is a treatment that must require adequate surgical and prosthetic planning to avoid failures. Among the factors that influence success of the implants are the patient's condition, the characteristics of the recipient site and technology and the type of prosthetic rehabilitation.
ObjectiveTo identify factors contributing to the success or failure of implants placed in the Graduate Prosthodontics and Implantology at the University of La Salle Bajio.
Material and methodsA total of 371 implants placed by residents of the graduate Prosthodontics and Implantology at the University of La Salle Bajio from 2010 to May 2014. To determine the factors associated with the placement a control sheet was made for each patient, where patient data, systemic condition, characteristics of the implant and the surgical procedures performed were described. To evaluate the results a statistical analysis of multiple logistic regression was performed.
ResultsOf the 371 implants placed, the failure of 19 implants before prosthetic phase occurred, obtaining a success rate of 95%. It was not observed that systemic patient's condition influenced the success of implants, however heavy smoking (more than 10 cigarettes a day) was significant (P=.0001). Other factors related to the failure trend were implant placement in flapless surgery (P=.02) and placement with a torque lower than 15Nm (P=.0001).
ConclusionsAccording to the data collected, this investigation showed that the risk factors for implant failure include smoking, little or no primary stability and flapless surgery.
Los descubrimientos realizados por Branemark sobre la osteointegración han revolucionado completamente la odontología, pues han hecho posible ofrecer alternativas de tratamientos con un enfoque menos invasivo, y ofrecer tratamientos que mejoran la calidad de vida de los pacientes parcial o completamente desdentados. Sin embargo, realizar este tipo de tratamientos involucra una buena planeación y ejecución del aspecto tanto quirúrgico como protésico.
Recientes estudios han publicado una tasa de éxito en tratamientos de implantes de alrededor del 90%1. El éxito quirúrgico de los implantes está directamente relacionado con un proceso de interacción con el hueso (osteointegración), pero, cuando el procedimiento ha fallado, se presenta una alteración durante la fase inicial y se produce una formación de tejido cicatricial fibroso entre la superficie del implante y el hueso circundante2. Se sabe que son muchos los factores que pueden contribuir al éxito o al fracaso de los implantes, desde la condición del paciente hasta los protocolos quirúrgicos y protésicos realizados por el operador3. Entre las distintas clasificaciones que existen en la literatura para el fracaso de implantes, la más didáctica se divide en factores exógenos y endógenos1. Entre los factores exógenos se encuentran los relacionados con la experiencia y habilidad del operador y con las características de los implantes4. Entre los factores endógenos locales las características del hueso son de gran importancia (ya que un hueso de poca calidad tendrá mayor probabilidad de rechazar un implante5), así como que el sitio haya recibido tratamiento con radiación en la zona de cabeza y cuello, ya que modifica la vascularidad del hueso, volviéndolo inadecuado para cualquier intervención6. También se debe considerar la cantidad de hueso en el sitio donde se colocará el implante, ya que la falta de hueso nos llevará a colocar un implante en una posición inadecuada, lo que comprometerá la restauración final y someterá el implante a fuerzas inadecuadas, o nos inducirá a elegir un implante de un tamaño menor, lo que puede afectar a su estabilidad y sobrevivencia7.
Entre los factores sistémicos que ponen en riesgo el implante están el tabaquismo, que compromete la cicatrización, algunos medicamentos —como los bifosfonatos— que inhiben la regeneración ósea y dan lugar a la osteonecrosis y son indicados principalmente en pacientes con osteoporosis, la mayor edad de los pacientes y la presencia de enfermedades sistémicas —como la diabetes—, o de enfermedades cardiacas e inmunológicas, entre otras.
Los factores protésicos involucrados en la evolución de los implantes surgen a partir de la planeación de la rehabilitación, la cual debe realizarse cuidadosamente antes de la colocación de los implantes. Los factores que hay que tomar en cuenta para evitar los fracasos ocasionados por las restauraciones son el tipo y diseño de la prótesis, tipos y diseños de aditamentos, los factores oclusales del paciente, la densidad ósea, la posición y el número de implantes que se colocarán con respecto al tipo de rehabilitación, el tamaño y el diseño del implante.
La mayoría de los estudios que se han realizado para evaluar qué factores contribuyen al éxito o fracaso se han hecho solamente sobre un tipo de implantes, siguiendo un solo protocolo o excluyendo a pacientes que no son los «ideales» por tener algún compromiso sistémico. Sabemos que en la práctica diaria resulta muy complicado estandarizar este tipo de tratamientos, ya que los procedimientos suelen variar de acuerdo con el sitio receptor, el tipo de implante, el tipo de prótesis y las características del paciente, como su condición sistémica, situación económica y expectativas.
El propósito del presente estudio es determinar la tasa de éxito e identificar los factores referentes a la condición de paciente, a las características del sitio receptor y a los procedimientos quirúrgicos que influyen con la evolución de los implantes colocados en el Posgrado de Prostodoncia e Implantología de la Facultad de Odontología de la Universidad de La Salle Bajío, previamente a la fase de rehabilitación. La hipótesis de trabajo en esta investigación es que los factores sistémicos del paciente son los que mayor influencia ejercen en el éxito de la terapia con implantes dentales en su fase quirúrgica.
Materiales y métodosSe realizó una encuesta descriptiva en todos los pacientes a los cuales se les colocó un implante en el Posgrado de Prostodoncia e Implantología de la facultad de Odontología de la Universidad de La Salle Bajío desde el año 2010 hasta junio del 2014. No se incluyeron los implantes colocados en pacientes que abandonaron el tratamiento y de los que no se tuvo información de la evolución.
Se evaluaron 371 implantes, de los cuales se recabaron los antecedentes médicos relevantes del paciente, características de los implantes (marca, longitud, diámetro, conexión), intervenciones previas o simultáneas en el sitio de colocación, descripción de la fase quirúrgica (tabla 1) y el seguimiento postoperatorio hasta el momento de su rehabilitación.
Datos de la fase quirúrgica
| 1. Datos del paciente Género/Edad/Condición sistémica/Tabaquismo/Periodontitis/Factor de riesgo periodontal 2. Tiempo de colocación Inmediato/Temprano/Tardío 3. Procedimientos adicionales previos o simultáneos en el sitio de colocación Injerto de hueso particulado/Injerto en bloque/Elevación de seno maxilar/Exodoncia/Expansión de cresta 4. Características del procedimiento Indicación protésica/Sitio/Con o sin colgajo/Tipo de hueso/Torque/Tornillo o pilar de cicatrización/Tipo de guía quirúrgica 5. Protocolo de carga Inmediato/tardío 6. Complicaciones quirúrgicas Falta de cierre primario/Dehicencia/Fenestración/Parestesia/Falta de torque/Otras 7. Seguimiento postoperatorio Exposición de tornillo/Pérdida ósea periimplantaria/Inflamación o infección/Dehiscencia o fenestración/Movilidad 8. Características del implante Marca/longitud/Diámetro |
Un implante se considera exitoso cuando se establece una conexión directa, estructural y funcional capaz de soportar cargas fisiológicas normales sin deformación excesiva y sin iniciar mecanismos de rechazo8,9. Para considerar que la colocación y evolución del implante era exitosa, se tomaron en cuenta los siguientes criterios: ausencia de movilidad; ausencia de zonas de radiolucidez radiográfica alrededor del implante; ausencia de signos y síntomas persistentes e irreversibles (dolor, infección, parestesia)9.
La colocación y evolución de un implante se consideró como fracaso cuando no cumplió su propósito y se tuvo que retirar por falta de osteointegración o por presencia de alguna infección, dolor o parestesia8,9.
De acuerdo a la información obtenida de las encuestas, se realizó el análisis estadístico de regresión logística múltiple en que la variable de desenlace fue el éxito o fracaso del implante y los predictores, las variables que lo explicaron.
ResultadosEn el periodo 2010-2014, se atendió a 124 pacientes; uno abandonó el tratamiento tras la colocación de los implantes. Se evaluaron 371 implantes colocados en 123 pacientes, con un promedio de 3 implantes por paciente. Se atendió a 33 hombres en los que se colocaron 94 implantes (25,3%) y a 91 mujeres con 277 implantes (74,7%). La edad promedio de los pacientes fue de 55,1 años.
De acuerdo con su condición sistémica, se identificaron las enfermedades que pudieran influir en el pronóstico del implante. Se atendió a un paciente con osteoporosis, a 4 pacientes que habían recibido medicación con bifosfonatos, los cuales suspendieron su tratamiento, y se esperó el tiempo indicado por sus médicos tratantes antes de iniciar el tratamiento odontológico de colocación de implantes dentales, y a 7 pacientes con diabetes controlada. No se observaron fracasos en los implantes colocados en estos pacientes sistémicamente comprometidos.
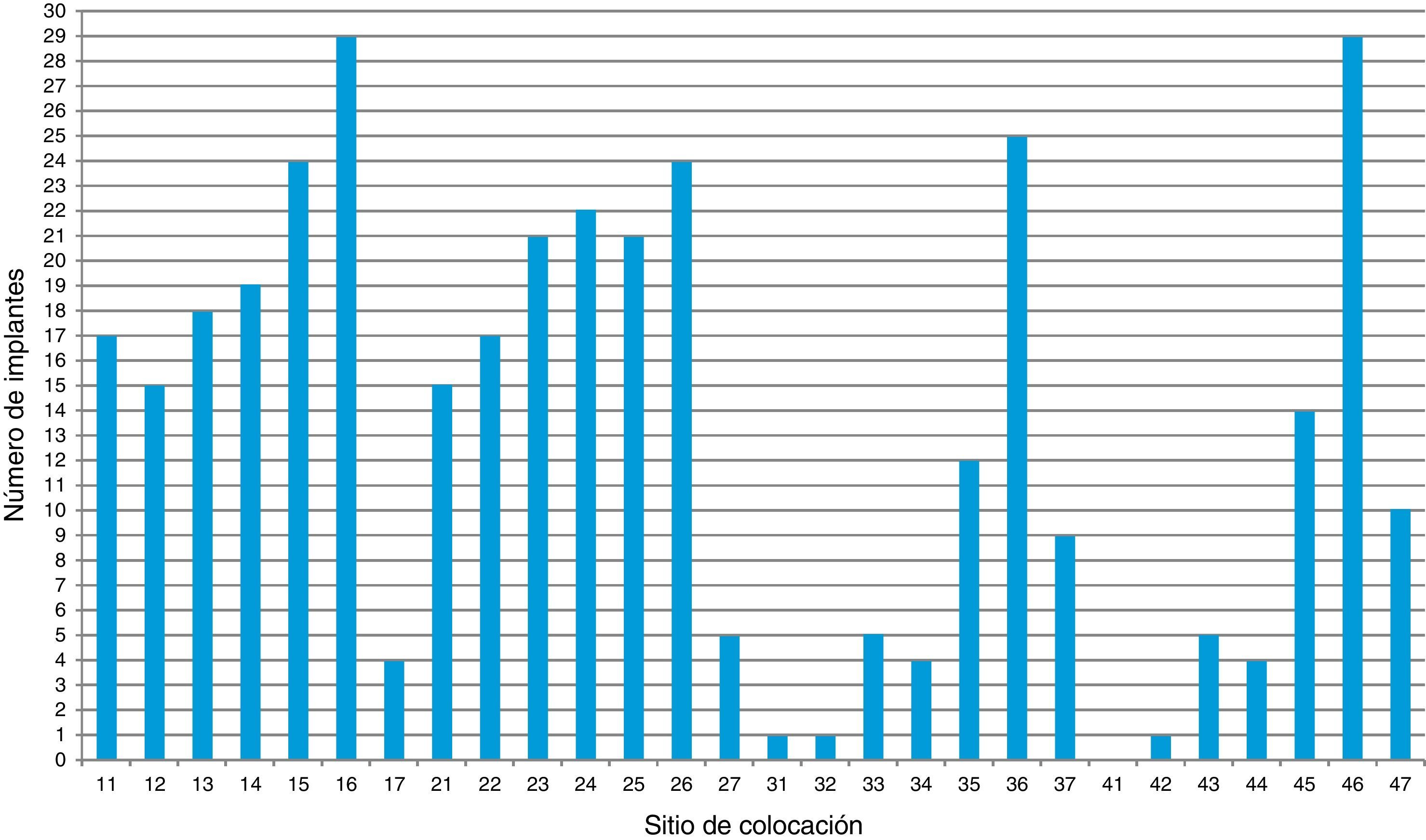
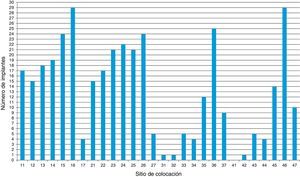
Se observa que los primeros molares son los más reemplazados por cada cuadrante. Los OD 16 y 46 son los más reemplazados, con 29 implantes cada uno (fig. 1). De los implantes colocados, 19 (5%) fracasaron y 352 (95%) fueron exitosos.
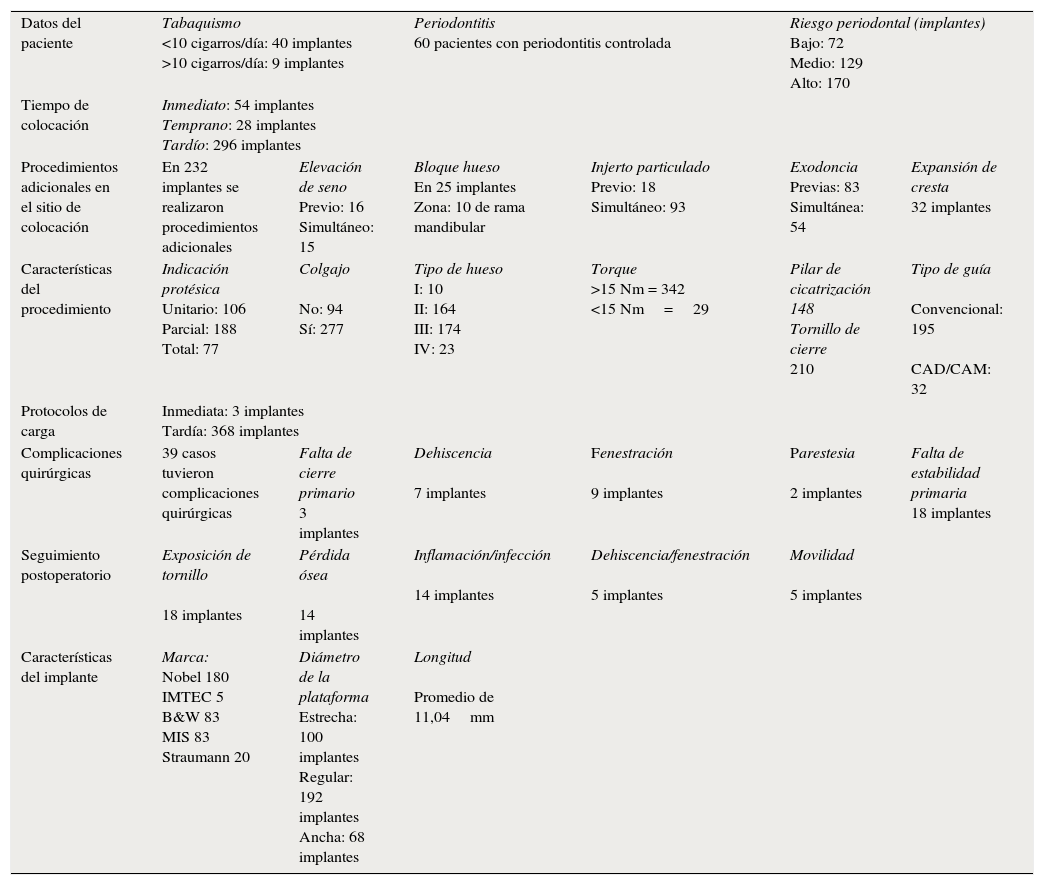
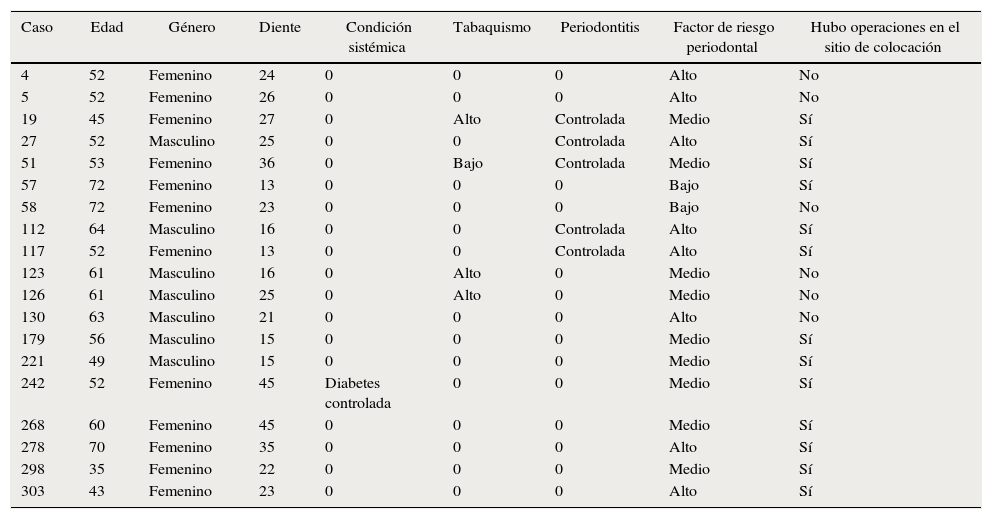
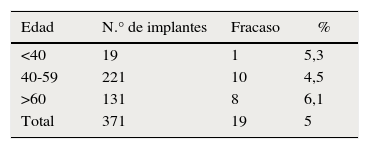
Observamos los resultados de los procedimientos y características de todos los implantes colocados (tabla 2). Los datos obtenidos de los implantes fallidos (tabla 3) se analizaron para encontrar las características en común de los procedimientos. Ubicando los fracasos por sectores encontramos: sector posterosuperior con 9 de 148 colocados, sector anterosuperior con 5 de 93 y sector posteroinferior 5 de 135 colocados. La distribución de implantes colocados y fracasos con respecto a la edad se observa en la tabla 4. No se observó que la edad fuera un factor que influyera en el resultado.
Resultados de los todos los procedimientos y características de los implantes
| Datos del paciente | Tabaquismo <10 cigarros/día: 40 implantes >10 cigarros/día: 9 implantes | Periodontitis 60 pacientes con periodontitis controlada | Riesgo periodontal (implantes) Bajo: 72 Medio: 129 Alto: 170 | |||
| Tiempo de colocación | Inmediato: 54 implantes Temprano: 28 implantes Tardío: 296 implantes | |||||
| Procedimientos adicionales en el sitio de colocación | En 232 implantes se realizaron procedimientos adicionales | Elevación de seno Previo: 16 Simultáneo: 15 | Bloque hueso En 25 implantes Zona: 10 de rama mandibular | Injerto particulado Previo: 18 Simultáneo: 93 | Exodoncia Previas: 83 Simultánea: 54 | Expansión de cresta 32 implantes |
| Características del procedimiento | Indicación protésica Unitario: 106 Parcial: 188 Total: 77 | Colgajo No: 94 Sí: 277 | Tipo de hueso I: 10 II: 164 III: 174 IV: 23 | Torque >15 Nm = 342 <15 Nm=29 | Pilar de cicatrización 148 Tornillo de cierre 210 | Tipo de guía Convencional: 195 CAD/CAM: 32 |
| Protocolos de carga | Inmediata: 3 implantes Tardía: 368 implantes | |||||
| Complicaciones quirúrgicas | 39 casos tuvieron complicaciones quirúrgicas | Falta de cierre primario 3 implantes | Dehiscencia 7 implantes | Fenestración 9 implantes | Parestesia 2 implantes | Falta de estabilidad primaria 18 implantes |
| Seguimiento postoperatorio | Exposición de tornillo 18 implantes | Pérdida ósea 14 implantes | Inflamación/infección 14 implantes | Dehiscencia/fenestración 5 implantes | Movilidad 5 implantes | |
| Características del implante | Marca: Nobel 180 IMTEC 5 B&W 83 MIS 83 Straumann 20 | Diámetro de la plataforma Estrecha: 100 implantes Regular: 192 implantes Ancha: 68 implantes | Longitud Promedio de 11,04mm | |||
Características de los implantes fallidos
| Caso | Edad | Género | Diente | Condición sistémica | Tabaquismo | Periodontitis | Factor de riesgo periodontal | Hubo operaciones en el sitio de colocación |
|---|---|---|---|---|---|---|---|---|
| 4 | 52 | Femenino | 24 | 0 | 0 | 0 | Alto | No |
| 5 | 52 | Femenino | 26 | 0 | 0 | 0 | Alto | No |
| 19 | 45 | Femenino | 27 | 0 | Alto | Controlada | Medio | Sí |
| 27 | 52 | Masculino | 25 | 0 | 0 | Controlada | Alto | Sí |
| 51 | 53 | Femenino | 36 | 0 | Bajo | Controlada | Medio | Sí |
| 57 | 72 | Femenino | 13 | 0 | 0 | 0 | Bajo | Sí |
| 58 | 72 | Femenino | 23 | 0 | 0 | 0 | Bajo | No |
| 112 | 64 | Masculino | 16 | 0 | 0 | Controlada | Alto | Sí |
| 117 | 52 | Femenino | 13 | 0 | 0 | Controlada | Alto | Sí |
| 123 | 61 | Masculino | 16 | 0 | Alto | 0 | Medio | No |
| 126 | 61 | Masculino | 25 | 0 | Alto | 0 | Medio | No |
| 130 | 63 | Masculino | 21 | 0 | 0 | 0 | Alto | No |
| 179 | 56 | Masculino | 15 | 0 | 0 | 0 | Medio | Sí |
| 221 | 49 | Masculino | 15 | 0 | 0 | 0 | Medio | Sí |
| 242 | 52 | Femenino | 45 | Diabetes controlada | 0 | 0 | Medio | Sí |
| 268 | 60 | Femenino | 45 | 0 | 0 | 0 | Medio | Sí |
| 278 | 70 | Femenino | 35 | 0 | 0 | 0 | Alto | Sí |
| 298 | 35 | Femenino | 22 | 0 | 0 | 0 | Medio | Sí |
| 303 | 43 | Femenino | 23 | 0 | 0 | 0 | Alto | Sí |
| Caso | Elevación de seno | Bloque autógeno | Injerto de hueso particulado | Exodoncia | Expansión de cresta |
|---|---|---|---|---|---|
| 4 | 0 | 0 | 0 | 0 | 0 |
| 5 | Simultáneo | 0 | 0 | 0 | 0 |
| 19 | 0 | 0 | Previo | Previo | 0 |
| 27 | Previo | 0 | Simultáneo | 0 | 0 |
| 51 | 0 | 0 | 0 | Previo | 0 |
| 57 | 0 | 0 | Simultáneo | 0 | 0 |
| 58 | 0 | 0 | 0 | 0 | 0 |
| 112 | 0 | 0 | Simultáneo | Previo | 0 |
| 117 | 0 | 0 | Simultáneo | Simultánea | 0 |
| 123 | 0 | 0 | 0 | 0 | 0 |
| 126 | 0 | 0 | 0 | 0 | 0 |
| 130 | 0 | 0 | 0 | 0 | 0 |
| 179 | 0 | 0 | 0 | Previo | 0 |
| 221 | 0 | 0 | Simultáneo | Simultánea | 0 |
| 242 | 0 | 0 | Simultáneo | Previo | 0 |
| 268 | 0 | 0 | Simultáneo | 0 | 0 |
| 278 | 0 | Mentón | Simultáneo | 0 | 0 |
| 298 | 0 | 0 | 0 | Simultánea | 0 |
| 303 | 0 | 0 | Simultáneo | Simultánea | Sí |
| Caso | Indicación protésica | Tiempo de colocación | Colgajo | Torque | Tipo de hueso | Tornillo de cierre o pilar de cicatrización | Carga |
|---|---|---|---|---|---|---|---|
| 4 | Unitaria | Tardía | No | 30 | 3 | Pilar | Tardía |
| 5 | Unitaria | Tardía | No | 30 | 3 | Pilar | Tardía |
| 19 | Parcial | Tardía | Sí | 35 | 3 | Tornillo | Tardía |
| 27 | Unitaria | Tardía | Sí | 40 | 3 | Pilar | Tardía |
| 51 | Unitaria | Temprana | No | 45 | 3 | Pilar | Tardía |
| 57 | Total | Tardía | Sí | 25 | 4 | Tornillo | Tardía |
| 58 | Total | Tardía | Sí | 25 | 4 | Tornillo | Tardía |
| 112 | Parcial | Tardía | No | 0 | 4 | Tornillo | Tardía |
| 117 | Parcial | Inmediata | Sí | 0 | 3 | Tornillo | Tardía |
| 123 | Total | Tardía | No | 35 | 2 | Pilar | Tardía |
| 126 | Total | Tardía | No | 35 | 2 | Pilar | Tardía |
| 130 | Parcial | Tardía | No | 35 | 2 | Pilar | Tardía |
| 179 | Unitaria | Temprana | Sí | 0 | 3 | Tornillo | Tardía |
| 221 | Unitario | Inmediata | No | 10 | 3 | Pilar | Tardía |
| 242 | Parcial | Tardía | Sí | 35 | 2 | Tornillo | Tardía |
| 268 | Parcial | Tardía | Sí | 25 | 2 | Tornillo | Tardía |
| 278 | Parcial | Tardía | Sí | 10 | 3 | Tornillo | Tardía |
| 298 | Unitaria | Inmediata | No | 15 | 3 | Pilar | Tardía |
| 303 | Parcial | Inmediata | Sí | 30 | 3 | Tornillo | Tardía |
| Caso | Complicaciones quirúrgicas | Marca | Longitud | Diámetro | Seguimiento postoperatorio |
|---|---|---|---|---|---|
| 4 | 0 | Nobel | 13 | 4 | Movilidad |
| 5 | 0 | Nobel | 10 | 5 | Movilidad |
| 19 | 0 | Nobel | 10 | 5 | Exposición de tornillo, Pérdida ósea periimplantaria, Infección |
| 27 | 0 | ByW | 11 | 4 | |
| 51 | 0 | Nobel | 10 | 5 | Pérdida ósea periimplantaria e infección |
| 57 | Fenestración | ByW | 10 | 4 | Pérdida ósea periimplantaria |
| 58 | 0 | ByW | 11 | 4 | Pérdida ósea periimplantaria e infección |
| 112 | Falta de torque | ByW | 13 | 5 | |
| 117 | Fenestración y falta de torque | ByW | 13 | 4 | Dehiscencia/fenestración |
| 123 | 0 | Nobel | 13 | 4 | Pérdida ósea periimplantaria |
| 126 | 0 | Nobel | 13 | 4 | |
| 130 | 0 | Nobel | 13 | 3 | |
| 179 | Falta de torque | MIS | 13 | 4,2 | Inflamación e infección |
| 221 | Falta de torque | MIS | 11,5 | 3,75 | |
| 242 | 0 | Nobel | 10 | 3,5 | Pérdida ósea periimplantaria e infección |
| 268 | 0 | MIS | 10 | 3,75 | |
| 278 | Otra | Nobel | 10 | 3,5 | Exposición de tornillo, pérdida ósea periimplantaria, dehiscencia/fenestración y movilidad |
| 298 | Falta de cierre y falta de torque | MIS | 16 | 3,75 | |
| 303 | 0 | MIS | 11,5 | 3,75 |
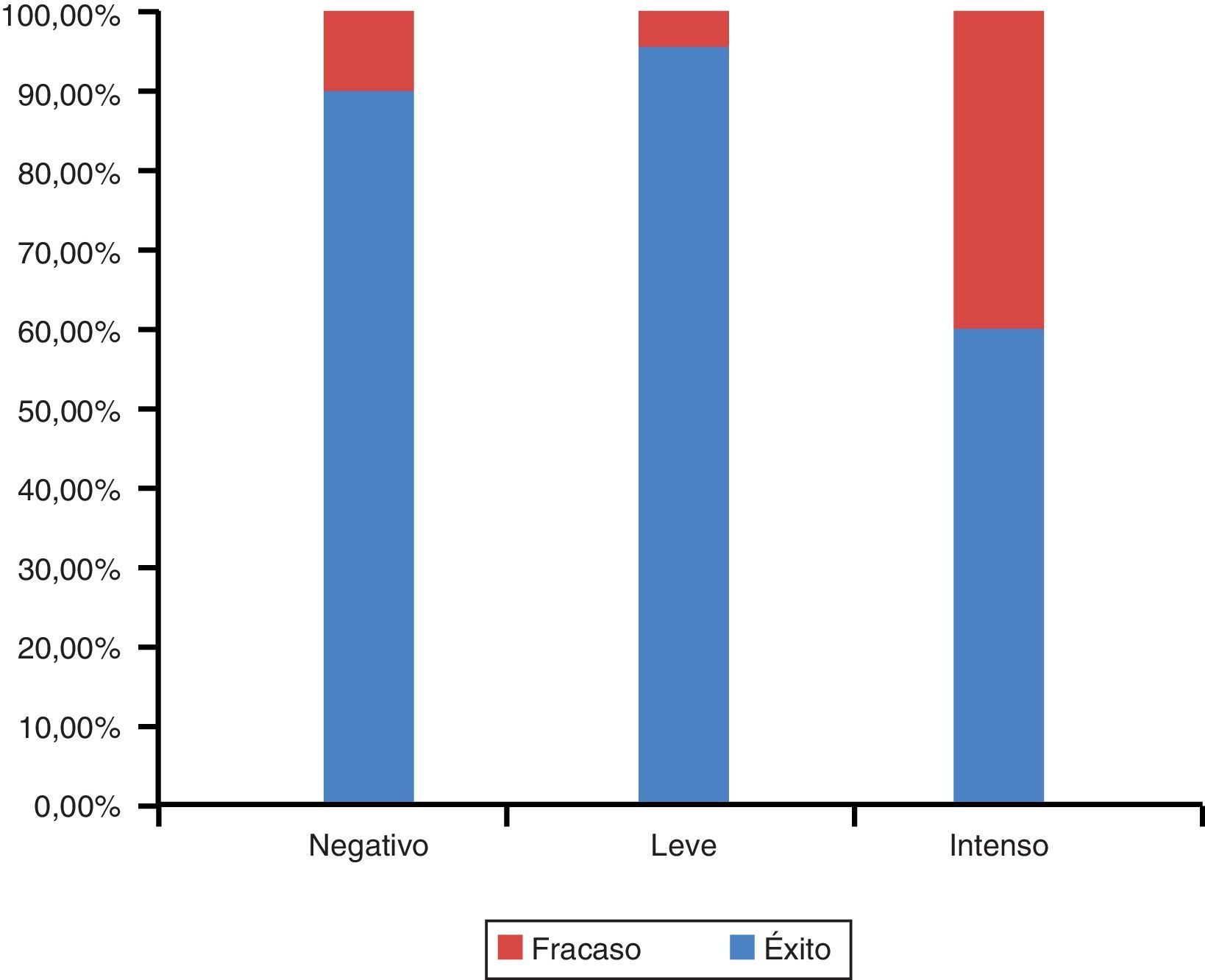
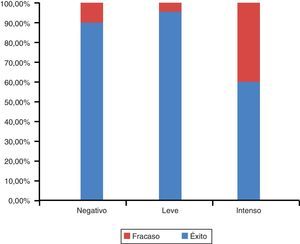
Se analizó la asociación del éxito o fracaso con el tabaquismo y se observaron diferencias estadísticamente significativas (Chi2= 15,4; valor de p < 0,0001) ya que entre los fracasos hubo mayor proporción de tabaquismo intenso (fig. 2).
No se observó asociación con el riesgo periodontal alto, ya que el éxito en los implantes colocados con este grado de riesgo fue de 46,2% y el fracaso fue de 42,1%.
Hubo 13 fracasos de 232 implantes colocados en sitios donde se realizaron procedimientos extras (5,6%), y 6 implantes fallidos de 139 en donde no se realizaron procedimientos extras (4,3%), por lo cual esta variable no se asocia con el fracaso.
No se observó asociación en el resultado en presencia de elevación de seno o de injerto en bloque. En la colocación de injerto de hueso particulado tampoco se observó diferencia significativa (p=0,09); sin embargo, se observó mayor tendencia al fracaso cuando se injertaba hueso simultáneamente a la colocación del implante. Tampoco se observó asociación con la expansión de cresta.
Se observó una tasa de fracaso del 7,40% en colocación inmediata, 7,14% en colocación temprana y 4,39% en colocación tardía. El valor de p fue 0,584, por lo cual no hay diferencia estadísticamente significativa.
En cuanto a la realización de colgajo, se observó una tasa de fracaso del 3,62% en procedimientos con colgajo y del 9,57% en procedimientos sin colgajo, por lo cual hubo una diferencia estadísticamente significativa, ya que p tuvo un valor de 0,02.
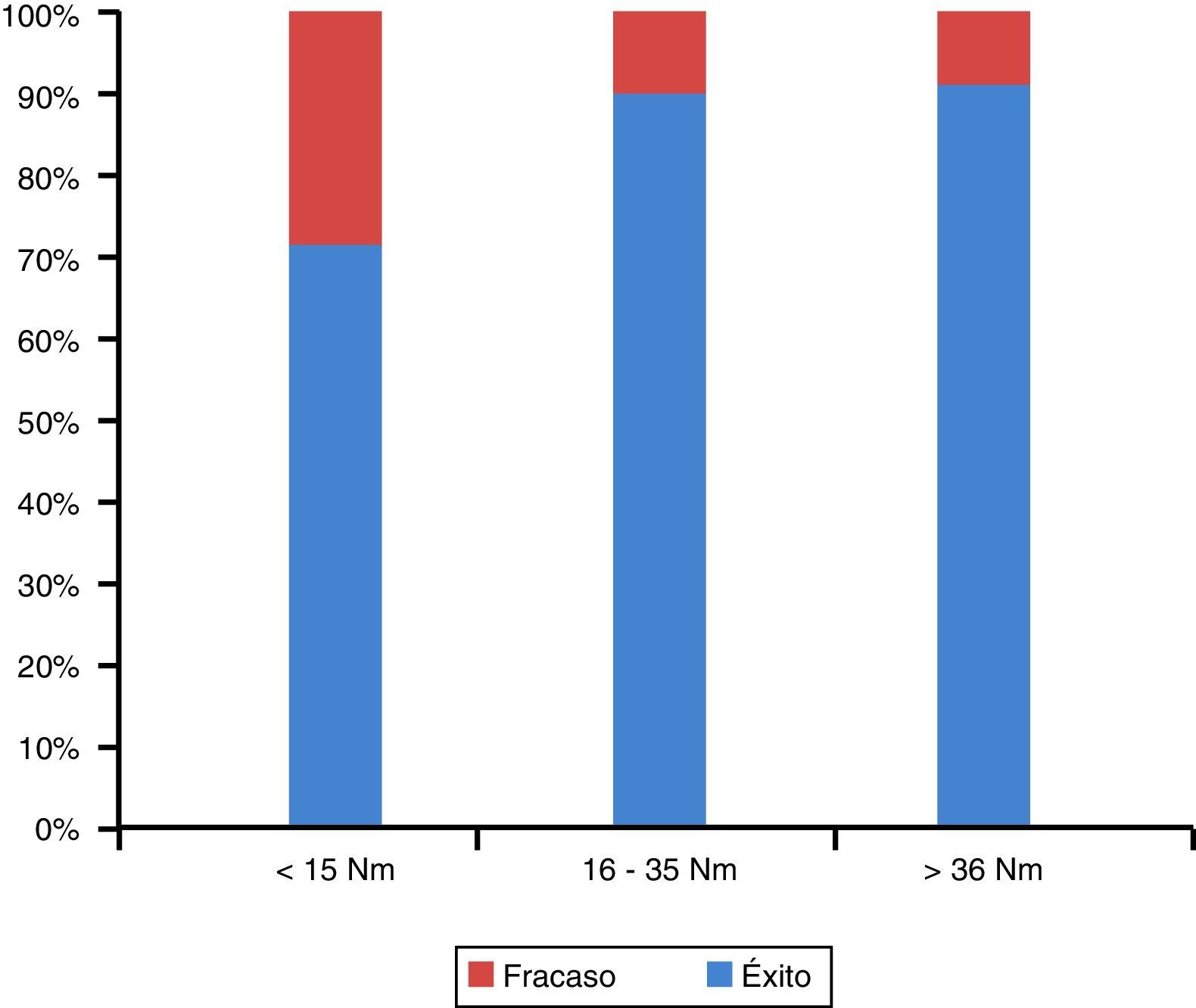
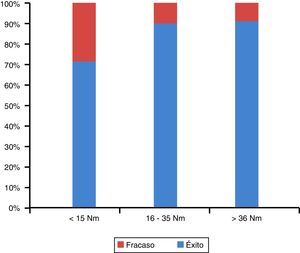
En implantes colocados a un torque mayor a 15Nm se observó un porcentaje de fracaso de 3,80%, mientras que en implantes colocados a un torque igual o menor se observó un porcentaje de fracaso de 20%, lo que nos da una diferencia estadísticamente significativa, por lo cual, a menor torque existe mayor probabilidad de fracaso. El promedio del torque en los pacientes con éxito fue de 32,3±8,1 y en los fracasos de 24,2±14,1 (fig. 3).
En la calidad de hueso se observó que hubo mayor índice de fracaso en el hueso tipo iv (13,04%) seguido por el tipo iii(6,32%), después el tipo ii (3,04%) y el tipo i (0%). Sin embargo, cabe recalcar que los sitios con hueso tipo iv fueron muchos menos10 que los de tipo III (174) y tipo II (164). No hubo diferencia estadísticamente significativa, ya que p=0,143.
Los procedimientos durante los cuales ocurrió fenestración tuvieron una tasa de éxito del 66,6%, sin embargo, fueron pocas las ocasiones en las que esto ocurrió.
También se tuvieron muy pocas complicaciones quirúrgicas, por lo cual no se puede llegar a la conclusión de si alguna de ellas puede afectar en el resultado de los implantes colocados.
Durante el periodo de cicatrización y osteointegración se observaron algunas complicaciones. Entre las más destacadas de observó que la mitad de los implantes que tuvieron pérdida ósea periimplantaria se perdieron y una tercera parte de los que presentaron infección se perdieron.
DiscusiónDe acuerdo a los datos de éxito obtenidos en los procedimientos quirúrgicos realizados en el Posgrado de Prostodoncia e Implantología, observamos que la tasa de éxito del 95% es un porcentaje aceptable debido a que otros estudios han observado resultados similares. Como un estudio realizado en el Posgrado de Prostodoncia de la Universidad Illinois durante 2 años, el cual mostró un tasa de éxito del 97%. En él buscaban encontrar una asociación entre el año de residencia y la tasa de éxito, sin embargo, encontraron que no había asociación que comprobara que los alumnos de último año tuvieran mejores resultados que un alumno que iniciaba11. En la Universidad de Hadassah (Israel) se evaluaron los implantes colocados por alumnos del programa de entrenamiento de implantes dentales y observaron una tasa de éxito del 96% en 24 meses de observación, y comprobaron que la falta de experiencia en un alumno no era una variable que influyera en el éxito de los implantes12. En la universidad de Creighton observaron un tasa de éxito del 97,5% de los implantes colocados por alumnos del programa predocotoral, a lo largo de 3 años, con una tasa de éxito favorable para un nivel académico13.
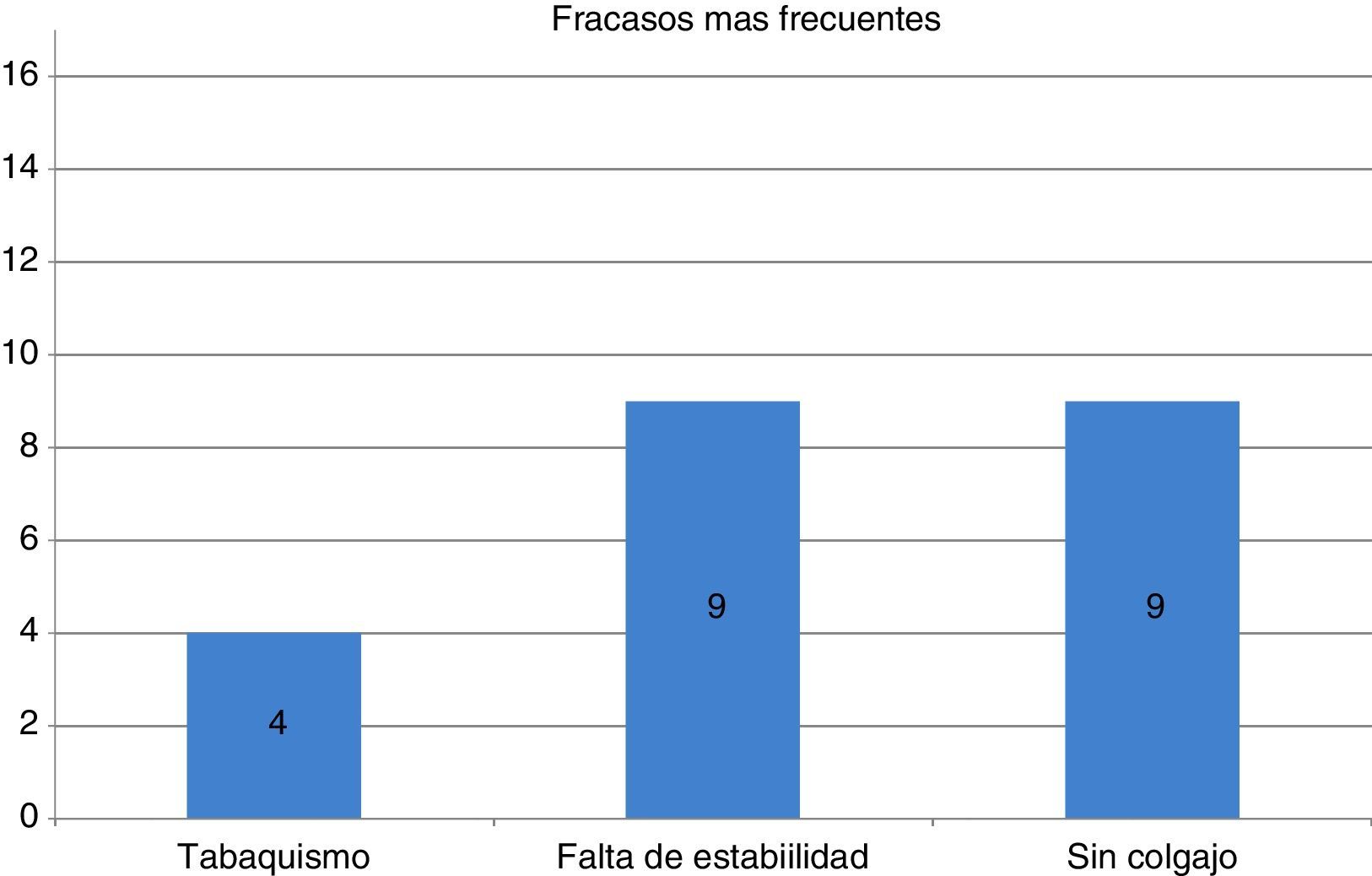
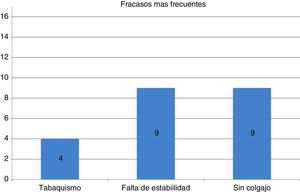
Con respecto a los resultados obtenidos, se observó que los factores que influyen en la evolución de los implantes son el tabaquismo, un torque menor a 15 Nm y que el implante haya sido colocado en una cirugía sin colgajo (fig. 4).
TabaquismoEl tabaquismo es un factor de riesgo para la salud general y la salud oral, que causa enfermedades como el cáncer oral y enfermedad periodontal14.
En este estudio se observó que el tabaquismo intenso (>10 cigarros por día) es un factor contribuyente al fracaso temprano. Varios estudios han reportado resultados similares. DeLuca et al. encontraron una tasa de fracaso del 23,08% en pacientes que fumaban durante el tratamiento, y observaron que la mayor cantidad de cigarros incrementaba el porcentaje de fracaso.
Con respecto a la influencia que puede ejercer el tabaquismo sobre el proceso de osteointegración, se ha observado que el tabaquismo tiene un efecto negativo en la cicatrización, ya que se ha comprobado una reducción en la producción de colágeno, alteración en la función de los fibroblastos y vasoconstricción generada por la acción de la nicotina15,16, además de un efecto negativo en la calidad de hueso, ya que ocasiona una rotura en el trabeculado y disminución de la elasticidad, que pueden estar asociadas a la mala absorción del calcio ocasionada por la nicotina (aunque no se han realizado estudios en huesos maxilares). El hecho de que los implantes que fallaron en pacientes con historia de tabaquismo fracasaran debido a infecciones nos hace suponer que el tabaquismo genera una mala cicatrización y predispone a la aparición de infecciones.
Es importante que un paciente fumador, antes de empezar un tratamiento con implantes, sea concientizado sobre los efectos que puede tener el tabaco, dado que, aunque el tabaco no es una contraindicación absoluta, sí aumenta las probabilidades de fracaso.
Poca estabilidad primariaLa estabilidad primaria es una cualidad mecánica que se logra en el momento en que se realiza la colocación del implante y permite la unión íntima entre hueso e implante, evitando la movilidad, y se ve influida por varios factores como las características del implante, del sitio receptor y de la técnica quirúrgica17. En nuestro estudio se observó que los implantes que funcionaron tuvieron un promedio de torque mayor que los implantes fallidos y, en 2 implantes colocados a bajo torque les fueron colocados pilares de cicatrización y fracasaron, por lo cual el fracaso pudo haberse debido a la carga que estos tuvieron durante el transcurso de la cicatrización. Se ha determinado que la falta de estabilidad primaria da como resultado falta de osteointegración, ya que el micromovimiento que se genera en estas situaciones favorece la formación de tejido fibroso alrededor del implante, en lugar de tejido óseo18. Dada esta situación, que en algunas ocasiones es difícil de controlar, cuando se obtiene poca estabilidad primaria es preferible dejar el implante sepultado y alargar el tiempo de cicatrización, para permitir que la osteointegración ocurra sobre condiciones más estables y sin ningún tipo de carga.
Dado que este tipo de situaciones se presentan cuando hay una baja calidad ósea, o cuando accidentalmente se hace un agujero más grande que el implante, en la literatura se han investigado varias técnicas para mejorar la estabilidad primaria, como la subpreparación del lecho implantario, el uso de osteotómos o de piezoeléctrico19, así como la colocación de injerto de hueso o cemento óseo en el alvéolo20. Nosotros proponemos que, en situaciones en las que es común observar un hueso de menor calidad (como en el maxilar posterior), nos preparemos para utilizar alguna de las técnicas antes mencionadas. Se requieren más estudios para evaluar la tasa de supervivencia en implantes con poca o nula estabilidad primaria.
Cirugía sin colgajoLas cirugías sin colgajo para la colocación de implantes se han utilizado con la finalidad de realizar técnicas mínimamente invasivas, disminuir la manipulación de tejidos que comprometen la vascularidad de la zona o una mayor reabsorción ósea, dar un mayor bienestar al paciente y producir menores complicaciones postoperatorias21. Sin embargo, se ha mencionado que la falta de visibilidad en el sitio puede llevar a complicaciones como fenestraciones o dehiscencias, daño a estructuras anatómicas o una mala colocación, por lo cual se ha sugerido que este tipo de técnicas deben ser realizadas por cirujanos con experiencia y con las herramientas de diagnóstico adecuadas, como radiografías y cone beam, para evitar este tipo de complicaciones.
Según estudios realizados para comparar el éxito entre una cirugía con y sin colgajo no se han encontrado resultados que apoyen ninguna de las 2 técnicas. En un estudio realizado por Lin et al., un metaanálisis de 12 artículos, se encontró que el promedio de tasa de éxito en una cirugía con colgajo fue del 98,6% mientras que en técnicas sin colgajo fue del 97%, lo cual no es una diferencia significativa22. En otro estudio de metaanálisis de 23 estudios realizado por Chrcanovic et al., observaron que sí había diferencia significativa con respecto a la tasa de éxito al comparar las 2 técnicas, con mejor éxito en aquellos casos en los que se hacía la técnica con elevación de colgajo. Sin embargo, mencionan que al evaluar solo los estudios con bajo riesgo de sesgo, se perdió la significación estadística entre las 2 técnicas10. En un estudio realizado por Doan et al. se evaluaron 1.241 implantes colocados con técnica sin colgajo a lo largo de 10 años, con una tasa de éxito a 5 años del 97,9% y a 10 años del 96,5%23. En otro estudio realizado en la Universidad de Nueva York, en el cual los alumnos del Posgrado de Periodoncia e Implantología evaluaron 52 implantes colocados con y sin elevación de colgajo, observaron una tasa de éxito del 100% en ambos técnicas a un año de observación posterior a la rehabilitación24.
Sin embargo, en nuestro estudio observamos mayor tendencia al fracaso cuando se realizaba una cirugía sin colgajo. Esto podría deberse a que los implantes fueron colocados por estudiantes, y la literatura hace hincapié en que este tipo de técnica requiere de experiencia del operador y que es preferible contar con métodos diagnósticos como la tomografía para evaluar la anatomía del sitio a operar. Por lo cual suponemos que una variable que puede afectar en está técnica sin colgajo es la falta de habilidad del operador.
ConclusionesEn esta investigación concluimos que los factores que tienen mayor influencia en la evolución de los implantes y afectan el resultado inmediato son el hábito de tabaquismo intenso, la colocación de implantes bajo un torque menor de 15Nm y en una cirugía sin colgajo, por lo cual se descarta la hipótesis. Sin embargo, se necesitan otras investigaciones que evalúen por separado estos factores para ampliar la muestra y tener resultados más certeros.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Autoría/colaboradoresJonathan E. Balderas Tamez ha intervenido en la planeación, elaboración del formato, recolección y ejecución de los procedimientos, así como en el análisis de los datos recopilados y en la redacción del trabajo, ha hecho aportaciones intelectuales y ha dado su aprobación final a la versión que se envía para publicar.
Fabiola Neri Zilli ha intervenido en la planeación y ejecución de los procedimientos, así como en la elaboración del formato, recolección y análisis de los datos recopilados y en la redacción del trabajo, ha hecho aportaciones intelectuales y ha dado su aprobación final a la versión que se envía para publicar.
Luis Antonio Fandiño ha intervenido en la ejecución del procedimiento quirúrgico, ha realizado aportaciones intelectuales relevantes al trabajo y a su revisión crítica. Ha dado su aprobación final a la versión que se envía para publicar.
Juan Manuel Guizar ha intervenido en la recopilación y análisis estadísticos, recopilación de datos, además de realizar aportaciones intelectuales relevantes al trabajo y a su revisión crítica. Ha dado su aprobación final a la versión que se envía para publicar.
Conflicto de interesesTodos los autores declaran no contar con ningún conflicto de intereses en esta investigación.