En el año 2009 publicamos un estudio con los resultados de la artrodesis metatarsofalángica mediante placa Fyxis® como tratamiento en los casos de hallux rigidus avanzado, evaluando la escala AOFAS con buenos resultados. En el 2011 se realizó una revisión manteniéndose los resultados. Aunque debatida, la tendencia en el postoperatorio es el uso de zapato de tacón invertido un mínimo de 8-10 semanas. Muchos de estos pacientes refieren incomodidad con este tipo de calzado, con trocanteritis, lumbalgias, inestabilidad e incluso caídas sobre todo los primeros días. A raíz de un paciente que no siguió nuestras recomendaciones y utilizó un zapato plano rígido sin complicaciones posteriores y tras un estudio biomecánico, nos preguntamos: ¿por qué no el zapato plano rígido?
ObjetivoEstudio prospectivo sobre el uso de zapato plano rígido en las artrodesis de la primera articulación metatarsofalángica, con un control histórico de pacientes intervenidos de la misma artrodesis entre los años 2006 y 2013 con zapato tacón invertido en el postoperatorio.
Material y métodoRevisión de 67 artrodesis del primer radio entre 2006 y 2013 con zapato tacón invertido, evaluando parámetros clínicos y radiológicos pre y posquirúrgicos, grado de satisfacción y AOFAS. Estudio prospectivo de 16 pacientes, postoperatorio con zapato plano rígido, evaluando los mismos parámetros que en el grupo anterior. Análisis estadístico sistema SPSS mediante U de Mann-Whitney para variables no paramétricas y test de la chi al cuadrado.
ResultadosLos pacientes de ambos grupos presentan una mejoría de AOFAS pre y posquirúrgica (27 prequirúrgica, 87 postquirúrgica de media). Al compararlos, no encontramos diferencias estadísticamente significativas en cuanto a AOFAS posquirúrgica, funcionalidad ni grado de satisfacción. No diferencias estadísticamente significativas en cuanto a complicaciones; el 20% de complicaciones de la herida, 2 pacientes retraso de consolidación y ningún caso de fracaso de la osteosíntesis.
ConclusionesLos pacientes con zapato plano rígido se muestran más satisfechos y presentan menos comorbilidad, sin ser estas diferencias estadísticamente significativas. Una vez comparados un grupo retrospectivo y uno prospectivo, el siguiente paso será diseñar un estudio prospectivo aleatorizado doble ciego para poder demostrar que siendo el zapato plano igual de efectivo que el tacón invertido su uso nos evita mayor morbilidad.
In 2009 we published a study which showed results of the arthrodesis of the first metatarsophalangeal joint with Fyxis® plate in advanced hallux rigidus, evaluating the AOFAS scale with good results, and in 2011 a review was made, maintaining the same results. Although debated, the trend in the postoperative period is the use of high-heeled inverted shoe a minimum of 8-10 weeks. Many of these patients, refer discomfort with these shoes in the form of trochanteritis, back pain, unsteadiness and even falls especially the first day. After a patient who did not follow our recommendations and used a rigid flat shoe without further complications and after a biomechanical study, we asked ourselves; Why not use rigid flat shoe in the first metatarsophalangeal joint arthrodesis?
ObjectiveProspective study about the use of the rigid flat shoe after arthrodesis of the first metatarsophalangeal joint, with a historical control group of patients who underwent the same arthrodesis between 2006-2013 with postoperative inverted heel shoe.
Material and methodReview of 67 first radius arthrodesis between 2006-2013 with inverted heel shoe, evaluating clinical and radiological parameters pre and post surgical, satisfaction and AOFAS. Comparing with a prospective study of 16 patients with postoperative rigid flat shoe, evaluating the same parameters. SPSS statistical analysis system using the Mann Whitney U for nonparametric variables and Chi-square.
ResultsPatients in both groups showed an improvement in pre and postoperative AOFAS (27 preoperative - postoperative 87 on average). By comparison, we found no statistically significant differences in postoperative AOFAS, functionality or satisfaction. No statistically significant differences in complications; 20% wound complications, 2 patients delayed union and no cases of failure of fixation.
ConclusionsPatients with postoperative use of rigid flat shoe were more satisfied and had less comorbidity, without these differences being statistically significant. Once compared one retrospective group and one prospective, the next step is to design a double-blind randomized prospective study to demonstrate that the flat shoe is as effective as the inverted heel, but more comfortable.
El hallux rigidus se define como una artrosis degenerativa de la primera articulación metatarsofalángica que provoca una limitación de la movilidad, especialmente de la flexión dorsal, necesaria para la deambulación correcta1.
Existen varias clasificaciones, la más utilizada es la de Regnauld (tabla 1)1,2, en la que diferencian 3 grados según la clínica y la imagen radiográfica. Existen diversas técnicas quirúrgicas según el grado de afectación, dirigidas, en las primeras fases, a la preservación de la articulación. En las fases finales, en las que existe una gran limitación de la movilidad y dolor por gran afectación de la articulación, está indicada la artrodesis.
Descripción de los criterios clínicos y signos radiológicos característicos de los 3 estadios descritos por Regnauld en el hallux rigidus
| Clínica | Radiología | |
|---|---|---|
| I | Dolor esporádico en la fase de despegue y a la flexoextensión libre del primer dedo Cierta limitación de la movilidad articular | Ligero pinzamiento articular Ligera osteofitosis (lateral) |
| II | Dolor frecuente durante la marcha o movilización articular Marcha en supinación Hiperqueratosis Limitación grave de la movilidad | Pinzamiento articular importante Esclerosis subcondral Osteofitosis dorsolateral |
| III | Dolor constante Retracción tendón del FHL Marcha en supinación Hiperqueratosis Rigidez articular completa | Desaparición de la línea articular Gran esclerosis periarticular Hipertrofia osteofítica anárquica Base de la falange acampanada |
La artrodesis de la primera articulación metatarsofalángica se puede realizar mediante diferentes técnicas: agujas de Kirchner, tornillos cruzados, grapas o placas conformadas, en todas ellas debe realizarse una buena cruentación de las carillas articulares y una correcta compresión para facilitar la consolidación.
En el año 2009, nuestro centro publicó un estudio con los resultados de las artrodesis metatarsofalángica mediante placa Fyxis® como tratamiento del hallux rigidus avanzado evaluando estos mediante la escala AOFAS con buenos resultados. En el 2011 realizamos una nueva revisión, manteniéndose estos resultados3.
Aunque debatido, la tendencia en el postoperatorio es el uso de zapato de tacón invertido un mínimo de 8-10 semanas. Al ser la mayoría de los pacientes mayores de 55 años, muchos refieren incomodidad con este calzado en forma de trocanteritis, lumbalgias, inestabilidad e incluso caídas con alguna fractura.
ObjetivosEstudio prospectivo sobre el uso de zapato plano rígido en las artrodesis de la primera articulación metatarsofalángica mediante placa angulada de bajo perfil (Fyxis®), con un control histórico de pacientes intervenidos de la misma artrodesis entre los años 2006 y 2013 que utilizaron zapato de tacón invertido.
Material y métodosGrupo control histórico de 74 pacientes, 83,8% sexo femenino de 66,8 años de edad media con hallux rigidus grado iii según la clasificación de Regnauld, que fueron intervenidos en nuestro centro de una artodesis de la primera metatarsofalángica mediante una placa Fyxis® durante los años 2006 y 2013, y a los que se les indicó el uso de zapato de talón invertido en el postoperatorio inmediato un mínimo de 8 semanas.
Grupo a estudio de 16 pacientes, 93,8% sexo femenino, de edad media 66,3 años, que se les realizó el mismo tipo de artrodesis por un solo cirujano y a los que se les indicó un zapato plano rígido en el postoperatorio, con carga inmediata, un mínimo de 8 semanas.
Evaluación mediante la escala AOFAS pre y posquirúrgica. Recogimos los antecedentes quirúrgicos, cirugías previas, momento de consolidación y aparición de complicaciones.
Análisis estadístico sistema SPSS mediante U de Mann-Whitney para variables no paramétricas y test de la chi al cuadrado.
De 90 pacientes totales, 36 hallux rigidus primario y 54 pacientes con antecedentes de cirugías previas: 30 Keller-Brandes-Lelievre, 11 secundarios a hallux valgus severo con osteotomías previas, 6 cirugía percutánea, 3 secundarios a necrosis de la cabeza del metatarsiano, 2 por fallos de hemiprótesis y 2 recidivas de artrodesis previas.
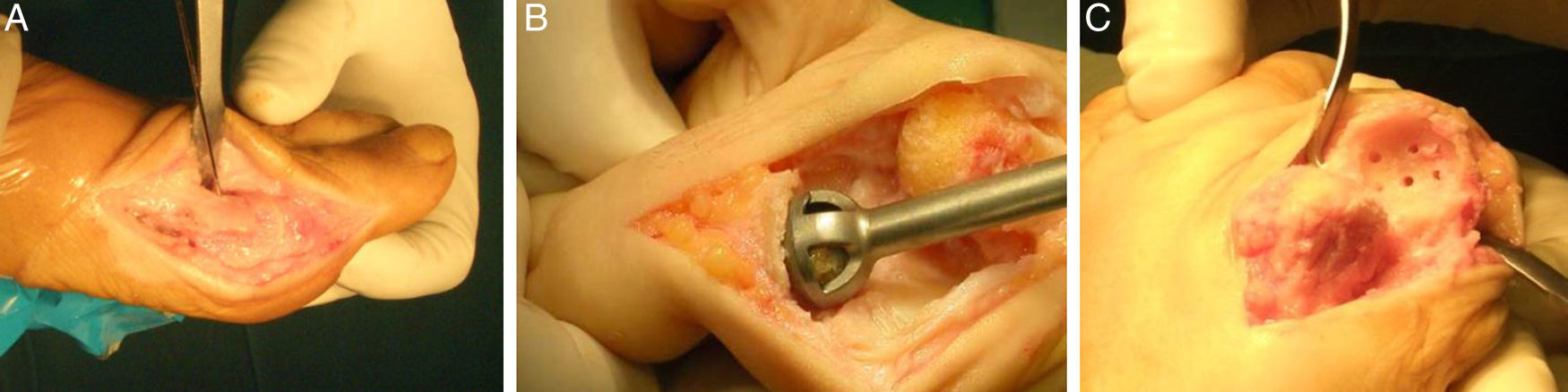
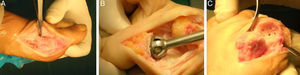
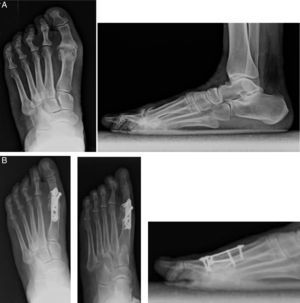
Técnica quirúrgicaTodos los pacientes fueron intervenidos en decúbito supino con un manguito de isquemia a nivel supramaleolar. Una incisión medial sobre la primera articulación metatarsofalángica de 3-4cm de longitud, capsulotomía y liberación de los sesamoideos. Después de una liberación de la cápsula lateral, tenotomía del aductor de la primera falange, se procede a la exposición de las carillas articulares realizando posteriormente una cruentación cóncavo-convexa mediante fresas; añadimos perforaciones de las carillas articulares para favorecer la vascularización (fig. 1).
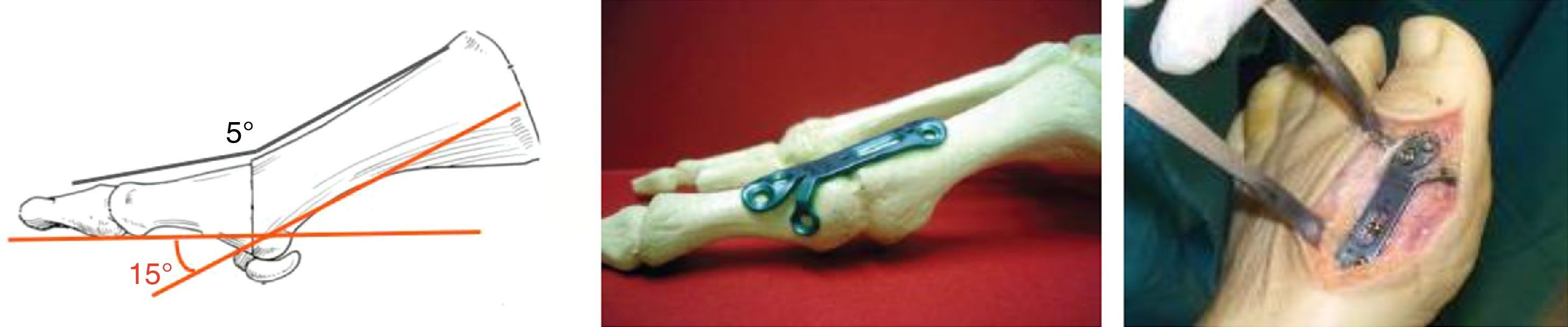
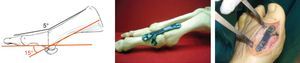
Posición de la artrodesis a 15-20° de flexión dorsal (en relación con el eje del primer metatarsiano) y 5-10° de abducción del dedo en el plano frontal siguiendo alineación con el 2.° dedo, se coloca la placa Fyxis® preconformada dorsal fijada con tornillos de cortical de 2,7mm, realizando compresión interfragmentaria a través de la placa (fig. 2). Capsulorrafia y cierre de la piel con Nylon 3/0. En algunos casos se pueden añadir gestos en los radios laterales.
ResultadosLa media en la escala AOFAS prequirúrgica en los 90 pacientes fue de 30,75 y la posquirúrgica de 82,7.
A los 4 meses de la cirugía, un 84,44% de los pacientes estaban muy satisfechos y un 15,6% satisfechos. Ningún paciente descontento con el resultado final de la intervención.
Con control postoperatorio a los 10 días (curas), a las 4, 8, 12,16 semanas, a los 6 meses y al año poscirugía. Con un seguimiento mínimo de 12 semanas.
En total presentaron complicaciones un 13% de los casos: metatarsalgias, dehiscencias, infección de la herida (resuelta antes de las 4 semanas), dolor persistente sobre el hallux, rotura del material, primer dedo en hiperextensión y mala alineación.
No hubo diferencias estadísticamente significativas entre los 2 grupos en cuanto a edad, la lateralidad ni el sexo. Tampoco en cuanto a complicaciones ni a la valoración del grado de satisfacción ni en la escala AOFAS. Sí que observamos una mejoría clínica precoz, pues con zapato plano rígido disminuía la aparición de trocanteritis, lumbalgias y caídas, entre otras.
Resultados controlDe forma retrospectiva, revisamos 74 artrodesis de la primera metatarsofalángica, el 83,4% de sexo femenino de edad media 66,8 años a los que se les indicó un zapato de tacón invertido como tratamiento postoperatorio.
En 20 de estos pacientes se les asoció acciones sobre los radios laterales; a 16 realineación de Lelievre y a los otros 4 osteotomías de Weil fijadas con tornillos.
Tiempo de consolidación medio de 8,73 semanas; un caso que presentó un retraso de consolidación (hasta las 24 semanas); 2 casos de rotura del material con la artrodesis consolidada a los 16 y 18 meses, respectivamente, a las que se les retiró el material por protrusión. En un 14% de los casos encontramos episodios de lumbalgia y trocanteritis, y en 2 casos caída con fractura lumbar (L2) y fractura de maléolo peroneal, ambas tratadas ortopédicamente. Todos estos pacientes asociaron estas molestias a la utilización del zapato de tacón invertido. De una puntuación máxima de 100 en la escala AOFAS en el preoperatorio, estos pacientes obtuvieron una puntuación prequirúrgica de 31,08, posquirúrgica de 71,06 y de 79,6 a las 8 y 12 semanas, respectivamente (recordar que la máxima puntuación en la escala AOFAS posquirúrgica es de 90 pues la puntuación para movilidad de la primera metatarsofalángica es 0 tras la artrodesis), encontrando diferencias estadísticamente significativas (p<0,001).
Resultados grupo 2Estudio prospectivo de 16 pacientes a los que se les realizó una artrodesis de la primera articulación metatarsofalángica; el 93,8% de sexo femenino, edad media de 63,3 años. Se les indicó la utilización de zapato plano rígido. A un paciente se le asoció una realineación de Lelievre. La media de tiempo de consolidación fue de 8,84 semanas. En cuanto a las complicaciones 5 pacientes han presentado alguna; 3 relacionadas con la herida (una dehiscencia, una cicatrización lenta y una infección superficial) que se resolvieron antes de la visita control a las 4 semanas y una paciente que refería metatarsalgia.
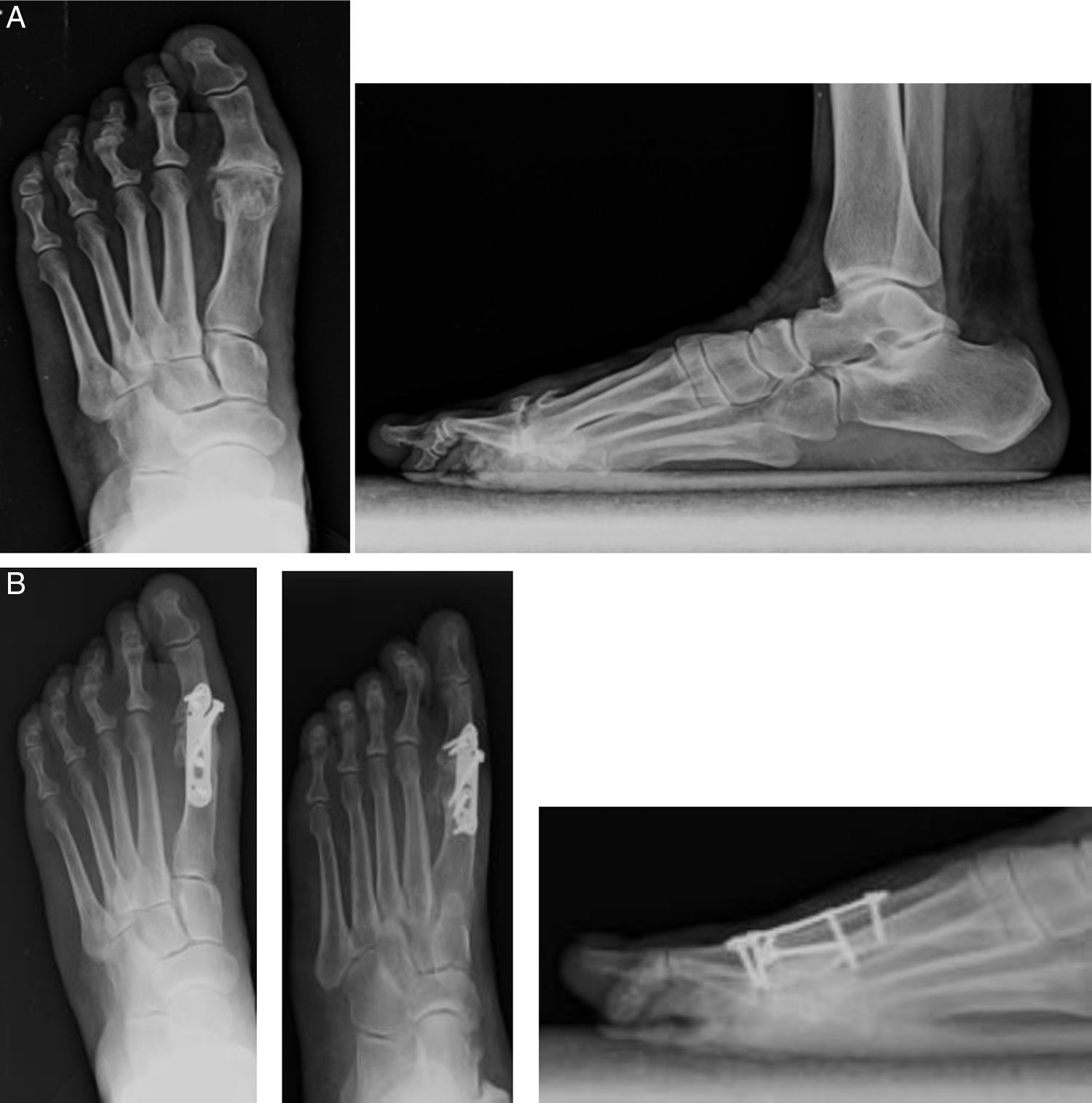
Escala AOFAS prequirúrgica de 29,95, posquirúrgica de 73,12 y de 85,62 a las 8 y 12 semanas, respectivamente, encontrando diferencias estadísticamente significativas (p<0,001) (fig. 3).
DiscusiónAunque no hemos encontrado diferencias estadísticamente significativas ni en el grado de satisfacción ni en la escala AOFAS ni en las complicaciones, sí que hemos observado que, a corto plazo, los pacientes refieren menos molestias y menos clínica coadyuvante en forma de trocanteritis, lumbalgias, caídas o fracturas.
Está consensuado y aceptado que en estadios avanzados de hallux rigidus (grado iii de Regnauld) el tratamiento de elección es la artrodesis y muchos artículos demuestran la eficacia de cada una de las técnicas artrodesante4-14.
Gibson y Thompson15 llevaron a cabo un ensayo controlado aleatorizado que comparaba artrodesis (n=34) con artroplastias totales de la primera articulación metatarsofalángica, encontrando que ambas reducen el dolor (EVA), siendo superior la mejoría en las artrodesis. Keiserman et al.16 condujeron un estudio retrospectivo en el que comparaban los tratamientos con artrodesis, quielectomía y artroplastia de interposición, encontrando una mejoría superior de la AOFAS en el grupo de las artrodesis.
Buranosky et al.17, en un estudio con test de estrés sobre piezas anatómicas, observaron que la placa dorsal de 6 agujeros con un tornillo a compresión era mucho más resistente que otros sistemas de osteosíntesis, como los 2 tornillos cruzados. Igualmente, Politi et al.18, usando modelos sintéticos de hueso, encontraron que la placa dorsal con tornillo a compresión era mucho más estable que 2 tornillos cruzados o la placa aislada.
En nuestro centro, Adamuz et al.4 publicaron en el 2009 una revisión de 21 artrodesis de la primera metatarsofalángica con placa de bajo perfil (Fyxis®) con muy buenos resultados en cuanto a satisfacción de los pacientes y a la mejoría de la AOFAS. En el 2012 realizamos una nueva revisión, de 57 artrodesis totales (2006-2011) donde persistieron estos buenos resultados.
El manejo postoperatorio de estos pacientes está bastante discutido. Al inicio, se mantenía a los pacientes en descarga con un yeso un mínimo de 6-8 semanas para después iniciar deambulación con un Walker o zapato ortopédico19. También es cierto que no se fijaban las artrodesis o los métodos de fijación eran mucho menos estables que los actuales. Con el tiempo, estos sistemas de fijación han ido mejorando y los cirujanos han modificado su conducta en el postoperatorio tolerando cargas antes desaconsejadas. Roukis et al.20, en su estudio retrospectivo, observaron que con carga inmediata con un zapato ortopédico especial obtenían una baja incidencia de no unión y una mejoría en la atrofia muscular y en el dolor articular que normalmente presentan los pacientes que han realizado descarga.
Como ya hemos comentado previamente, con la aparición de la fijación interna y de los nuevos sistemas, se ha modificado gradualmente el manejo postoperatorio de estos pacientes. McKeever21, en 1952, ya utilizaba un zapato ortopédico similar al zapato de tacón invertido actual, con carga a los 3-4 días, obteniendo muy buenos resultados tanto en la consolidación como en la satisfacción de los pacientes.
Actualmente, hay opiniones dispares en cuanto al manejo postoperatorio. Sage et al.22 en 1997 permitieron, en su estudio, la carga parcial con Walker para después a las 4 semanas colocar un zapato ortopédico. Yu y Shook23, en 2001, mantenían a los pacientes en descarga con una calza de yeso 6-10 semanas para después progresar gradualmente a un yeso con carga, un zapato ortopédico y, finalmente, el zapato convencional.
En el 2004, Dayton et al.24 publicaron un estudio retrospectivo para determinar si la deambulación precoz comprometía la fijación de las artrodesis de la primera articulación metatarsofalángica. Como resultados mostraron 47 artrodesis que realizaron carga inmediata con un zapato de tacón invertido a partir del segundo día, con un tiempo medio de consolidación de 6,23 semanas y una consolidación del 100%.
ConclusionesEn nuestro centro indicamos el uso del zapato de tacón invertido con carga inmediata en el mismo día postoperatorio una vez ha revertido el bloqueo motor, retirándolo entre la 8.a-10.a semana.
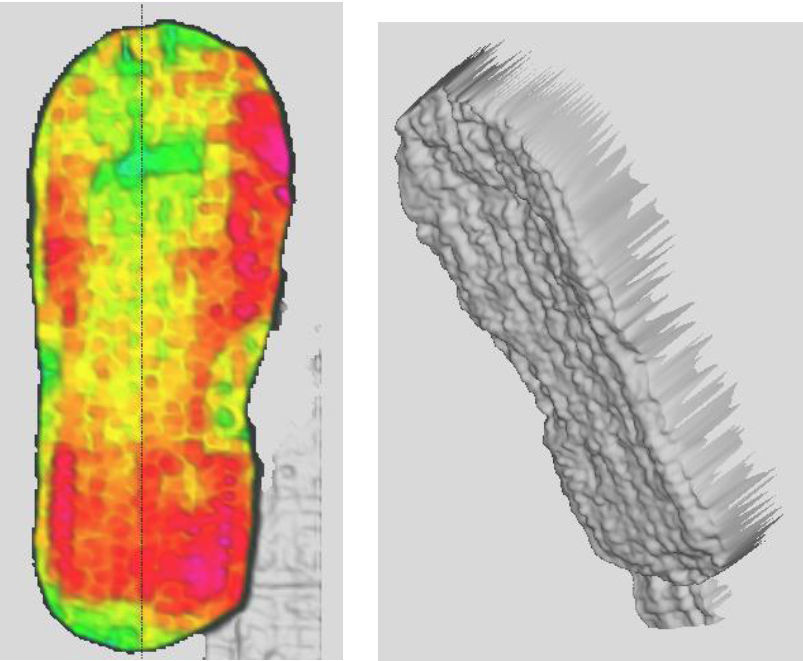
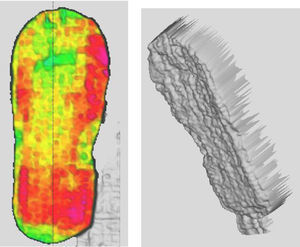
Al referir muchos de los pacientes molestias generales con el zapato era forma de lumbalgias, trocanteritis, gonalgia por sobrecarga, caídas frecuentes e incluso alguna fractura secundaria a las caídas, nos planteamos la utilización del zapato plano rígido. Revisando bibliografía, sin encontrar ningún antecedente en este tema, y estudiando la biomecánica del pie y de las artrodesis, encontramos que para mantener la estabilidad de la artrodesis de la primera articulación metatarsofalángica y no impedir la correcta consolidación debe evitarse el 3.er rocker. Durante este existe una dorsiflexión máxima de la metatarsofalángica de 70° y la mayoría de la carga recae sobre la primera articulación metatarsofalángica. Realizamos un estudio de carga en que comprobamos que tanto con el zapato de tacón invertido como con el zapato plano rígido queda abolido el 3.er rocker, no se produce, pues despegan distal a la interfalángica.
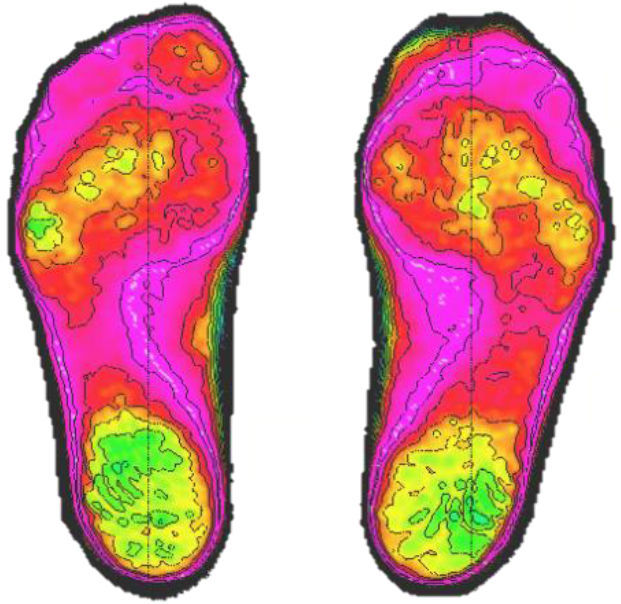
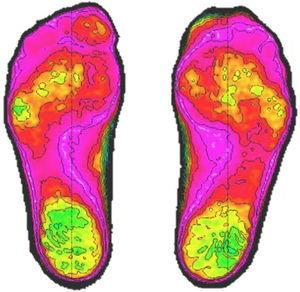
Mediante un estudio de carga estática, obtuvimos que con zapato plano no había una excesiva carga sobre el primer radio, sino que se distribuía homogéneamente por todo el antepié (fig. 4). Sin calzado, a las 12 semanas postoperatorias, tampoco se observaba un aumento de la carga sobre radios laterales ni sobre la primera articulación metatarsofalángica y observamos una falta de carga en la interfalángica distal del primer dedo en comparación con el otro pie (fig. 5).
Los pacientes con zapato plano rígido se muestran más satisfechos y presentan menos comorbilidad, sin ser estas diferencias estadísticamente significativas. Una vez comparados un grupo retrospectivo y uno prospectivo, el siguiente paso será diseñar un estudio prospectivo aleatorizado doble ciego y poder demostrar que el zapato plano es igual de efectivo que el tacón invertido pero más cómodo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.