La psoriasis es una enfermedad cutánea común, con prevalencia mundial entre el 0,9-8,5%. Es una condición inflamatoria crónica, inmunológicamente mediada, que lleva a hiperplasia epidérmica con gran variedad de formas clínicas. La psoriasis ostrácea es una variante hiperqueratósica infrecuente, reportada pocas veces en la literatura y que con frecuencia se asocia a artritis psoriásica, una artropatía inflamatoria, seronegativa, crónica, cuyos síntomas usualmente comienzan después de las lesiones cutáneas. Este es el caso de un paciente con una presentación inusual de artritis psoriásica asociada a psoriasis ostrácea posterior a 10 años de manejo adecuado con infliximab.
Psoriasis is a common cutaneous disease with a world prevalence of 0.9-8.5%. It is a chronic, inflammatory, immune mediated condition that leads to epidermal hyperplasia and an array of clinical presentations. Psoriasis ostracea is a rare hyperkeratotic variant of psoriasis. Although frequently associated with psoriatic arthritis, there are few reports in the literature. Psoriatic arthritis is a chronic, seronegative, inflammatory arthritic disease, in which the symptoms usually emerge years after skin lesions appear. The case is presented of a patient, who after 10-years of adequate Infliximab treatment, had an unusual presentation of psoriatic arthritis associated with psoriasis ostracea.
La psoriasis es una enfermedad cutánea común, pues se estima que su prevalencia mundial está entre el 0,9-8,5%1. Es una condición inflamatoria crónica, inmunológicamente mediada, que lleva a hiperplasia epidérmica con una gran variedad de formas clínicas, siendo la psoriasis en placas la más frecuente2,3. La artritis psoriásica es una artropatía inflamatoria, seronegativa, crónica, con prevalencia mundial del 0,16-0,25%2. Se presenta en el 20-30% de los pacientes con psoriasis y los síntomas usualmente comienzan después de las lesiones cutáneas2. La psoriasis ostrácea es una variante infrecuente de la psoriasis que ha sido reportada muy pocas veces en la literatura. Este es el caso de un paciente con una presentación inusual de artritis psoriásica asociada a psoriasis ostrácea, posterior a 10 años de manejo con infliximab.
Caso clínicoPaciente masculino de 35 años, hospitalizado por hemorragia de vías digestivas bajas, secundaria a ictericia colestásica por áscaris. Durante la hospitalización fue valorado por el servicio de dermatología por un cuadro de 8 meses de evolución de aparición de lesiones asintomáticas generalizadas en piel. Durante el interrogatorio el paciente relata cuadro de 8 años de evolución de dolor en región lumbar, de predominio matutino que con los años se ha extendido a rodillas y tobillos, con preferencia por el lado izquierdo, asociado a edema, y a región cervical y metatarsofalanges. El dolor era incapacitante por lo cual llevaba 7 meses en cama y lo manejaba con antiinflamatorios no esteroideos sin mejoría. Sus dolores articulares habían sido estudiados previamente (factor reumatoide negativo en 4,6UI/mL [LN<15UI/mL], C3 en 232mg/dL [LN 88-252], C4 normal en 13,3mg/dL [12-72], ANA 1/40 con patrón moteado fino, no se tomó HLA-B27) y había sido manejado como artritis reumatoide con prednisolona y cloroquina sin mejoría del cuadro. Adicionalmente, el paciente había tenido 2 hospitalizaciones previas, 6 años antes, por enfermedad diarreica aguda manejada como amebiasis intestinal.
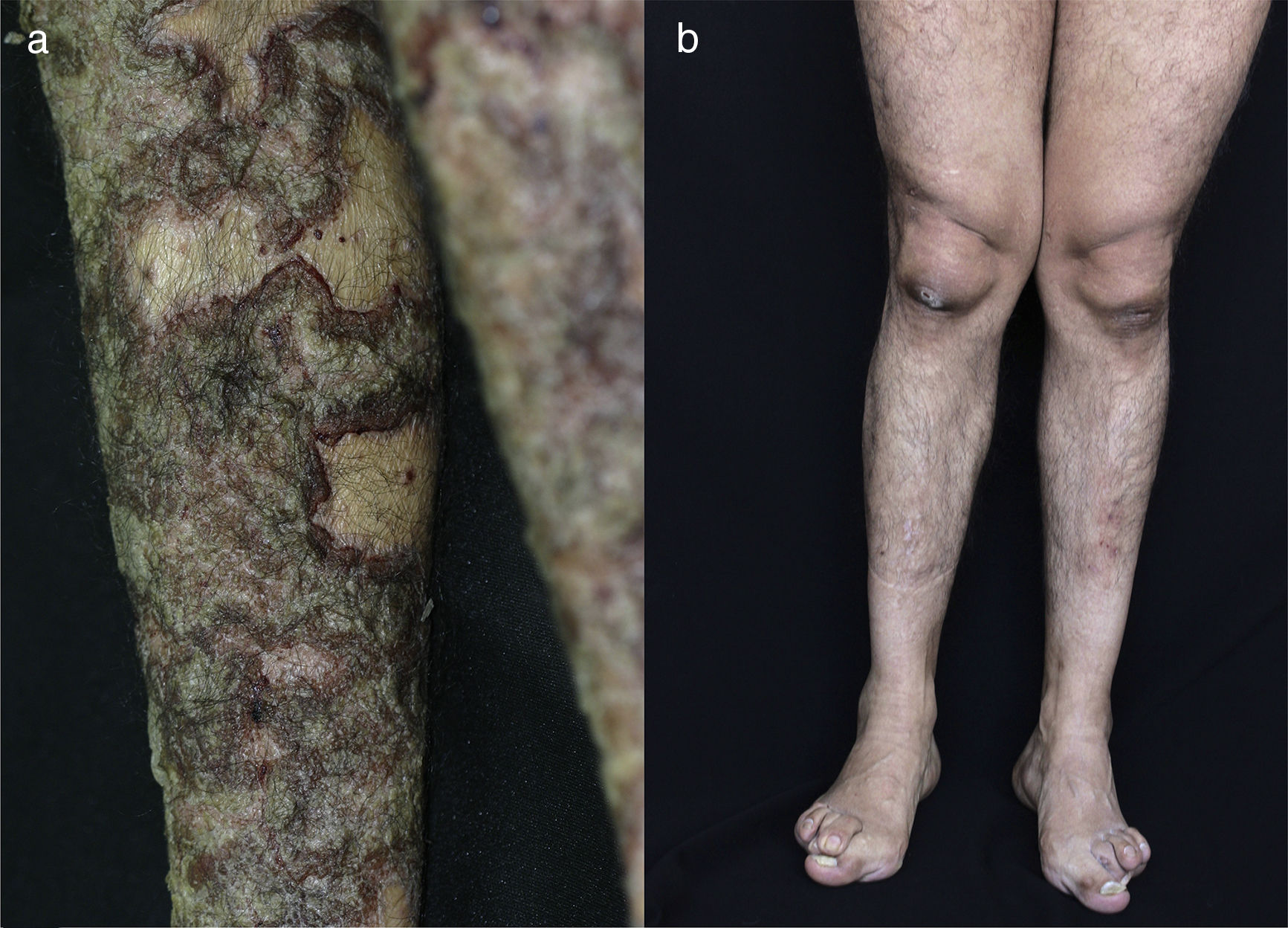
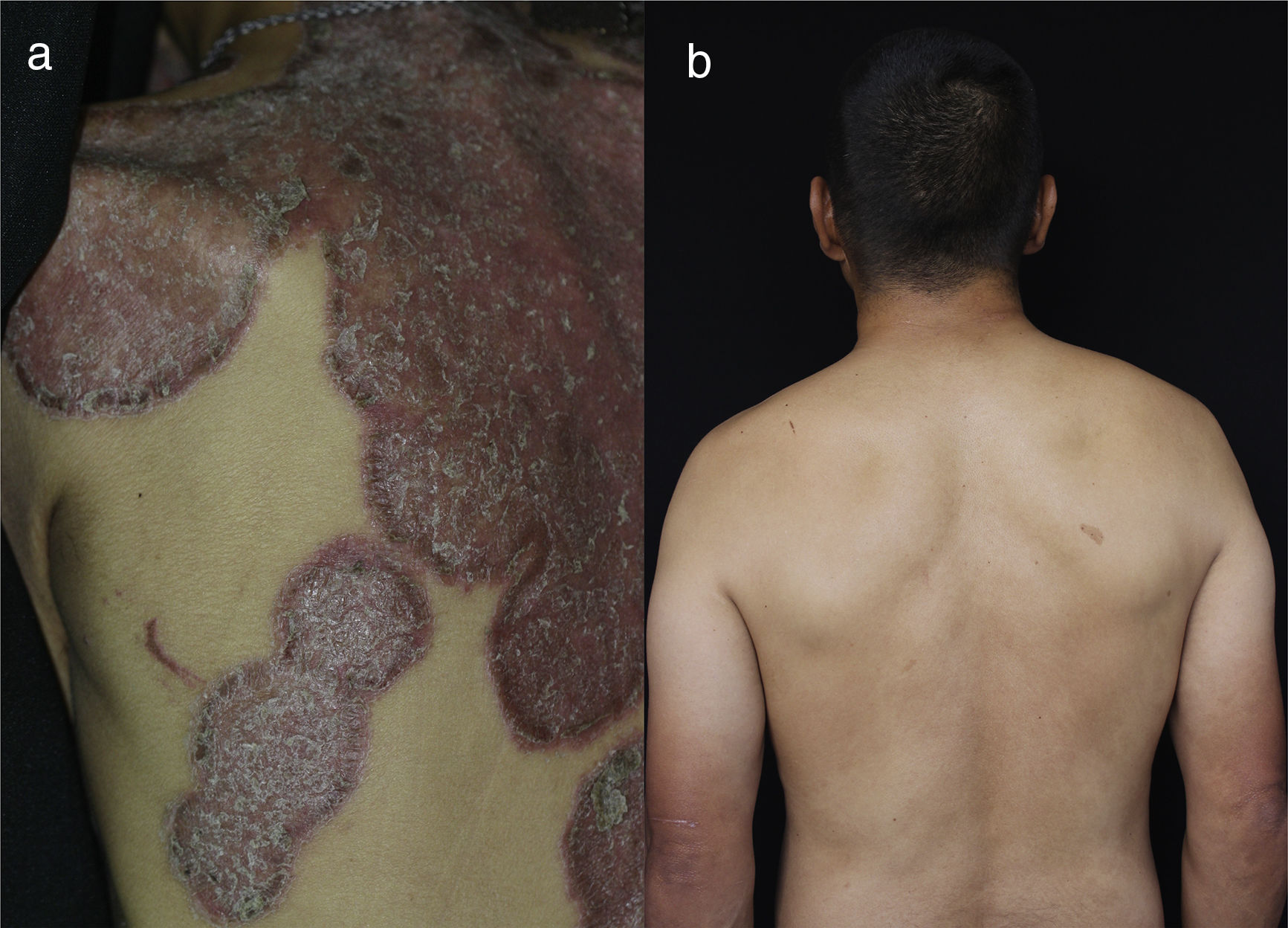
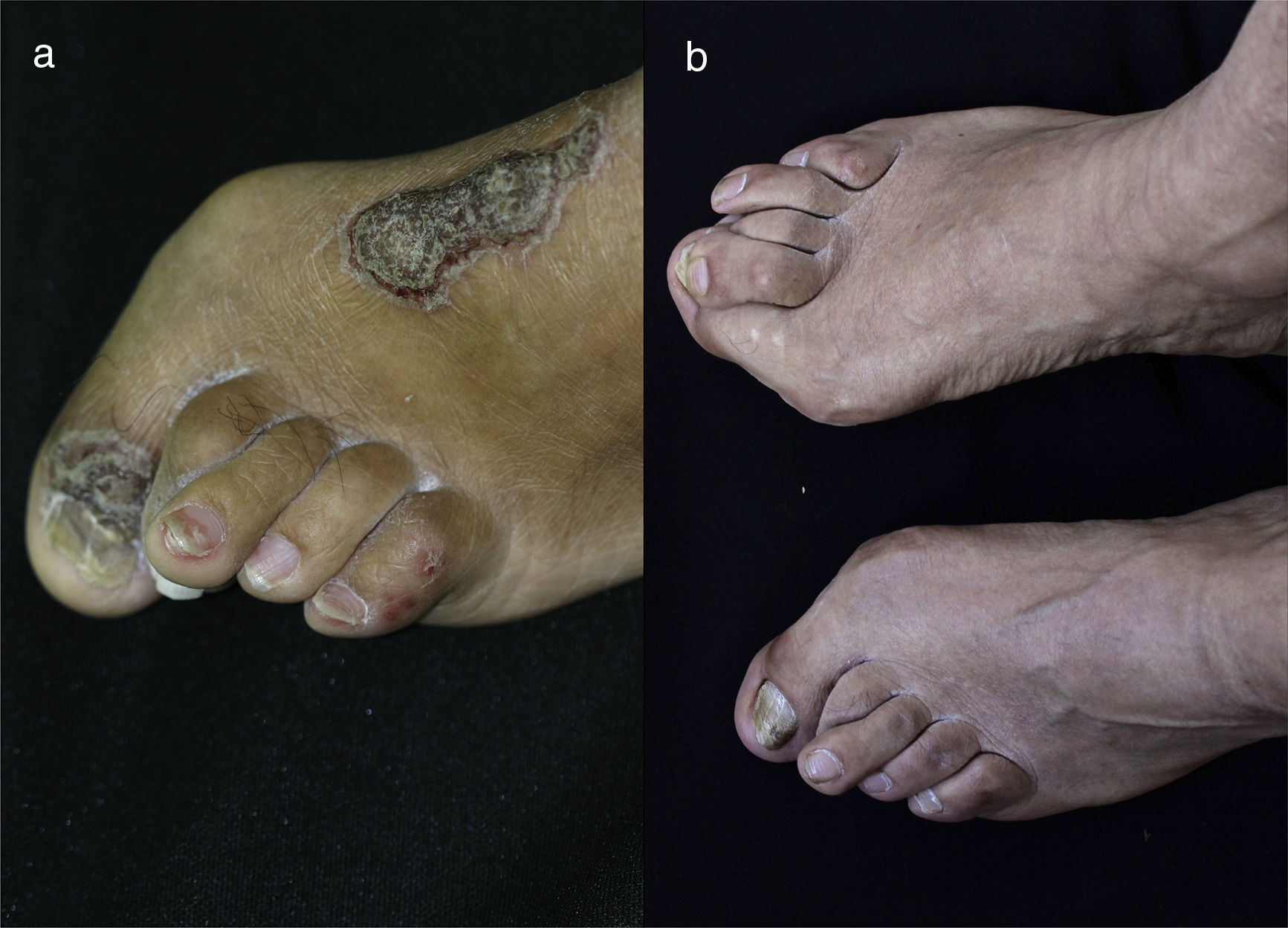
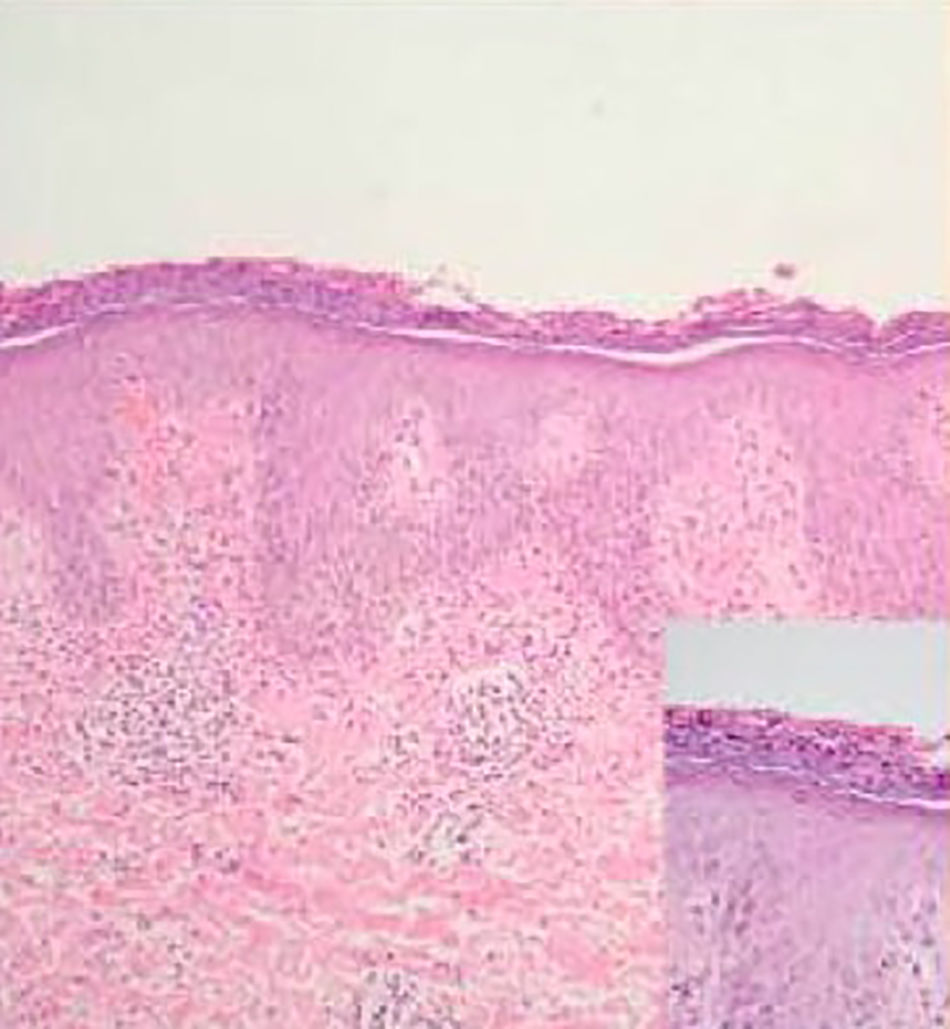
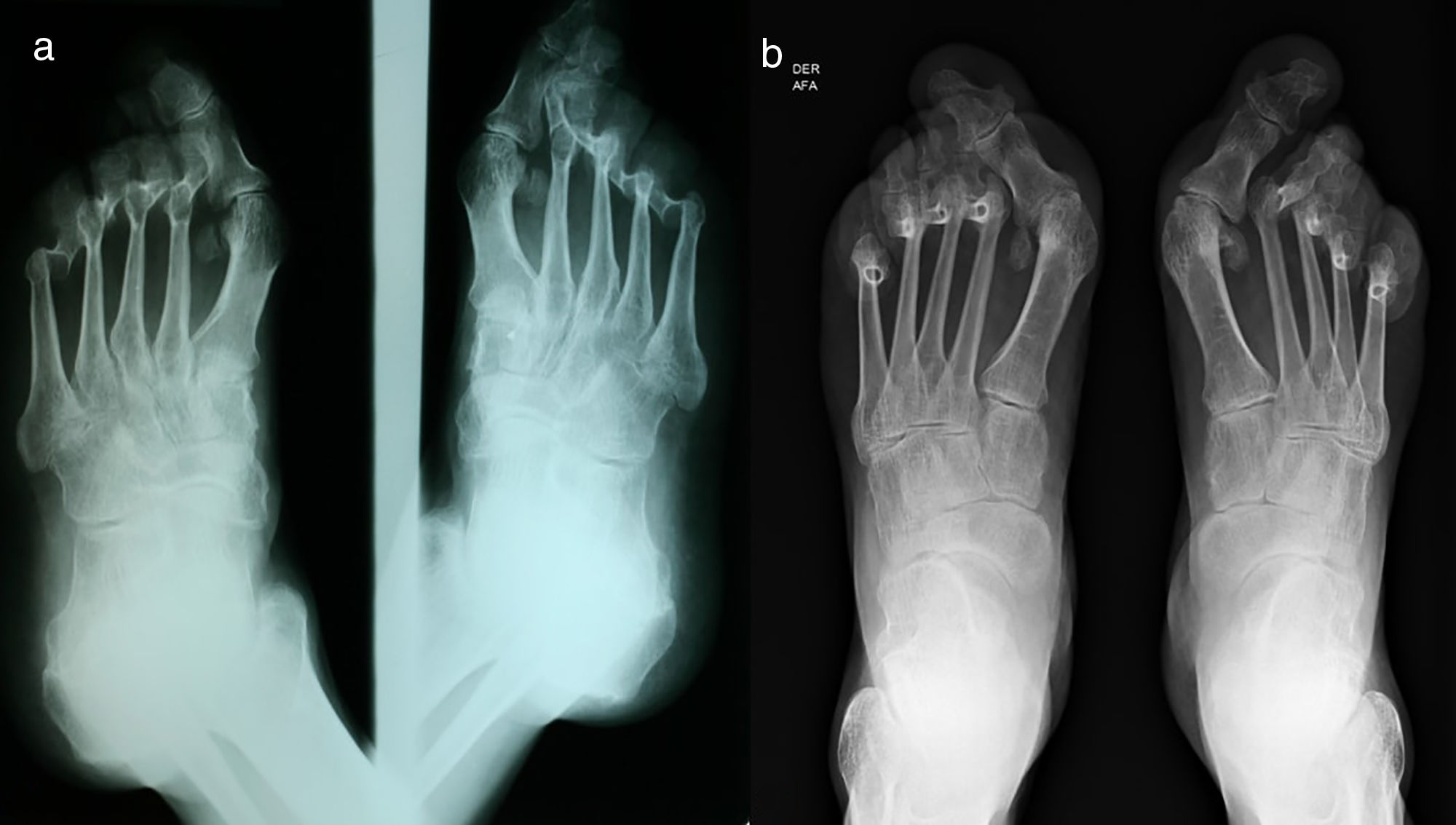
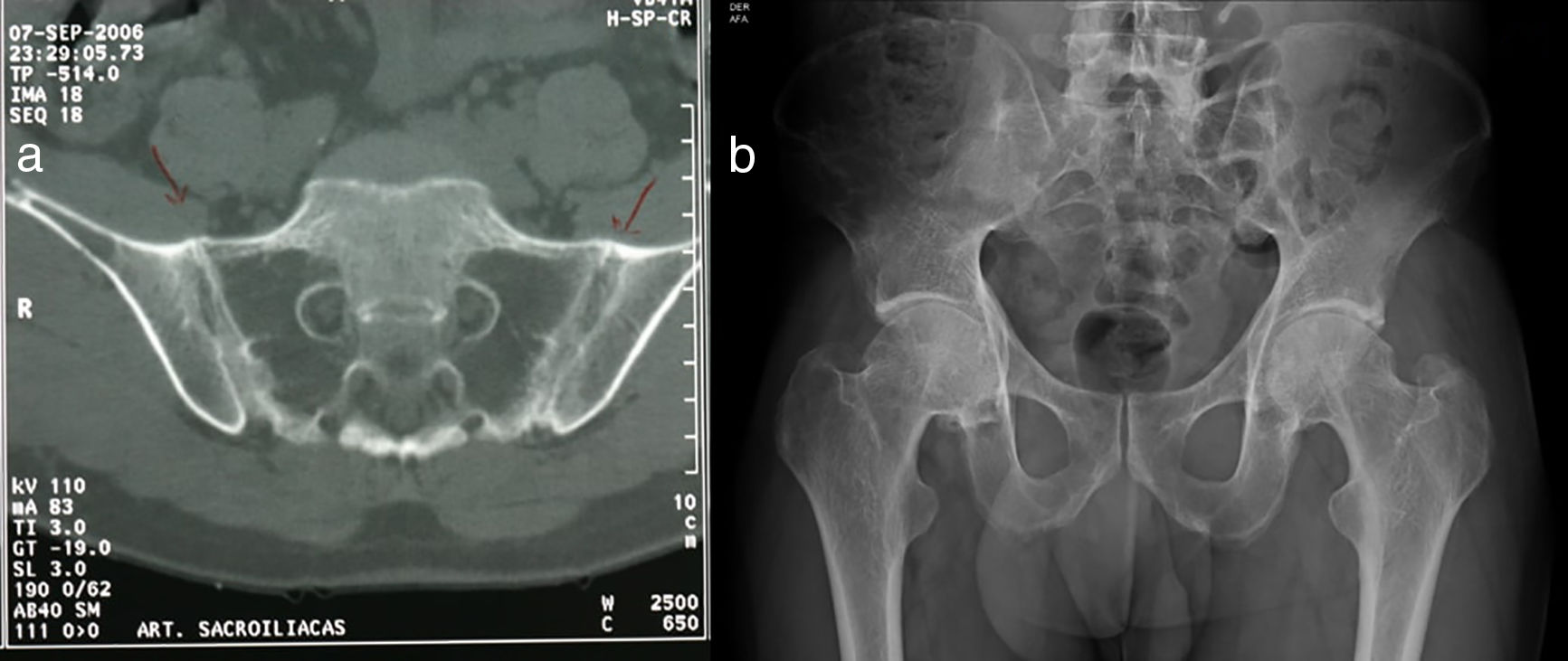
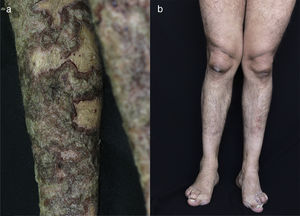
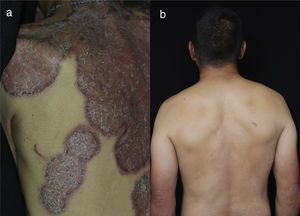
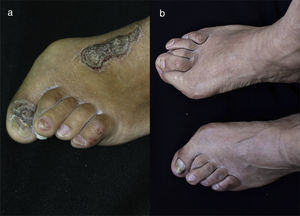
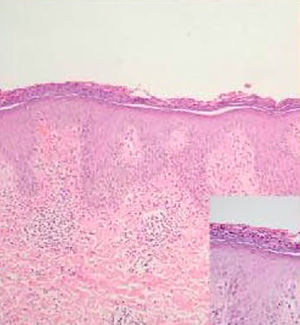
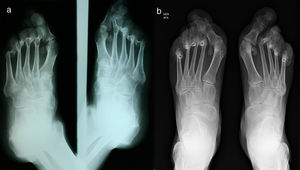
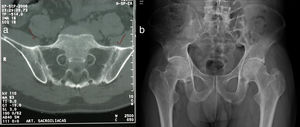
Al examen físico se encuentra el paciente con placas eritematosas, circunscritas con bordes elevados y descamación gruesa que comprometen toda la superficie corporal (figs. 1a y 2a). En el cuero cabelludo, placas con descamación adherente, tipo falsa tiña amiantácea, extendiéndose más allá del borde de implantación anterior del pelo. En algunas uñas se observa onicólisis, hiperqueratosis subungular y signo de la gota de aceite (fig. 3a). Se realiza biopsia de piel en la cual se evidencia paraqueratosis y pústulas intracórneas (fig. 4), hallazgos compatibles con psoriasis. Se calcula un PASI (siglas en inglés para índice de severidad de psoriasis según área) de 48. Con estos nuevos hallazgos, se realizan estudios imagenológicos, encontrando en radiografía de manos osteopenia difusa de los huesos del carpo derecho con disminución de espacios articulares interfalángicos proximales del dedo 5 en forma bilateral y del dedo 3 de la mano derecha con mínimo edema de tejidos blandos, en radiografía de columna cervical fusión de las articulaciones facetarias C7 a T1 y, en los pies, subluxación metacarpofalángica de todos los dedos y deformidad en valgo (fig. 5a). La tomografía axial computarizada de las articulaciones sacroilíacas muestra fusión de los 2/3 inferiores y esclerosis de 1/3 superior (fig. 6a).
a) En pie izquierdo se observa uña de gran artejo con hiperqueratosis subungular asociada a onicólisis y cromoniquia amarillenta. En uña de tercer dedo se observa mancha en gota de aceite. Deformidad en valgo de primer y segundo dedos de pie. b) 10 años después en ambos pies se evidencia persistencia de deformidad en valgo del primer dedo de los pies, también del segundo dedo del pie izquierdo. Se evidencia notable disminución de hiperqueratosis subungular, onicólisis y cromoniquia amarillenta. Ya no se observan manchas en gota de aceite.
a) Radiografía de pies comparativa, proyecciones oblicuas: osteopenia difusa generalizada, cambios degenerativos de las articulaciones metatarsofalángicas de todos los dedos con subluxación de las mismas asociadas a deformidad en valgo, espolón calcáneo izquierdo, leves cambios degenerativos de las articulaciones del antepié con el mediopié. b) Radiografía de pies comparativa, proyecciones anteroposteriores: osteopenia difusa generalizada, persisten los cambios descritos en radiografía previa con progresión de los mismos.
a) Tomografía computarizada de articulaciones sacroilíacas, corte axial: fusión de las articulaciones sacroilíacas en los 2/3 inferiores por anquilosis bilateral y esclerosis de 1/3 superior bilateral. b) Radiografía de cadera, proyección anteroposterior: fusión completa de las articulaciones sacroilíacas, las relaciones articulares coxofemorales y en la sínfisis del pubis están preservadas, densidad ósea disminuida.
Es evaluado por reumatología quienes descartan artritis reumatoide y consideran que puede presentar una artritis psoriásica con componente mixto: sacroilitis y poliartritis simétrica, debido a la presencia de compromiso temprano de articulaciones sacroilíacas para la primera y posteriormente compromiso cervical, manos, rodillas y pies para la segunda. Se realizan VDRL, ELISA para VIH, anticuerpos para hepatitis B, y ANA los cuales son negativos, y perfil hepático y perfil renal los cuales son normales, relación albúmina/globulinas de 0,4 compatible con desnutrición. Con lo anterior se inicia manejo con metotrexate (MTX) 15mg/semana. Tres meses después, en control por consulta externa, se encuentra paciente con ligera mejoría por lo cual se aumenta dosis de MTX a 20mg/semana. Un mes después se considera paciente candidato para manejo con biológico dada la persistencia de la sintomatología articular y lesiones en piel. Se solicita PPD la cual es negativa (0) y se inicia tratamiento con infliximab 200mg/semana 0, 2, 6 y luego cada 8 semanas junto con MTX 15mg/semana. Dos meses después se evidencia mejoría de lesiones en piel, disminución de dolores articulares y gran mejoría en los arcos de movimiento de articulaciones permitiendo que el paciente volviera a caminar. Un año después se encuentra reactivación de la enfermedad cutánea por lo cual se aumenta dosis de infliximab a 300mg/8 semanas y se reduce dosis de MTX a 12,5mg/semana. Desde entonces se ha disminuido la dosis de MTX progresivamente hasta alcanzar 7,5mg/semana. Han pasado 10 años y el paciente se encuentra con cuadro clínico estable, incluyendo un PASI de 0 (fig. 1b, 2b, 3b) y recuperación casi total de sus movimientos, pudiendo ser autosuficiente en su vida diaria y necesitando únicamente un bastón para caminar dado que el daño óseo presentado no se revirtió con el tratamiento (fig. 5b y 6b). Lo anterior a pesar de que las condiciones actuales del sistema de salud, al cual el paciente está adscrito, no permiten la aplicación puntual del medicamento.
DiscusiónLa psoriasis es una enfermedad cutánea inflamatoria, poligénica, inmunológicamente mediada, que puede ser influida por factores ambientales y, por lo tanto, tiene un curso de remisiones y recaídas4,5. Se considera que tiene un gran impacto negativo en la calidad de vida de los pacientes pues con frecuencia hay periodos de exacerbación, y aunque existen tratamientos efectivos, estos se deben mantener por largos periodos3,4. Típicamente se caracteriza por placas eritematosas, descamativas, de escama plateada muy bien definidas y en ocasiones pruriginosas4. Tradicionalmente se clasifica de acuerdo con los diferentes tipos morfológicos de las lesiones que incluyen psoriasis en placas, en gotas, psoriasis inversa, eritrodérmica y pustulosa3,4. Existen 5 variantes clínicas hiperqueratósicas raras conocidas como psoriasis elefantiana, seudocórnea, ostrácea, rupioide y con mínimas diferencias entre ellas6. El paciente exhibe un cuadro típico de psoriasis ostrácea.
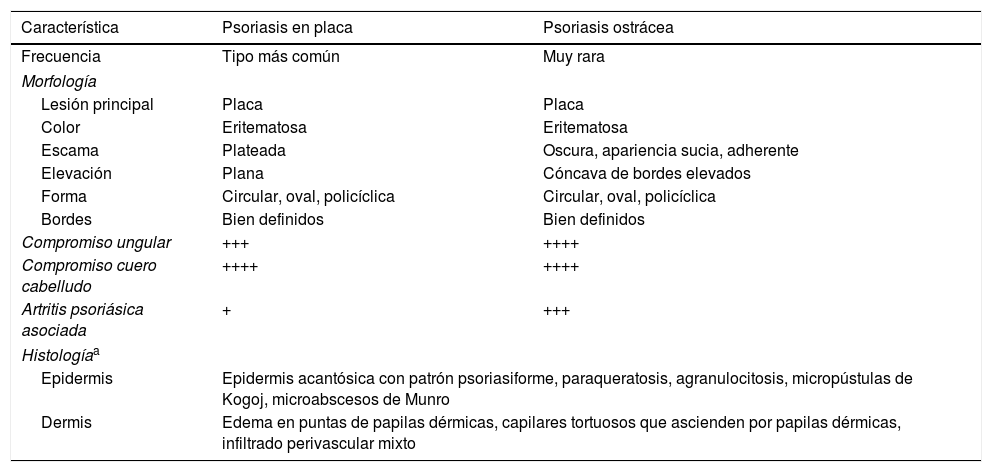
Las psoriasis hiperqueratósicas son un subtipo morfológico de la psoriasis en placa7. Su nombre se deriva de la palabra griega rhupos que significa suciedad7,8. El término ha sido utilizado para describir placas gruesas, hiperqueratósicas, bien delimitadas con costras oscuras, adherentes en la superficie, dispuestas como lamelas que dan el aspecto de una ostra de mar7,8. En la psoriasis rupioide se observan placas con escamas en capas circulares concéntricas, una sobre otra, configurando una forma cónica8,9. La psoriasis ostrácea es muy similar pues se caracteriza por placas con capas descamativas de varios colores, con una superficie característicamente cóncava, con bordes elevados como es evidente en nuestro paciente. Los pacientes con psoriasis hiperqueratósicas generalmente son hombres con mayor área de superficie corporal comprometida y mayor incidencia de compromiso ungular y artritis psoriásica, comparados con pacientes con psoriasis en placa común (tabla 1)7. El paciente exhibe las 3 características asociadas a psoriasis hiperqueratósica.
Comparación entre psoriasis en placa y psoriasis ostrácea
| Característica | Psoriasis en placa | Psoriasis ostrácea |
|---|---|---|
| Frecuencia | Tipo más común | Muy rara |
| Morfología | ||
| Lesión principal | Placa | Placa |
| Color | Eritematosa | Eritematosa |
| Escama | Plateada | Oscura, apariencia sucia, adherente |
| Elevación | Plana | Cóncava de bordes elevados |
| Forma | Circular, oval, policíclica | Circular, oval, policíclica |
| Bordes | Bien definidos | Bien definidos |
| Compromiso ungular | +++ | ++++ |
| Compromiso cuero cabelludo | ++++ | ++++ |
| Artritis psoriásica asociada | + | +++ |
| Histologíaa | ||
| Epidermis | Epidermis acantósica con patrón psoriasiforme, paraqueratosis, agranulocitosis, micropústulas de Kogoj, microabscesos de Munro | |
| Dermis | Edema en puntas de papilas dérmicas, capilares tortuosos que ascienden por papilas dérmicas, infiltrado perivascular mixto | |
La artritis psoriásica es una artropatía inflamatoria, seronegativa, crónica, que corresponde al grupo de espondiloatropatías2,10. Se caracteriza por la presencia de hiperplasia sinovial secundaria a infiltrado inmune tanto en piel como en la membrana sinovial2. Esto se traduce en rigidez, de predominio matutino, dolor y edema que incluye los tejidos que componen las articulaciones (dactilitis y entesitis)10. Los pacientes refieren dolor y edema que produce restricción para la realización de tareas diarias, por lo cual también genera un gran impacto negativo en la calidad de vida2,10. En el caso del paciente, el dolor y la restricción para el movimiento eran tan severos que se encontraba confinado a una cama, lo cual lo llevó a la desnutrición. Adicionalmente, presentaba entesitis del tendón de Aquiles, la cual se considera la entesitis más típica de la artritis psoriásica.
Existen 5 patrones de presentación clínica de la artritis psoriásica: 1) oligoartritis asimétrica, 2) poliartritis simétrica, 3) compromiso predominante de articulaciones interfalángicas distales, 4) espondiloartritis o sacroilitis y 5) artritis mutilante11. El patrón de compromiso articular no es fijo, como es el caso de este paciente que presenta compromiso axial asociado a compromiso simétrico de pequeñas y medianas articulaciones. Usualmente el compromiso articular aparece posterior al compromiso cutáneo; en un estudio realizado por Gottlieb et al. el 84% de los pacientes tuvo compromiso cutáneo por 12 años previos a la aparición de síntomas articulares10. Solo el 15% de los pacientes presentan compromiso articular como manifestación inicial, así como nuestro paciente, quien tuvo compromiso articular 8 años antes del compromiso cutáneo, haciendo de este una presentación inusual.
El objetivo del tratamiento tanto en psoriasis como en artritis psoriásica es bloquear la cascada inflamatoria. En psoriasis el tratamiento se escoge de acuerdo con el grado de compromiso en piel y calidad de vida del paciente10. El PASI es una herramienta que mide la severidad de acuerdo con la superficie corporal comprometida, el eritema, el grado de infiltración y la calidad de las escamas10. Se utiliza más en estudios clínicos que en la práctica, pero en términos generales un PASI<10 se maneja con tratamientos tópicos y un PASI>10 con tratamientos sistémicos10,12. Para el manejo de la artritis psoriásica, la Liga Europea contra Reumatismo (EULAR) recomienda iniciar con MTX2,11. Si al cabo de 3 meses el paciente no presenta mejoría, se adiciona un medicamento modificador de la enfermedad a menos que el paciente tenga compromiso axial en cuyo caso se adiciona un medicamento biológico2,11. En general, tanto en psoriasis como en artritis psoriásica, el tratamiento con medicamentos biológicos se reserva para cuando no se ha obtenido una respuesta clínica adecuada a los tratamientos sistémicos de primera línea4,10–12.
En el caso expuesto, el manejo del paciente se comenzó con MTX, el tratamiento sistémico de primera línea para ambas enfermedades. Debido que a los 3 meses no presentó mejoría, se aumentó la dosis de MTX mientras se realizaron pruebas de laboratorio para inicio de tratamiento biológico. Una vez se confirmó aptitud para recibir tratamiento biológico, se inició infliximab. El infliximab es un anticuerpo monoclonal quimérico humanizado anti-TNF aprobado para el uso en psoriasis y artritis psoriásica2,12. El tiempo de inicio de acción es de 1-2 semanas, más corto que para otros medicamentos biológicos aprobados para estas mismas indicaciones12. Además, según un metaanálisis reciente realizado por Puig et al., el infliximab es el segundo biológico más eficaz en el tratamiento de psoriasis moderada a severa13.
El manejo con tratamientos biológicos presenta 3 problemas, primero, el riesgo de infecciones, segundo, que ocasionalmente algunos pacientes presentan reacciones cutáneas y tercero, la posibilidad de generar resistencia al tratamiento, usualmente secundaria a la formación de anticuerpos contra el medicamento2,12,14. Algunas reacciones cutáneas secundarias al uso de anti-TNF descritas son: eczema, vasculitis, lupus medicamentoso, dermatosis neutrofílicas, dermatitis de interfase y psoriasis14,15. Las reacciones psoriasiformes secundarias al uso de anti-TNF usualmente se presentan con placas pequeñas, eritematosas con escama plateada y pequeña, correspondientes a una psoriasis en placa; o en su defecto como psoriasis pustulosa con afección palmoplantar14,15. Se cree que los anti-TNF pueden tener una reacción paradójica cuando se usan para el tratamiento de enfermedades como artritis reumatoide o enfermedad intestinal inflamatoria, pues generan un desbalance entre TNF-α e interferón-α16,17. Al parecer, la disminución de la acción del TNF-α produce una sobreexpresión de interferón-α que puede desencadenar o agravar la psoriasis16,17. Para que una reacción psoriasiforme se considere secundaria al uso de anti-TNF debe haber una relación temporal a la exposición, es decir, primero se debe aplicar el medicamento y luego aparece la reacción. En el caso expuesto no se trata de una psoriasis secundaria al uso de anti-TNF, primero, porque el paciente presentaba una variante hiperqueratósica rara de psoriasis, y segundo, porque se comenzó con el anti-TNF para el manejo de esta enfermedad y de la artritis psoriásica, así que no hay una relación temporal. Finalmente, con respecto a la generación de resistencia al tratamiento biológico se establece que, aunque no existen estudios clínicos que lo corroboren, el uso de MTX concomitante con los anti-TNF parece reducir el riesgo de desarrollo de anticuerpos contra los anti-TNF y mejora su eficacia2. Este paciente es un claro ejemplo, pues lleva 10 años con infliximab y MTX, obteniendo una respuesta adecuada, del compromiso tanto articular como cutáneo, la cual indica que no se ha generado resistencia.
ConclusionesSe presenta este paciente como caso demostrativo de tratamiento adecuado para una presentación rara de psoriasis, como es la psoriasis ostrácea, unida a la presentación inusual de artritis psoriásica. El paciente ha recibido tratamiento prolongado con infliximab sin presencia de resistencia al tratamiento o anticuerpos ante el mismo.
Conflicto de interesesNo se reportan conflictos de intereses.