El dolor lateral de la cadera frecuentemente se convierte en un reto diagnóstico y en un problema terapéutico debido a la amplitud de diagnósticos diferenciales que deben ser tenidos en cuenta, esto implica que hay un grupo de signos y síntomas relacionados con el dolor peritrocantérico, y puede ser más complejo que una inflamación simple de las bursas peritrocantéricas. El 2,5 % de las lesiones deportivas comprometen la cadera y la incidencia de dolor en el trocánter mayor se ha estimado en 1.8 pacientes por 1000 por cada año. Esta patología se presenta en el adulto, con mayor prevalencia entre la cuarta y la sexta década de la vida. Las alteraciones específicas del espacio peritrocantérico son la bursitis trocantérica, la cadera en resorte externo (coxa saltans externa) y las rupturas de los tendones del glúteo medio y menor. Se presenta una revisión de la literatura científica que permita al lector realizar un adecuado diagnóstico diferencial entre las patologías del espacio peritrocantérico mencionadas.
Lateral hip pain often becomes a challenging diagnostic and therapeutic problem. As there are a number of differential diagnoses that should be taken into account, this implies that there is a group of signs and symptoms related to greater trochanteric pain, and may be more complex than a simple inflammation of the trochanteric bursae. Around 2.5% of sports injuries involve the hip, and greater trochanteric pain has been estimated at 1.8 per 1000 patients per year. This condition occurs in adults, with the highest prevalence between the fourth and sixth decades of life. The specific diagnosis of the greater trochanteric pain syndrome include trochanteric bursitis, external snapping hip (external coxa saltans), and ruptures of the tendons of the gluteus medius and lower gluteus. We present a review of the scientific literature that enables the reader to make an adequate differential diagnosis between the above-mentioned pathologies.
El síndrome doloroso peritrocantérico se calcula que afecta del 10 al 25% de la población general, pero hay pocas publicaciones en la literatura ortopédica. Este síndrome fue descrito originalmente como “dolor a la palpación sobre el trocánter mayor con el paciente en la posición de lado”1–4, y como entidad clínica se ha ampliado para incluir una serie de alteraciones del espacio lateral de la cadera tales como la bursitis trocantérica, cadera en resorte externo (coxa saltans externa) y rotura de los tendones del glúteo medio y menor. Algunos reportes han mostrado una incidencia aumentada de síndrome doloroso peritrocantérico en pacientes con dolor lumbar bajo y mayor prevalencia en mujeres que en varones1. El término bursitis trocantérica se ha utilizado para describir el dolor crónico intermitente acompañado de sensibilidad a la palpación del aspecto lateral de la cadera, descrito por primera vez por Stegemann en 1923, y se la ha reconocido como la “gran simuladora”, debido a que frecuentemente se la confunde con otros trastornos3.
AnatomíaEl trocánter mayor, localizado en la unión del cuello femoral con la diáfisis, es el sitio de inserción de cinco músculos, a cuyo alrededor se encuentran cinco bursas, y todas estas estructuras pueden ser origen de dolor en la parte lateral de la cadera. Los músculos que allí se insertan son el tendón del glúteo medio y del glúteo menor, lateralmente, y el piriforme, el obturador externo y el obturador interno más medialmente5,6.
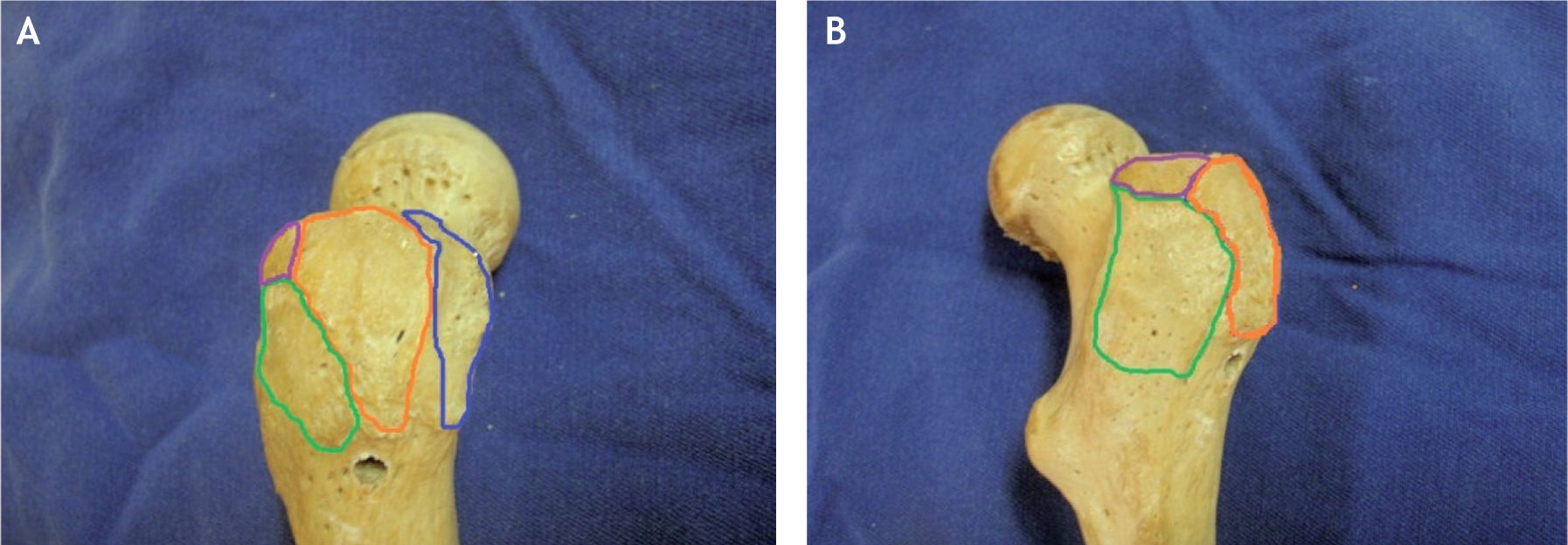
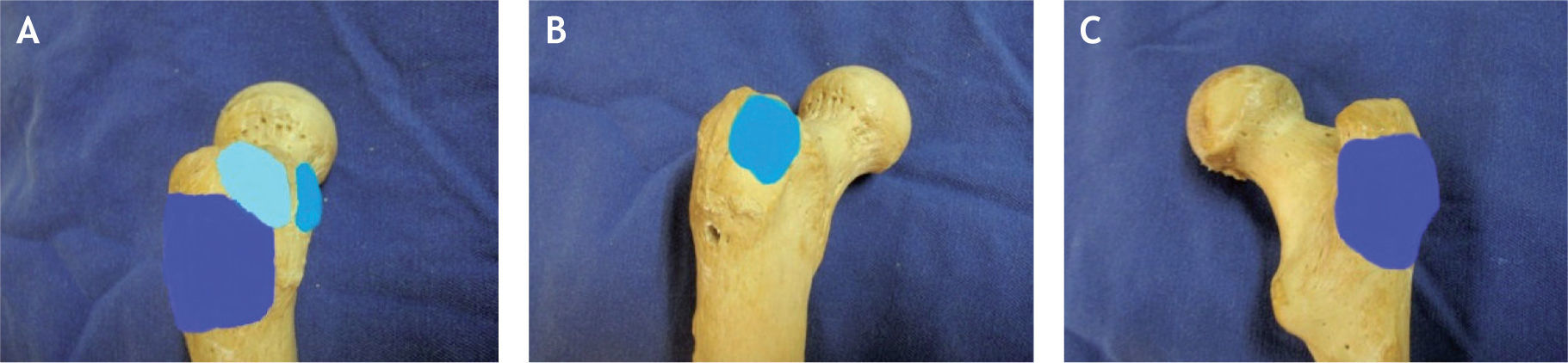
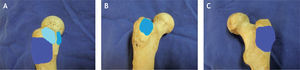
La inserción proximal (origen) del músculo glúteo medio es desde la espina iliaca anterosuperior, a lo largo del borde externo de la cresta iliaca, hasta la espina iliaca posterosuperior. La línea de inserción es de aproximadamente 1cm de ancho y se limita solamente a la cresta iliaca. Tiene tres porciones musculares: anterior, media y posterior. No hay ninguna inserción o unión significativa del resto del músculo a la pared del iliaco, y sus fibras están separadas del periostio por un tejido fibroso laxo7. El glúteo medio es curvo y en forma de abanico y se estrecha para formar un tendón fuerte, que se inserta en la porción anterosuperior del trocánter mayor (figs. 1 y 2). El tendón del glúteo medio se inserta en el trocánter mayor en dos sitios diferentes: la faceta posterosuperior y la faceta lateral (fig. 3). La porción tendinosa que se inserta en la faceta posterosuperior es gruesa y robusta, con forma aparente de un cuarto de círculo de 8,5mm de radio y un área de inserción de 196,5mm2. La porción tendinosa que se inserta en la faceta lateral del trocánter mayor es de forma más rectangular, y su área de inserción es de 438mm2. La inserción ósea del glúteo medio termina cerca de la porción medial de la cabeza larga del glúteo mínimo. La huella de inserción en la faceta lateral tiene una longitud promedio de 34,8mm, es más amplia en su parte proximal (13,5mm), en la porción media es más estrecha (11,2mm) y toda la inserción se extiende hasta un punto ubicado en promedio a 35mm de la punta del trocánter mayor. Se ha determinado en estudios cadavéricos que la porción superior del músculo es la que se inserta en la faceta posterosuperior, y se cree que con su orientación, en línea con el cuello femoral, estabiliza la cabeza femoral en el acetábulo durante la fase de apoyo del talón. La porción media o central se inserta más verticalmente en la unión de la faceta posterosuperior con la faceta lateral y se piensa que inicia la abducción de la cadera. La porción anterior del músculo glúteo medio se inserta ampliamente en la faceta lateral del trocánter mayor, sus fibras verticales ayudan en la abducción y funciona también como un rotador externo de la pelvis para permitir el balanceo sobre la otra extremidad7,8 (fig. 4).
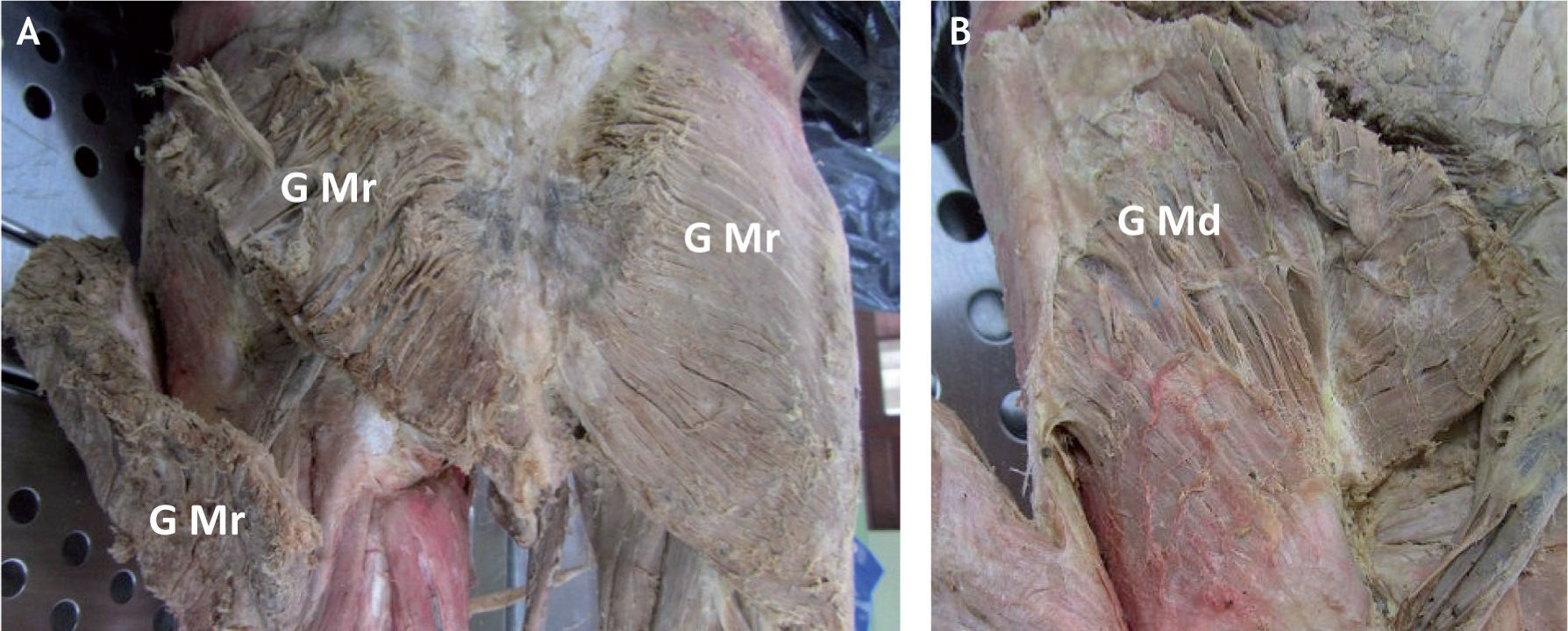
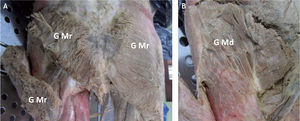
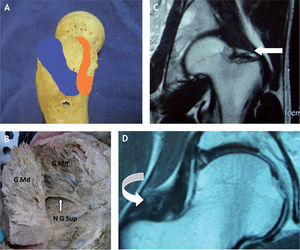
Imagen del glúteo medio en preparado anatómico. A: se muestra el músculo glúteo mayor (G Mr) con incisión a través de sus fibras para identificar por debajo las fibras musculares del glúteo medio (G Md). B: se aprecia la masa muscular del glúteo medio, su porción media y posterior con su inserción proximal en forma de abanico y sus fibras confluyendo distalmente para insertarse en el trocánter mayor.
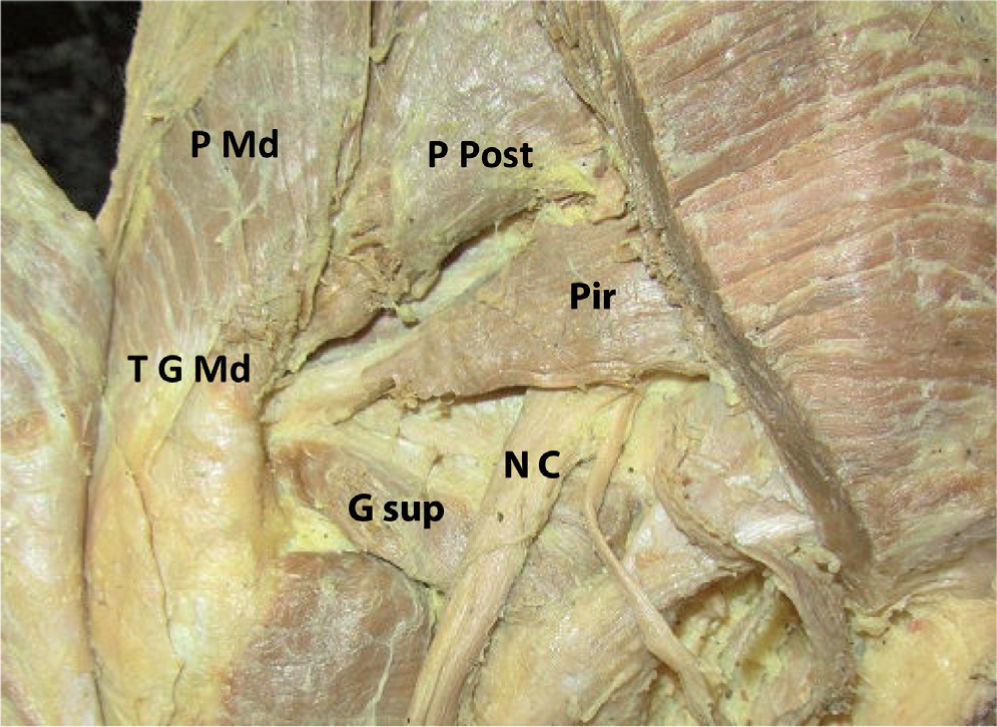
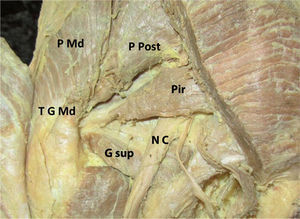
En este preparado anatómico se identifican la porción media (P Md) y posterior (P Post) del músculo glúteo medio con su tendón (T G Md) de inserción en el trocánter mayor, el músculo piriforme o piramidal (Pir) y su tendón insertándose en la parte posterior del trocánter mayor, el nervio ciático (N C) saliendo por debajo del músculo piramidal y el vientre múscular del geminus superior (G sup).
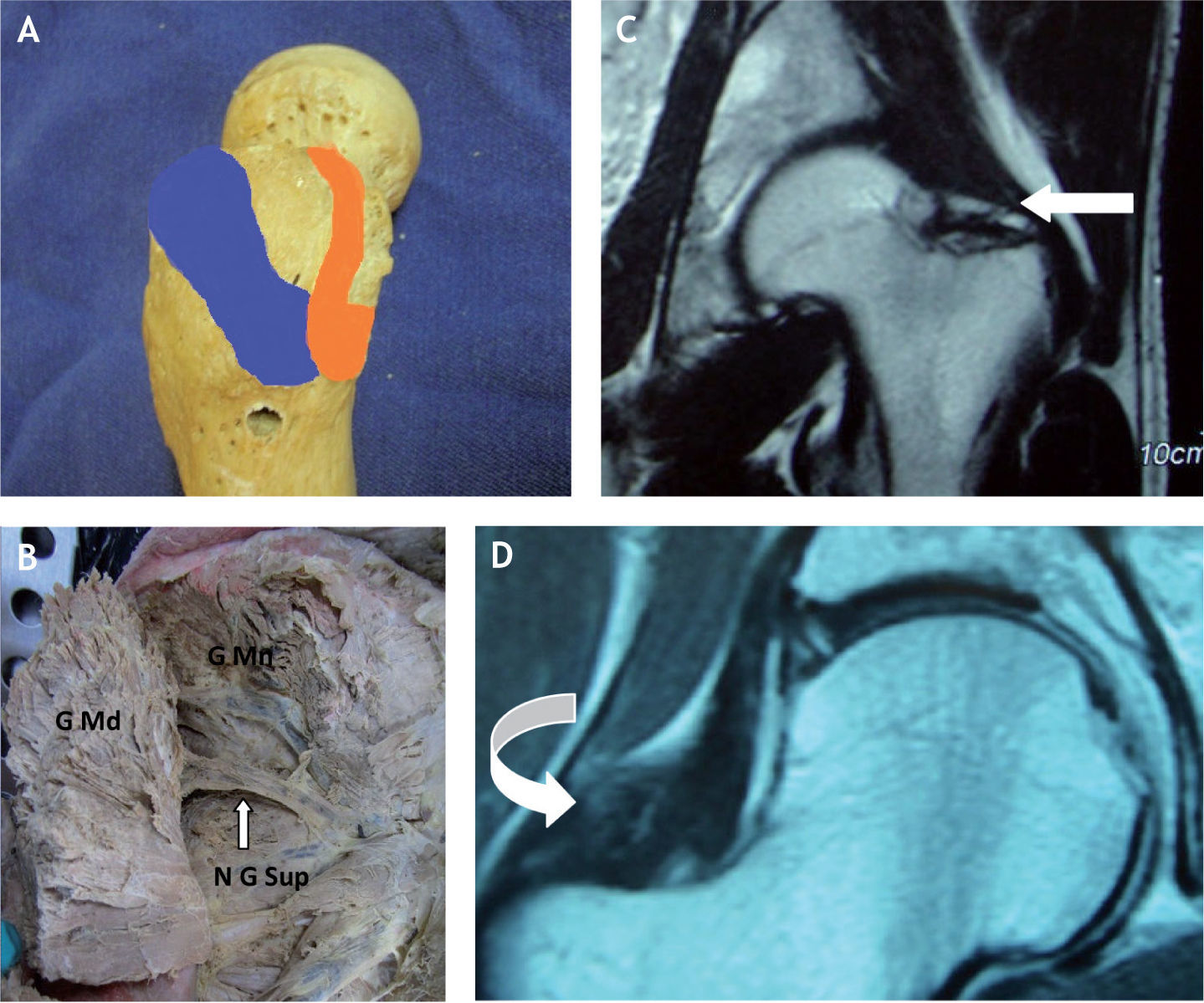
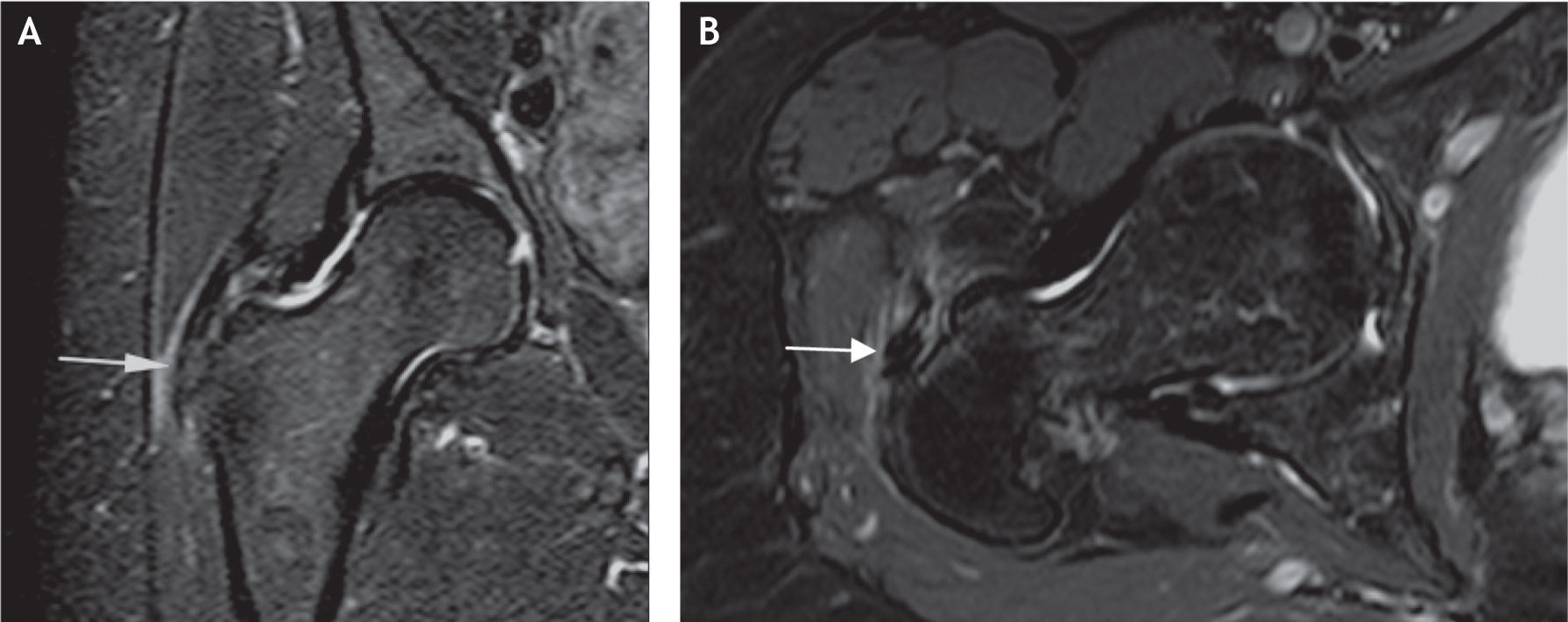
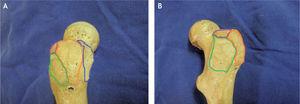
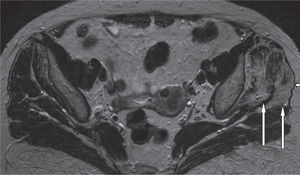
A: huella de inserción del tendón del glúteo medio (en azul) y el tendón del glúteo menor (naranja) en el trocánter mayor; se aprecia también la zona calva (llamada bald spot en la literatura inglesa), que se localiza entre la inserciones de los ten dones glúteos y no recibe inserciones tendinosas. B: preparado anatómico, luego de seccionar y levantar el músculo glúteo medio (G Md), que muestra el músculo glúteo menor (G Mn) y el nervio glúteo superior (N G Sup) en su trayecto hacia el glúteo medio. C y D: proyección coronal en resonancia magnética, en la que se señalan con flecha las inserciones del glúteo menor en la cápsula articular.
El nervio glúteo superior se divide cuando emerge de la escotadura ciática mayor y da una rama separada para cada una de la partes del músculo glúteo medio y una rama separada para el músculo glúteo menor y el tensor de la fascia lata7.
El músculo glúteo menor se origina proximalmente desde la espina iliaca anteroinferior hasta la espina iliaca posteroinferior, a lo largo de la línea glútea media. Su inserción distal es en el aspecto más interno del margen anterosuperior del trocánter mayor. Las fibras de este músculo tienden a estar orientadas horizontalmente y discurren paralelas al cuello del fémur; se ha descrito que su forma es como un abanico y está cubierto casi completamente por el músculo glúteo medio9. En la porción profunda del músculo se encuentra firmemente insertada la cápsula articular; dicha inserción capsular es irregular y mide 10–15mm mediolateralmente y 20–25mm craneocaudalmente. Se especula que el propósito de esta inserción es retraer la cápsula durante el movimiento de la cadera, con lo que se evita el pinzamiento10. La inserción en el trocánter mayor muestra gran variación, entre una forma de L y un área triangular (fig. 4). La relación entre las inserciones capsular y trocantérica cambia durante el arco de flexión de la cadera. En la posición neutra, las fibras posteriores alteran su dirección entre 60 y 80° en la inserción capsular, mientras que las fibras anteriores transcurren rectas; en 90° de flexión, todas las fibras del músculo y del tendón se dirigen en forma recta desde su origen hasta la inserción9. Se ha descrito la presencia de un músculo accesorio anterior al glúteo menor que confluye al mismo tendón en su inserción, y se lo ha llamado gluteo quartus o gluteus scansorius. La inervación del músculo glúteo menor se hace de manera secuencial por cuatro ramas diferentes que provienen del nervio glúteo superior. La función del glúteo menor es la flexión y la abducción de la cadera, y también como un rotador interno o externo de la cadera, dependiendo de qué parte del músculo está activa y de la posición del fémur respecto a la pelvis. Cuando todo el músculo está activado simultáneamente, las fuerzas de rotación interna y externa se neutralizan entre sí, y en tal situación, la cabeza femoral se hala hacia adentro del acetábulo y se estabiliza. Además el tendón sirve como una barrera física contra la migración superolateral de la cabeza femoral, ya que pasa directamente encima de ella9.
Alrededor de la inserción de estos músculos en el trocánter mayor, se encuentran unas bolsas con contenido líquido, llamadas bursas, que proveen amortiguación entre las prominencias óseas y los tejidos blandos circundantes (fig. 5). En estudios sobre especímenes cadavéricos, se han identificado seis bursas peritrocantéricas11:
- •
Bursa profunda al músculo glúteo mayor y fascia lata: se encuentran cuatro diferentes bursas alrededor del trocánter mayor y en relación con el músculo glúteo mayor; la bursa profunda subglúteo mayor, considerada la bursa dominante y conocida como la “bursa trocantérica”12, permanece profunda a la fascia lata y a las fibras distales del músculo glúteo mayor, es grande y redonda u ovalada, se encuentra centrada sobre la superficie lateral del trocánter mayor y está separada del hueso solo por el tendón distal del glúteo medio y el origen del vasto lateral. La bursa superficial subglúteo mayor es oval y se encuentra superficial (lateral) a la bursa profunda y debajo de las fibras distales del músculo glúteo máximo y de la fascia lata; la bursa profunda secundaria subglúteo mayor se ubica posterior a la bursa profunda dominante y, en la mayoría de los casos, en parte cubierta por el borde posterior del trocánter mayor. La última bursa descrita cerca del trocánter mayor es la bursa gluteofemoral, que se encuentra profunda cubriendo el tercio inferior del trocánter; su borde posterior se encuentra debajo y adherida a la banda iliotibial en el área donde las fibras del glúteo mayor se insertan.
- •
Bursa profunda al tendón del músculo glúteo medio: se localiza profunda al tendón del glúteo medio y en la porción anterosuperior del trocánter mayor. Generalmente son dos bursas, la bursa anterior subglúteo medio y la del piriforme (bursa posterior subglúteo medio) y son más pequeñas que las del glúteo mayor. La bursa anterior subglúteo medio se encuentra debajo del tendón del glúteo medio y adherida a él, separándolo de la inserción del glúteo menor y de la superficie anterolateral del trocánter. La bursa del piriforme se encuentra cerca de la punta del trocánter, su cara superficial está en contacto con la superficie profunda del tendón del glúteo medio y se ubica sobre las fibras insercionales posteriores del piriforme. En algunos casos se encuentra una bursa accesoria del piriforme y se localiza levemente anterior a la punta del trocánter mayor.
- •
Bursa profunda del tendón del músculo glúteo menor: hay dos bursas en relación con este tendón; la primera es la bursa subglúteo menor, la más proximal, ovalada o redondeada, y se sitúa profunda al borde anterior del tendón del glúteo menor y 3–4cm proximal a las fibras distales de inserción de este tendón y directamente distal a la inserción inferior de la cápsula articular de la cadera en el cuello del fémur. La otra es la bursa secundaria subglúteo menor, que está debajo y firmemente adherida a las fibras tendinosas del glúteo menor cuando se insertan en el aspecto anterolateral del trocánter mayor.
Se ha descrito una zona del trocánter mayor que no tiene inserción tendinosa, conocida coma la zona calva (bald spot) (fig. 4). Se localiza sobre la faceta lateral; está limitada anterior y distalmente por el tendón del glúteo menor, posteriormente por el tendón del glúteo medio y proximalmente por el tendón del piriforme. Tiene forma elipsoide, con un diámetro aproximado de 21mm, y está cubierta por la bursa subglúteo medio13.
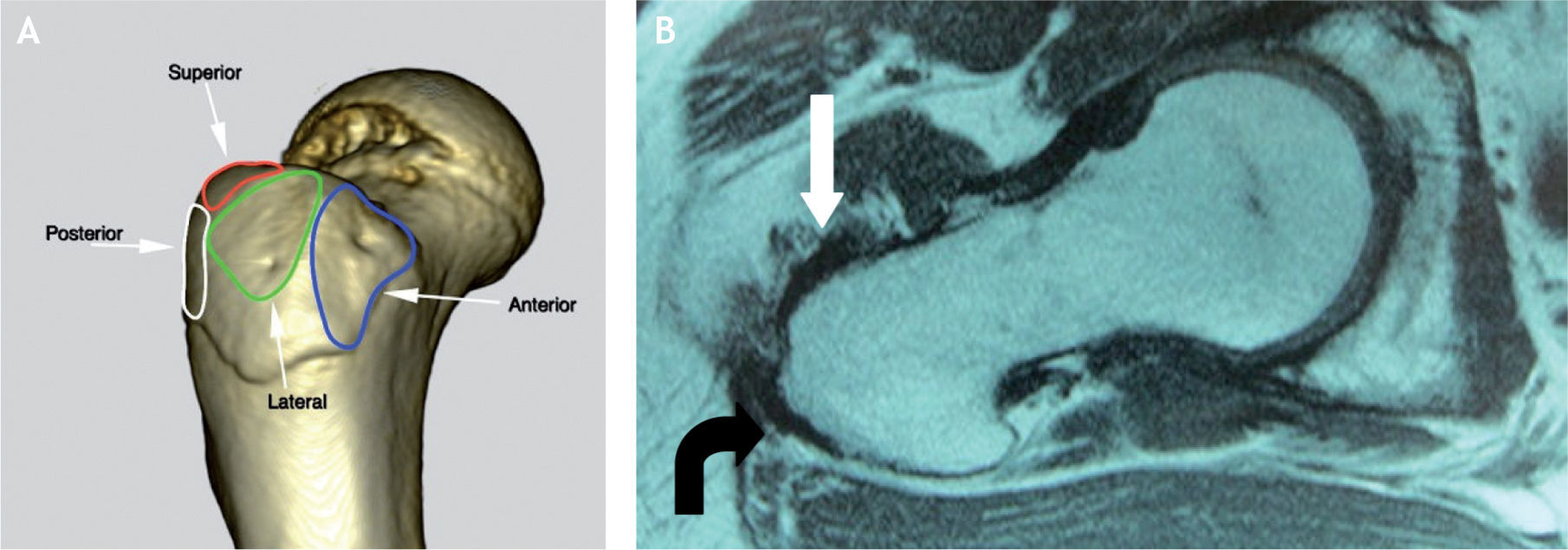
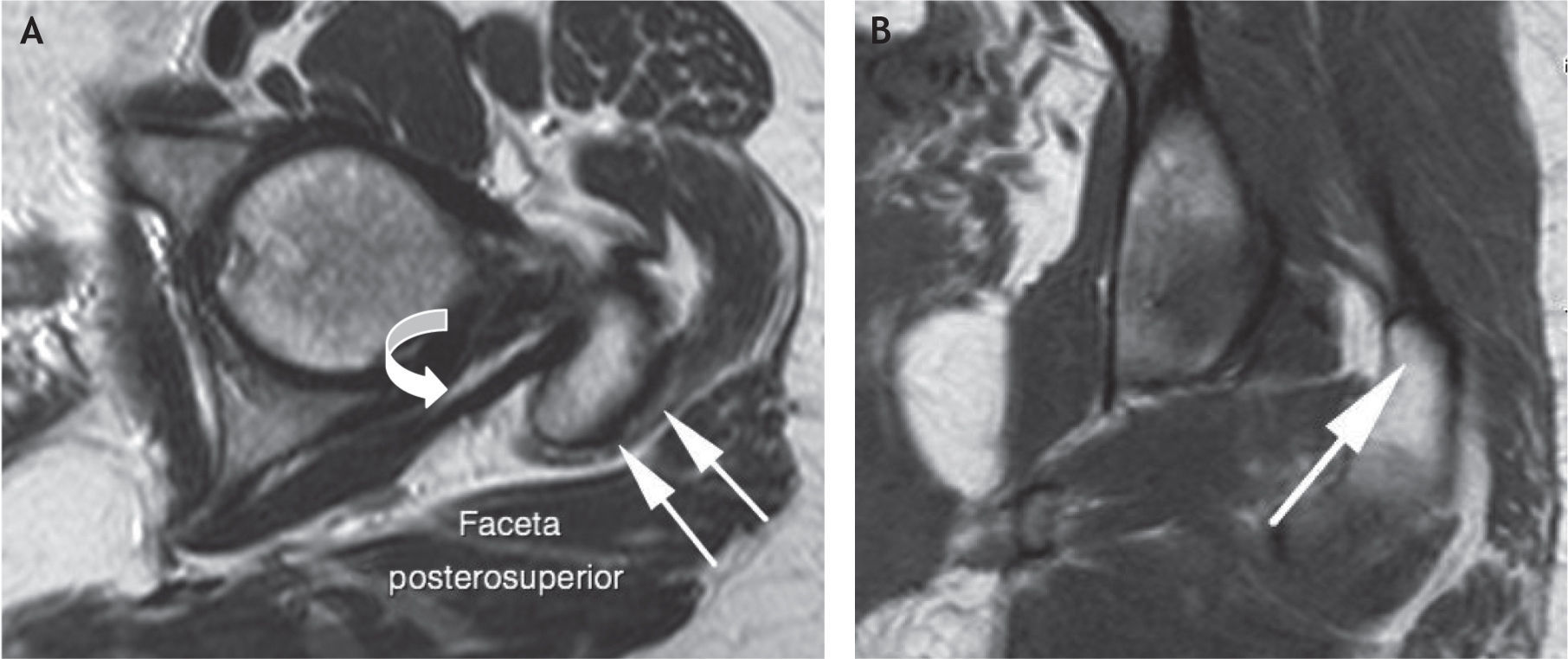
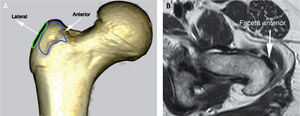
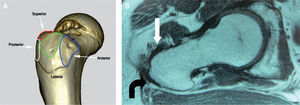
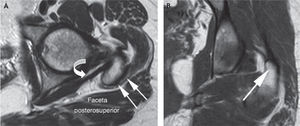
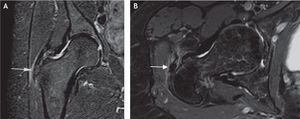
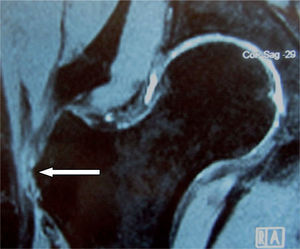
En estudios anatómicos y de resonancia magnética de especímenes cadavéricos y de humanos voluntarios14, se han confirmado las facetas del trocánter mayor, al igual que con las imágenes de tomografía computarizada (TC) y los sitios de inserción tendinosa, para ayudar así a determinar en qué proyección de resonancia magnética se aprecian mejor las inserciones tendinosas de los diferentes músculos y poder detectar las lesiones cuando están presentes. La faceta anterior se visualiza mejor en los cortes transversos o axiales, pero también se identifica en los planos coronal anterior y sagital; esta faceta corresponde a la inserción del tendón del glúteo menor. La faceta lateral se identifica en el plano coronal y en el plano coronal oblicuo a través de la mitad posterior del trocánter, pero se ve mejor en el plano sagital; en el plano axial aparece más amplia en su extensión superior, acorde con su forma triangular invertida, y se encuentra cubierta completamente por el tendón principal del músculo glúteo medio. La faceta posterior se observa mejor en el plano sagital y no tiene inserción tendinosa. La faceta posterosuperior se observa mejor en el plano sagital y sirve de inserción a la porción central del músculo glúteo medio (figs. 6-12).
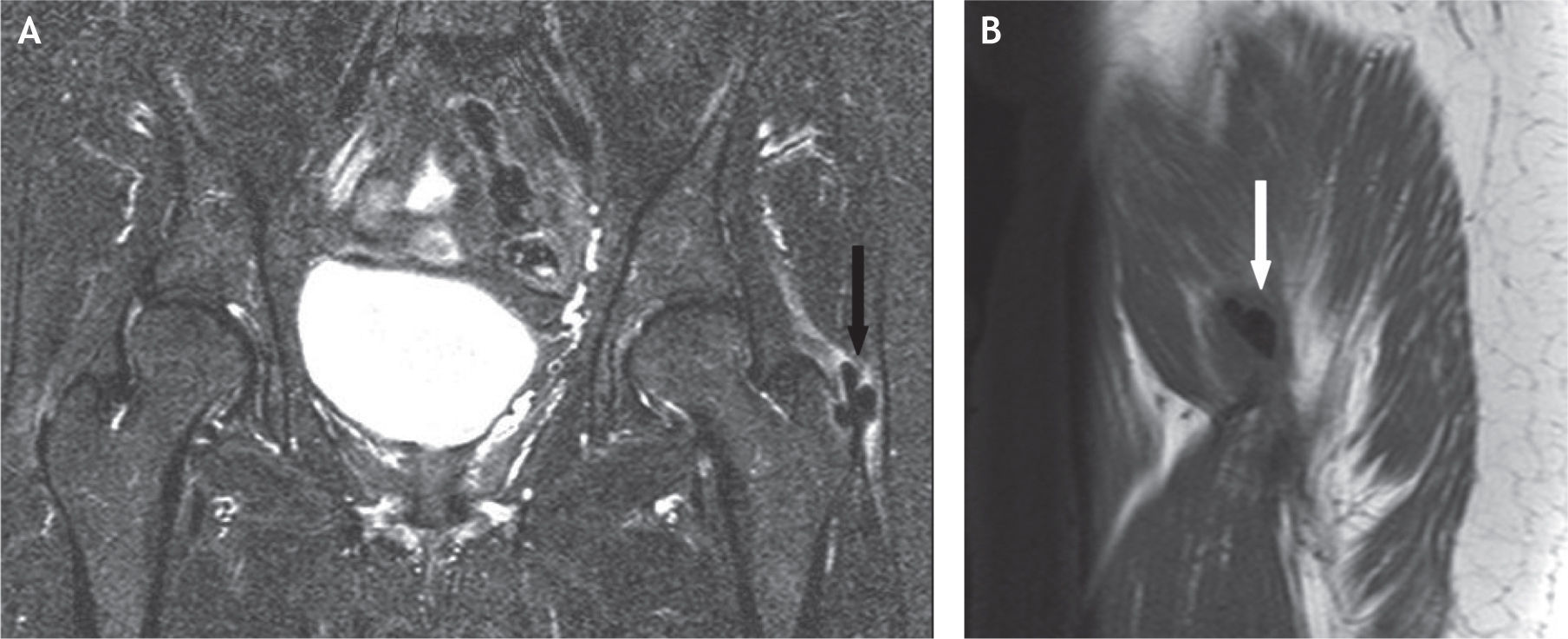
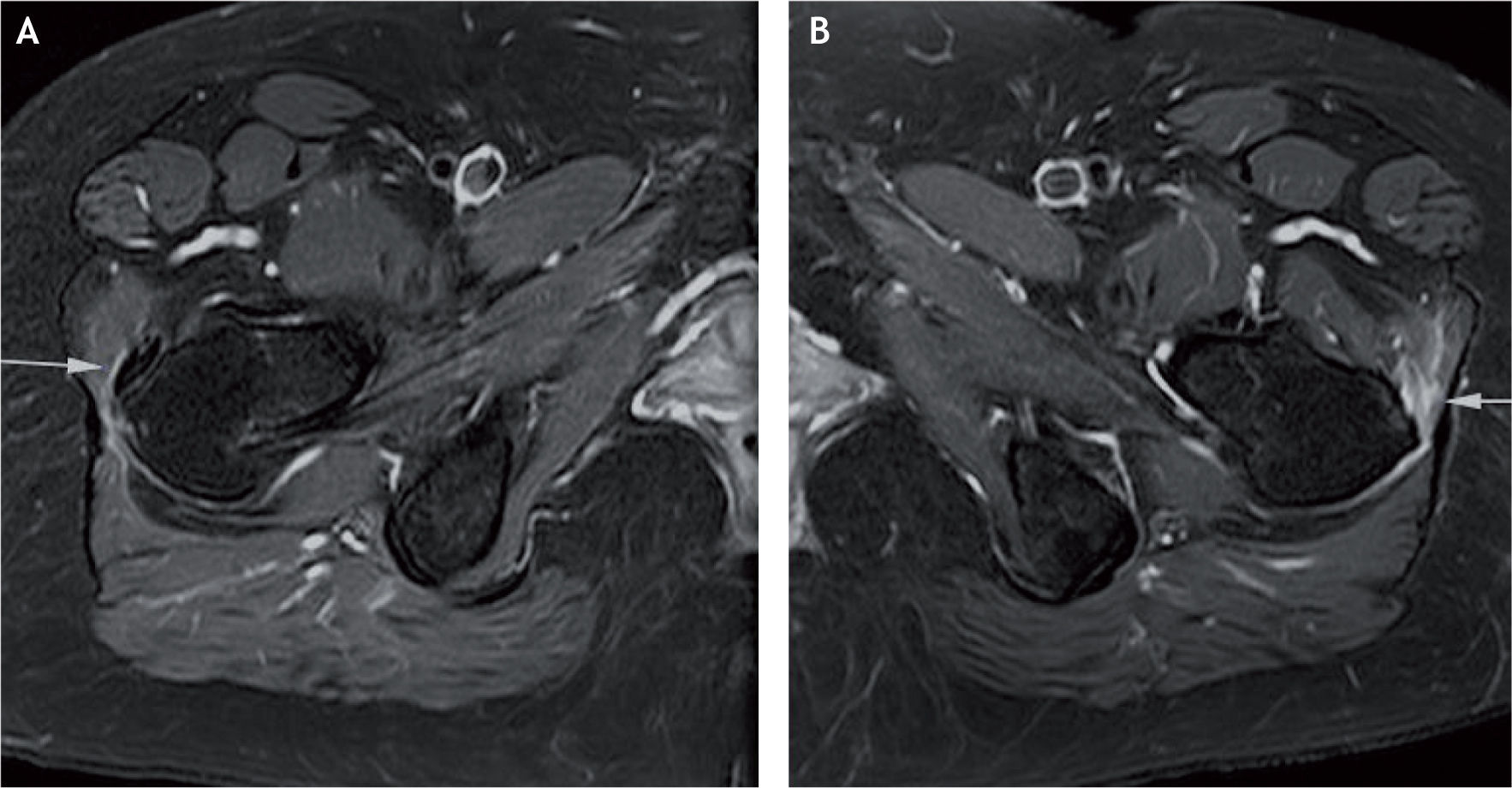
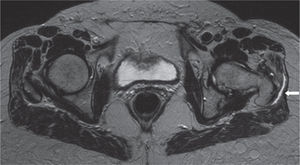
A: tomografía computarizada del fémur proximal; se demarcan las facetas del trocánter mayor. B: resonancia magnética en proyección axial; inserción del tendón del glúteo menor en la faceta anterior (flecha blanca) e inserción del tendón del glúteo medio en la faceta lateral (flecha negra).
A: resonancia magnética en proyección axial; faceta posterosuperior con la inserción del tendón del glúteo medio (flechas blancas) y el tendón del músculo piramidal o piriforme en su trayecto para insertarse en la parte posterior del trocánter mayor (flecha curva). B: proyección coronal, la misma faceta con la inserción del tendón glúteo medio.
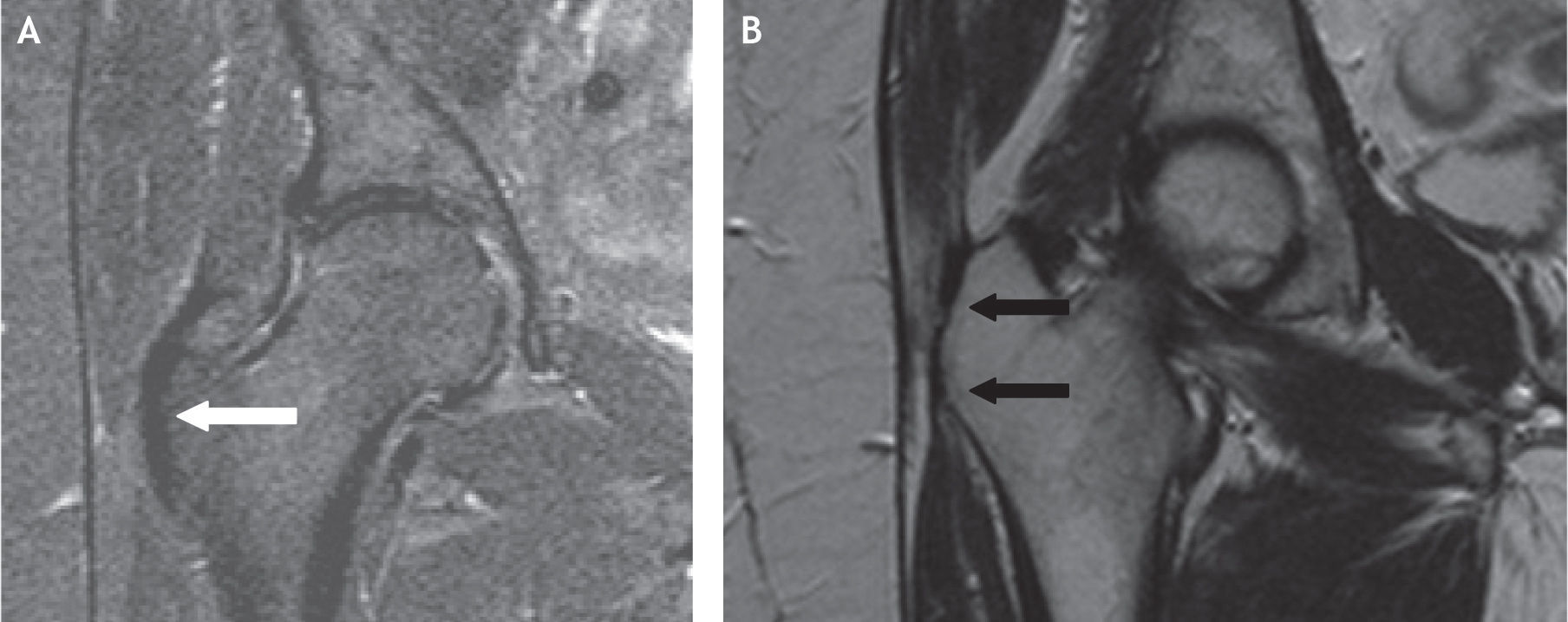
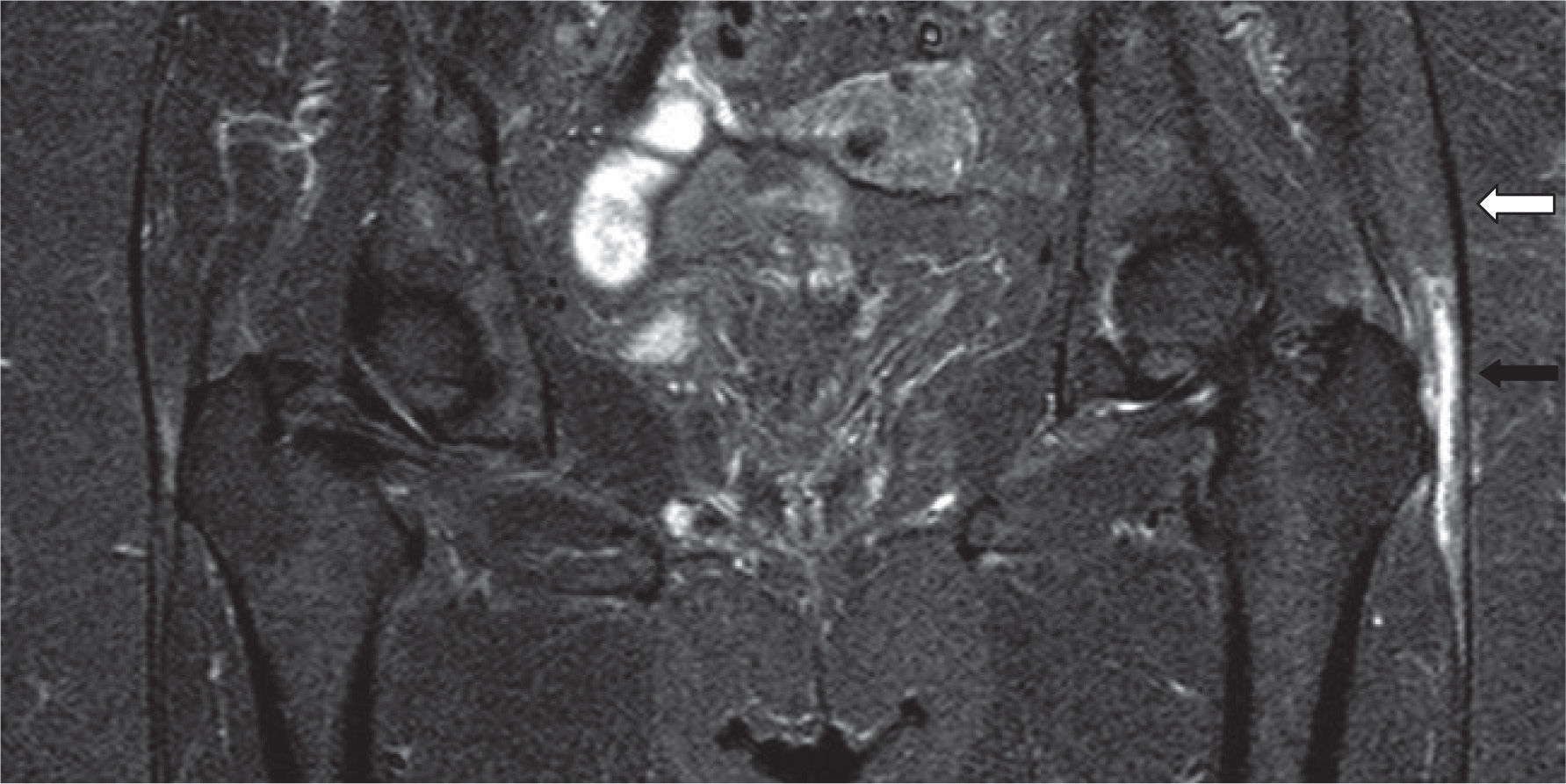
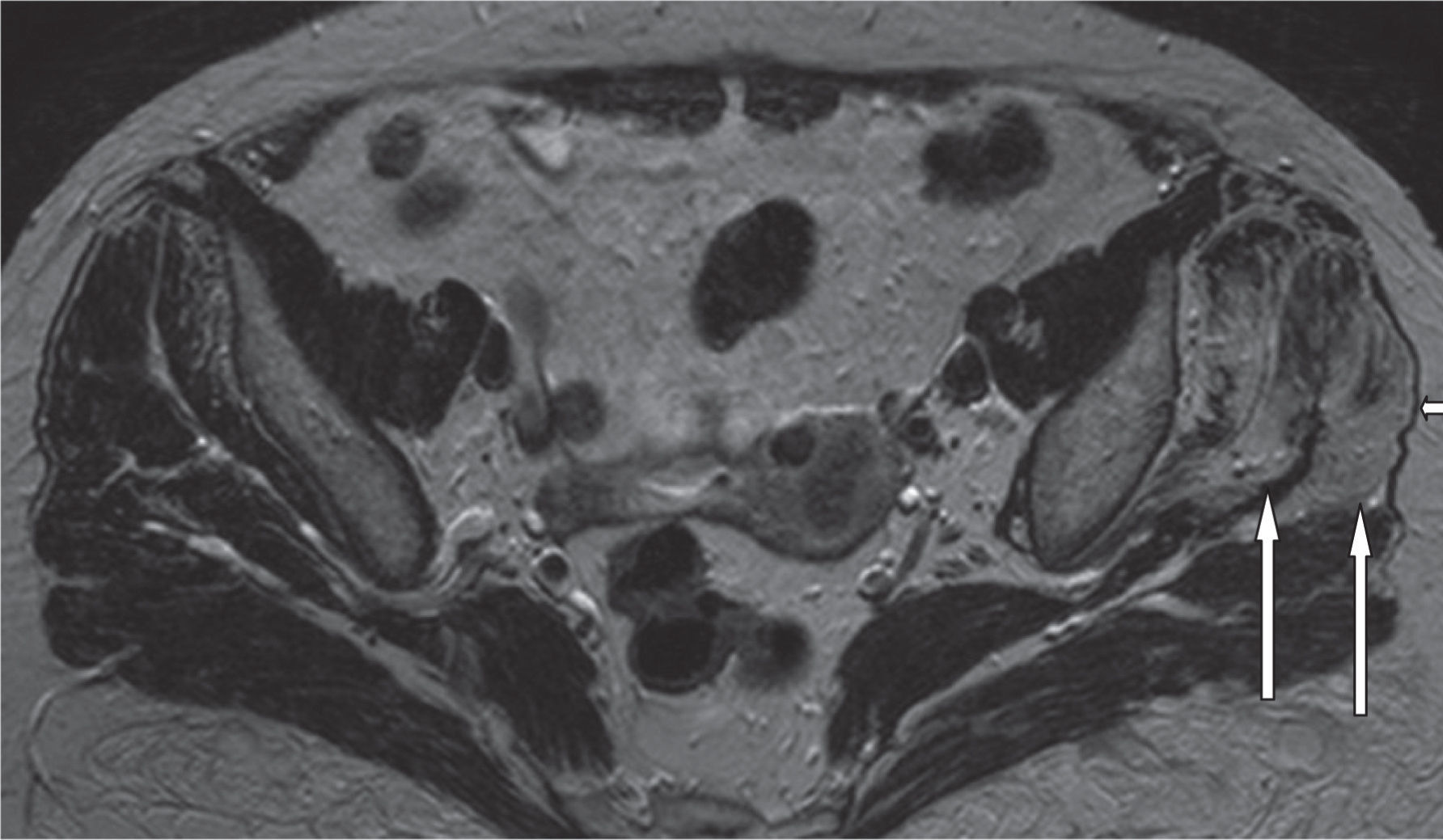
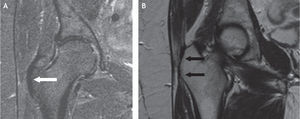
A: inserción del tendón del glúteo menor en el trocánter mayor, en proyección coronal de resonancia magnética; se marcan los vientres musculares del glúteo medio y menor. B: corte coronal más posterior; inserción del tendón del glúteo medio (flecha proximal) e inserción del músculo vasto lateral (flecha distal).
El dolor lateral de la cadera frecuentemente se convierte en un reto diagnóstico y en un problema terapéutico debido a la amplitud de diagnósticos diferenciales que se debe tener en cuenta; esto implica que hay un grupo de signos y síntomas relacionados con el dolor peritrocantérico, y puede ser más complejo que una inflamación simple de las bursas peritrocantéricas15. Las alteraciones específicas del espacio peritrocantérico son la bursitis trocantérica, la cadera en resorte externo (coxa saltans externa) y las roturas de los tendones del glúteo medio y menor. En el diagnóstico diferencial se debe tener en cuenta la osteoartritis de la cadera, lesiones traumáticas de los tejidos blandos alrededor de la cadera, pinzamiento femoroacetabular con lesiones labrales y/o condrales, fracturas por estrés, dolor referido de una estructura cercana o distante como la columna y lesiones tumorales.
PrevalenciaSe ha encontrado que cerca del 2,5% de las lesiones deportivas afectan a la cadera, y la incidencia de dolor en el trocánter mayor se ha estimado en 1,8/1.000 pacientes/ año2,16. Esta afección se presenta en el adulto, con mayor prevalencia entre la cuarta y la sexta década de la vida17. En un estudio observacional multicéntrico de 3.026 pacientes, se encontró que la prevalencia del síndrome doloroso del trocánter mayor fue de 17,6%; en el grupo de edad entre 50 y 79 años, fue del 15% de las mujeres y el 6,6% de los varones en los casos de presentación unilateral, y del 8,5% de las mujeres y el 1,9% de los varones en los casos de presentación bilateral1.
La presencia concomitante de dolor lumbar bajo pareciera predisponer a los pacientes a sufrir dolor en la cadera, además, teniendo en cuenta que puede tratarse de un síndrome del piriforme, con dolor posterior en la cadera por compresión de dicho músculo sobre el nervio ciático. La prevalencia de síndrome doloroso peritrocantérico en pacientes con dolor lumbar bajo se ha reportado entre el 20 y el 35%1,18,19. En un estudio retrospectivo sobre 247 pacientes remitidos a un centro ortopédico especializado en columna, Tortolani encontró que el 62,7% de los pacientes con síndrome doloroso peritrocantérico habían sido evaluados previamente por un cirujano de columna por sospecha de síntomas radiculares.
Bursitis trocantéricaLa bursitis trocantérica consiste en una alteración inflamatoria que produce dolor en la región del trocánter mayor, frecuentemente referido hacia abajo en la cara lateral del muslo y en algunas ocasiones a la nalga. Se ha considerado que se puede producir por una fricción entre el trocánter mayor y la banda iliotibial, y frecuentemente está asociada a sobreúso, traumatismo u otras condiciones que puedan alterar el patrón de marcha normal4.
Muchos factores de riesgo se han asociado con la bursitis trocantérica tales como la edad, el sexo femenino, dolor homolateral de la banda iliotibial, obesidad y el dolor lumbar bajo, como ya se mencionó. En un estudio observacional que incluyó a 72 pacientes, Schapira et al encontraron que el 91,6% de los pacientes que tenían diagnóstico de bursitis trocantérica sintomática tenían otro trastorno que afectaba a áreas vecinas, tales como osteoartritis de la cadera del mismo lado o de la columna lumbar3,4,20. En forma típica, la bursitis trocantérica se presenta en la edad media de la vida, pero su incidencia se ha incrementado en personas más jóvenes, especialmente en atletas21,22; se afectan más comúnmente las mujeres que los varones (relación 4:1). La prevalencia aumentada en las mujeres puede atribuirse a una biomecánica alterada por diferencias en el tamaño, la forma y la orientación de la pelvis (ginecoide frente a androide) y su relación con la banda iliotibial. La obesidad puede ser un factor de riesgo contribuyente por el efecto combinado de estrés aumentado sobre la articulación de la cadera, osteoartritis de cadera y rodilla y dolor lumbar bajo1,3.
La bursitis trocantérica puede presentarse también tras traumatismo por caídas y golpes directos y microtraumatismos de repetición (sobreúso) que irritan las bursas. La inflamación bursal puede presentarse además por una disfunción musculotendinosa regional. La inflamación de los tendones de los músculos glúteo medio y menor, bien sea por fricción de la banda iliotibial o por el sobreúso crónico, pueden producir un síndrome doloroso peritrocantérico. Otras situaciones que pueden producir dolor sin inflamación bursal son la meralgia parestésica, las fracturas por estrés, los depósitos de cristales (fig. 10) y la necrosis avascular.
Cuadro clínicoLos pacientes con bursitis trocantérica consultan por un dolor persistente en la cara lateral de la cadera o en la nalga, que se exacerba al recostarse sobre el lado afectado, al permanecer largo rato sentado o con los cambios de posición de pie a sentado o viceversa, sentarse con los muslos cruzados (hacer carrizo), transitar por escaleras o con otras actividades de impacto alto; aproximadamente el 50% de los pacientes presenta dolor irradiado por la cara lateral del muslo hasta la rodilla, y ocasionalmente por debajo de la rodilla3. El dolor puede irradiarse hacia la ingle o la cara posterolateral del muslo pareciendo un dolor de origen radicular, como en la herniación discal lumbar (seudorradiculopatía)10, o síntomas parecidos a los que producen las articulaciones apofisarias lumbares y sacroiliacas.
En el examen físico se encuentra dolor y sensibilidad a la palpación del trocánter mayor, especialmente posterolateralmente, lo que se ha descrito como el “signo del salto” (jump sign). En 1985, Ege Rasmussen y Fano describieron los criterios para el diagnóstico de la bursitis trocantérica; estos criterios son el dolor lateral de la cadera, sensibilidad a la palpación del trocánter mayor, dolor a la maniobra de flexión, rotación externa, abducción y extensión (FABERE) o aducción, dolor a la abducción de la cadera contra resistencia y dolor irradiado hacia abajo por la parte lateral del muslo (seudorradiculopatía)3,4,15. Además, el test de Ober, que evalúa la tensión de la banda iliotibial, es positivo. En la evaluación, inyectar selectivamente un anestésico con corticoides en el punto de mayor dolor, ya sea guiándose por ultrasonidos o con fluoroscopia, sirve como prueba diagnóstica y terapéutica.
Imágenes diagnósticasEn la bursitis trocantérica, usualmente no se requieren estudios de imagen para el diagnóstico, pero se recomienda tomar una radiografía simple de la cadera para descartar una afección intraarticular que pudiera explicar los síntomas del paciente y no pasar por alto la presencia de una lesión tumoral. Aunque ocasionalmente pueden verse calcificaciones en el área bursal, las radiografías simples suelen ser normales23.
La ecografía dinámica puede ayudar a identificar una bursa trocantérica inflamada y detectar la presencia de otras afecciones como la cadera en resorte externo (coxa saltans externa) y las roturas de los tendones del glúteo medio y menor1.
En un estudio prospectivo en 24 pacientes con diagnóstico de síndrome doloroso del trocánter mayor, realizado por Bird et al para evaluar la correlación entre los hallazgos clínicos y los de resonancia magnética, se encontró que el 62,5% de ellos tenían tendinitis del glúteo medio y el 45,8%, roturas del tendón del glúteo medio, y solo el 8,3% (2 pacientes) tenían evidencia objetiva de bursitis trocantérica y 1 tenía una necrosis avascular24 (figs. 11-13).
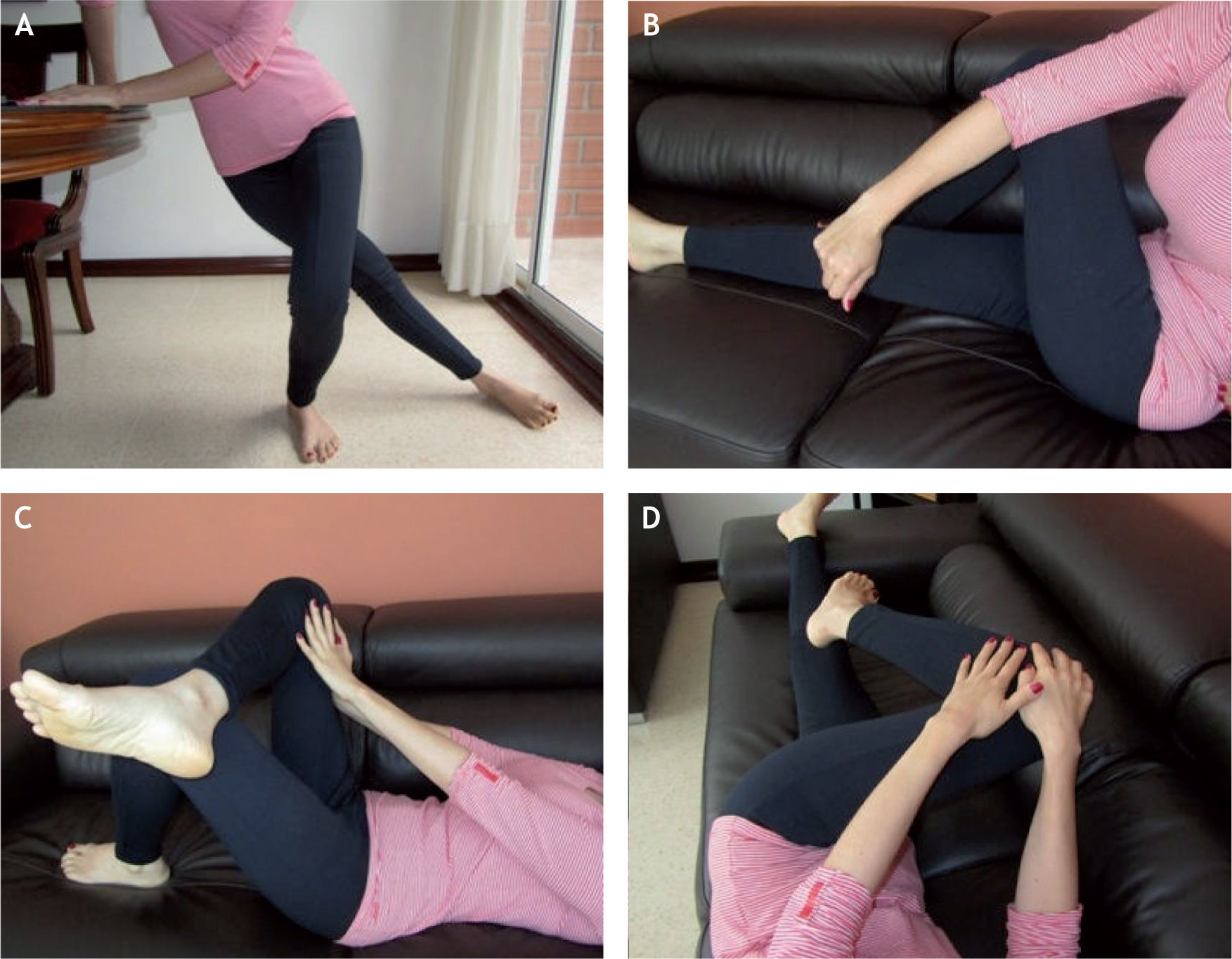
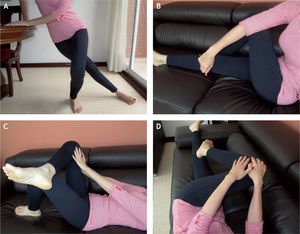
TratamientoGeneralmente, la mayoría de los pacientes con bursitis trocantérica mejoran con el tratamiento conservador, que incluye reposo, hielo local, control del peso, medicamentos antiinflamatorios no esteroideos y terapia física enfocada en estiramientos de la banda iliotibial y de los músculos glúteos, flexibilidad, fortalecimiento y trabajos de la mecánica de la marcha (fig. 14); la modificación de la actividad y los cambios hacia actividades alternativas que disminuyan los movimientos que desencadenan el dolor permiten a los pacientes permanecer activos y pueden acelerar la recuperación25. Si los síntomas persisten después del tratamiento descrito, se recomienda la infiltración bursal con un anestésico local mezclado con un corticoide, con lo cual se ha demostrado mejoría del 60–100% de los pacientes3,17. En un estudio de 75 pacientes con bursitis trocantérica tratados con una infiltración de lidocaína mezclada con betametasona, Schbeeb et al reportaron que el 77,1% de los pacientes tenían alivio del dolor a la semana del seguimiento y el 61,3% continuaba sin síntomas a los 6 meses de seguimiento17. En los pacientes que tuvieron buena respuesta inicial con la infiltración pero sufrieron recidiva de sus síntomas, una segunda infiltración logró una respuesta exitosa3.
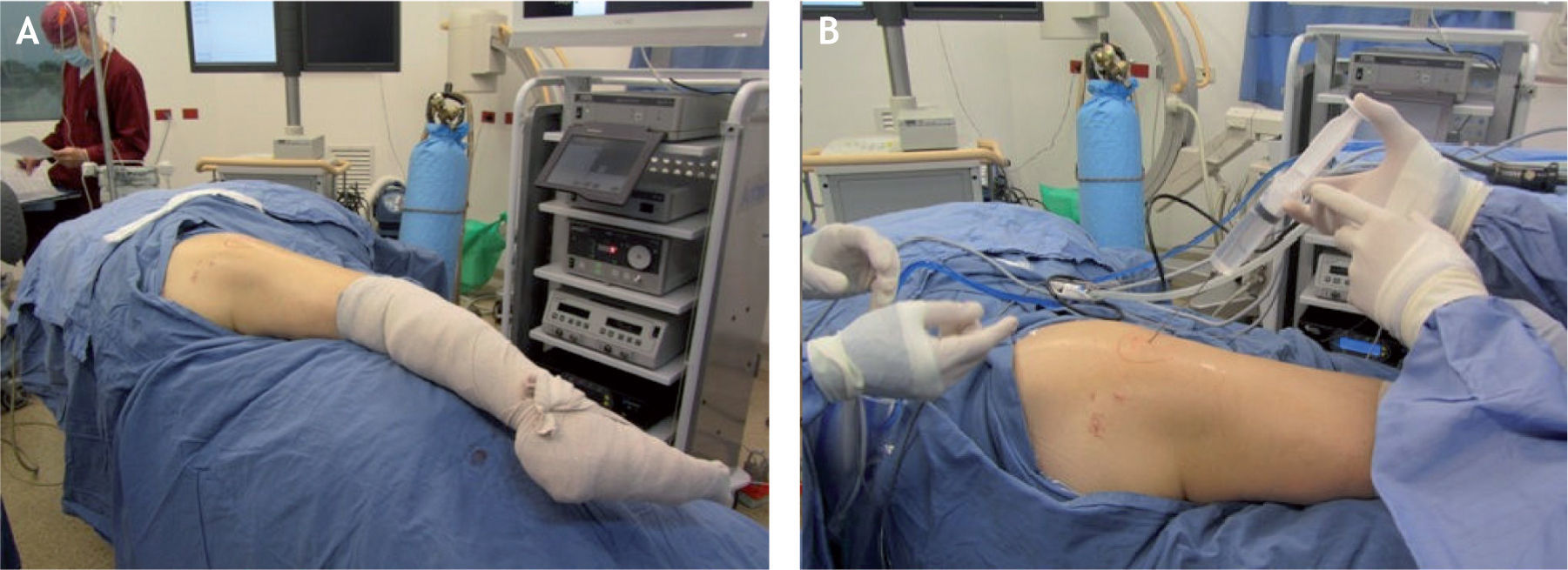
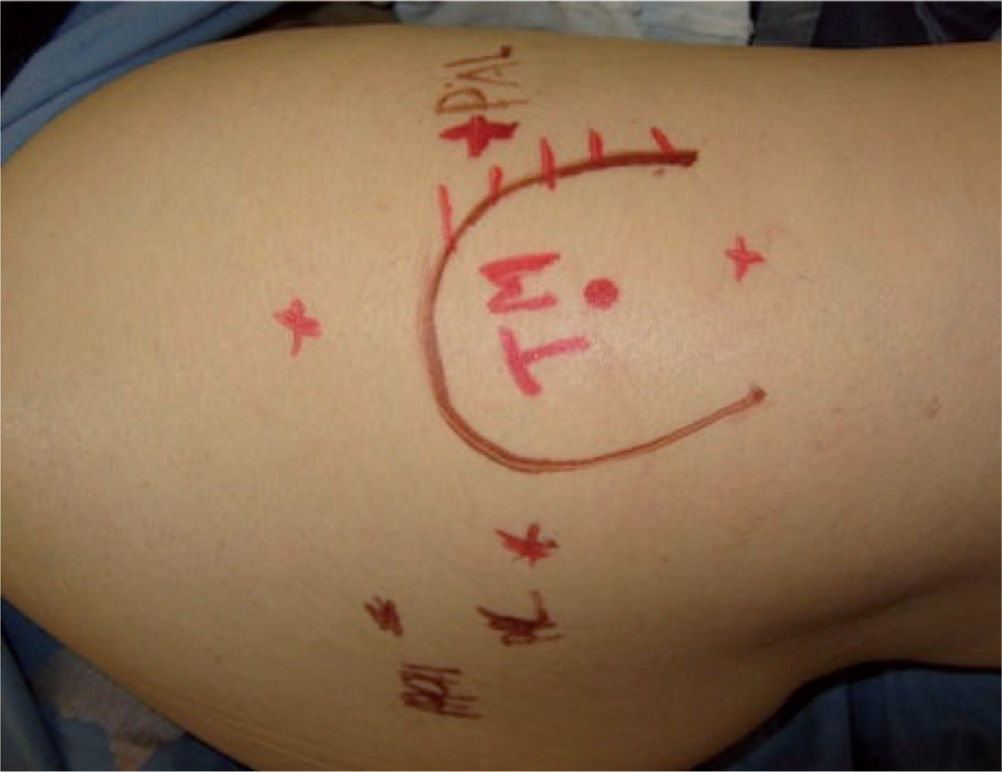
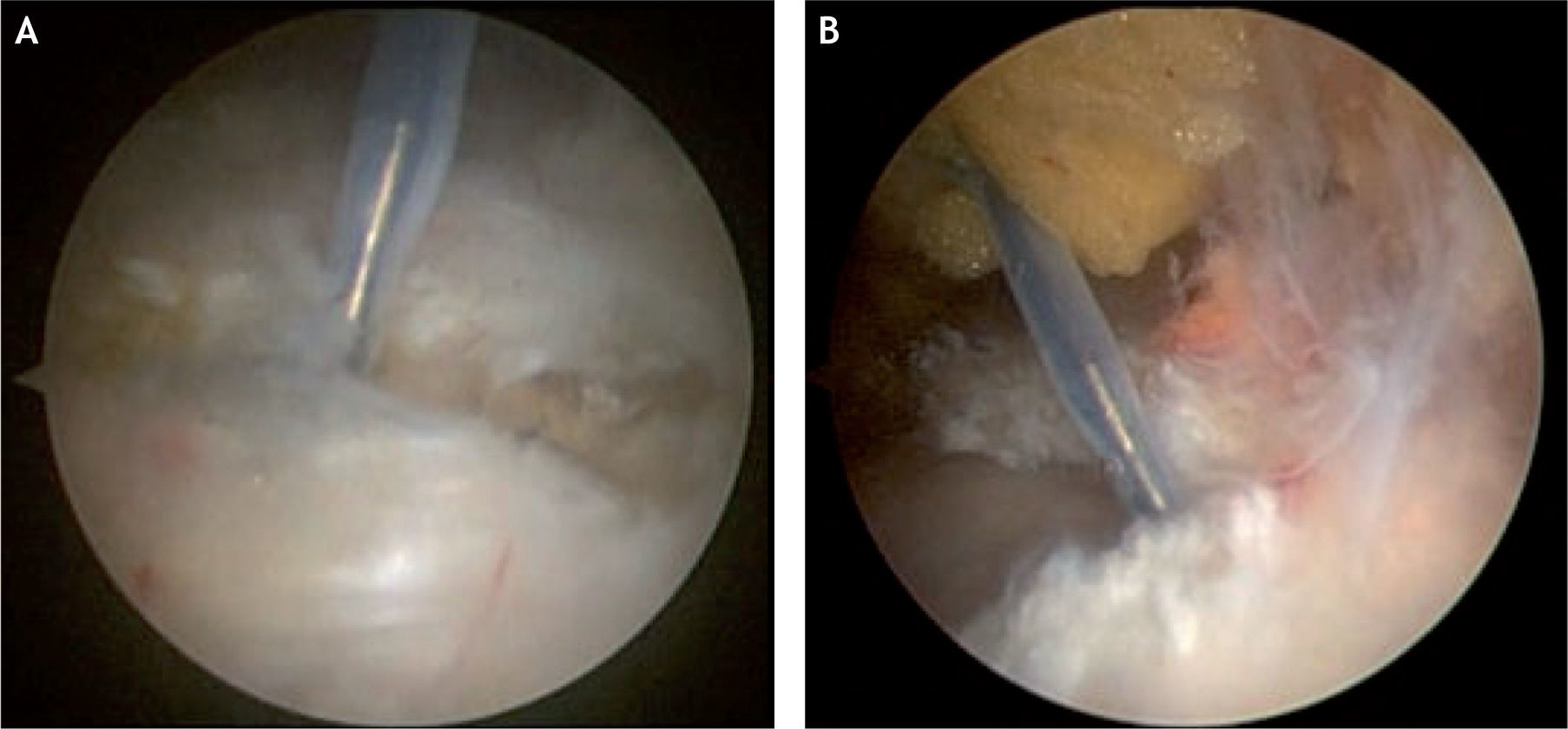
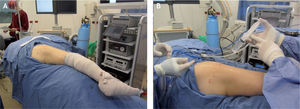
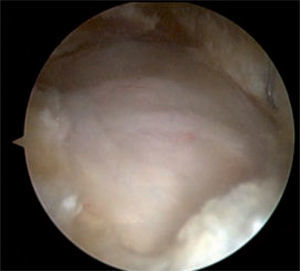
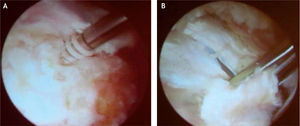
En caso de bursistis trocantérica dolorosa persistente que no responde al tratamiento conservador, se requiere el tratamiento quirúrgico para una bursectomía abierta o artroscópica y liberar la banda iliotibial. Voss et al describieron la técnica quirúrgica artroscópica y la anatomía artroscópica del espacio peritrocantérico26. Con el paciente en decúbito lateral, la extremidad se deja cubierta y libre para manipulación fácil durante el procedimiento; se palpa y se marca el trocánter mayor, se introduce una aguja sobre el trocánter mayor hasta tocar el hueso y se infiltran 30ml de suero salino (fig. 15); luego se establecen dos portales, el primero 2–3cm proximal al trocánter mayor y el segundo 2–3cm distal al trocánter, ambos levemente anteriores al borde óseo y paralelos al borde de la banda iliotibial22 (fig. 16). También se ha descrito otra técnica artroscópica con los portales a la misma altura, pero en el borde posterior del trocánter mayor, y otro portal localizado 1cm lateral a la espina iliaca anterosuperior en el intervalo entre el tensor de la fascia lata y el músculo sartorio26. La cánula de visión se introduce debajo de la banda iliotibial sobre el trocánter mayor, sitio donde se encuentra la bursa subglúteo mayor o la llamada “bursa trocantérica”, y pueden verse allí adherencias y bandas fibrosas, para lo cual se hace desbridamiento y resección de la bursa y sus bandas fibrosas haciendo movimientos en rotación interna y externa de la extremidad. En la vista artroscópica se identifica la inserción del vasto lateral en la región inferior del trocánter mayor y, si se observa más posteriormente, puede verse el sitio donde se inicia la inserción del glúteo mayor. Si se rota la visión en dirección proximal y anterior, se observa la inserción del tendón del glúteo menor, y si se mira un poco posterior, al mismo nivel del glúteo menor, se identifica el tendón del glúteo medio. Si se diagnosticó previamente un resalto de la banda iliotibial (cadera en resorte externo), se hace una liberación de esta estructura con la técnica que se describe más adelante (fig. 17). Luego de lograr la hemostasia y cerrar portales, se recomienda la colocación de hielo. El procedimiento se realiza de manera ambulatoria y se instruye al paciente sobre la movilización temprana de la cadera para mantener el arco de movimiento, y que puede reiniciar el apoyo protegido con muletas al día siguiente de la cirugía, para dejar de utilizarlas a los 3 días si el paciente ha logrado una marcha independiente. A los 7–10 días se retiran suturas y se inicia el fortalecimiento muscular.
En seguimiento de 30 pacientes intervenidos mediante bursectomía artroscópica por una bursitis trocantérica recalcitrante y seguidos durante 26 meses, Baker et al registraron una mejoría notable en el dolor (de 7,2 preoperatorio a 3,1 postoperatorio en la escala visual analógica) y en la escala funcional de Harris, de 51 en el preoperatorio a 77 en el postoperatorio; en 1 paciente no se obtuvo buen resultado y requirió una bursectomía con cirugía abierta. En otro trabajo similar, Fox et al realizaron el tratamiento artroscópico de la bursitis trocantérica en 27 pacientes, y observaron que en 23 de ellos se obtuvo un resultado bueno o excelente al año de seguimiento, con recurrencia de síntomas en 2 pacientes (7,4%) en 5 años de seguimiento clínico. Farr recomienda que, siempre que se haga una bursectomía artroscópica, se realice una liberación de la banda iliotibial, ya que, según él, esta estructura contribuye a la inflamación y la presentación del dolor en el trocánter mayor.
En la práctica, si el paciente requirió tratamiento quirúrgico y no se diagnosticó preoperatoriamente cadera en resorte externo (coxa saltans externa), es suficiente la bursectomía.
Cadera en resorte externo (coxa saltans externa)La cadera en resorte (coxa saltans) se describe como un resalto en la región de la cadera, que puede ser audible y potencialmente doloroso, durante actividades que requieren movimientos repetitivos de flexión, extensión y abducción de la cadera27–30. Tradicionalmente se han descrito tres tipos del síndrome de cadera en resorte29:
- 1.
Cadera en resorte externo (coxa saltans externa), producido por el resalto de la banda iliotibial o la parte anterior del glúteo mayor sobre la parte posterior del trocánter mayor.
- 2.
Cadera en resorte interno (coxa saltans interna): producido por el roce del tendón del iliopsoas sobre la eminencia iliopectínea.
- 3.
Cadera en resorte intraarticular: se la atribuye a alguna afección intraarticular de la cadera, como cuerpos libres, lesiones del labrum y lesiones condrales. Este término no se utiliza actualmente debido a que hay más certeza para el diagnóstico de la afección intraarticular15,31.
Se ha descrito una causa rara de cadera en resorte, en su cara anterior, producida por una calcificación de la porción directa del recto anterior, la cual se demostró que chocaba con el músculo iliaco suprayacente y producía el resalto doloroso32.
La cadera en resorte externo se produce por el resalto de las fibras posteriores engrosadas de la banda iliotibial (la variedad más común) o de las fibras anteriores engrosadas del glúteo mayor (raramente) sobre el borde posterior del trocánter mayor. Estas fibras permanecen posteriores al trocánter y rozan contra él con los movimientos repetitivos de flexión y extensión, y en los casos más graves con movimientos de abducción y rotaciones. El deslizamiento de la banda iliotibial sobre el trocánter mayor es un fenómeno fisiológico que se puede presentar en forma benigna y asintomática en deportistas y ocasionalmente puede llevar a inflamación y dolor con limitación de las actividades habituales del individuo.
El resalto o traquido se produce cuando, al flexionar la cadera, la banda iliotibial se desliza anteriormente sobre el trocánter mayor; cuando la parte posterior engrosada de la banda iliotibial pasa hacia adelante, sobre el trocánter mayor, produce un chasquido o resalto; y al traer la cadera a la extensión se produce nuevamente el fenómeno del resalto33. Generalmente el paciente puede reproducir voluntariamente este fenómeno.
Se ha descrito también una forma inusual de cadera en resorte externo producido por una unión miotendinosa dismórfica en forma de hoz del glúteo mayor que producía resalto sobre el trocánter mayor con los movimientos de flexión y extensión de la cadera34.
La llamada “bursa trocantérica mayor” se encuentra entre la banda iliotibial y el trocánter mayor sobre la inserción tendinosa del músculo glúteo medio y sobre el origen del músculo vasto lateral; esta bursa puede inflamarse y volverse dolorosa con el resalto repetitivo. También puede producirse una lesión irritativa por fricción de los tendones de los músculos glúteo medio y menor con cambios degenerativos y posibles roturas15.
Presentación clínicaComo ya se ha mencionado, generalmente es un resalto asintomático, audible o no, que no impide las actividades normales del individuo. En los casos típicos sintomáticos se llega al diagnóstico fácilmente. La edad de los pacientes sintomáticos generalmente está entre los 15 y los 25 años y son individuos con estilo de vida muy activo. En la forma más común de presentación, el paciente relata —y generalmente reproduce— un resalto, traquido o chasquido doloroso en la región peritrocantérica4, y que dicho dolor se produce cuando camina por escaleras, al sentarse o levantarse de una silla o al montar en bicicleta. Los atletas de carrera en montaña pueden presentar el síntoma doloroso. Algunas veces puede presentarse luego de un evento traumático desencadenante, pero generalmente es de origen atraumático y de presentación lenta e insidiosa4. La otra forma de presentación es la del paciente que dice que su cadera “se luxa”, y realiza una maniobra en el consultorio, estando de pie sobre ambas extremidades y haciendo una inclinación y rotación de la pelvis con desplazamiento lateral de la cadera y reproduciendo el resalto, usualmente no doloroso, y que no limita las actividades habituales del paciente15.
El examen físico por lo general se realiza con el paciente en decúbito lateral, recostado sobre el lado no afectado. Se pide al paciente que flexione y extienda la cadera mientras simultáneamente se hace una palpación del trocánter mayor para sentir el resalto de la banda iliotibial, lo que generalmente reproduce también el dolor en los casos sintomáticos. La prueba de Ober puede ser positiva debido a una tensión de la banda iliotibial35.
Imágenes diagnósticasLos estudios por imagen se inician siempre con la radiografía simple para descartar alguna afección intraarticular, anormalidades óseas, calcificaciones u otros trastornos como cuerpos libres intraarticulares o condromatosis sinovial; sin embargo, como en la bursitis trocantérica, las radiografías simples son normales generalmente. La coxa vara ha sido reconocida como un factor predisponente a la cadera en resorte externo.
La ecografía se ha utilizado para detectar dinámicamente el fenómeno del resalto de la banda iliotibial sobre el trocánter mayor, y también ayuda a detectar inflamaciones bursales36–38. Los estudios de resonancia magnética tienen poca utilidad en el diagnóstico de la cadera en resorte externo y solo ayudan a excluir otras causas de dolor, como afección intraarticular o lesión de los tendones glúteos en su sitio de inserción en el trocánter mayor.
TratamientoEn el caso de un individuo con cadera en resorte externo asintomática, se recomiendan los estiramientos de la banda iliotibial para prevenir que se vuelva doloroso. La mayoría de los pacientes sintomáticos mejoran con el tratamiento conservador, que incluye los estiramientos mencionados, fisioterapia y medicación con antiinflamatorios no esteroideos. Si no se obtiene una respuesta adecuada con este tratamiento, se recomienda la infiltración local en la bursa trocantérica con un anestésico local mezclado con un corticoide, lo que suele mejorar los síntomas del paciente.
Si luego de un tratamiento conservador de 3–6 meses no se obtiene una respuesta satisfactoria, se debe realizar el tratamiento quirúrgico.
Se ha descrito en la literatura una variedad de técnicas quirúrgicas para la liberación con cirugía abierta de la banda iliotibial30. Ilizaliturri15 en un trabajo y Strauss4 en otro resumen los resultados publicados con la técnica de liberación con cirugía abierta de la banda iliotibial; se han reportado resultados satisfactorios con las técnicas de liberación de la banda iliotibial con Z-plastia, con mejoría completa del dolor en la gran mayoría de los casos reportados y pocos casos de recidiva sintomática. Para el tratamiento de esta afección, White et al28 describieron un nuevo abordaje quirúrgico consistente en una relajación de la banda iliotibial con cortes transversos sucesivos desde proximal a distal mediante una incisión longitudinal de 10cm sobre el trocánter mayor; hallaron mejoría completa de los síntomas en 14 (87,5%) de 16 pacientes seguidos durante 32,5 meses, mientras que 2 pacientes requirieron reintervención para lograr la mejoría definitiva.
Si el diagnóstico definitivo es cadera en resorte externo, sin afección intraarticular, se puede realizar la liberación endoscópica de la banda iliotibial con el paciente en decúbito lateral y la extremidad lavada y vestida para su movilización fácil durante el procedimiento (fig. 15). Si se sospecha una afección intraarticular concomitante que requiera procedimiento artroscópico, se utiliza la mesa de tracción con fluoroscopia para la inspección y el tratamiento de las alteraciones de los compartimentos central y periférico de la articulación, en la posición en que esté entrenado el cirujano, y luego se realiza el abordaje peritrocantérico para efectuar el tratamiento requerido allí sobre la banda iliotibial.
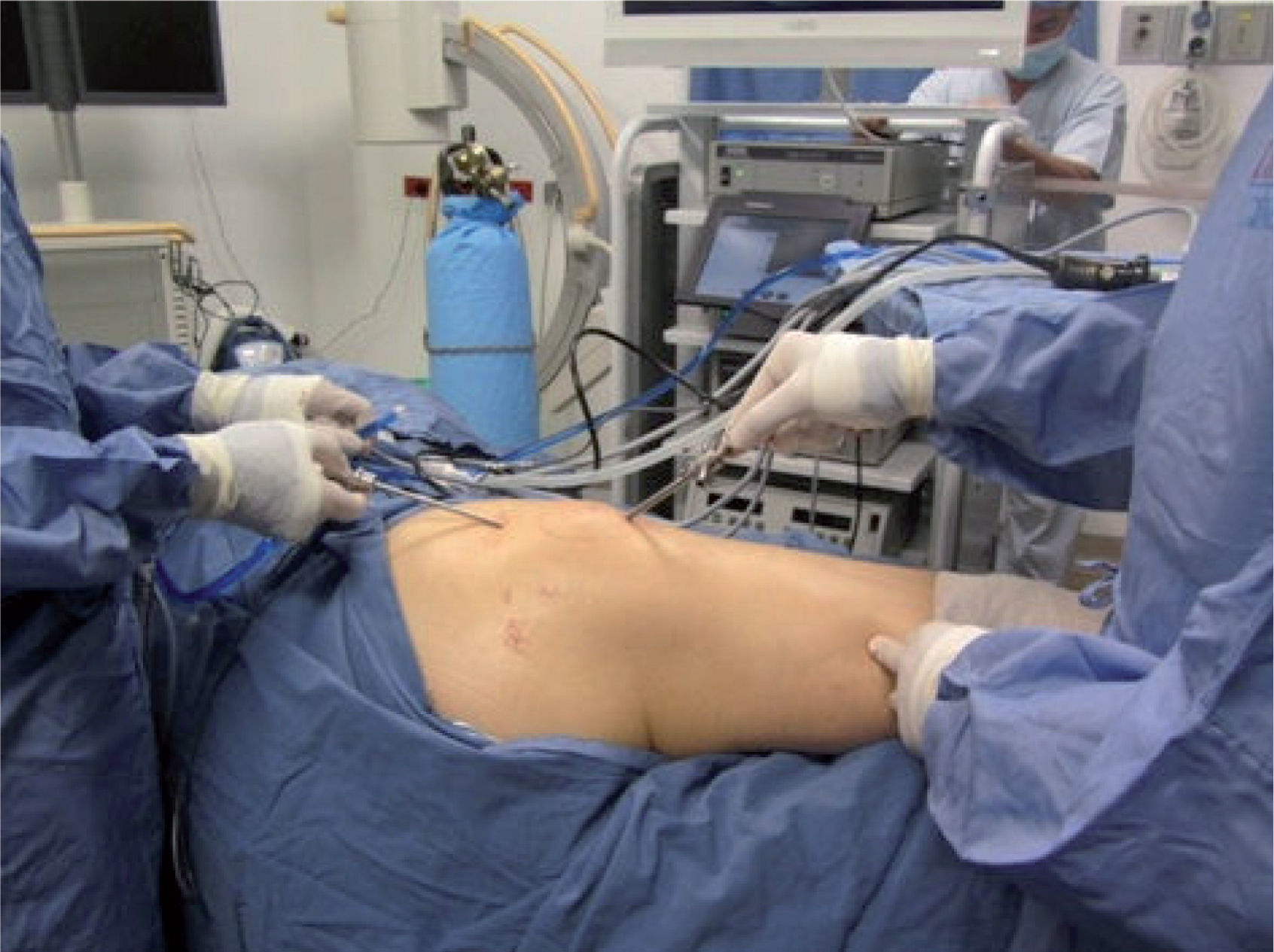
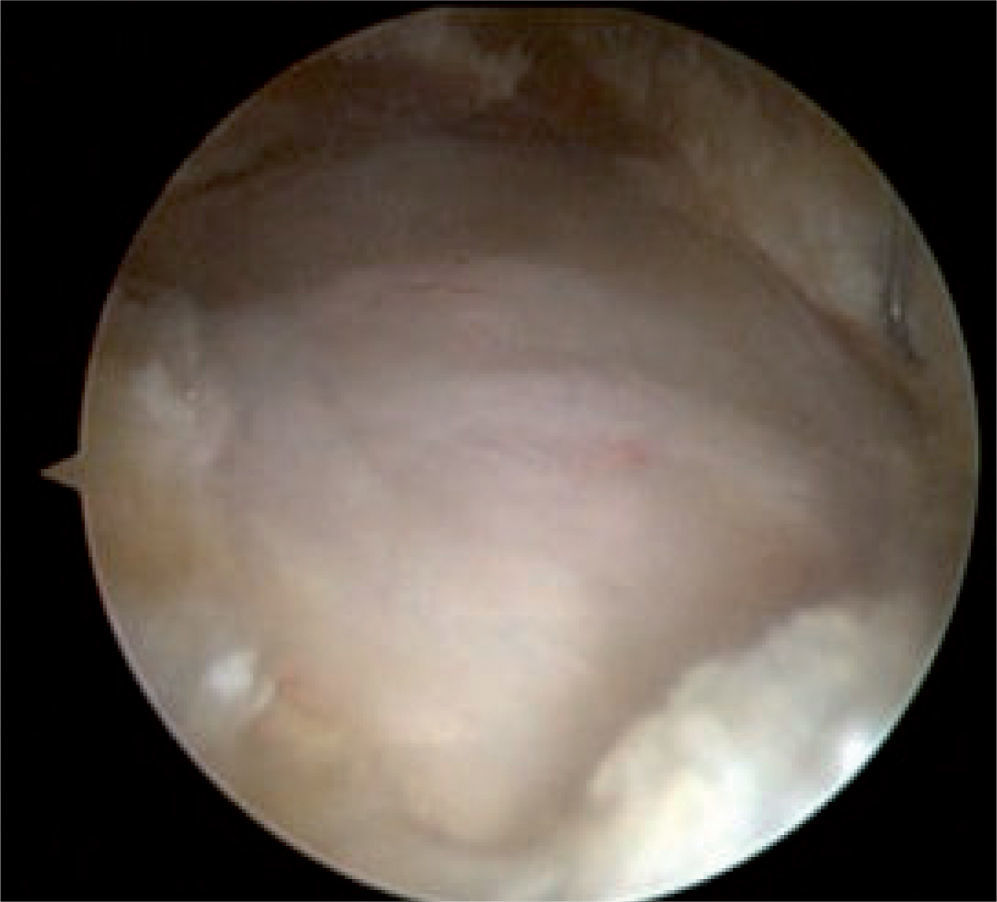
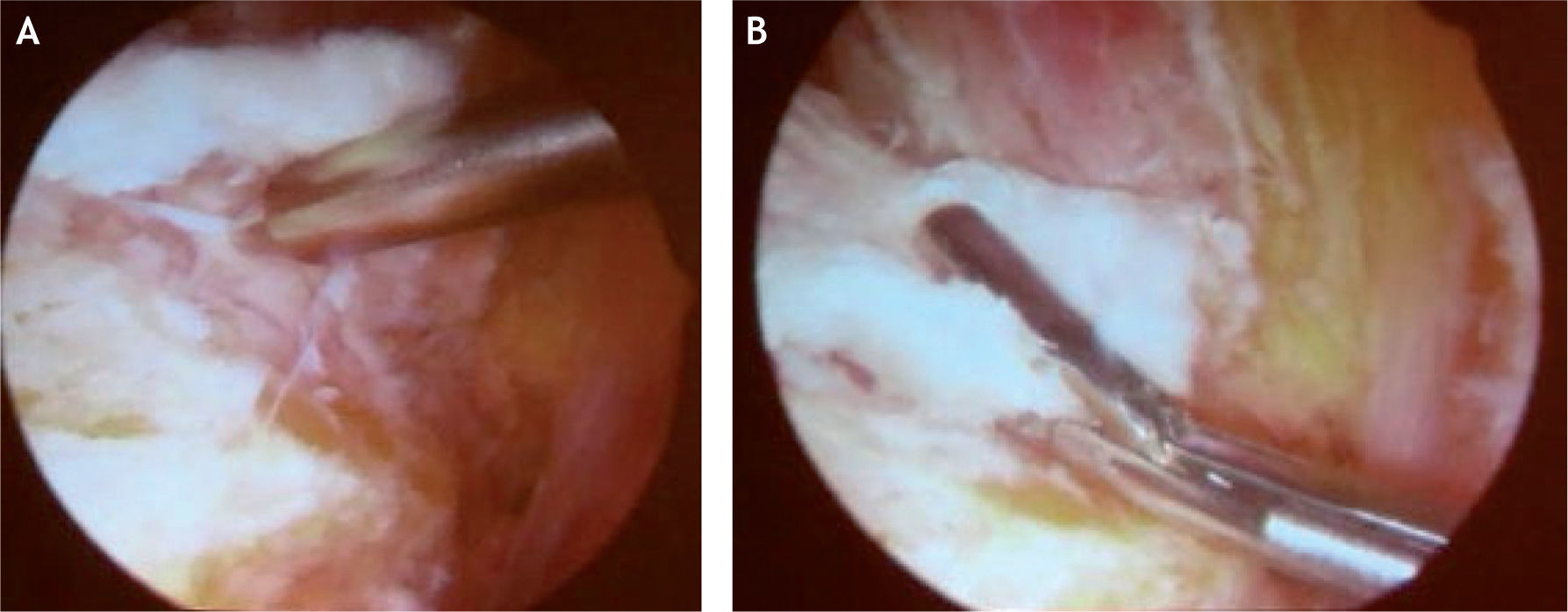
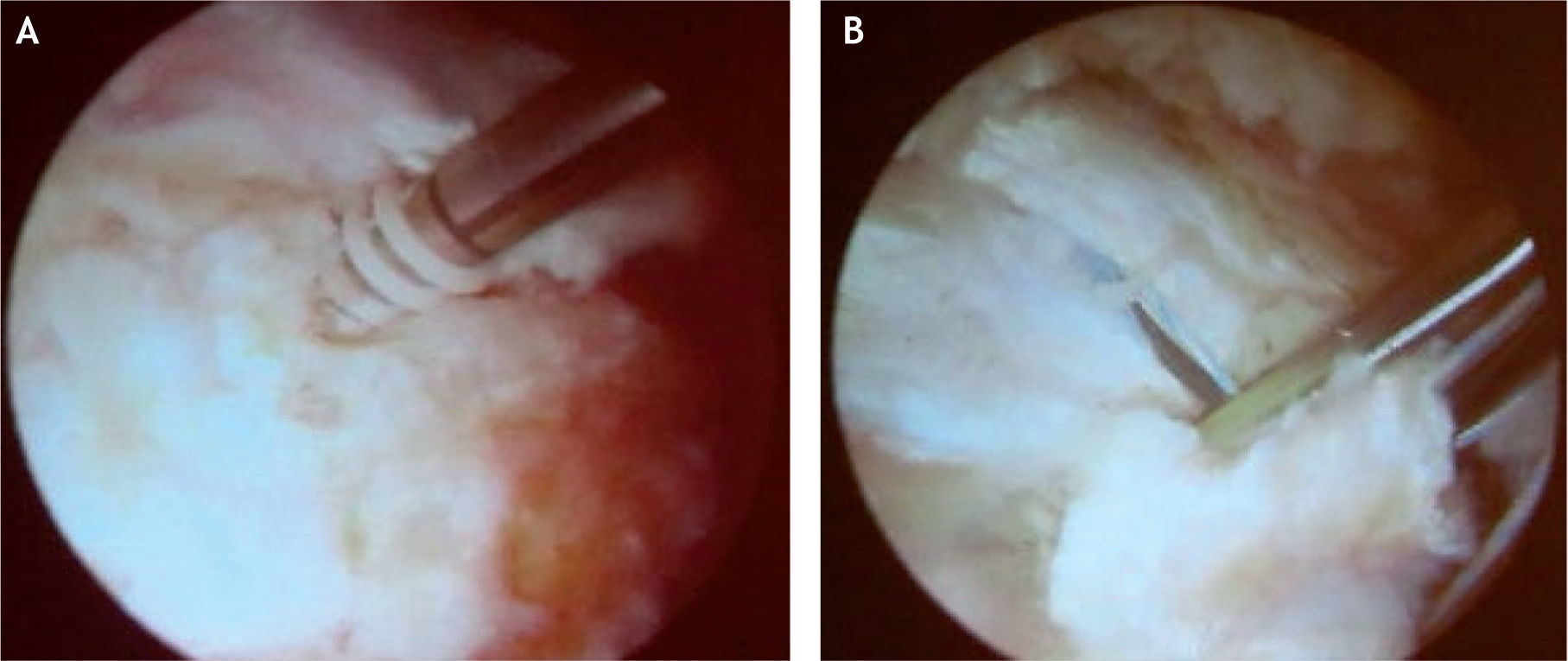
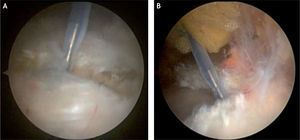
El procedimiento endoscópico del espacio peritrocantérico se realiza de la misma manera que para el manejo de la bursistis trocantérica; se palpa y se marca el trocánter mayor, se introduce una aguja para infiltrar debajo y luego por encima (subcutáneo) de la banda iliotibial y se infiltran 30–40ml de suero salino; luego se establecen dos portales, el primero 2–3cm proximal al trocánter mayor y el segundo 2–3cm distal al trocánter, ambos levemente anteriores al borde óseo y paralelos al borde de la banda iliotibial15,22. También se ha descrito otra técnica artroscópica con los portales a la misma altura pero en el borde posterior del trocánter mayor y otro portal localizado 1cm lateral a la espina iliaca anterosuperior en el intervalo entre el tensor de la fascia lata y el músculo sartorio26. En la técnica descrita por Ilizaliturri, se introduce una cánula con su trócar u obturador romo por el portal inferior y por el portal superior se introduce otro obturador para crear un espacio de trabajo en el espacio celular subcutáneo, sobre la banda iliotibial (fig. 18). Se inicia la visión por el portal distal, se hace la hemostasia necesaria en el espacio subcutáneo, sobre la banda iliotibial, y manteniendo la bomba de infusión a baja presión para evitar problemas en la piel; luego de hacer el desbridamiento en el espacio mencionado, se introduce una punta de radiofrecuencia, tipo gancho, por el portal superior para hacer una incisión longitudinal vertical de 5–6cm en la banda iliotibial, desde distal hacia proximal. Luego de terminar el corte vertical, se hace un corte anterior transverso, empezando en la mitad de la incisión vertical, de 2cm de longitud, lo que forma así dos colgajos anteriores de la banda incidida, los cuales se resecan con condrótomo y radiofrecuencia; y finalmente se hace otro corte transverso posterior empezando en el mismo sitio donde se realizó el corte transverso anterior, lo cual crea dos colgajos posteriores en la banda iliotibial posterior incisa, y dichos colgajos son resecados de la misma manera que los colgajos anteriores. Esta forma de incisión y resección crea un defecto en forma de diamante o rombo en la banda iliotibial, a través del cual podemos verificar que el trocánter mayor excursiona libremente sin resalto. También se identifica allí la bursa trocantérica principal, que se debe resecar para luego identificar las inserciones de los tendones glúteo medio y menor sobre el trocánter mayor y evaluar si hay rotura en dicho sitio (figs. 19 y 20).
Tras la hemostasia y el cierre de portales, se recomienda la colocación de hielo. El procedimiento se realiza de manera ambulatoria y se instruye al paciente sobre la movilización temprana de la cadera para mantener el arco de movimiento, y que al día siguiente de la cirugía puede reiniciar el apoyo protegido con muletas, que se deja de utilizar a los 3 días si el paciente ha logrado una marcha independiente. A los 7–10 días se retiran suturas y se inicia el fortalecimiento muscular.
Los resultados publicados sobre la liberación endoscópica de la banda iliotibial son muy escasos. Farr6 reportó resultados satisfactorios en 2 pacientes seguidos 40 meses; Baker22 publicó sus resultados en 25 pacientes con seguimiento de 26 meses en promedio, con mejoría significativa en 24 pacientes, mientras que 1 requirió reintervención quirúrgica. Ilizaliturri15,31 mostró resultados excelentes, sin recidiva a los 2 años de seguimiento, en 11 pacientes. No ha habido reporte de complicaciones postoperatorias.
Rotura de los tendones del glúteo medio y menorLas roturas de los tendones del glúteo medio y menor en general están infradiagnosticadas, y generalmente se tratan como una bursitis trocantérica; recientemente se las ha reconocido como una causa importante de síndrome doloroso peritrocantérico resistente al tratamiento39, con o sin alteración inflamatoria bursal concomitante. En un estudio histológico realizado en un grupo pequeño de pacientes con diagnóstico de bursitis trocantérica comparado con un grupo control sin síntomas trocantéricos, en pacientes a quienes se colocó una prótesis total de la cadera, se encontró que no había reacción inflamatoria bursal en ninguno de los dos grupos40, lo que indica que otras afecciones pueden estar causando el dolor trocantérico.
PrevalenciaLa rotura de los tendones del glúteo medio y menor puede ser la causa del dolor lateral de la cadera, y esto ha sido reportado recientemente por diversos estudios41–44.
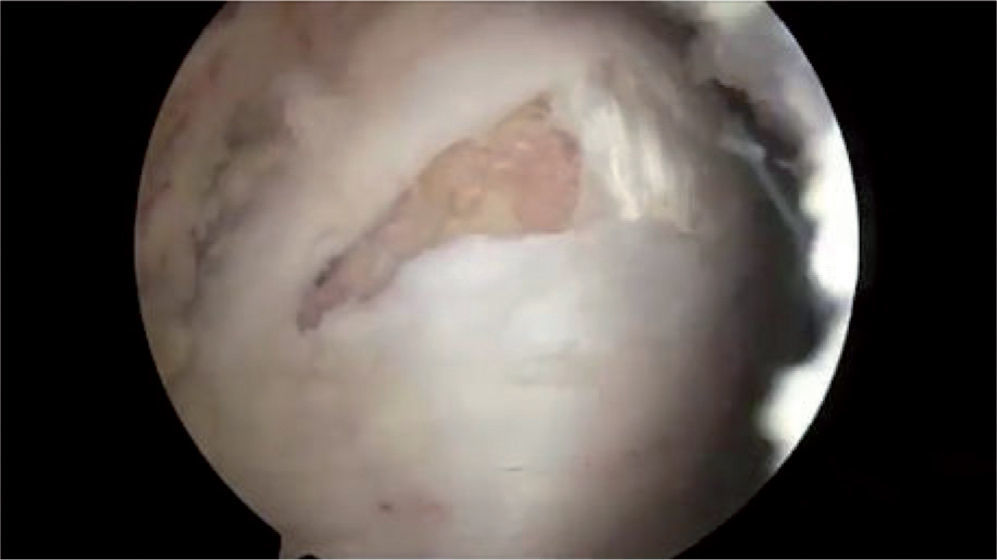
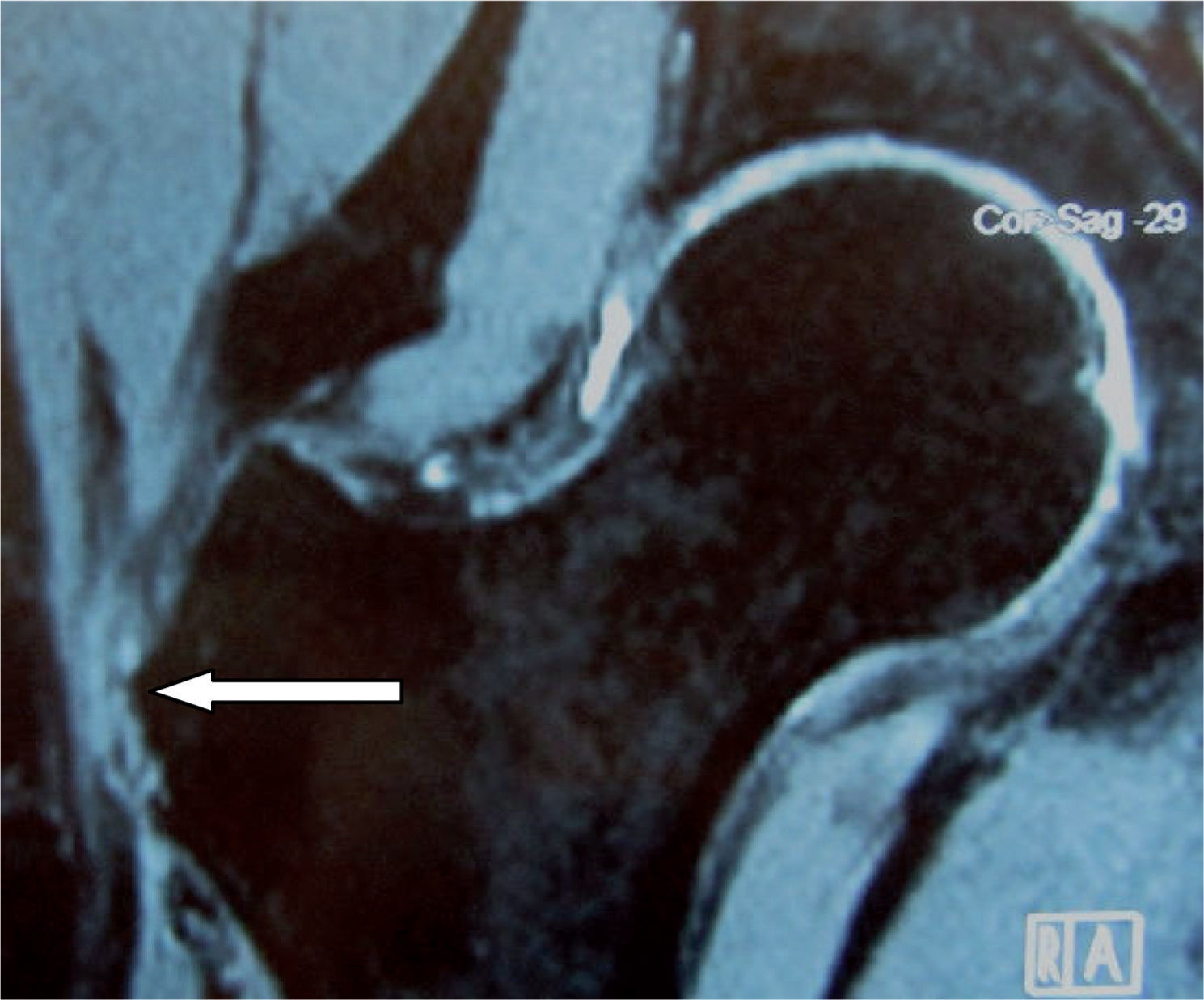
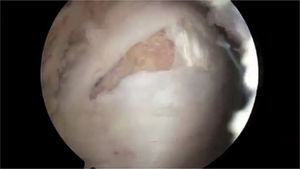
En 1997, Bunker et al43 utilizaron por primera vez el término “rotura del manguito rotador de la cadera” para referirse a las roturas de los tendones del glúteo medio y menor en el sitio de inserción en el trocánter mayor, por su similitud a la rotura de los tendones del manguito rotador en el hombro; su estudio lo realizó en 50 pacientes consecutivos intervenidos por fractura en el cuello del fémur, y determinó en ellos la incidencia de tales roturas; encontró roturas de esos tendones en 11 de ellos (22%) (media de edad, 83,4 [56–98] años); las roturas encontradas eran de forma oval o circular en el sitio de inserción, con un tamaño que varió de 0,5 a 3cm (fig. 21).
Kagan44 publicó hallazgos similares de rotura del tendón del glúteo medio en el sitio de inserción en el trocánter mayor de 7 pacientes a quienes debió realizar un tratamiento quirúrgico por un dolor atribuido a una bursitis trocantérica resistente al tratamiento conservador.
En un estudio prospectivo de 176 pacientes a quienes se colocó una prótesis total de cadera por osteoartritis, Howell et al45 encontraron que 34 (20%; 22 mujeres y 12 varones) tenían cambios degenerativos en el sitio de inserción de los tendones del glúteo medio y menor, con tamaños de las roturas entre 1 y 3cm2; en todos ellos se encontró un osteofito en el sitio de la rotura; la edad promedio de los pacientes era 68±11 años. Los autores opinan que, ante un paciente con osteoartritis de la cadera que presente una exacerbación aguda del dolor, debe sospecharse una rotura degenerativa del mecanismo abductor en un sitio de isquemia relativamente localizada, quizá agravada por la abrasión contra un osteofito subyacente.
Kingzett-Taylor et al42 realizaron un trabajo para detectar la prevalencia de tendinosis y rotura de los tendones glúteo medio y menor en 250 pacientes que presentaban dolor en la nalga, en la cara lateral de la cadera y en la ingle, a quienes se realizó una resonancia magnética con equipo de 1,5 T; encontraron roturas en 22 pacientes (8,8%) y tendinosis en otros 13 (5,2%); en 8 pacientes, la rotura del glúteo medio era completa y en 14, de espesor parcial; en 10 pacientes (4%) había rotura simultánea del tendón del glúteo menor; el promedio de edad de los pacientes con rotura tendinosa era 64 (40–86) años. Estos autores mencionan como probable causa de la lesión la fricción de la banda iliotibial tensa contra los tendones y las bursas; asimismo, pueden ser factores predisponentes la alteración biomecánica de la marcha y la discrepancia en la longitud de las extremidades inferiores. En 4 de los pacientes se encontró como causa un traumatismo, en unos casos directo y en otros por sobrecarga o estrés en hiperaducción.
Bird et al41 estudiaron a 24 pacientes con síndrome doloroso peritrocantérico, a quienes realizaron estudios de resonancia magnética para detectar la prevalencia de afección de los tendones glúteos; encontraron que 11 pacientes (45,8%) tenían rotura del tendón del glúteo medio y 15 (65%), tendinitis del mismo tendón.
Un estudio realizado en Francia en 2006 reportó que, de 84 ortopedistas encuestados acerca del diagnóstico de esta enfermedad y su tratamiento, el 45% desconocía el tema y nunca había hecho este diagnóstico a sus pacientes46. Se menciona también que, en estudios realizados en autopsias e imágenes diagnósticas, se ha reportado rotura de los tendones glúteos hasta en el 10% de los individuos mayores de 60 años.
Se ha reportado que la rotura de los tendones glúteos medio y menor puede ocurrir en la edad media tardía de la vida al 25% de las mujeres y el 10% de los varones8,39.
Las roturas del tendón del glúteo medio puede ser intersticial o intrasustancial, parcial o completa. La rotura del tendón del glúteo medio es más común que la del tendón del glúteo menor42,47 y las roturas parciales se reportan más comúnmente que las totales. Estas roturas generalmente se dan en la superficie inferior o profunda del tendón, y no son visibles desde la superficie del tendón, similar a lo que ocurre en las roturas parciales del tendón del supraespinoso en el hombro y del tendón del extensor carpi radialis brevis en la epicondilitis humeral.
Presentación clínicaLos síntomas son similares a los descritos para la bursitis trocantérica.
Los pacientes con roturas sintomáticas de los tendones del glúteo medio y/o menor presentan dolor en la cara lateral de la cadera, sensibilidad a la palpación de la inserción de dichos tendones en el trocánter mayor y debilidad para la abducción. El hallazgo de un signo de Trendelemburg positivo, indicativo de una insuficiencia en la abducción, es el signo clínico más sensible (el 72,7% de sensibilidad) y más específico (76,9%) para la detección de las roturas del glúteo medio41; también se encuentra en la evaluación clínica un dolor a la abducción de la cadera contra resistencia y dolor a la rotación interna de la cadera contra resistencia.
Imágenes diagnósticasEl estudio por imagen debe iniciarse siempre con la radiografía simple para hacer una evaluación de la articulación de la cadera mediante la proyección anteroposterior de pelvis y la proyección de Dunn con la cadera en 45 y/o 90° de flexión y 20° de abducción para observar la morfología del trocánter mayor, la presencia de prominencia pincer y cam del pinzamiento femoroacetabular, displasia, retroversión acetabular, evaluación del espacio articular y enfermedad de las articulaciones sacroiliacas48.
Steinert et al realizaron un estudio para tratar de asociar las alteraciones o irregularidades del trocánter mayor vistas por radiología simple con las anormalidades detectadas en la resonancia magnética; se hizo una medición de las entesopatías o irregularidades del trocánter mayor, y se determinó como normales las que protruyeran menos de 1mm a la cortical del hueso y como anormales las que protruyeran más de 1mm; encontraron que las irregularidades óseas de la superficie del trocánter mayor > 2mm se asociaron con anormalidades en la resonancia magnética de los tendones glúteos medio y menor (edema peritendinoso, tendinopatía y roturas parcial o total). La sensibilidad de los cambios en la radiografía simple fue de un 40%, con una especificidad del 94%49. Se han registrado calcificaciones adyacentes al trocánter mayor hasta en el 40% de los pacientes con bursitis trocantéricas, típicamente en la inserción de los tendones y no en las bursas42.
En estudios con ecografía también se han identificado las alteraciones de las inserciones de los tendones glúteos en el trocánter mayor, al igual que las inflamaciones bursales concomitantes. Como en otras partes del cuerpo, la tendinosis se manifiesta con una ecogenicidad disminuida y heterogénea, frecuentemente con engrosamiento del tendón, y este puede ser sensible al presionarlo con el transductor. Las roturas pueden verse con un adelgazamiento del tendón o por defectos anecoicos de espesor parcial y total en el tendón; una faceta calva (bald) o desnuda indica ausencia de fibras tendinosas compatible con una rotura total. El desgaste muscular puede evidenciarse por disminución de la masa muscular, con ecogenicidad aumentada debido al reemplazo por grasa (atrofia grasa). Se puede ver también colecciones líquidas en las bursas y engrosamientos de estas. En el caso de una tendinitis glútea calcificada, la ecografía facilita la visualización mejor que la resonancia magnética y permite su aspiración e infiltración dirigida50.
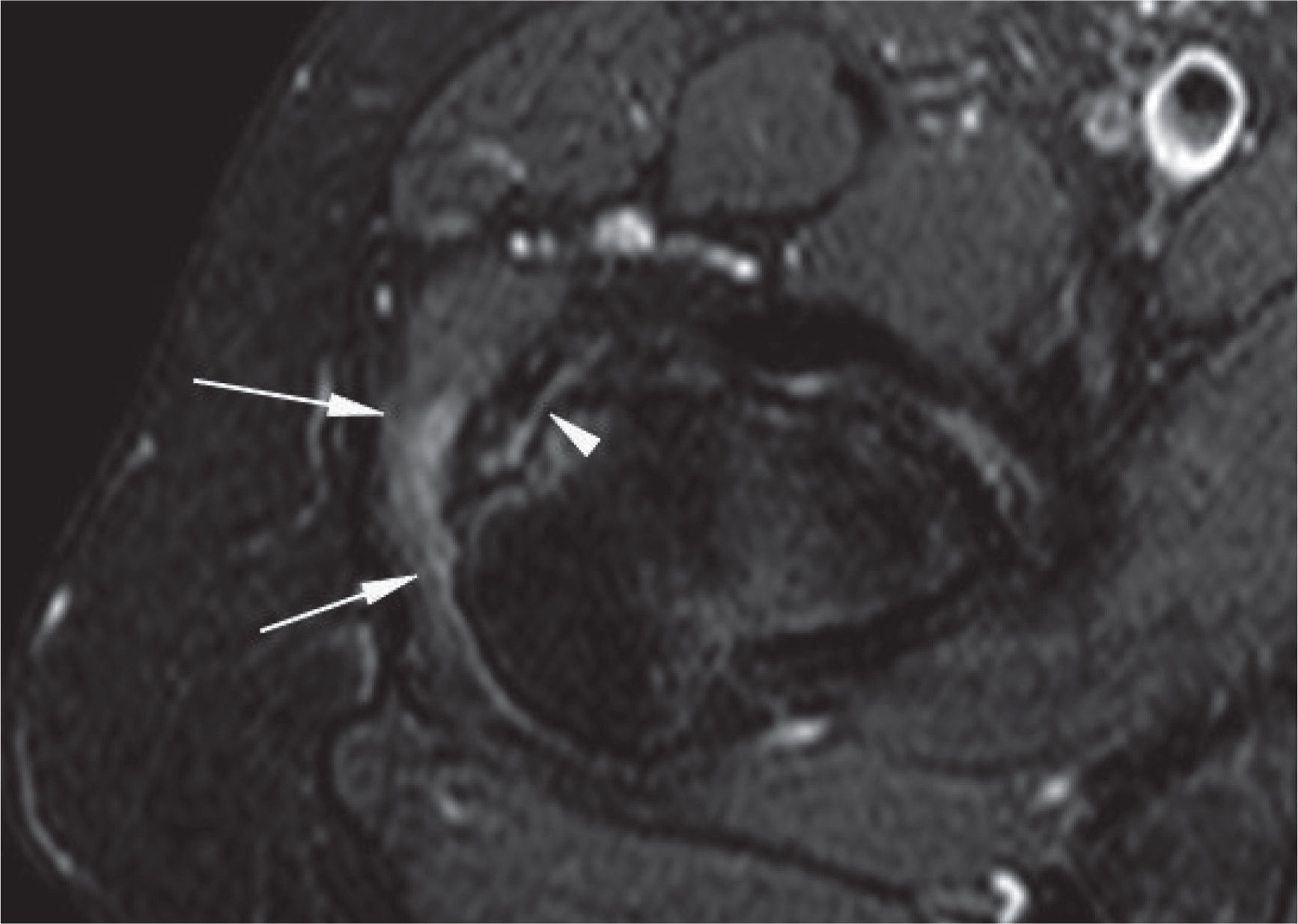
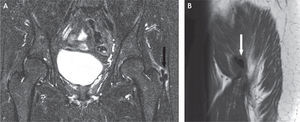
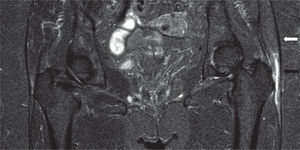
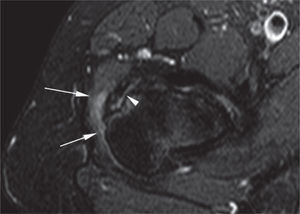
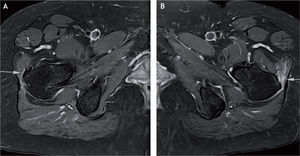
Los estudios con resonancia magnética han identificado una variedad de lesiones, que se describen por morfología, intensidad de la señal e integridad del tendón y el hueso subyacente. La tendinosis se caracteriza por una morfología anormal del tendón en forma de engrosamiento o atenuación y/o una intensidad anormal de la señal que muestra la presencia de líquido cuando lo hay; las roturas tendinosas parciales se diagnostican por una señal de intensidad alta anormal con un tendón que puede tener morfología normal, atenuada o engrosada. Las roturas tendinosas se caracterizan por discontinuidad de las fibras del tendón y se puede determinar si hay retracción y atrofia grasa51 (figs. 13 y 22-24).
Cvitanic et al52 evaluaron los tendones abductores de la cadera utilizando cinco criterios mayores: discontinuidad del tendón, elongación del tendón del glúteo medio, atrofia de los músculos glúteo medio y menor, presencia de una señal de intensidad alta proximal al trocánter mayor en la secuencia T2 y la presencia de una señal de intensidad alta lateral al trocánter mayor en la secuencia T2. Se consideró que había discontinuidad si la porción distal del tendón del glúteo medio o menor está reemplazada por una señal intermedia o alta, que indica que el tendón ha sido reemplazado por tejido de granulación, líquido o sinovitis, o ausente. Se diagnosticó elongación en el tendón del glúteo medio si la longitud aparente del tendón, la distancia entre el trocánter mayor y la unión miotendinosa, es > 2cm en la proyección coronal y si era más grande que el tendón del glúteo medio en la cadera contralateral. Se consideró músculo atrófico con una disminución del 25% o mayor del volumen respecto al lado opuesto51. Las áreas focales de hiperintensidad adyacente al trocánter mayor de diámetro > 1cm en la secuencia T2 se asociaron con roturas tendinosas con altas sensibilidad (73%) y especificidad (95%)52.
En una revisión retrospectiva de la resonancia magnética de 256 caderas para detectar alteraciones peritrocantéricas y anormalidades de los tendones abductores, en la secuencia T2 se encontraron anormalidades peritrocantéricas en todos los 16 pacientes sintomáticos y 212 pacientes de los 240 asintomáticos (88%). El 88% de las caderas con síntomas trocantéricos tenían tendinopatía de los glúteos, mientras que el 50% de las caderas sin síntomas tenían los mismos hallazgos. La edad de los pacientes estaba entre 10 y 89 años, con un promedio de 45 años. Con estos hallazgos, los autores concluyen que, en ausencia de anormalidades peritrocantéricas en la resonancia magnética, es poco probable que haya un síndrome doloroso peritrocantérico, pero la presencia de dichas anormalidades es mal predictor de dicho síndrome, ya que tales hallazgos se producen en un alto porcentaje de los pacientes sin dolor trocantérico53.
También se ha registrado rotura del tendón del glúteo medio con una pequeña avulsión del trocánter mayor en la resonancia magnética de 6 pacientes (media de edad, 70 [62–79] años) sin antecedente de traumatismos54.
TratamientoUna vez diagnosticada la rotura del tendón del glúteo medio y/o menor, se inicia un tratamiento conservador con modificación de la actividad, fisioterapia y medicamentos analgésicos y antiinflamatorios. La utilización de un bastón o muleta en el lado no afectado disminuye la carga sobre los abductores del lado afectado, así como tratar de mantener la extremidad abducida utilizando una almohadilla o cojín. Se recomienda al paciente que evite sentarse con las piernas cruzadas y en sillas de poca altura. La fisioterapia se maneja con ejercicios de baja carga para fortalecimiento lento y suave del glúteo medio55.
La medicación antiinflamatoria ayuda en el control significativo del dolor. La infiltración con corticoides es de gran controversia, ya que, si bien es cierto que mejora notoriamente el dolor, en forma temporal, también lleva a mayor desgaste y deterioro del tendón. Las modalidades terapéuticas nuevas, tales como la inyección de plasma rico en plaquetas y sangre autóloga, no tienen un buen nivel de evidencia que respalde su uso56. Se han publicado buenos resultados del tratamiento conservador en series de casos con escaso número de pacientes57,58.
Si persisten los síntomas dolorosos tras un tratamiento conservador de 3–6 meses, se recomienda el tratamiento quirúrgico. Antes de realizar la cirugía, debe evaluarse si hay atrofia grasa en los músculos medio y menor, ya que tal atrofia se asocia con mal resultado luego de la cirugía59 (fig. 24).
La cirugía puede realizarse en forma abierta o por vía endoscópica. En cirugía abierta, mediante una incisión longitudinal anterolateral al trocánter mayor, se incide la banda iliotibial y se reseca la bursa trocantérica principal; después se debe evaluar la inserción tanto del tendón del glúteo medio como el del glúteo menor. Luego de identificar la rotura, si es de espesor parcial, se hace una reaproximación de los bordes con una sutura no absorbible. Si se trata de una rotura de espesor total, que requiere una reinserción al trocánter mayor, puede utilizarse una sutura transósea o tornillos de anclaje. Se recomienda descorticar el hueso trocantérico para lograr un lecho óseo sangrante que favorezca la cicatrización tendinosa43. El cierre de la banda iliotibial es opcional, ya que algunos autores mencionan que al cerrarla sigue ejerciendo fricción contra el trocánter mayor y la sutura realizada44. Bunker43 y Kagan44 reportaron un resultado funcional satisfactorio en sus pacientes tratados con reparación con cirugía abierta de las roturas de los tendones glúteos. Davies et al publicaron el resultado del tratamiento quirúrgico abierto en 16 pacientes (media de edad, 63 [47–82] años; 15 mujeres y 1 varón) con rotura crónica de los tendones del glúteo medio y menor, que presentaban una media de 28 (6–48 meses) de síntomas dolorosos previos a la cirugía; luego de incidir la banda iliotibial y resecar la bursa trocantérica, realizaron la reinserción tendinosa al trocánter mayor mediante tornillos de anclaje con la técnica de doble fila. Señalan que el resultado fue exitoso en 11 pacientes y que se produjo nueva rotura tendinosa en 5 pacientes, con lo cual concluyen que la reparación quirúrgica de las roturas tendinosas del mecanismo abductor de la cadera es exitoso pero tiene una tasa de recidivas alta60.
La otra forma de realizar el tratamiento quirúrgico es por vía endoscópica, cuya primera descripción fue realizada por el grupo de Bryan Kelly en 200726. Se da una analogía entre las roturas de la superficie profunda del tendón del glúteo medio y las de espesor parcial del lado articular del manguito rotador (tipo PASTA en la literatura en inglés); en ambos casos, las roturas ocurren en la superficie profunda y no se puede verlo desde el lado superficial del tendón. Se puede hacer las reparaciones transtendinosas en el manguito rotador desde el lado bursal o desde el lado articular, pero en las roturas similares del glúteo medio no se puede verlas desde el espacio profundo, ya que allí no hay espacio para una visión adecuada; se requiere entonces una incisión longitudinal sobre las fibras superficiales del tendón en el sitio de inserción; a través de esta incisión puede verse la lesión de la parte profunda y el tejido patológico del tendón39.
Para el tratamiento endoscópico, con el paciente en la posición preferida por el médico tratante, se utilizan los portales tradicionales de la artrosocopia de la cadera, es decir, el portal anterolateral (1cm anterior y proximal al trocánter mayor) y posterolateral (1cm posterior y proximal al trocánter mayor); además se realiza un portal medioanterior a 1cm lateral a la espina iliaca anterosuperior, en el intervalo entre el tensor de la fascia lata y el músculo sartorio, y también un portal distal peritrocantérico 3cm distal a la punta del trocánter mayor39. Si el paciente tiene alguna afección intraarticular, se realiza inicialmente la artroscopia de la cadera y luego se aborda el espacio peritrocantérico. Para
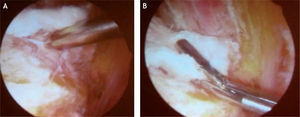
ello se infiltran 30–40ml de suero salino sobre el trocánter mayor. Se prepara el espacio sobre el trocánter mayor, se incide longitudinalmente la banda iliotibial y se desbrida la bursa para poder ver los tendones glúteos en su sitio de inserción e identificar la rotura diagnosticada previamente; si se hizo un diagnóstico preoperatorio de rotura parcial del lado profundo del tendón, debe hacerse una incisión longitudinal en el tendón del glúteo medio en el sitio de inserción, como lo describieron Domb et al39, para poder acceder a la rotura tendinosa profunda, hacer el desbridamiento del tejido patológico, escarificar el hueso trocantérico y realizar la reparación mediante la colocación de tornillos de anclaje de 5 o 5,5mm (algunos autores recomiendan que sean metálicos, por la dureza del hueso trocantérico, en procedimiento guiado por fluoroscopia); con instrumentos pasadores de sutura, se toman los bordes de la rotura y se anudan acercándolos al lecho óseo. Se han descrito técnicas de reparación con una o dos filas de anclajes, similares a las suturas del manguito rotador del hombro. Un estudio evaluó la resistencia a la carga de las reparaciones de rotura del tendón del glúteo medio en cadáveres, comparando la utilización de doble fila de anclajes con varias suturas sobre los cabos tendinosos con la reparación con doble fila utilizando anclajes sin nudos; los resultados biomecánicos fueron similares y adecuados entre las dos técnicas, pero se aclara que la técnica con anclajes sin nudos requiere una densidad mineral ósea normal y que dicho tipo de anclajes no se recomiendan para pacientes con baja densidad mineral ósea61 (fig. 26).El procedimiento se realiza de madera ambulatoria; se recomienda la utilización de una ortesis que mantenga la cadera en leve abducción, pero bloquee la abducción activa al tiempo que permita la flexión y la extensión de la cadera sin restricción; dicha ortesis se utiliza 6 semanas. El apoyo de la extremidad operada se inicia al día siguiente de la cirugía, utilizando muletas 6 semanas y permitiendo la carga de apoyo hasta 20 libras de presión. Se enseña al paciente para realizar movimientos activos suaves de flexión y extensión desde la primera semana, sin permitirse la abducción activa, como ya se mencionó. A las 6 semanas postoperatorias se inicia el fortalecimiento isométrico de los músculos abductores. A las 12 semanas se inicia un fortalecimiento isotónico con más carga. El trote solo se permite cuando la fuerza abductora sea igual a la del lado sano en una evaluación manual.
Voss et al26 publicaron sus resultados en 10 pacientes (media de edad, 50 [33–66] años), quienes tenían rotura del tendón del glúteo medio; en un seguimiento de 25 meses encontraron que en todos los pacientes el dolor había desaparecido y habían obtenido una fuerza abductora de 5 de 5.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.