el síndrome metabólico en pacientes trasplantados tiene una prevalencia entre 20 a 65%1.
Objetivoestimar la prevalencia de síndrome metabólico al momento del trasplante renal y su asociación con el desarrollo de eventos cardiovasculares, supervivencia del paciente y pérdida del injerto.
Métodosestudio de cohorte retrospectiva, en el que se incluyeron pacientes con transplante renal entre los años 2004 y 2014. Se evaluó la asociación entre síndrome metabólico previo al trasplante y el desenlace compuesto de eventos cardiovasculares, pérdida del injerto y muerte por cualquier causa. Se efectuó un análisis univariado y multivariado tomando como significancia estadística una p<0,05.
Resultadosse incluyeron 185 pacientes. La prevalencia del síndrome metabólico al momento del trasplante fue de 39%; en el análisis univariado no se encontró una asociación significativa entre la presencia de síndrome metabólico al momento del trasplante y el desenlace compuesto de eventos cardiovasculares, pérdida del injerto o muerte por cualquier causa (RR 1,81, IC 95% 0,86- 3,82, p= 0,11). Las variables relacionadas con el desenlace compuesto fueron diabetes mellitus (OR=3,62 IC 95% 1,084-12,1 p=0,026) y tiempo de trasplante renal (OR=1,05 IC 95% 1,007-1,09 p=0,36).
Conclusionesno hubo una asociación significativa entre el síndrome metabólico al momento del trasplante renal y el desarrollo de eventos cardiovasculares, pérdida del injerto y muerte por cualquier causa. Esto puede estar relacionado con la baja incidencia de eventos en nuestra población y el tiempo de seguimiento.
Metabolic syndrome has a prevalence of between 20% and 65% in transplanted patients.
ObjectiveTo estimate the prevalence of metabolic syndrome at the time of kidney transplant, and its relationship with the development of cardiovascular events, patient survival, and loss of the graft.
MethodsA retrospective cohort study that included patients with a kidney transplant between the years 2004 and 2014. An analysis was made of the relationship between metabolic syndrome prior to the transplant and the composite outcome of cardiovascular events, loss of the graft, and death by any cause. A univariate and multivariate analysis was performed taking a P<.05 as statistically significant.
ResultsThe study included 185 patients. The prevalence of metabolic syndrome at the time of the transplant was 39%. In the univariate analysis, no significant relationship was found between the presence of metabolic syndrome at the time of the transplant and the composite outcome of cardiovascular events, loss of the graft, and death by any cause (RR 1.81, 95% CI; 0.86- 3.82, P=.11). The variables associated with a composite outcome were, diabetes mellitus (OR=3.62 95% CI; 1.084-12.1, P=.026), and time of kidney transplant (OR=1.05, 95% CI; 1.007-1.09, P=.36).
ConclusionsThere was no significant relationship between metabolic syndrome at the time of kidney transplant and the development of cardiovascular events, loss of the graft, and death by any cause. This could be related to the low incidence of events in the population studied and the follow-up time.
El trasplante renal es la terapia de elección en pacientes con enfermedad renal crónica en estadio 52. Provee mejor calidad de vida y supervivencia de los pacientes, en comparación con aquellos que se encuentran en diálisis3; sin embargo, aunque mejora las anormalidades relacionadas con la uremia se asocia con exposición a nuevos factores de riesgo (cambios en el estilo de vida, hábitos nutricionales y medicamentos) que predisponen al desarrollo de síndrome metabólico4. Adicionalmente, estos pacientes tienen factores de riesgo cardiovasculares como obesidad central, hipertensión arterial, dislipidemia y/o alteraciones en el metabolismo de la glucosa que favorecen la aterosclerosis5. El mecanismo fisiopatológico incluye resistencia a la insulina, bajo grado de inflamación crónica y deficiencia de ciertos elementos hormonales y nutricionales como 25-hidroxivitamina D y adiponectina6.
En los pacientes trasplantados aumenta el riesgo de eventos cardiovasculares mayores y además se relaciona con disminución de la supervivencia y disfunción crónica del injerto7. A su vez, los componentes individuales del síndrome metabólico, especialmente la obesidad y la hipertensión arterial, también tienen efectos deletéreos en los desenlaces del trasplante renal8,9. La diabetes mellitus de novo es una de las principales causas de morbilidad y mortalidad postrasplante, por tanto, las medidas dirigidas a reducir su incidencia tienen el potencial de mejorar los desenlaces en trasplante renal2.
De acuerdo con estudios previos, la prevalencia del síndrome metabólico en pacientes trasplantados renales oscila entre un 20% a un 65%, y varía de acuerdo con la población estudiada y el tiempo de seguimiento postrasplante1. En consecuencia, el objetivo de este estudio fue determinar la prevalencia de síndrome metabólico al momento del trasplante y la asociación con eventos cardiovasculares y supervivencia del injerto y del paciente, información útil para implementar estrategias de seguimiento y tratamiento dirigidas a aquellos con mayor riesgo, en pro de disminuir la morbimortalidad.
Materiales y métodosSe llevó a cabo un estudio de cohorte retrospectiva de pacientes trasplantados entre junio de 2004 y enero de 2014, en la que se incluyeron pacientes mayores de 18 años y se excluyeron aquellos que fallecieron o perdieron el injerto en los primeros tres meses del trasplante y que tuvieran trasplante combinado de órganos.
Se recolectaron datos de las historias clínicas y se obtuvieron variables demográficas como edad, género, talla, peso, índice de masa corporal (IMC) y variables clínicas como perfil de lípidos, glucosa en ayunas y presión arterial, así como tratamiento farmacológico para diabetes mellitus, hipertensión arterial y dislipidemia pre- y postrasplante. La definición de síndrome metabólico se tomó de una versión adaptada del National Cholesterol Education Expert Panel (Adult Treatment Panel III–ATP III)10, dado que el perímetro abdominal no se obtuvo en todos los pacientes y fue sustituido por el IMC ya que en estudios previos se ha visto que este cambio tiene pocos efectos en la aplicabilidad de la definición1,11. Los eventos cardiovasculares mayores se definieron como infarto agudo de miocardio, angina estable, angina inestable y evento cerebrovascular. La pérdida del injerto se definió como la necesidad de reiniciar diálisis o requerir otro trasplante. Se calculó la tasa de filtración glomerular (eTFG) según la ecuación MDRD 4.
Se efectuó un análisis bivariado del factor de exposición síndrome metabólico al momento del trasplante renal y mortalidad, pérdida del injerto y eventos cardiovasculares con el estadístico Chi cuadrado o F de Fisher, según correspondiera. Para variables cuantitativas como función renal se realizó un análisis de asociación bivariado con prueba T Student o pruebas no paramétricas teniendo como variable dependiente síndrome metabólico. Para el ajuste de covariables y determinación de asociación ajustada entre síndrome metabólico y función renal se hizo un análisis de regresión lineal múltiple para la variable filtración glomerular, así como un ajuste de riesgo mediante regresión de Cox para el desenlace compuesto (mortalidad por cualquier causa, evento cardiovascular no fatal y pérdida del injerto) a fin de determinar el riesgo ajustado entre síndrome metabólico.
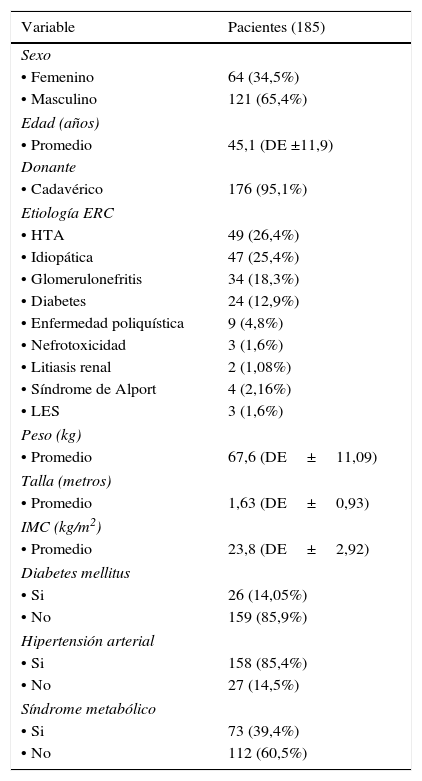
ResultadosSe incluyeron 185 pacientes con seguimiento promedio de 68,5 meses (±11,9 meses), receptores de donante cadavérico en el 95% de los casos. Las características demográficas y clínicas se incluyen en la tabla 1. La edad promedio al momento del trasplante fue de 45,1 años (±11,9 años), 65,4% fueron hombres. El tiempo promedio de diálisis previo al trasplante fue de 69,4 meses y la causa de enfermedad renal más frecuente fue hipertensión arterial (26,5%), seguido de causa idiopática (25,4%), glomerulonefritis (18,3%) y diabetes mellitus (12,9%). En cuanto al manejo farmacológico al año de trasplante 91,3% de los pacientes recibían inhibidores de calcineurina y 11,5% inhibidores de mTOR, cifras que pasaron a ser de 80% y 19,4% respectivamente a los tres años postrasplante.
Características clínicas y demográficas basales de la población trasplantada
| Variable | Pacientes (185) |
|---|---|
| Sexo | |
| • Femenino | 64 (34,5%) |
| • Masculino | 121 (65,4%) |
| Edad (años) | |
| • Promedio | 45,1 (DE ±11,9) |
| Donante | |
| • Cadavérico | 176 (95,1%) |
| Etiología ERC | |
| • HTA | 49 (26,4%) |
| • Idiopática | 47 (25,4%) |
| • Glomerulonefritis | 34 (18,3%) |
| • Diabetes | 24 (12,9%) |
| • Enfermedad poliquística | 9 (4,8%) |
| • Nefrotoxicidad | 3 (1,6%) |
| • Litiasis renal | 2 (1,08%) |
| • Síndrome de Alport | 4 (2,16%) |
| • LES | 3 (1,6%) |
| Peso (kg) | |
| • Promedio | 67,6 (DE±11,09) |
| Talla (metros) | |
| • Promedio | 1,63 (DE±0,93) |
| IMC (kg/m2) | |
| • Promedio | 23,8 (DE±2,92) |
| Diabetes mellitus | |
| • Si | 26 (14,05%) |
| • No | 159 (85,9%) |
| Hipertensión arterial | |
| • Si | 158 (85,4%) |
| • No | 27 (14,5%) |
| Síndrome metabólico | |
| • Si | 73 (39,4%) |
| • No | 112 (60,5%) |
ERC: enfermedad renal crónica, HTA: hipertensión arterial, IMC: índice de masa corporal, DS: desviación estándar. LES: lupus eritematoso sistémico.
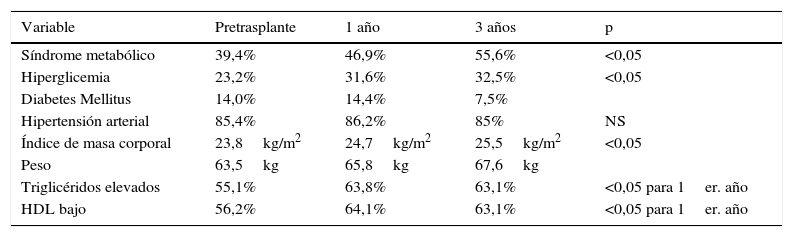
Se halló una prevalencia de síndrome metabólico previo al trasplante renal de 39,4%, que al año a los 3 años de seguimiento aumentó al 46 y al 55%, respectivamente. En la tabla 2 se muestran los porcentajes de cada uno de los componentes del síndrome metabólico; 85,4% de los pacientes tenían diagnóstico de hipertensión arterial y 14% eran diabéticos. El promedio de IMC al momento del trasplante fue de 23,8kg/m2, lo cual aumentó de forma significativa al año (promedio IMC de 24,7kg/m2, p= 0,015) y a los 3 años (promedio IMC de 25,47kg/m2, p=0,0002).
Comportamiento del síndrome metabólico
| Variable | Pretrasplante | 1 año | 3 años | p |
|---|---|---|---|---|
| Síndrome metabólico | 39,4% | 46,9% | 55,6% | <0,05 |
| Hiperglicemia | 23,2% | 31,6% | 32,5% | <0,05 |
| Diabetes Mellitus | 14,0% | 14,4% | 7,5% | |
| Hipertensión arterial | 85,4% | 86,2% | 85% | NS |
| Índice de masa corporal | 23,8kg/m2 | 24,7kg/m2 | 25,5kg/m2 | <0,05 |
| Peso | 63,5kg | 65,8kg | 67,6kg | |
| Triglicéridos elevados | 55,1% | 63,8% | 63,1% | <0,05 para 1er. año |
| HDL bajo | 56,2% | 64,1% | 63,1% | <0,05 para 1er. año |
Al analizar el desenlace primario no se encontró una asociación significativa entre la presencia de síndrome metabólico al momento del trasplante y el desenlace compuesto de eventos cardiovasculares, pérdida del injerto o muerte por cualquier causa (RR 1,81, IC 95% 0,86-3,82, p=0,11). Al ajustar el riesgo por edad, sexo, IMC, tiempo de trasplante, tiempo en diálisis, comorbilidad, inmunosupresor usado y paraclínicos tampoco se encontró asociación de síndrome metabólico con el desenlace compuesto (p=0,98). Las variables relacionadas con el desenlace compuesto fueron diabetes mellitus al trasplante (OR=3,62 IC 95% 1,084-12-1 p=0,026) y tiempo de trasplante renal (OR=1,05 IC95% 1,007-1,09 p=0,36).
Durante el tiempo de seguimiento hubo en total 16 eventos cardiovasculares, de los cuales 9 se presentaron en pacientes con síndrome metabólico al momento del trasplante versus 7 en pacientes sin síndrome metabólico, sin hallarse una diferencia estadísticamente significativa entre ambos grupos en el modelo univariado (12,3% vs. 6,2%, p: NS) ni en el multivariado. La incidencia de eventos cardiovasculares fue de 2,2% en el primer año y de 3,7% a los 3 años del trasplante (tabla 3).
En cuanto a la función del injerto renal al año de seguimiento, no hubo diferencias significativas en la eTFG por MDRD4 en pacientes sin síndrome metabólico y con síndrome metabólico (63,35±1,59ml/min vs. 64,95±2,08ml/min con p=0,27), ni en proteinuria (p=0,61) en asociación con el diagnóstico de síndrome metabólico al momento del trasplante renal. Tampoco hubo diferencias significativas en estas variables a los tres años postrasplante (p= 0,16 y p=0,53 respectivamente).
DiscusiónSe analizaron las características demográficas y clínicas de la cohorte de pacientes en los primeros 10 años del programa de trasplante renal y se halló como principal causa de enfermedad renal estadio 5, la hipertensión arterial, la cual es uno de los componentes del síndrome metabólico, que se define como un conjunto de factores de riesgo cardiovascular que, en pacientes con trasplante, aumenta el riesgo de desenlaces desfavorables y la disfunción crónica del injerto y disminuye la sobrevida del mismo7.
Si bien la prevalencia del síndrome metabólico en los pacientes con trasplante renal puede estar entre el 20 al 65% según diferentes estudios1, la prevalencia del síndrome metabólico pretrasplante en la cohorte estudiada fue mayor a la reportada en estudios como los de Oruc o Bonet12,13, que fue 34,2% y 25,8% respectivamente. Similar a lo descrito por LaGuardia et al., tanto la prevalencia del síndrome metabólico, como la de sus componentes individuales, a excepción de la hipertensión arterial, aumentaron en el periodo postrasplante14. Esto se explica por cambios en el estilo de vida, hábitos nutricionales y medicamentos incluyendo corticosteroides, inhibidores de la calcineurina e I-mTOR. En una cohorte prospectiva de 71.527 pacientes con trasplante de órgano sólido, el sobrepeso y la obesidad estuvieron asociados con aumento del riesgo de infarto de miocardio y enfermedad coronaria independiente del síndrome metabólico15. La obesidad pretrasplante definida como IMC>30 se asoció con incremento del riesgo de función retardada del injerto (RR, 1,41; IC 95% 1,26-1,57) pero no con rechazo agudo16.
La hiperglicemia y la diabetes mellitus postrasplante tienen una prevalencia del 2 al 53% de acuerdo con la definición usada. La incidencia estimada en Estados Unidos es 9,1% a tres meses, 16% a once meses y 24% a 36 meses2. Otros estudios muestran que la incidencia de diabetes mellitus postrasplante es del 13 al 43% en los primeros cinco años17,18. En la cohorte estudiada la prevalencia de diabetes mellitus en el momento del trasplante fue de 14% y aumentó a 17% a los 36 meses del seguimiento.
Pese a ello no se encontró asociación estadísticamente significativa entre síndrome metabólico al momento del trasplante con la aparición de eventos cardiovasculares, función del injerto ni muerte por cualquier causa, hecho que puede estar asociado con la baja incidencia de eventos cardiovasculares en esta cohorte como también con la identificación precoz de pacientes con mayor riesgo cardiovascular y la instauración temprana de medidas farmacológicas y no farmacológicas. No se descarta que con un tiempo de seguimiento más prolongado y con un mayor tamaño de muestra, pueda encontrarse asociación.
Aunque el trasplante renal disminuye el riesgo de enfermedad cardiovascular en comparación con pacientes en diálisis, el riesgo anual de eventos cardiovasculares y mortalidad resulta 10 a 50 veces más alto que en la población general19, y la prevención de las complicaciones del síndrome metabólico posterior al trasplante renal es un factor importante para mantener el injerto y disminuir la morbimortalidad20. Por esto, aunque no encontrara una asociación significativa entre el síndrome metabólico y los desenlaces preestablecidos, este estudio es de utilidad en el conocimiento de la epidemiología y el comportamiento de las alteraciones metabólicas en nuestra población.
ConclusiónEl síndrome metabólico es altamente prevalente en receptores de trasplante renal; en la población estudiada alcanzó un 39%, cifra incluso mayor comparada con otros estudios. Sin embargo, no se encontró asociación estadísticamente significativa con eventos cardiovasculares, función del injerto ni muerte por cualquier causa durante el seguimiento, lo cual puede estar asociado con la baja incidencia de eventos cardiovasculares y el tiempo de seguimiento. Hubo un aumento significativo en el IMC en el postrasplante, y con ello incremento en la prevalencia de síndrome metabólico luego de tres años. Se recomienda educar al paciente respecto a su nutrición, promover hábitos de vida saludable e instaurar medidas farmacológicas según sea el caso.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNinguna.
Conflictos de interésNinguno.