La hipotermia terapéutica consiste en la reducción de la temperatura del cuerpo del paciente como medida de neuroprotección tras un periodo de flujo sanguíneo insuficiente debido a un evento isquémico.
ObjetivoDescribir la experiencia, desde el punto de vista enfermero, de un caso clínico de hipotermia terapéutica inducida durante la fase aguda de un ictus isquémico.
Caso clínicoMujer de 59 años, que ingresa por ictus isquémico agudo severo de menos de una hora de evolución de los síntomas. Se trata con fibrinólisis intravenosa y rescate intraarterial, consiguiendo una recanalización arterial completa. Por la persistencia del déficit neurológico se somete a la paciente a hipotermia leve, de forma sistémica mediante catéter en la vena cava, prevista durante 24h. Se monitoriza a la paciente, realizando controles exhaustivos de las constantes vitales (siguiendo el protocolo de fibrinólisis), y se aplican los cuidados de enfermería necesarios para prevenir los escalofríos, el malestar y las complicaciones que pudieran ir asociadas.
ResultadosSe consigue alcanzar una hipotermia leve de en menos de una hora desde la inserción del catéter venoso. La paciente está consciente durante todo el procedimiento; se administra petidina intravenosa para prevenir los escalofríos, y tolera bien el tratamiento. No obstante, presenta hipotensión severa desde el ingreso, por lo que, finalmente, se decide suspender el tratamiento a las 10h desde la inducción. Al alta, presenta una mejoría importante, quedando como única secuela un leve trastorno de lenguaje.
ConclusionesLa hipotermia terapéutica requiere unos conocimientos y un protocolo de cuidados específico por parte de enfermería de la Unidad de Ictus.
Therapeutic hypothermia consists of a decrease of the patient's body temperature as a neuroprotection measure after a period of insufficient blood flow due to an ischemic event.
ObjectiveTo describe the experience, from a nurse's point of view, of a clinical case of induced therapeutic hypothermia during the acute phase of an ischemic stroke.
Clinical caseA 59 year-old woman, hospitalised due to a severe acute ischemic stroke, with symptoms developing for less than one hour. She was treated with endovenous fibrinolysis and intra-arterial rescue, achieving a arterial recanalisation. Due to the persistence of the neurological deficit, patient underwent mild hypothermia –systemic and by means of a catheter placed in the vena cava– foreseen during the following 24h. Patient is monitorised, with thorough control of vitals (following the protocol for fibrinolysis) and receiving all necessary nursing care in order to prevent shivering, discomfort or other associated complications.
ResultsMild hypothermia is reached in less than one hour after placement of the catheter. Patient remains conscious during the whole procedure, endovenous pethidine is administered to prevent chills, and treatment is well tolerated. Nevertheless, she shows severe hypotension since the admission, which is why it was decided the treatment had to be suspended 10h after the induction. Upon discharge the patient presents an important improvement, the only consequence being a mild language disorder.
ConclusionsTherapeutic hypothermia requires specific knowledge and care protocol from the point of view of the nurse staff of the stroke unit.
La hipotermia inducida o hipotermia terapéutica se define como la reducción controlada de la temperatura corporal central con objetivos terapéuticos.
Los beneficios de la hipotermia han sido descritos desde Hipócrates; sin embargo, no fue hasta principios del siglo xix cuando aparecen los primeros trabajos experimentales acerca del uso médico del frío en humanos. La primera aplicación clínica de la hipotermia fue realizada por Fay en 1938. El procedimiento se limitaba a los pacientes terminales, quienes eran sometidos a temperaturas de 27-28°C, presentando reducción del tumor y efectos paliativos como el alivio del dolor. Su trabajo condujo a la aplicación de la hipotermia en neurocirugía y en cirugía cardiovascular, donde la hipotermia profunda ha demostrado ser un eficaz neuroprotector1.
En la actualidad, la hipotermia terapéutica ya se utiliza con eficacia en la reducción de la lesión cerebral isquémica después de un paro cardiaco, lesiones durante el parto o incluso en daño cerebral postraumático2.
La hipotermia moderada-leve (32-35°C) como tratamiento para la lesión cerebral ha sido un área importante de investigación durante el último decenio3. Los estudios clínicos han demostrado que la hipotermia inducida tiene un efecto protector al disminuir el grado de daño neuronal, reduciendo así la mortalidad y mejorando el pronóstico neurológico4–6.
La inducción de la hipotermia produce diferentes efectos en el cerebro, disminuyendo el metabolismo cerebral, mejorando el aporte y consumo de oxígeno y reduciendo la presión intracraneal y el edema cerebral; además, actúa como anticomicial.
Su aplicación en pacientes con ictus isquémico agudo se ha evaluado numerosas veces, pero todavía no se usa de forma rutinaria3. A diferencia del resto de las afecciones en las que se aplica, los pacientes con ictus están conscientes mientras reciben el tratamiento. Por este motivo, el uso de fármacos como la petidina y/o la buspirona es recomendado para prevenir el malestar y los escalofríos, como manifestación fisiológica del individuo ante el frío en un intento de generar y conservar el calor corporal.
La hipotermia puede ser aplicada en pacientes con ictus isquémico conjuntamente con tratamiento fibrinolítico y/o rescate intraarterial gracias a los resultados positivos del estudio ICTuS-L6, que demostró la seguridad y eficacia de esta terapia combinada. El estudio reveló que la hipotermia podría llegar a prolongar la ventana terapéutica, mitigando el daño por reperfusión y, posiblemente, incluso podría reducir las tasas de transformación hemorrágica.
Hay 2 formas de inducir la hipotermia: de forma superficial y de forma sistémica. La hipotermia superficial se induce mediante parches cutáneos adhesivos que enfrían localmente distintas zonas del cuerpo. Son muy útiles en situaciones agudas por su rápida colocación, pero su mayor inconveniente es que la mayoría no permiten un recalentamiento progresivo controlado, lo que puede llevar a más efectos adversos, y pueden causar lesiones cutáneas (quemaduras). La hipotermia sistémica se induce de forma invasiva, mediante un catéter femoral conectado a una consola que refrigera de forma constante y controlable todo el cuerpo, siendo posible el recalentamiento progresivo. En contrapartida, como efectos secundarios podría provocar neumonía, arritmia cardiaca y trombosis venosa profunda6.
La hipotermia terapéutica en el ictus isquémico se está testando en un gran número de pacientes y de países de la UE en uno de los ensayos clínicos más importante a nivel europeo (EuroHYP-1), en el cual participaran varios hospitales españoles. Se trata de una investigación pionera para confirmar que mantener el cerebro a temperaturas cercanas a 34-35°C, dentro de las 6 primeras horas tras un ictus y durante 24h, minimiza el daño cerebral y las secuelas7,8.
Descripción del casoSe trata de una mujer de 59 años que ingresa con clínica aguda de infarto isquémico completo de la arteria cerebral media izquierda, con una puntuación en la National Institutes of Health Stroke Scale de 22 puntos, en la Escala Neurológica Canadiense de 3, y en la Escala de Coma de Glasgow de 11. Clínicamente presenta hemiparesia derecha y trastorno del lenguaje con mutismo. Se realiza una TAC craneal, donde se observan signos radiológicos precoces de infarto de arteria cerebral media sin transformación hemorrágica. Se inicia tratamiento fiblinolítico intravenoso y se traslada a la sala de arteriografía, donde se realiza por arteria femoral izquierda rescate intraarterial, consiguiendo la recanalización completa.
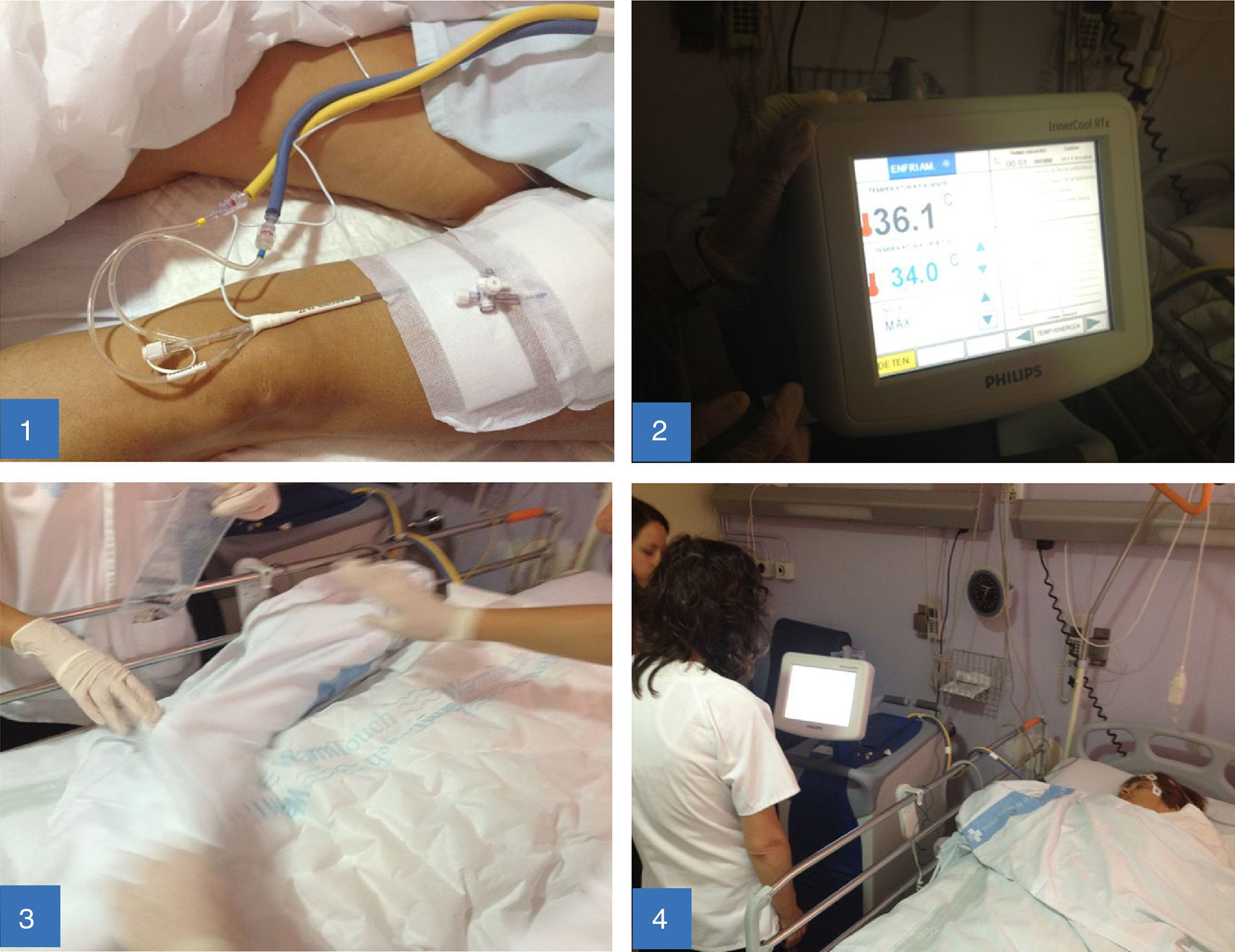
Tras realizar fibrinólisis y rescate intraarterial, la paciente persiste con déficit neurológico, por lo que, tras solicitar consentimiento informado por escrito, se procede a realizar una hipotermia sistémica leve inducida, que consta de las siguientes fases (ver figura 1):
- 1.
Fase pretratamiento. Preparación del tratamiento.
- -
Inserción de un catéter con sonda de temperatura en la punta, por vía femoral derecha, en la vena cava (lado contralateral a la punción realizada para el rescate intraarterial).
- -
Una vez colocado el catéter en la sala de angiografía, se comprobó in situ mediante arteriografía (también es posible realizar la comprobación mediante radiografía), y se trasladó a la paciente a la Unidad de Ictus.
- -
- 2.
Fase de enfriamiento. Esta fase se inicia dentro de las primeras 6h desde el inicio de los síntomas. Se mantiene durante 24h a temperaturas cercanas a 34-35°C.
- -
Se inicia una infusión de solución salina fía (4°C) durante 30-60min.
- -
Se administra un antiemético intravenoso (ondansetrón).
- -
Se administra petidina, inicialmente en un bolo intravenoso de 1mg/kg (la paciente pesa 60kg; se administraron 60mg), seguido de una perfusión continua durante 24h, a razón de 30mg/h en función del peso.
- -
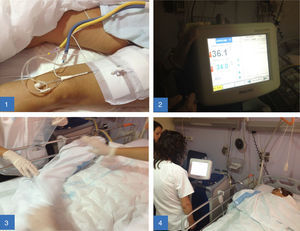
Se monitoriza la temperatura: basal, 36,1°C; a los 10min, 35,7°C; a los 30min, 35,2°C; a los 60min, 34,5°C.
- -
Se aplica una manta térmica para evitar el malestar de la paciente, a una temperatura máxima de 40°C (el calor externo no influye en la temperatura de la paciente, ya que está regulada por el dispositivo sistémico).
- -
- 3.
Fase de mantenimiento. Durante esta fase se aplicó el protocolo de cuidados de la Unidad de Ictus y de fibrinólisis, además de los cuidados específicos en la hipotermia inducida, como son:
- -
Mantener la perfusión de petidina y la manta térmica. Si la paciente muestra malestar se puede asociar paracetamol 1g intravenoso/6h.
- -
Monitorización de las constantes vitales de la paciente (tensión arterial, frecuencia cardiaca y respiratoria, saturación de oxígeno y registro electrocardiográfico), durante las 3 primeras horas cada 15min, hasta las 6h cada 30min, y después, cada hora hasta completar las 24h.
- -
Control del estado neurológico y el nivel de conciencia (Escala Neurológica Canadiense y Escala de Coma de Glasgow).
- -
Control de la temperatura corporal por el catéter (se mide automáticamente y de forma constante mediante el sensor y aparece en la pantalla del dispositivo).
- -
Control de los escalofríos mediante el uso de la Bedside Shivering Assessment Scale.
- -
Control de la integridad cutánea (riesgo de lesión dérmica por la manta térmica).
- -
Control de la sequedad ocular (por la medicación sedante-petidina).
- -
Control del catéter, posición, permeabilidad.
- -
Vigilancia del posible sangrado del catéter.
- -
- 4.
Fase de recalentamiento. El recalentamiento se hace de forma progresiva y controlada para evitar complicaciones, durante aproximadamente 12h, volviendo a la temperatura basal a razón de 0,2°C/h.
- -
Se mantienen los cuidados específicos hasta el fin del recalentamiento.
- -
Se retira el aparataje.
- -
Control de complicaciones.
- -
Se desarrolló y aplicó un plan de cuidados individualizado (tabla 1) basado en la valoración de la paciente según los patrones funcionales de Gordon, con diagnósticos NANDA9, las intervenciones de enfermería (NIC)10 y los resultados esperados según la clasificación de resultados (NOC)11 detectados y priorizados durante su ingreso. Debido a la excepcionalidad del caso está justificado establecer un plan de cuidados individualizado.
Plan de cuidados enfermeros en el caso de hipotermia leve inducida
| Diagnóstico NANDA | NOC | Intervenciones NIC |
|---|---|---|
| 00195 Riesgo de desequilibrio electrolíticos r/c vómitos | 2107 Severidad de las náuseas y los vómitos | 1450 Manejo de náuseas |
| 0601 Equilibrio hídrico | 1570 Manejo de vómitos | |
| 4120 Manejo de líquidos | ||
| 2000 Manejo de electrolitos | ||
| 00146 Ansiedad r/c crisis situacional, estrés y otros factores | 1402 Autocontrol de la ansiedad | 5820 Disminución de la ansiedad |
| 1211 Nivel de ansiedad | 2300 Administración de la medicación | |
| 5380 Potenciación de la seguridad | ||
| 5340 Presencia | ||
| 00004 Riesgo de infección r/c procedimientos invasivos | 1842 Conocimientos: control de la infección | 2440 Mantenimiento de dispositivos de acceso venoso |
| 1924 Control del riesgo: proceso infeccioso | 6550 Protección contra la infección | |
| 00047 Riesgo de deterioro de la integridad cutánea r/c factores mecánicos e inmovilización física | 1902 Control del riesgo | 3590 Vigilancia de la piel |
| 1101 Integridad tisular: piel y membranas mucosas | 3500 Manejo de presiones | |
| 2660 Manejo de la sensibilidad periférica alterada | ||
| 00026 Riesgo de sangrado r/c efectos secundarios al tratamiento | 0409 Coagulación sanguínea | 6610 Identificación de riesgos |
| 1902 Control del riesgo | ||
| 000214 Disconfort | 0800 Termorregulación | 2300 Administración de medicación |
| 2010 Estado de comodidad: física | 001400 Manejo del dolor | |
| 00132 Dolor agudo r/c agentes lesivos (biológicos, químicos, físicos) | 002102 Nivel del dolor | 001400 Manejo del dolor |
| 2101 Dolor: efectos nocivos | 2210 Administración de analgésicos | |
| 000134 Náuseas | 2107 Severidad de las náuseas y los vómitos | 1450 Manejo de las náuseas |
| 00039 Riesgo de aspiración r/c deterioro de la deglución | 0410 Estado respiratorio: permeabilidad de las vías respiratorias | 3200 Precauciones para evitar la aspiración |
| 001010 Estado de deglución | ||
| 1918 Prevención de la aspiración |
La paciente se mantuvo ingresada durante 3 días en la Unidad de Ictus, donde mejoró el déficit motor y el trastorno del lenguaje, persistiendo un lenguaje hipofluente, con errores de expresión y de la comprensión lectora, pero con comprensión verbal conservada, incluso para órdenes complejas. Se trasladó a planta de Neurología y se contactó con el Servicio de Logopedia. Dado su buen soporte familiar, se dio de alta a domicilio para continuar el tratamiento rehabilitador de forma ambulatoria. En la visita de control de los 3 meses poshospitalización, la paciente presenta independencia funcional.
DiscusiónLa paciente estuvo vigil durante todo el proceso, consciente (Escala de Coma de Glasgow: 14), y no hubo deterioro de su estado neurológico. Refirió no haber tenido sensación de malestar en ninguna de las fases de la hipotermia, ya que se actuó rápidamente cuando mostró temblor.
A diferencia de otras aplicaciones de la hipotermia terapéutica, en los pacientes con ictus se realiza con el paciente consciente. La sedación sería un hecho contraproducente, al no poder comprobar si existe un deterioro neurológico. Por esta razón, se administra petidina y/o buspirona como coadyuvantes al tratamiento. Asimismo, para que haya tolerancia al tratamiento, se aplica una hipotermia leve, en la que la temperatura objetivo a alcanzar sería de unos 34-35°C. Además, tiene la ventaja de que la mayoría de los efectos secundarios los encontramos al alcanzar temperaturas por debajo de los 32°C12.
En este caso, se tuvo que suspender el tratamiento por hipotensión severa, aunque bien tolerada. La paciente era hipotensa previamente, y el resto de las constantes vitales fueron estables, pero por su seguridad se decidió suspender el tratamiento. La hipotensión está considerada uno de los posibles efectos adversos en la inducción de la hipotermia12.
Por los efectos secundarios esperables, hay que tener especial precaución en la selección de los pacientes, y conocimiento de los mismos para prevenirlos o tratarlos cuando se presenten (hiper/hipotensión, desaturación de oxígeno, poliuria, hipotensión por poliuria, taquicardia, cambios en el ritmo cardiaco, hiperglucemia, temblores).
ConclusionesLa hipotermia leve inducida nos plantea un nuevo reto en el tratamiento del ictus isquémico agudo, pudiendo ser clave para reducir la magnitud del daño cerebral y las secuelas.
Se deberá realizar en una unidad de semicríticos (Unidad de Ictus). Por parte de enfermería, requerirá unos conocimientos y un protocolo de cuidados específicos, así como un control más exhaustivo de estos pacientes.
Tras el inicio del ensayo clínico europeo de hipotermia EuroHYP-1, tendremos más pacientes tratados con hipotermia, donde enfermería tendrá un papel muy importante de control para la seguridad y el bienestar de los mismos.