La hidradenitis supurativa (HS) es una enfermedad inflamatoria de la piel, caracterizada por la aparición de nódulos profundos en zonas que poseen glándulas apocrinas. Aparece más frecuentemente en mujeres entre la segunda y la tercera década de la vida.
ObjetivoReportar 2 pacientes portadoras de HS a edad prepuberal.
Caso 1Paciente de sexo femenino, 10 años de edad, Tanner I-II, con antecedentes de obesidad. Consultó por un cuadro de 4 meses de evolución caracterizado por lesiones recurrentes en región inguinal bilateral que ocasionalmente drenan material purulento. Se diagnosticó HS Hurley I, se trató con antibióticos tópicos y manejo nutricional, con buena respuesta.
Caso 2Paciente de sexo femenino, 10 años de edad, Tanner I-II, con antecedentes de obesidad. Consultó desde los 6 años por cuadros recurrentes de lesiones en cara interna de muslo izquierdo. Fue tratada con múltiples cursos de antibióticos con escasa respuesta. Se diagnosticó HS Hurley I y se decidió manejo con terapia fotodinámica y apoyo nutricional, con buena respuesta.
ConclusionesLa etiología de la HS no es clara. La presentación a edades tempranas se asocia a antecedentes familiares y compromiso más extenso a futuro. El tratamiento de la enfermedad depende de cada caso, no existiendo un protocolo establecido.
Hidradenitis suppurativa (HS) is an inflammatory follicular skin disease. It usually presents as recurrent, deep nodules in flexural apocrine gland bearing areas. It appears mainly in women, in the second and third decade of life.
ObjectiveTo present 2 cases of patients with prepuberal HS.
Case 1A 10-year old female, Tanner stage I-II and obesity. History of 4 months of evolution with bilateral recurrent groin lesions that occasionally drain pus; HS Hurley stage i was diagnosed, and topical antibiotics and nutritional management were prescribed, with a good response.
Case 2A 10 years old female, Tanner stage I-II and obesity. Since the age of 6 years, recurrent episodes of lesions in the inner side of the left thigh were observed, and multiple antibiotics with poor response were prescribed. HS Hurley stage i was diagnosed, and photodynamic therapy and nutritional management were used, with good response.
ConclusionsThe etiology of HS is unclear. Usually the presentation at early age is associated with a family history and more extensive compromise in the future. Treatment is difficult and depends on each case and severity.
La hidradenitis supurativa (HS) es una enfermedad crónica, que afecta las áreas con mayor densidad de glándulas apocrinas, más frecuentemente en axilas, regiones inguinales y zona anogenital. Se caracteriza por lesiones inflamatorias profundas, recurrentes, que pueden llevar a la formación de fistulas y fibrosis1,2.
Se estima que la prevalencia de la HS es aproximadamente del 1% en la población mundial, afecta preferentemente a mujeres jóvenes, entre la segunda y la tercera década de la vida, siendo la relación entre mujeres y hombres de 2:1 a 5:11,3–9.
La HS prepuberal es una condición muy poco frecuente. Se ha reportado que menos del 2% de los pacientes con HS comienzan con la enfermedad antes de los 11 años de edad10,11.
La HS tiene un efecto negativo substancial en la vida de los pacientes, secundario a las alteraciones físicas que pueden llegar a ser invalidantes, llegando incluso al debilitamiento psicológico5. Los pacientes que la padecen experimentan una calidad de vida comparativamente peor que aquellos que presentan otras enfermedades dermatológicas como alopecia, psoriasis, urticaria crónica y dermatitis atópica7,12.
El objetivo de este trabajo es presentar 2 casos clínicos de pacientes que presentan HS a edades prepuberales, debido a los escasos reportes en la literatura de pacientes en este rango etario con esta enfermedad.
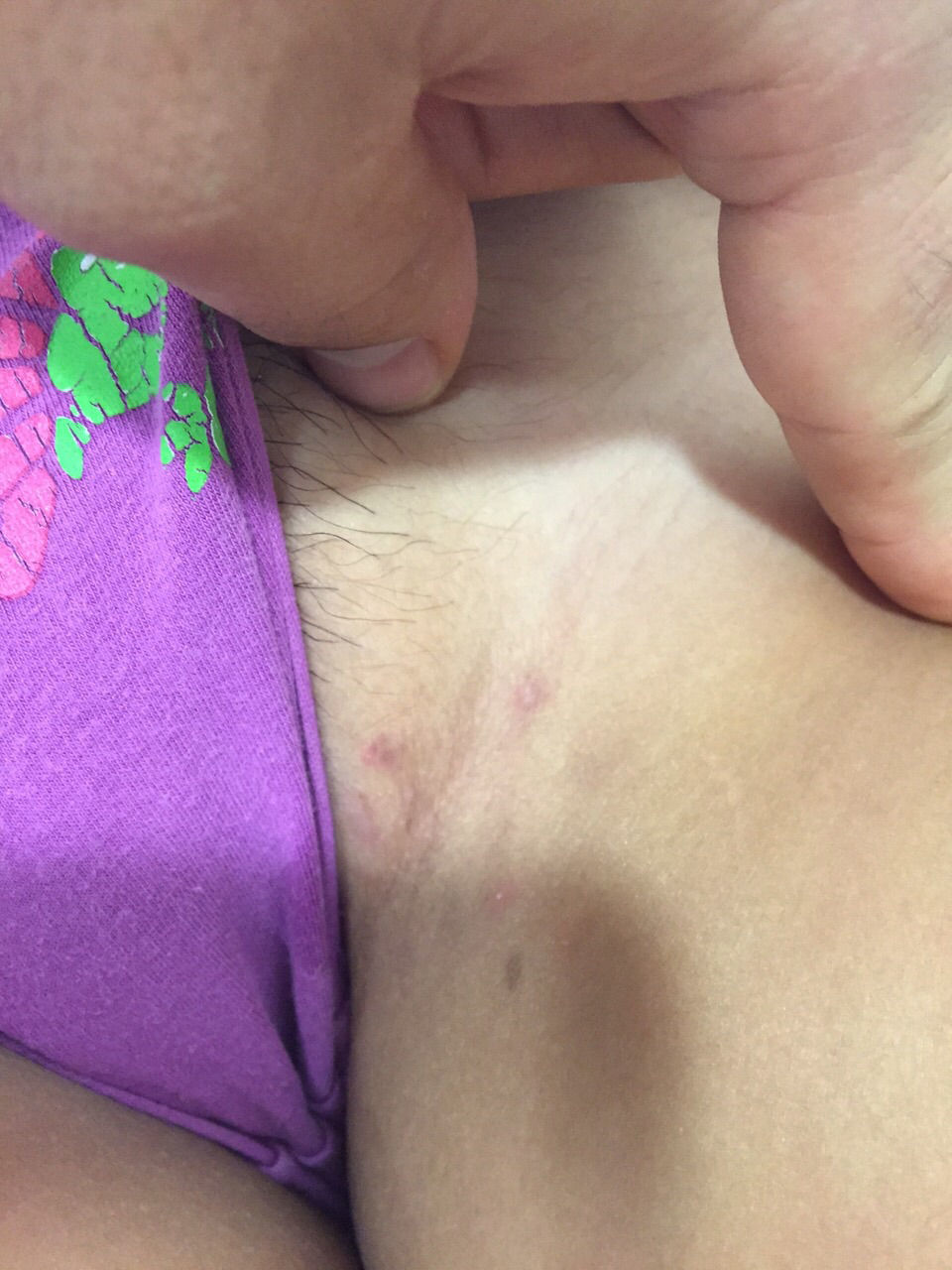
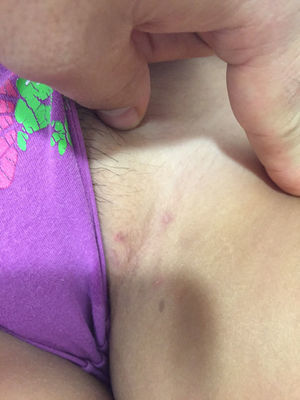
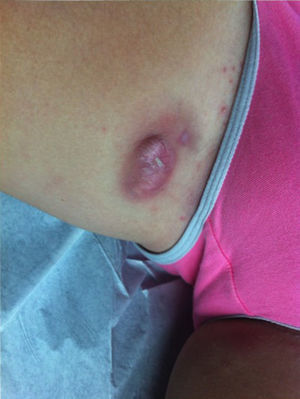
Casos clínicosCaso 1Paciente de sexo femenino, de 10 años de edad, con antecedentes de obesidad. Consultó por un cuadro de 4 meses de evolución caracterizado por la aparición de lesiones recurrentes en región inguinal bilateral que ocasionalmente drenan material purulento. Al examen físico destacaban nódulos eritematosos en ambos pliegues inguinales, con algunas cicatrices residuales (figs. 1 y 2). Desarrollo sexual en Tanner I-II. Dada la presentación clínica se diagnosticó una HS Hurley I, iniciándose tratamiento con antibióticos tópicos, con resolución parcial de las lesiones y múltiples recurrencias. Se indicó además manejo del estado nutricional y un estudio hormonal con resultados dentro de límites normales. La paciente evolucionó favorablemente, con diminución de peso, presentando posteriormente escasos episodios de lesiones inguinales, tratados con clindamicina tópica al 1% en solución, con respuesta satisfactoria.
Caso 2Paciente de sexo femenino de 10 años de edad, con antecedentes de obesidad, quien consultó por primera vez a los 6 años de edad por cuadros recurrentes de lesiones en cara interna de muslo izquierdo, asociado a aumento de volumen, calor local y secreción purulenta. Cultivo piel positivo a flora cutánea normal y E. faecalis multisensible. Se le indicaron múltiples cursos de cefadroxilo y mupirocina tópica, en forma empírica, con escasa respuesta y persistencia de las lesiones. Se solicitaron hemograma, VHS, pruebas tiroideas, estudio de inmunidad; todos normales. Se decidió completar el estudio con un perfil hormonal con resultados dentro de rangos normales.
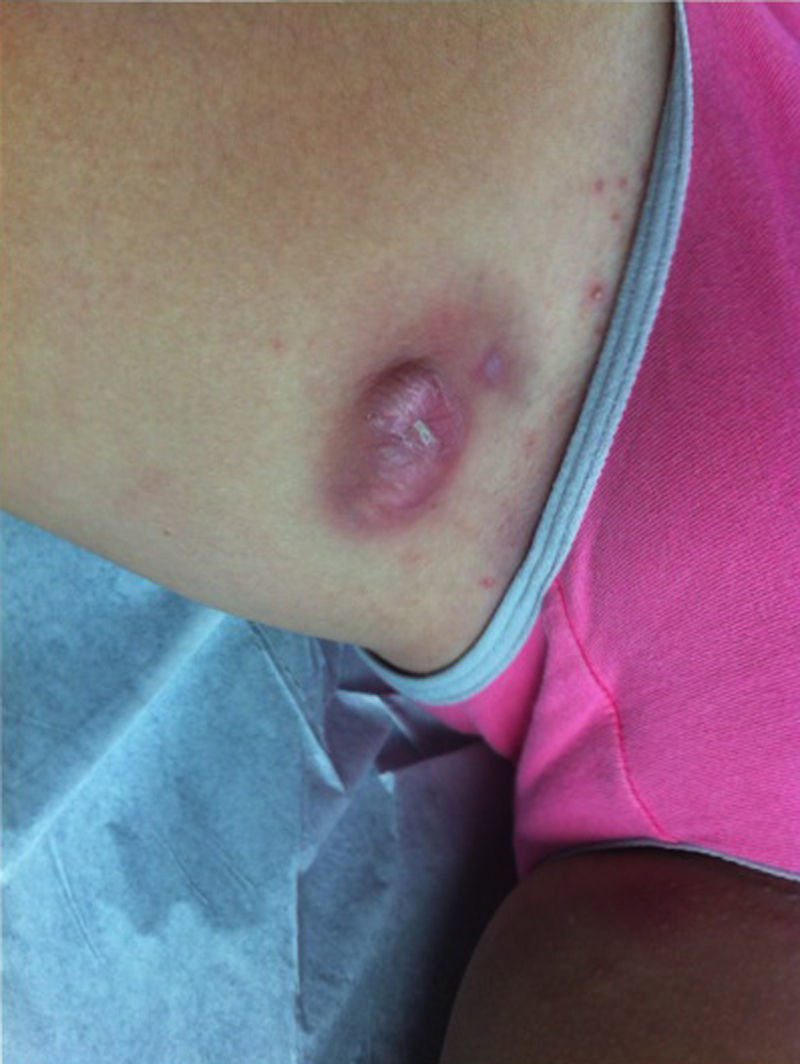
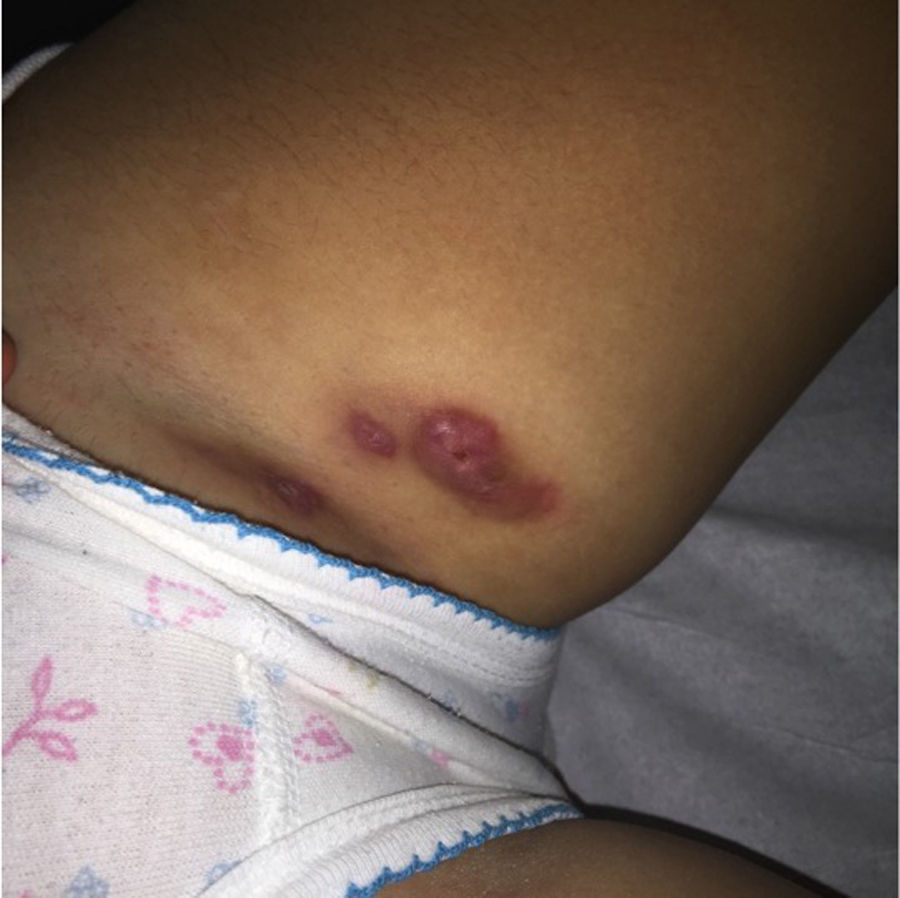
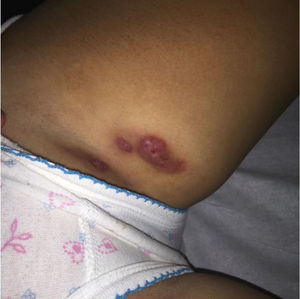
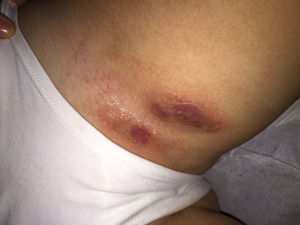
En el último control a los 10 años de edad, se constató al examen físico un nódulo eritematoso de consistencia ligeramente aumentada en la cara interna del muslo izquierdo, sensible a la palpación, y múltiples nódulos de menor tamaño en ambas regiones inguinales. Se observaron además algunos comedones múltiples, y un pequeño nódulo en axila derecha, no sensible a la palpación (figs. 3 y 4). Desarrollo sexual en Tanner I-II, sin signos de adrenarquia precoz. Se planteó el diagnóstico de HS Hurley I, que se confirmó con ecografía de partes blandas, que evidenció además trayectos fistulosos profundos, no evidentes al examen clínico.
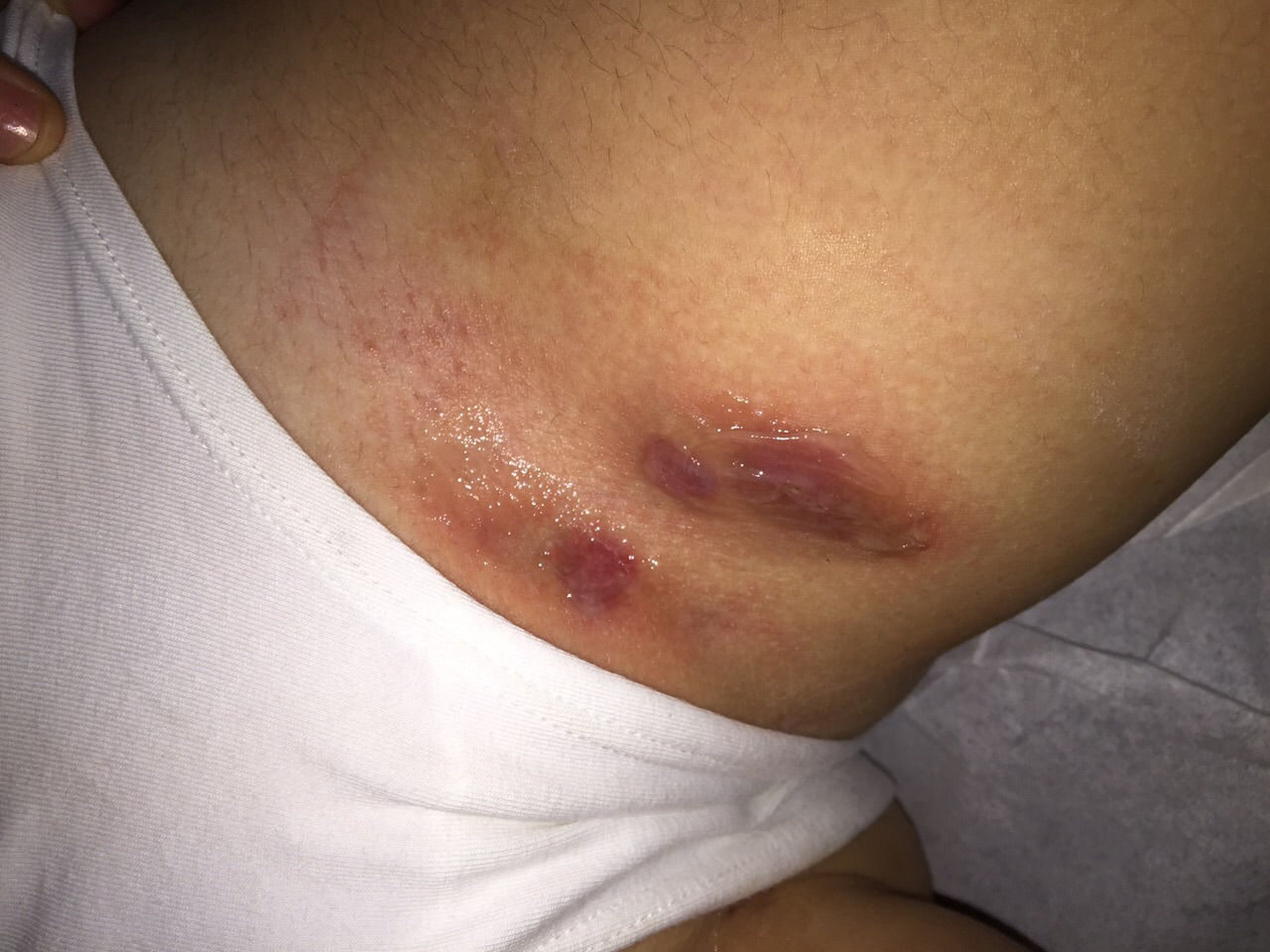
Con respecto al tratamiento, se reforzó la importancia de las medidas generales, principalmente en el manejo nutricional. A pesar de la estrategia terapéutica tradicional, y debido a las múltiples recurrencias se decidió iniciar terapia fotodinámica (TFD) con ácido metil-amino levulínico, con mejoría clínica sustancial, tras 3 sesiones (fig. 5).
DiscusiónLa HS prepuberal es una condición muy poco frecuente. Existen escasos reportes de niños con esta enfermedad en ausencia de anomalías endocrinas o hiperandrogenismo9,13. En general estos pacientes pueden sufrir un empeoramiento de su condición durante la pubertad13.
La etiología exacta de la HS aún es desconocida. Sin embargo, se ha establecido que el proceso patológico primario se origina a nivel de los folículos pilosos4,11,14,15. Se cree que las lesiones de la HS comienzan con taponamiento folicular. Este taponamiento presumiblemente resulta en la oclusión y la dilatación de la unidad pilosebácea, con rotura posterior, extrusión de contenido folicular, principalmente corneocitos, bacterias, sebo y pelo, lo que produciría en la dermis una respuesta inflamatoria, con quimiotaxis y afluencia de neutrófilos, linfocitos e histiocitos que conducirían a la formación de abscesos. Esto facilitaría la infección y la supuración, evolucionando posteriormente a la formación de tractos sinuosos, fístulas y recurrencia1,7.
Existen factores predisponentes como los factores genéticos, con herencia autosómica dominante, y factores hormonales, principalmente exceso de andrógenos, a pesar de que las glándulas apocrinas no son sensibles a estas hormonas. Las mujeres tienden a presentar brotes previos a la menstruación y después del embarazo; la enfermedad habitualmente remite durante el embarazo y después de la menopausia1,7,16.
Existen factores desencadenantes como la obesidad, la cual produce irritación mecánica, oclusión y maceración, el uso de ropa ajustada y el tabaquismo16. Ambas pacientes reportadas presentaban obesidad, lo que podría haber actuado como factor desencadenante.
La aparición temprana de la HS se asocia con historia familiar de la enfermedad y con hidradenitis más extensa y recalcitrante9,17.
La HS a edad temprana se ha reportado en niños con hipotiroidismo congénito, hiperplasia suprarrenal, con obesidad importante o con pubertad precoz, por lo que es recomendable realizar un examen endocrinológico para descartarlos10. Se cree que las bacterias serían colonizadores secundarios y promoverían la presencia de mediadores proinflamatorios, exacerbando la HS, no siendo los agentes etiológicos primarios. Algunos investigadores postulan que pueden existir alteraciones inmunológicas de base involucradas en la patogénesis de la HS, lo que aún se encuentra en estudio7,11.
Los síntomas y signos tempranos de la HS son ardor, prurito, calor local, hiperhidrosis y dolor. La localización más frecuente de la HS en niños en los escasos casos reportados es en la región inguinal, al igual que en nuestras pacientes9.
El diagnóstico de la HS es principalmente clínico y rara vez requiere de biopsia. Los criterios clínicos son variados e incluyen: enfermedad recurrente, cicatrizante, localización multifocal, presencia de lesiones típicas como comedones dobles, comedones abiertos mútiples, nódulos, pápulas, aumento de consistencia de las lesiones y descarga de mal olor2,4,7,18.
En 1989, Hurley propuso la primera clasificación de severidad de la HS, dividiéndola en:
- •
Etapa I: Formación de absceso, único o múltiple, sin tractos sinuosos, ni cicatrización.
- •
Etapa II: Abscesos recurrentes con formación de tractos sinuosos y cicatrización, única o múltiple y lesiones ampliamente separadas.
- •
Etapa III: Compromiso difuso o casi difuso o tractos múltiples interconectados y abscesos incorporados a través de todo el área comprometida.
La etapa i es la más común (68% de los pacientes), mientras que las etapas ii y iii ocurren en un 28% y en un 4% respectivamente2,7,16.
En la aparición prepuberal de la HS se recomiendan realizar estudios tanto de laboratorio como de imágenes que incluyan: LH, FSH, testosterona libre, testosterona total, DHEA, 17-OH-progesterona, ecografía pélvica en las niñas, glucosa en ayunas, hemoglobina glucosilada, niveles de insulina, factor de crecimiento semejante a la insulina tipo i y factor de crecimiento insulínico11.
Algunos diagnósticos diferenciales son el acné, carbunco, furunculosis, celulitis, erisipela, actinomicosis, fístulas anales, enfermedad por arañazo de gato, enfermedad de Crohn, blastomicosis cutánea, quiste dermoide, granuloma inguinal, absceso isquiorrectal, linfogranuloma venéreo, quistes epidérmicos inflamados y quiste pilonidal, entre otros7.
El manejo de la HS, tanto en niños como en adultos, puede ser difícil debido a su carácter crónico y la falta de respuesta a las opciones terapéuticas estándar. Hay poca evidencia de la eficacia de los diferentes tratamientos en ensayos clínicos controlados o con seguimiento a largo plazo10.
Hasta la fecha, no existe un protocolo efectivo y sistematizado de tratamiento para esta entidad nosológica. Los tratamientos existentes, en general, son diversos y basados en reportes aislados de casos.
En el tratamiento es muy importante considerar las medidas generales como higiene local delicada, disminuir el trauma, calor, humedad, sudoración y fricción con la ropa. El trauma folicular y maceración pueden traccionar y romper los folículos. Se sugiere además manejo metabólico, nutricional y multidisciplinario2,7.
En general el tratamiento podría ser abordado de acuerdo a las etapas de Hurley7. Así, en la etapa i o primera línea de terapia, se incluyen los antibióticos, ya sean tópicos o sistémicos, terapia hormonal, retinoides, cinc, crioterapia, toxina botulínica (Botox), TFD, radiofrecuencia corticoides por períodos cortos. En la etapa ii o segunda línea de tratamiento, se pueden utilizar la ablación con láser de CO2, terapias inmunosupresoras, resección limitada, radioterapia, radiofrecuencia. En la etapa iii o tercera línea de tratamiento, se han utilizado la radioterapia, resección amplia y apertura de tractos sinuosos.
La monoterapia en adultos, en general, ha sido reportada como inefectiva. Los tratamientos más utilizados tradicionalmente son los antibióticos sistémicos o tópicos (como clindamicina tópica al 1%, tetraciclinas orales: doxiciclina y minociclina, amoxicilina más ácido clavulánico, clindamicina oral y rifampicina, o la combinación de estas últimas), retinoides, corticoides intralesionales y terapia hormonal8.
Nuevos tratamientos como inhibidores de factores de necrosis tumoral alfa y metformina han otorgado a los médicos más opciones de tratamiento7,8,11. En niños, el finasteride podría ser un tratamiento eficaz si es que existe enfermedad hormonal asociada, como niveles de testosterona elevada11.
La remoción quirúrgica del tejido afectado más allá de los márgenes clínicamente alterados, se considera la modalidad de tratamiento más efectiva y con más evidencia en la literatura para la HS severa. Sin embargo, las secuelas posteriores y las posibles recurrencias limitan su uso7,8,15.
La terapia con Botox puede ser un tratamiento seguro, bien tolerado y eficaz para los pacientes jóvenes que desarrollan HS y que no responden a otras terapias médicas. La toxina bloquea temporalmente la liberación de acetilcolina de las sinapsis colinérgicas periféricas. Se ha sugerido que esta actúa mediante la reducción de la producción de sudor apocrino y la limitación de la tendencia de la rotura folicular, lo que no permitiría la inflamación local y la formación de abscesos posteriores10.
Aunque la HS es poco frecuente en niños en edades tempranas, esta debe ser considerada en el diagnóstico diferencial de las lesiones en zona inguinal y axilar. Actualmente existen reportes de utilización de una combinación de isotretinoína oral y ácido azelaico en crema, la cual ha mostrado ser una opción de tratamiento útil en los niños9.
La TFD es una opción terapéutica que consiste en la aplicación tópica de fármacos fotosensibilizantes (siendo los más comunes el ácido amino levulínico y el ácido metil-amino levulínico, seguido por irradiación con luz visible, lo que resulta en la liberación de especies reactivas de oxígeno que causan destrucción de tejido local19,20. En nuestro caso se obtuvo una respuesta satisfactoria con esta técnica.
La TFD podría ser útil en el tratamiento de HS a través de la inducción selectiva, los efectos citotóxicos y factores inmunomoduladores. La TFD ha sido recientemente utilizada en la HS con resultados inconsistentes, en general con escasos efectos adversos y podría una herramienta terapéutica valiosa cuando es usada tempranamente en lesiones superficiales20.
Los mejores resultados se han observado en fístulas aisladas de ubicación axilar, sacras y de mama. En general, las lesiones múltiples y fístulas interconectadas requieren más sesiones para lograr un buen resultado20.
ConclusiónLa HS prepuberal es una enfermedad poco frecuente, con pocos casos reportados en la literatura. Tiene una evolución crónica y recurrente y su tratamiento es difícil tanto en niños como en adultos.
En general, la presentación en edades tempranas se asocia a mayor historia familiar y compromiso más extenso a futuro, no existiendo hasta la fecha consenso sobre las pautas de tratamiento.
Con respecto al tratamiento, este debe ser integral, poniendo énfasis en las medidas generales, el control metabólico y la reducción de peso, además de la utilización de la terapia elegida. Se necesita más evidencia con respecto a la fisiopatología de la enfermedad, así como consenso sobre sus posibilidades terapéuticas. La elección del tratamiento se debe realizar según cada caso, etapa de Hurley, disponibilidad y costo de este. Finalmente, la TFD podría ser una excelente alternativa de tratamiento para la HS, pero aún faltan datos concluyentes en la literatura que validen su indicación.
Conflicto de interesesEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiación, estudios animales y sobre la ausencia de conflicto de intereses según corresponda.