Evaluar las diferencias en los pacientes de EPOC situados por debajo del límite inferior de normalidad (LIN) de la proporción fija FEV1/FVC < 0,70 y los situados por encima de dicho límite.
Pacientes y métodosEstudio transversal. Se seleccionó una muestra aleatoria de pacientes con diagnóstico de EPOC entre 40 y 85 años de la base de historias clínicas informatizada de Atención Primaria. Se les realizó espirometría basal y posbroncodilatación. Se establecieron 2 grupos de pacientes: con FEV1/FVC < 0,70 y ≤ LIN (grupo 1) y con FEV/FVC < 0,70 y > LIN (grupo 2). Se midieron variables sociodemográficas, clínicas, de obstrucción pulmonar, frecuentación a servicios sanitarios y de calidad de vida. Se compararon los resultados en ambos grupos.
ResultadosEl 22,3% de los sujetos tenían un diagnóstico erróneo (FEV1/FVC>0,7). Los pacientes del grupo 2 fueron diagnosticados a edades superiores, tenían menor exposición tabáquica y mejor función pulmonar (FEV1: 74,9% vs. 54,6%). El 35,5% pertenecía al estadio i de la GOLD vs. el 8,5% y presentaban mayor comorbilidad. Los pacientes del grupo 1 presentaban más agudizaciones, peor calidad de vida, mayor índice de BODEx 2,3 (1,8) vs. 1,1 (1,5). El 55,1% eran pacientes de alto riesgo (GoldC o Gold D). El diagnóstico antes de los 56 años, mayor tabaquismo, una FEV1 < 50% y una menor comorbilidad se asociaron a mayor probabilidad de EPOC con criterio LIN.
ConclusiónEl uso del LIN conforma 2 grupos de pacientes con características clínicas diferenciadas: Los sujetos con FEV1/FVC<0,7 y > LIN presentan menor grado de obstrucción, menor gravedad y más comorbilidad, lo que indica la posibilidad de sobrediagnóstico y sobretratamiento. La menor edad al diagnóstico, mayor tabaquismo y más obstrucción se asocian a ser EPOC con FEV1/FVC < 0,70 y ≤ LIN (grupo 1).
To evaluate the differences in COPD patients below the lower limit of normal (LLN) of the fixed ratio FEV1/FVC < 0.70 and those above this limit.
Patients and methodsCross-sectional study. COPD patients between 40 and 85 years old included in primary care clinical record database were randomly selected. Baseline and postbronchodilator spirometries were performed. Two groups of patients were established: FEV1/FVC<0.70 and ≤LIN (group1) and FEV/FVC<0.70 and >LIN (group 2). Sociodemographic, clinical, pulmonary obstruction, quality of life and attendance to health services variables were measured. The results of both groups were compared.
Results22.3% of the subjects were misdiagnosed FEV1/FVC < 0,70. Patients in group 2 (FEV1/FVC<0.70 y > LLN) are diagnosed at an older age, they have a lower exposure to tobacco and better pulmonary function (FEV1: 74.9% vs 54.6%). 35.5% of those patients belong to stage i of GOLD, vs 8.5%, this patients have an increased comorbidity. Patients in group 1 have more COPD exacerbations, worse quality of life, a higher BODEx index 2,3 (1.8) vs 1.1 (1.5); 55.1% of those patients were high risk patients (GoldC or Gold D). Diagnose before being 56 years old, an increased exposure to tobacco, the FEV>50%, and a lower comorbidity are associated with a greater chance of suffering COPD with LLN criteria.
ConclusionWe obtain two groups of patients with differentiated clinical characteristics if we use LLN. Subjects with FEV1/FVC<0.7 and >LLN have less obstruction, less severity and more comorbidity, suggesting the possibility of overdiagnosis or misdiagnosis. On the other hand, younger age at the time of diagnosis, higher tobacco consumption and more severe obstruction are related with FEV1/FVC >0.70 and<LLN (group 1).
En las consultas de atención primaria (AP) debe considerarse el diagnóstico de enfermedad pulmonar obstructiva crónica (EPOC), en personas con exposición a humos tóxicos fundamentalmente el tabaco; para su confirmación se requiere una espirometría con prueba broncodilatadora que evidencie una obstrucción al flujo aéreo no reversible.
Las directrices de la Global Initiative for Chronic Obstructive Lung Disease (GOLD) proponen como definición diagnóstica el uso de la relación fija: FEV1/FVC inferior al 70% en una espirometría posbroncodilatación1 (PBD). Esta definición ha contribuido a mejorar el conocimiento de esta enfermedad, sin embargo, pierde especificidad a medida que aumenta la edad, por la disminución fisiológica de los parámetros de función pulmonar, fundamentalmente el FEV1, incluso en personas sanas sin antecedentes de exposición al tabaco, lo que supone un riesgo de sobreestimación de la obstrucción de las vías respiratoria2–5 y por tanto un diagnóstico erróneo que conduce a tratamientos innecesarios no exentos de efectos adversos. Por otra parte, la American Thoracic Society (ATS) y la European Respiratory Society (ERS) proponen el uso del límite inferior de normalidad (LIN) que corresponde al percentil 5 de la relación FEV1/FVC6 de una población sana de referencia. El argumento de infradiagnóstico en sujetos jóvenes y sobrediagnóstico observados en edades avanzadas, cuando se utiliza la relación fija, viene a fortalecer la adopción del criterio del LIN7–9. En una revisión publicada en el British Medical Journal10 se propone que tanto el National Institute for Health and Care Excellence como la GOLD modifiquen su posición en el sentido de adoptar el LIN para evitar el sobrediagnóstico que produce la relación fija.
La falta de un criterio diagnóstico de referencia condiciona la ausencia de consenso8; esta situación plantea problemas en la práctica clínica diaria que pueden derivar en un manejo inadecuado del paciente.
La AP es el ámbito adecuado para contrastar la hipótesis de que los enfermos con EPOC con FEV1/FVC < 0,70 y > LIN difieren en sus características clínicas y en la función pulmonar de los que cumplen con la definición de FEV1/FVC < 0,70 y ≤ LIN. Con el fin de contribuir a aclarar esta situación, nos planteamos como objetivo comparar y valorar las diferencias entre ambos grupos e identificar variables asociadas a ser EPOC con FEV1/FVC < 0,70 y ≤ LIN.
Pacientes y métodosLa población de estudio la constituyeron todos los pacientes con diagnóstico de EPOC entre 40 y 85 años (N=5.522) del Área de Salud de León, de la base informatizada de historias clínicas de los médicos de AP. El trabajo de campo se realizó a lo largo del año 2015.
En una primera etapa se seleccionaron 117 cupos de médicos-enfermeras de AP de un total de 289, con participación voluntaria, identificados por su código laboral (CIAS). El marco muestral quedó conformado por todos los pacientes de los cupos de los médicos participantes en el estudio. La selección de los enfermos se hizo mediante un muestreo aleatorio sistemático con arranque aleatorio, proporcional al número de enfermos de cada cupo médico. El intervalo de muestreo se calculó mediante la expresión N/n, siendo N la población de enfermos con EPOC y n=tamaño de muestra prefijado de 500 pacientes que nos aporta estimaciones con precisión del 4,3% para una confianza del 95%.
Los pacientes seleccionados fueron citados a la consulta de su médico y enfermera, donde se les explicó el objetivo del estudio y se les pidió que firmaran el consentimiento informado. El estudio fue aprobado por el Comité de Ética e Investigación del Hospital de León.
A todos los participantes se les realizó una anamnesis y exploración física, se estudiaron variables clínicas y sociodemográficas según el protocolo de estudio. El grado de disnea se midió con la escala del Medical Research Council (mMRC)11. Se recogieron las agudizaciones en el último año subdividas en graves, que precisaron ingreso hospitalario, o moderadas, que requirieron antibióticos y/o corticoides sistémicos, y separadas entre sí más de 4 semanas, consideramos enfermos con fenotipo agudizador al que presentó 2 o más exacerbaciones en el último año. Se midió la comorbilidad mediante el índice de Charlson12. En la consulta de enfermería se les administraron los 2 cuestionarios de calidad de vida relacionada con la salud: primero el St George's Respiratory Questionnaire (SGRQ)13 y luego el COPD Assessment Test (CAT)14. Posteriormente, a cada enfermo se le realizó una espirometría basal y otra PBD).
Los valores espirométricos, el grado de disnea, las exacerbaciones, el índice de masa corporal y los valores del CAT nos permitieron realizar 3 esquemas de clasificaciones sobre la gravedad: el índice de BODEx, la clasificación GOLD-2006 y la evaluación combinada GOLD-201115.
La calidad de las espirometrías fue analizada por 2 neumólogos, previo consenso de los criterios, mediante el visionado de las curvas espirométricas. Se consideraron aceptables, siguiendo la normativa de la ATS y la ERS, cuando tenían un comienzo adecuado, ausencia de artefactos y finalización correcta16.
El LIN del FEV1/FVC, para hombres y mujeres, se estimó mediante las ecuaciones publicadas en el material suplementario de un estudio holandés17 por no disponer, los espirómetros utilizados en el estudio, del software necesario para su cálculo.
Análisis de datos: se identificaron qué pacientes de los estudiados no cumplían con la definición de EPOC: FEV1/FVC < 0,70 en la espirometría PBD, los cuales fueron eliminados de los análisis posteriores. Los datos ausentes no se imputaron a ninguna categoría y se dejaron como perdidos.
Estratificamos los sujetos, según la obstrucción bronquial, en 2 categorías: los que tienen una FEV1/FVC<0,70 y ≤ LIN (grupo 1) aquellos con FEV1/FVC<0,70 pero > LIN (grupo 2). El análisis de tablas de contingencia se realizó mediante el test de la chi al cuadrado en variables cualitativas. Las diferencias entre grupos se evaluaron mediante la t de Student o ANOVA para comparar una variable cuantitativa con una cualitativa según tengan 2 o más categorías respectivamente. Para las variables que no se ajusten a una distribución normal se utilizó el test de Mann-Whitney.
Se realizó un análisis de regresión logística binaria no condicional con la finalidad de identificar las variables que se asocian a presentar EPOC definida mediante el criterio LIN; se incluyeron en el modelo logístico aquellas variables predictoras cuyo grado de significación, en el análisis bivariante, fue p<0,10. Se calcularon las odds ratios (OR) ajustadas, con sus IC del 95%. Se estudiaron la confusión, las posibles interacciones y la colinealidad.
ResultadosSe consiguió realizar una espirometría PBD adecuada a 476 pacientes (95,2%), en 106 (22,3%) la FEV1/FVC fue superior a 0,7, los cuales fueron descartados del análisis. La muestra final quedó constituida por 363 pacientes con diagnóstico de EPOC (FEV1/FVC < 0,7), de los cuales el 38% se situaba por encima del LIN.
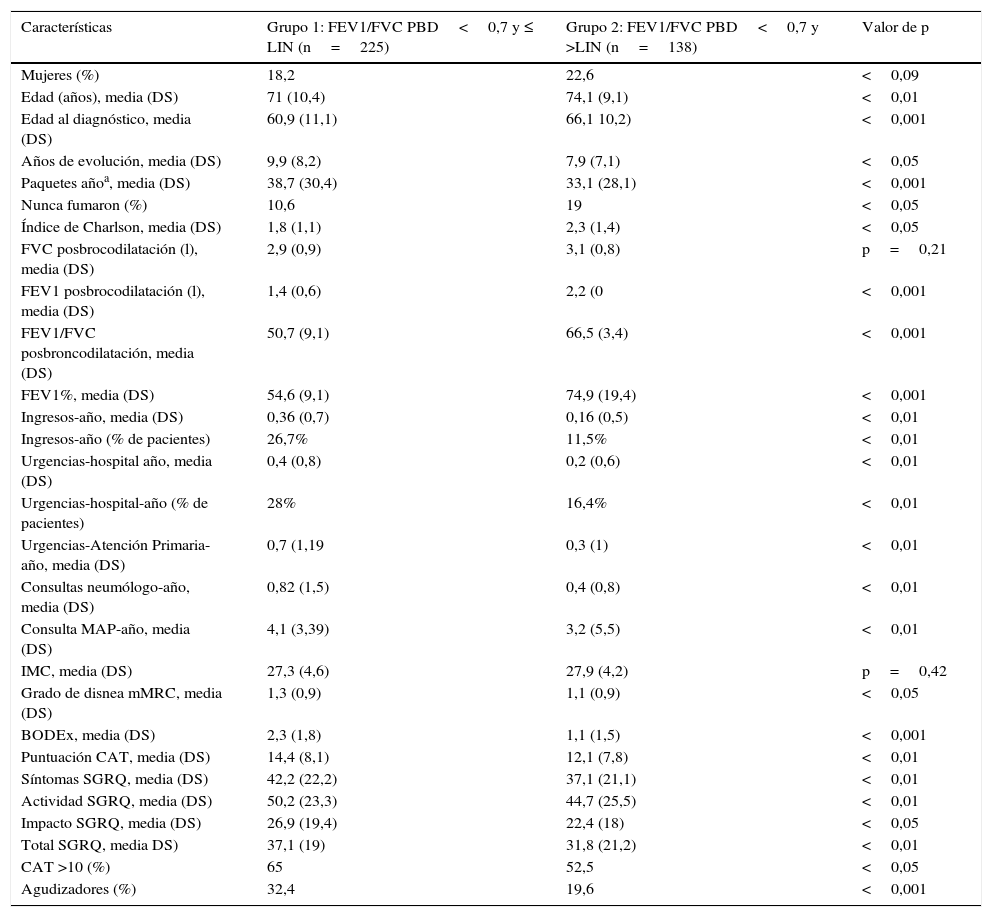
La tabla 1 muestra las características de los 2 grupos. Los sujetos del grupo 2 tenían significativamente, respecto a los del grupo 1, más edad, fueron diagnosticados con mayor edad que los del grupo 1 (p<0,001), menos exposición al tabaco, mayor proporción de personas que nunca fumaron y mejor función pulmonar. Los enfermos del grupo 1 presentaron más exacerbaciones, mayor frecuentación a servicios sanitarios, más del doble de ingresos hospitalarios, peores puntuaciones (más altas) de calidad de vida relacionada con la salud según los cuestionarios CAT y SGRQ. Así mismo, la comorbilidad, medida por el índice de Charlson, fue significativamente menor (p<0,05) que los del grupo 2.
Características de los pacientes de EPOC según el nivel de obstrucción al flujo aéreo
| Características | Grupo 1: FEV1/FVC PBD<0,7 y ≤ LIN (n=225) | Grupo 2: FEV1/FVC PBD<0,7 y >LIN (n=138) | Valor de p |
|---|---|---|---|
| Mujeres (%) | 18,2 | 22,6 | <0,09 |
| Edad (años), media (DS) | 71 (10,4) | 74,1 (9,1) | <0,01 |
| Edad al diagnóstico, media (DS) | 60,9 (11,1) | 66,1 10,2) | <0,001 |
| Años de evolución, media (DS) | 9,9 (8,2) | 7,9 (7,1) | <0,05 |
| Paquetes añoa, media (DS) | 38,7 (30,4) | 33,1 (28,1) | <0,001 |
| Nunca fumaron (%) | 10,6 | 19 | <0,05 |
| Índice de Charlson, media (DS) | 1,8 (1,1) | 2,3 (1,4) | <0,05 |
| FVC posbrocodilatación (l), media (DS) | 2,9 (0,9) | 3,1 (0,8) | p=0,21 |
| FEV1 posbrocodilatación (l), media (DS) | 1,4 (0,6) | 2,2 (0 | <0,001 |
| FEV1/FVC posbroncodilatación, media (DS) | 50,7 (9,1) | 66,5 (3,4) | <0,001 |
| FEV1%, media (DS) | 54,6 (9,1) | 74,9 (19,4) | <0,001 |
| Ingresos-año, media (DS) | 0,36 (0,7) | 0,16 (0,5) | <0,01 |
| Ingresos-año (% de pacientes) | 26,7% | 11,5% | <0,01 |
| Urgencias-hospital año, media (DS) | 0,4 (0,8) | 0,2 (0,6) | <0,01 |
| Urgencias-hospital-año (% de pacientes) | 28% | 16,4% | <0,01 |
| Urgencias-Atención Primaria-año, media (DS) | 0,7 (1,19 | 0,3 (1) | <0,01 |
| Consultas neumólogo-año, media (DS) | 0,82 (1,5) | 0,4 (0,8) | <0,01 |
| Consulta MAP-año, media (DS) | 4,1 (3,39) | 3,2 (5,5) | <0,01 |
| IMC, media (DS) | 27,3 (4,6) | 27,9 (4,2) | p=0,42 |
| Grado de disnea mMRC, media (DS) | 1,3 (0,9) | 1,1 (0,9) | <0,05 |
| BODEx, media (DS) | 2,3 (1,8) | 1,1 (1,5) | <0,001 |
| Puntuación CAT, media (DS) | 14,4 (8,1) | 12,1 (7,8) | <0,01 |
| Síntomas SGRQ, media (DS) | 42,2 (22,2) | 37,1 (21,1) | <0,01 |
| Actividad SGRQ, media (DS) | 50,2 (23,3) | 44,7 (25,5) | <0,01 |
| Impacto SGRQ, media (DS) | 26,9 (19,4) | 22,4 (18) | <0,05 |
| Total SGRQ, media DS) | 37,1 (19) | 31,8 (21,2) | <0,01 |
| CAT >10 (%) | 65 | 52,5 | <0,05 |
| Agudizadores (%) | 32,4 | 19,6 | <0,001 |
BODEx: B: Body mass index; O: airflow Obstruction; D: Dyspnoea; Ex: Exacerbations; CAT: COPD Assessment Test; DS: desviación típica; FEV1: volumen espirado en el primer segundo; FVC: capacidad vital forzada; LIN: límite inferior de normalidad; MAP: médico de Atención Primaria; mMRC: Escala de disnea del Medical Research Council; PBD: espirometría posbroncodilatación; SGRQ: St George's Respiratory Questionnaire.
Cuando comparamos la edad en el momento del diagnóstico, como refleja la tabla 2, los pacientes por debajo de 56 años pertenecían mayoritariamente (74,2%) al grupo 1, mientras que si el diagnóstico se realizó después de los 70 años, el 51,8% pertenece al grupo 2 (p<0,05).
Edad en el momento del diagnóstico de la EPOC según el grupo de obstrucción al flujo aéreo
| Edad al diagnóstico (años) | FEV1/CVF PBD<70 y ≤ LIN (n=225) | FEV1/FVC PBD<70 y>LIN (n=138) |
|---|---|---|
| ≤ 55 | 74,2 | 25,8 |
| 56-70 | 65 | 35 |
| > 70 | 48,2 | 51,8 |
| Valor de p | <0,05 |
FEV1: volumen espirado en el primer segundo; FVC: capacidad vital forzada; LIN: límite inferior de normalidad; PBD: espirometría posbroncodilatación.
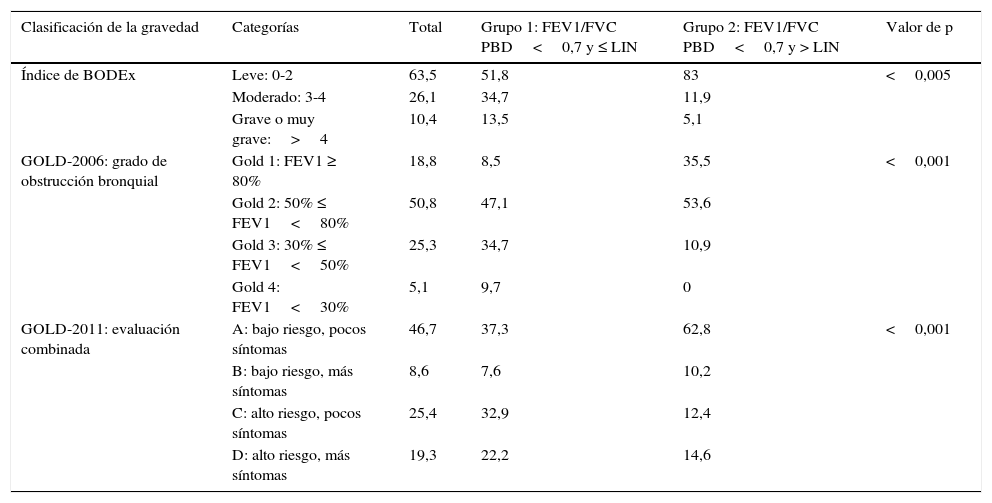
Los enfermos del grupo 2, frente a los del grupo 1, se colocaron con mayor frecuencia en posiciones de menor gravedad en las 3 escalas de clasificación clínica, como refleja la tabla 3.
Clasificaciones de gravedad clínica de los pacientes con EPOC según el grupo de obstrucción al flujo aéreo
| Clasificación de la gravedad | Categorías | Total | Grupo 1: FEV1/FVC PBD<0,7 y ≤ LIN | Grupo 2: FEV1/FVC PBD<0,7 y > LIN | Valor de p |
|---|---|---|---|---|---|
| Índice de BODEx | Leve: 0-2 | 63,5 | 51,8 | 83 | <0,005 |
| Moderado: 3-4 | 26,1 | 34,7 | 11,9 | ||
| Grave o muy grave:>4 | 10,4 | 13,5 | 5,1 | ||
| GOLD-2006: grado de obstrucción bronquial | Gold 1: FEV1 ≥ 80% | 18,8 | 8,5 | 35,5 | <0,001 |
| Gold 2: 50% ≤ FEV1<80% | 50,8 | 47,1 | 53,6 | ||
| Gold 3: 30% ≤ FEV1<50% | 25,3 | 34,7 | 10,9 | ||
| Gold 4: FEV1<30% | 5,1 | 9,7 | 0 | ||
| GOLD-2011: evaluación combinada | A: bajo riesgo, pocos síntomas | 46,7 | 37,3 | 62,8 | <0,001 |
| B: bajo riesgo, más síntomas | 8,6 | 7,6 | 10,2 | ||
| C: alto riesgo, pocos síntomas | 25,4 | 32,9 | 12,4 | ||
| D: alto riesgo, más síntomas | 19,3 | 22,2 | 14,6 |
BODEx: B: Body mass index; O: airflow Obstruction; D: Dyspnoea; Ex: Exacerbation; FEV1: volumen espirado en el primer segundo; GOLD: Global Initiative for Chronic Obstructive Lung Disease; LIN: límite inferior de normalidad; PBD: espirometría posbroncodilatación.
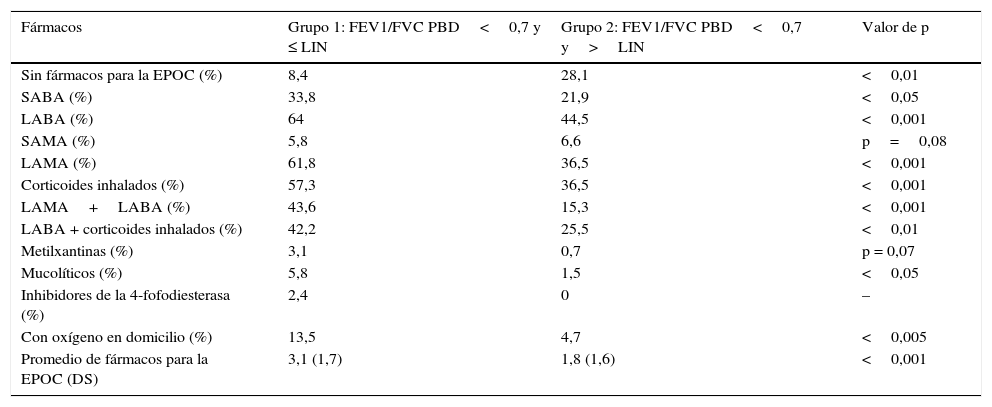
La prescripción de medicamentos se expone en la tabla 4. En el grupo 2 el 28,1% de los sujetos no tomaban medicamento alguno para la EPOC, frente al 8,4% del grupo 1 (p<0,01). Todos los fármacos fueron prescritos en mayor proporción a los pacientes que cumplían el criterio LIN (grupo 1), exceptuando los anticolinérgicos de acción corta.
Fármacos prescritos para la EPOC según el grupo de obstrucción al flujo aéreo
| Fármacos | Grupo 1: FEV1/FVC PBD<0,7 y ≤ LIN | Grupo 2: FEV1/FVC PBD<0,7 y>LIN | Valor de p |
|---|---|---|---|
| Sin fármacos para la EPOC (%) | 8,4 | 28,1 | <0,01 |
| SABA (%) | 33,8 | 21,9 | <0,05 |
| LABA (%) | 64 | 44,5 | <0,001 |
| SAMA (%) | 5,8 | 6,6 | p=0,08 |
| LAMA (%) | 61,8 | 36,5 | <0,001 |
| Corticoides inhalados (%) | 57,3 | 36,5 | <0,001 |
| LAMA+LABA (%) | 43,6 | 15,3 | <0,001 |
| LABA + corticoides inhalados (%) | 42,2 | 25,5 | <0,01 |
| Metilxantinas (%) | 3,1 | 0,7 | p = 0,07 |
| Mucolíticos (%) | 5,8 | 1,5 | <0,05 |
| Inhibidores de la 4-fofodiesterasa (%) | 2,4 | 0 | – |
| Con oxígeno en domicilio (%) | 13,5 | 4,7 | <0,005 |
| Promedio de fármacos para la EPOC (DS) | 3,1 (1,7) | 1,8 (1,6) | <0,001 |
DS: desviación típica; EPOC: enfermedad pulmonar obstructiva crónica; FEV1: volumen espirado en el primer segundo; FVC: capacidad vital forzada; LABA: agonista beta-2 de acción larga; LAMA: anticolinérgicos de acción larga; LIN: límite inferior de normalidad; PBD: espirometría posbroncodilatación; SABA: agonistas beta-2 de acción corta; SAMA: anticolinérgicos de acción corta.
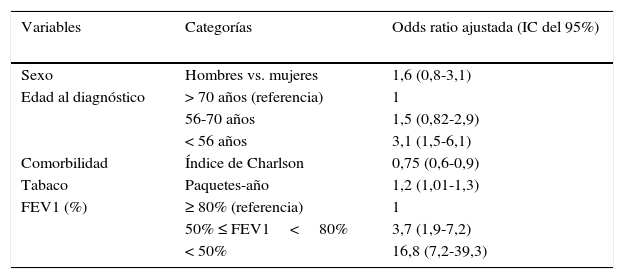
En la tabla 5 se reflejan los factores asociados, tras ajustar por regresión logística, a presentar una EPOC con criterio LIN (grupo 1): edad al diagnóstico antes de los 56 años, con una OR de 3,7 (IC del 95%: 1,8-7,9), FEV1 < 50%, con OR de 16,8 (IC del 95%: 7,2-39,3) y mayor exposición al tabaco; la mayor comorbilidad, expresada con el índice de Charlson, se asoció a una menor posibilidad de presentar EPOC con criterio LIN.
Variables asociadas a ser pacientes con EPOC con FEV1/FVC < 0,70 y ≤ LIN vs. > LIN. Ajuste mediante regresión logística
| Variables | Categorías | Odds ratio ajustada (IC del 95%) |
|---|---|---|
| Sexo | Hombres vs. mujeres | 1,6 (0,8-3,1) |
| Edad al diagnóstico | > 70 años (referencia) | 1 |
| 56-70 años | 1,5 (0,82-2,9) | |
| < 56 años | 3,1 (1,5-6,1) | |
| Comorbilidad | Índice de Charlson | 0,75 (0,6-0,9) |
| Tabaco | Paquetes-año | 1,2 (1,01-1,3) |
| FEV1 (%) | ≥ 80% (referencia) | 1 |
| 50% ≤ FEV1<80% | 3,7 (1,9-7,2) | |
| < 50% | 16,8 (7,2-39,3) |
FEV1: volumen espirado en el primer segundo; IC: intervalo de confianza del 95%; LIN: límite inferior de normalidad.
Los resultados de este estudio ponen de manifiesto que los sujetos que satisfacen la condición de tener una fracción del FEV1/FVC<0,7 y se sitúan por encima del LIN presentan características clínicas diferentes, respecto de los que cumplen con la definición de EPOC con criterio del LIN; los primeros son diagnosticados de EPOC a edades más tardías, presentan menos obstrucción al flujo aéreo (sobre todo del FEV1), tienen un menor consumo de tabaco acumulado, más proporción de personas que nunca fumaron; así como un mayor índice de comorbilidad, principalmente por enfermedades cardiacas. El perfil clínico diferenciado de estos 2 grupos de enfermos viene a coincidir con los hallazgos de otros autores18–21.
La alta proporción, más de uno de cada 5, de diagnóstico inadecuado de EPOC en la historia clínica de AP confirma la necesidad de implantar la espirometría en este nivel asistencial; esta situación es estudiada por Díaz-Grávalos et al.22 en médicos de AP y también observan escasa adecuación en los criterios diagnósticos y escasos registros espirométricos.
Si considerásemos como con EPOC solamente a aquellos que cumplen el criterio LIN, el 38% de nuestros pacientes serían falsos positivos, estaríamos ante un importante sobrediagnóstico; porcentajes similares de sobrediagnóstico los obtienen en población holandesa de más de 40 años14. Hardie et al.5 sostienen que alrededor del 15% de la población sana de 70 años o más tiene un FEV1/FVC<0,7, y esta proporción se sitúa próxima al 50% en personas por encima de los 80 años, debido a la declinación natural de la función pulmonar por el envejecimiento. Izquierdo-Alonso et al.21, en una población de enfermos españoles con FEV1/FVC<0,7, obtienen que el 24% de los casos de EPOC están por encima del LIN; si bien los enfermos de este estudio no fueron seleccionados de manera aleatoria y su edad fue muy inferior a la de nuestro estudio. Algunos autores advierten que adoptar la proporción fija de 0,7 como único criterio diagnóstico, sobreestima la prevalencia de EPOC8,19.
La edad al diagnóstico se revela como una de las variables más importantes para predecir en qué grupo, por encima o por debajo del LIN, se situará un enfermo diagnosticado de EPOC. En nuestro medio, cuando el diagnóstico se realiza en personas con menos de 56 años la razón es de 3 a 1 a favor de ubicarse por debajo del LIN, mientras que después de los 75 años la mayoría de los diagnosticados pertenecerán al grupo con valores de FEV1/FVC superiores al LIN. Estos resultados apoyan la recomendación de utilizar el LIN como criterio para el diagnóstico de EPOC, sobre todo en personas de mayor edad. En este mismo sentido, en un estudio realizado en AP23 se pone de manifiesto que la discrepancia entre los 2 grupos aumenta con la edad de los sujetos cuando se utiliza el FEV1/FVC < 0,7 como criterio diagnóstico.
Es interesante observar que en el grupo 2, EPOC por encima del LIN, el 47% arroja una puntuación del CAT de 10 puntos o menos, sin clínica respiratoria o muy leve. Cabe pensar que es en este grupo donde se ubica la mayor parte de los falsos positivos. Sería necesario plantear algún diagnóstico alternativo, sobre todo en personas mayores y con obstrucción leve al flujo aéreo, como plantean van Dijk et al. en una revisión sistemática24.
La influencia de multimorbilidad en el diagnóstico correcto de la EPOC requiere cierta atención; varios estudios mostraron una relación entre el índice de comorbilidad y la probabilidad de un diagnóstico inadecuado25,26; esta relación es consistente con nuestros resultados que evidencian una asociación entre una mayor comorbilidad con menor probabilidad de ser EPOC con criterio LIN. La adecuación diagnóstica es clave en los modelos de atención al paciente crónico pluripatológico donde coexisten enfermedades respiratorias y cardiovasculares. Además, los síntomas de estas comorbilidades pueden solaparse con los de la EPOC.
En nuestro estudio pocos sujetos con FEV1/FVC<0,7 y ≤ LIN tenían un FEV1 normal (superior a 80%). También son escasos los que presentaron elevada obstrucción bronquial (FEV1<50%) y están por encima del LIN. Otros autores publicaron resultados similares, Lamprecht et al.18 observaron que en el 90% de los pacientes con obstrucción discordante (FEV1/FVC<0,7 y ≥ LIN), su FEV1 era superior al 70%, y en ninguno de estos pacientes tenían un FEV1 inferior al 50%. Estos hallazgos indican que el valor del FEV1 determina con buena precisión a cuál de los 2 grupos pertenece el paciente, de forma que un paciente con FEV1<50%, tiene casi 17 veces más posibilidades de tener una EPOC con criterio LIN.
En consonancia con otros estudios9,27, los pacientes con EPOC con criterio LIN mostraron mayor tabaquismo acumulado, asociación que permanece en el modelo logístico de este estudio. Podemos afirmar que en sujetos con alto consumo de tabaco acumulado, los valores de FEV1/FVC se instalan con mayor probabilidad en el grupo de los EPOC con criterio LIN.
Nuestros datos evidencian un alto consumo de fármacos, incluso en el grupo de enfermos cuyo diagnóstico no cumple el criterio LIN. Sobresale una alta prescripción de corticoides inhalados, solos o en combinación con beta-2 de acción larga, cifras incluso superiores a otras publicaciones21 con enfermos que presentaban peor obstrucción. La utilización de la fracción fija como criterio diagnóstico puede explicar, en parte, la alta prescripción. Un grupo importante de los enfermos por encima del LIN muestran escasa obstrucción pulmonar (FEV1>80%), son en su mayoría ancianos que presentan insuficiencia cardiaca; esta situación conlleva a tratamientos innecesarios e inclusa contraproducentes.
Una limitación de este estudio es la ausencia de un grupo control que podía formarse con sujetos de igual edad y sexo, pero con espirometría normal, con objeto de establecer comparaciones con los 2 grupos de estudio. La utilización de ecuaciones de la población adulta holandesa17 para el cálculo del LIN puede producir un sesgo de mala clasificación, aunque no afectaría a la comparación entre los 2 grupos por encima y por debajo del LIN.
La espirometría realizada nos permitió eliminar aquellos con diagnóstico erróneo; sin embargo, debemos ser cautos a la hora de extrapolar los resultados, pues no están representados aquellos con EPOC no diagnosticada. Una fortaleza es la población de estudio formada por los todos enfermos con diagnóstico de EPOC y no solo aquellos seleccionados del ámbito hospitalario; también debemos señalar que los enfermos del estudio se encuentran en situación de estabilidad clínica y en su entorno habitual.
La utilización de los criterios GOLD para el diagnóstico de EPOC son controvertidos28,29 y nuestro estudio refuerza esta controversia. Consideramos necesario implementar el conocimiento y el uso del LIN entre los médicos de AP. Sería deseable que todos los espirómetros incluyesen en su software el valor del LIN.
En conclusión, cuando aplicamos el LIN a los sujetos diagnosticados de EPOC mediante la relación fija FEV/FVC<0,7 y analizamos los resultados, nos ponen de manifiesto la existencia de 2 grupos diferentes; aquellos pacientes con FEV1/FVC < 0,7 y ≥ LIN forman un conjunto con características diferenciadas de los pacientes que se sitúan por debajo del LIN; los primeros presentan menor grado de obstrucción, son diagnosticados a edades más tardías y muestran mayor comorbilidad, su menor gravedad en la sintomatología obstructiva nos sugiere la posibilidad de sobrediagnóstico y un sobretratamiento como consecuencia. Mientras que en aquellos pacientes con FEV1/FVC <0,7 y<LIN su diagnóstico, en promedio a una edad de 5 años inferior a la de los anteriores, tiene un mayor consumo de tabaco, más obstrucción bronquial y peor calidad de vida relacionada con la salud.
Una evaluación cuidadosa, por los profesionales de AP, de los enfermos de EPOC mediante la espirometría y la historia clínica puede garantizar una mejor atención en el sentido de evitar el sobrediagnóstico y el sobretratamiento.
FinanciaciónEste proyecto estuvo financiado, en parte, por una beca de investigación de la Gerencia Regional de Salud de la Consejería de Sanidad de Castilla y León.
Conflicto de interesesLos autores declaramos no tener ningún conflicto de interés relacionado directa o indirectamente con los contenidos del manuscrito.